Las fracturas de húmero proximal constituyen el 10% del total de las fracturas, con una incidencia que continúa aumentando y podría triplicarse en las tres próximas décadas1,2. En los pacientes ancianos constituyen el tercer grupo en frecuencia, superadas únicamente por las fracturas de cadera y las fracturas de radio distal. A pesar de la enseñanza clásica3, recientes estudios epidemiológicos sugieren que las fracturas desplazadas son más frecuentes de lo que tradicionalmente se pensaba4. Las fracturas no desplazadas o mínimamente desplazadas pueden ser tratadas de forma conservadora con buenos resultados funcionales3. El resto serían susceptibles de tratamiento quirúrgico. Del total de las fracturas de húmero proximal, tanto las tratadas de forma conservadora como las quirúrgicas, tan sólo una pequeña minoría desarrolla una malunión o una pseudoartrosis, siendo más frecuente la malunión4. Estas complicaciones son difíciles de tratar y constituyen un reto quirúrgico con una alta tasa de complicaciones. Por ello, es importante identificar de forma precoz las fracturas con mayor riesgo y realizar un estrecho seguimiento clínico y radiológico.
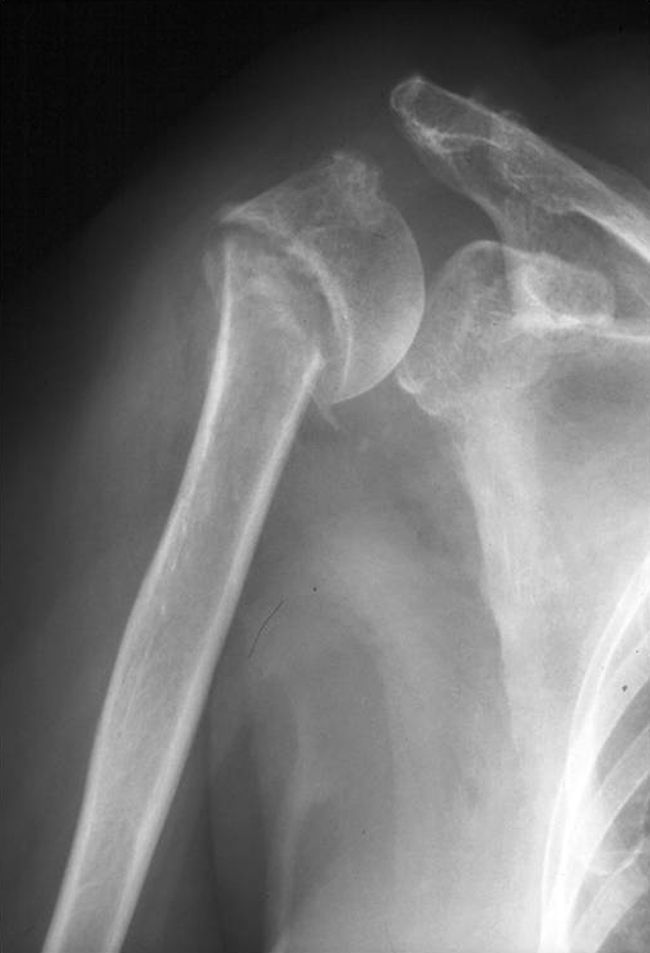
Pseudoartrosis de húmero proximalEpidemiología y clasificaciónLa pseudoartrosis de húmero proximal es una complicación poco frecuente que se asocia a dolor y una importante limitación funcional del hombro. Court Brown et al4 han encontrado recientemente una incidencia del 1,1% en una revisión de 1.027 fracturas seguidas de forma prospectiva. Es más frecuente en fracturas de dos partes de cuello quirúrgico desplazadas y en algunas de las de tres y cuatro partes5 (fig. 1). Se ha descrito mayor incidencia tras el tratamiento quirúrgico aunque podría estar relacionado con la mayor complejidad de las fracturas en las que se opta por esta indicación4.
Numerosos factores se han relacionado con la ausencia de consolidación en el húmero proximal. En primer lugar, los factores que dependen de la propia fractura. Entre ellos, los más importantes son el desplazamiento inicial y la conminución metafisaria4. La interposición de partes blandas como fibras del deltoides, el tendón del bíceps o el manguito rotador, así como el líquido articular en el foco de la fractura, también puede impedir la consolidación3. El segundo grupo de factores son aquellos que dependen del propio paciente. Numerosos autores han relacionado la edad, la presencia de comorbilidades, el uso de corticoides o el tabaquismo con el desarrollo de complicaciones. En último lugar, aquellos que dependen de la técnica como son el exceso de tracción causada por yesos colgantes, una osteosíntesis deficiente o una rehabilitación precoz5.
Checcia et al6 han propuesto una clasificación para las pseudoartrosis del húmero proximal. El grupo 1 incluye fracturas altas de dos partes como las de cuello anatómico con un fragmento muy pequeño de la cabeza. Se puede apreciar la cavitación del fragmento proximal por la rápida reabsorción del hueso esponjoso. Neer propuso que este fenómeno era debido a la comunicación entre la fractura y el líquido sinovial3. El grupo 2 son fracturas bajas de dos partes con un fragmento proximal mayor. Incluye las pseudoartrosis que ocurren entre la tuberosidad menor y la inserción del pectoral mayor y las fracturas en tres partes en las que las tuberosidades han consolidado con un desplazamiento menor de 5mm. El grupo 3 son pseudoartrosis complejas, secundarias a fracturas de tres y cuatro partes, con división de la cabeza o un desplazamiento de las tuberosidades mayor de 5mm. Finalmente, el grupo 4 son pseudoartrosis con fragmentos óseos ausentes o aquellas secundarias a traumatismos de alta energía, fracturas abiertas u osteomielitis postraumática.
En su clasificación de secuelas de fracturas de húmero proximal, Boileau et al7 destacan también la importancia del estado de las tuberosidades y del tamaño y la calidad del fragmento cefálico. Dividen las secuelas de fracturas de húmero proximal en 4 grupos, con el fin de predecir cuáles serán los resultados del tratamiento de las mismas. El primer grupo son el resultado de fracturas impactadas en varo o valgo, en las que hay colapso cefálico o necrosis, pero con las tuberosidades consolidadas. El segundo grupo está constituido por luxaciones glenohumerales inveteradas o fracturas-luxaciones. El grupo 3 está formado por las pseudoartrosis de cuello quirúrgico con desplazamiento de las tuberosidades y el grupo 4 por secuelas de fracturas en 4 partes con malunión de las tuberosidades. Los grupos 1 y 2 serían secuelas intracapsulares en las que no suele ser preciso realizar osteotomía de troquíter y suelen tener resultados predecibles y satisfactorios. Por el contrario, los grupos 3 y 4 serían secuelas extracapsulares, con desplazamiento de las tuberosidades, que suelen requerir osteotomía de troquíter para su reconstrucción y que tienen resultados impredecibles e insatisfactorios.
Diagnóstico y evaluación preoperatoriaEl diagnóstico de la pseudoartrosis debe ser precoz, incluso en las primeras 6 semanas. Tras la fractura los pacientes experimentan una mejoría hasta los 3 meses y una ausencia de progresión entre los 3 y los 6 meses, con limitación de la flexión y la abducción, dolor variable y un retraso en la recuperación de las actividades básicas de la vida diaria4.
Los pacientes con bajas demandas funcionales y mínimamente sintomáticos pueden ser tratados de forma conservadora. Sin embargo, no es esperable que la consolidación ocurra de forma tardía y los pacientes han de saber que en algunos casos continuarán con dolor e impotencia funcional con disminución de la elevación anterior y las rotaciones en el seguimiento a largo plazo8,9.
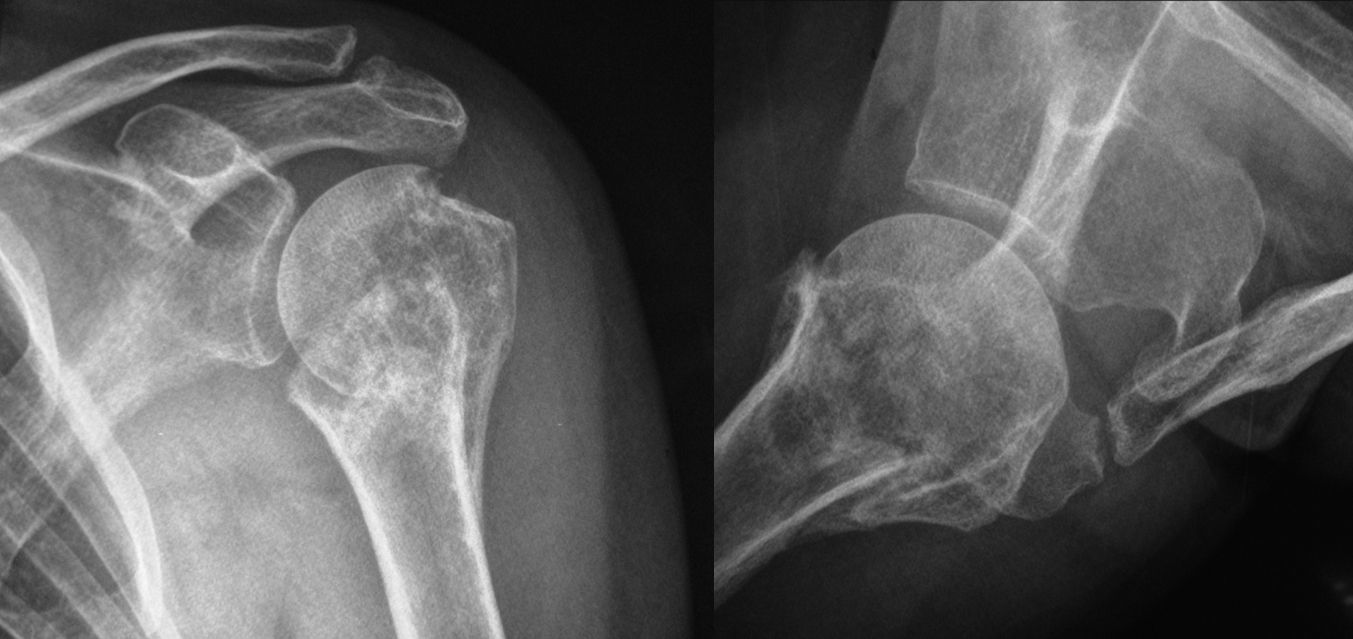
En el caso de que consideremos el tratamiento quirúrgico, se debe realizar un estudio preoperatorio completo de las características del paciente y de la fractura. Es recomendable un examen neurológico exhaustivo, comprobando la funcionalidad del deltoides. El estudio radiológico debería incluir al menos una proyección anteroposterior en el plano escapular y una proyección axilar verdadera (fig. 2). Se deben evaluar: el estado del fragmento cefálico, el déficit óseo en el foco de pseudoartrosis, la presencia o no de necrosis de la cabeza humeral y la integridad del cartílago articular. El uso de la tomografía computerizada (TC) podría ser especialmente útil en la evaluación de las fracturas con división de la cabeza y para cuantificar el desplazamiento de las tuberosidades.
A) Radiografía anteroposterior en plano escapular de hombro izquierdo en el que se sospecha ausencia de consolidación tras fractura de húmero proximal en 3 partes. B) Radiografía axilar verdadera de hombro izquierdo en la que se aprecia la pseudoartrosis a nivel del cuello quirúrgico y la consolidación parcial del troquíter.
La reducción abierta y osteosíntesis está recomendada en pacientes jóvenes con buena calidad ósea y una superficie articular íntegra8. Para favorecer la consolidación pueden utilizarse injerto óseo o diferentes biomateriales5. Cuando la pseudoartrosis ocurre en pacientes mayores, normalmente coexisten mala calidad ósea, reabsorción y cavitación del fragmento proximal. En estos casos, es difícil conseguir la consolidación y la osteosíntesis puede plantear problemas debido al escaso remanente óseo. Por todos estos motivos, la opción más adecuada es la sustitución de la cabeza humeral. La artroplastia también es la opción de elección en los casos en los que hay un fracaso previo del tratamiento de una pseudoartrosis y la calidad ósea se ha deteriorado tanto que la osteosíntesis ofrece pocas garantías8.
En la bibliografía son escasas las referencias a los resultados del tratamiento quirúrgico de la pseudoartrosis del húmero proximal. Las primeras series de los años 90 publicaron resultados poco esperanzadores y con una mejoría relativa a expensas de la disminución de dolor más que de la recuperación funcional10–12. Duralde et al11 obtuvieron la consolidación con resultado clínico satisfactorio exclusivamente en la mitad de los casos de su serie, que incluía 20 enfermos. De los 10 casos tratados mediante reducción abierta y osteosíntesis, 9 precisaron una reintervención por ausencia de consolidación, molestias del material de osteosíntesis o rigidez. Así mismo, Healy et al9, en su serie de 25 casos tratados mediante 4 métodos diferentes, obtienen tan sólo un 52% de resultados satisfactorios. En todos ellos utilizaron el mecanismo de banda de tensión que permite reconstruir el manguito rotador y neutralizar las fuerzas que éste ejerce. Los peores resultados fueron obtenidos con el clavo intramedular y los mejores cuando se combinaba la utilización de placa en T, injerto óseo y banda de tensión.
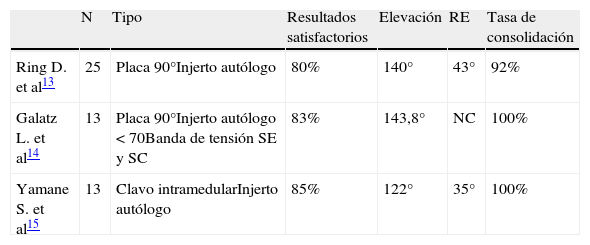
Las nuevas técnicas de osteosíntesis y mejoras en el diseño de los implantes han permitido mejorar los resultados de las opciones reconstructivas en el tratamiento de las pseudoartrosis sintomáticas del húmero proximal13–15 (tabla 1). Las opciones de osteosíntesis más utilizadas son las placas a 90° y los nuevos clavos intramedulares. Se ha sistematizado la utilización de injerto óseo, siendo de elección el injerto autólogo de cresta ilíaca aunque algunos autores lo desaconsejan en pacientes mayores de 70 años15. Las nuevas placas bloqueadas asociadas a autoinjerto de cresta ilíaca serían probablemente la opción de elección en el momento actual5.
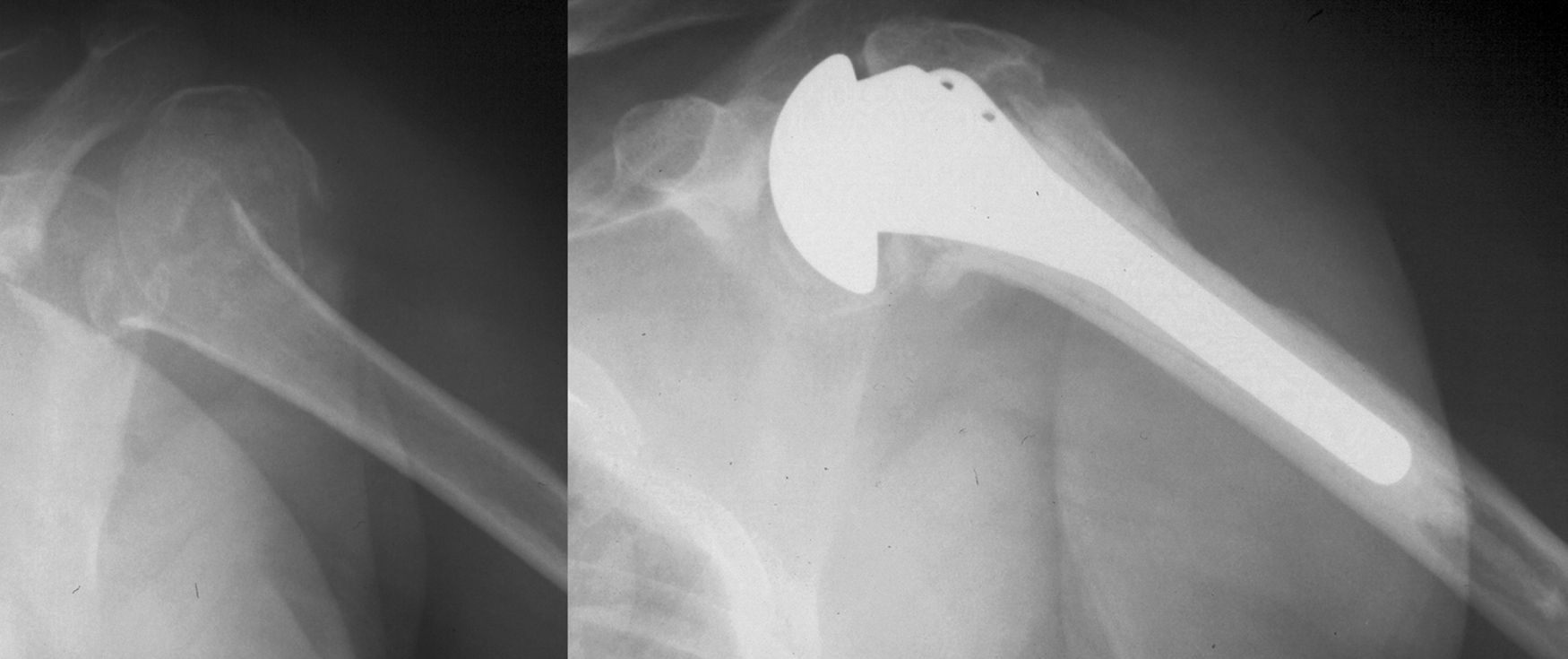
Artroplastia para el tratamiento de pseudoartrosis de húmero proximalLa artroplastia estaría indicada en pacientes mayores y con mala calidad ósea8,16. También en casos en los que haya habido gran reabsorción y cavitación en el fragmento cefálico o en las pseudoartrosis sinoviales. Es esencial la evaluación de la glenoides para valorar la necesidad de una hemiartroplastia o una prótesis total de hombro. La colocación de una prótesis en este contexto es técnicamente difícil. La disección ha de ser meticulosa, sobre todo si es una reintervención, por la gran distorsión anatómica y la retracción de las partes blandas. Para acceder a la articulación es preferible realizar la desinserción del subescapular y mantener el troquín en continuidad con el calcar medial y el troquíter2. Si las tuberosidades no están unidas se puede acceder a la articulación sin necesidad de una artrotomía. Se extrae el material de osteosíntesis previo si éste existe. Una vez identificado el foco de pseudoartrosis se realiza un desbridamiento del mismo, eliminando el tejido fibroso o las partes blandas que pudieran estar interpuestas. La cabeza humeral se extrae mediante osteotomía con sierra oscilante. El fresado del canal y la introducción del vástago pueden ser dificultosos por la traslación de los fragmentos y la mala posición de las tuberosidades. No obstante, se debe evitar realizar osteotomía de troquíter siempre que sea posible (fig. 3). El vástago humeral debe introducirse por la porción de hueso anular remanente que contiene las dos tuberosidades. Se obtienen chips de esponjosa de la cabeza humeral y se introducen entre la diáfisis y el calcar. Si existe erosión del calcar medial, el fragmento que queda es en forma de «C» en lugar de anular. En estos casos se recomienda utilizar un injerto grande córtico-esponjoso de la propia cabeza, que se coloca en la región medial según la técnica descrita por Lin et al17. Si se cementa el vástago y se ha realizado extracción de un material de osteosíntesis previo, se debe evitar que escape cemento a través de los orificios de la diáfisis. Una vez colocado el vástago, en los casos en los que haya sido necesario realizar osteotomía de troquíter, ésta se reconstruye según la técnica de las fracturas agudas mediante suturas no reabsorbibles. Las tuberosidades se suturan entre sí y con la diáfisis y se reancla el subescapular a la tuberosidad menor. El postoperatorio consiste en la inmovilización en un cabestrillo durante 6 semanas en las que pueden realizarse suaves ejercicios pasivos. La movilización activa sólo se permite una vez que se aprecian indicios radiológicos de consolidación, generalmente a partir de las 6 semanas4.
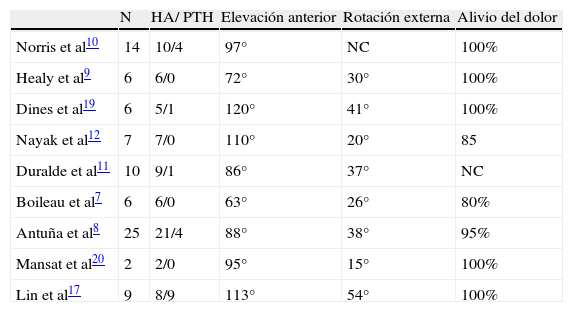
Los resultados de las artroplastias en este contexto se encuentran resumidos en la tabla 27–12,17,19,20. Los valores medios para la elevación activa y la rotación externa son de 93° (rango: 63-120) y 32° (rango: 15-54) respectivamente. Aunque la mejoría del dolor es constante en prácticamente todas las series, no es esperable conseguir una elevación del hombro por encima de la horizontal. Los resultados son siempre inferiores a los obtenidos con las artroplastias en el tratamiento de artrosis primaria8.
Resultados del tratamiento de pseudoartrosis de húmero proximal mediante artroplastia
| N | HA/ PTH | Elevación anterior | Rotación externa | Alivio del dolor | |
| Norris et al10 | 14 | 10/4 | 97° | NC | 100% |
| Healy et al9 | 6 | 6/0 | 72° | 30° | 100% |
| Dines et al19 | 6 | 5/1 | 120° | 41° | 100% |
| Nayak et al12 | 7 | 7/0 | 110° | 20° | 85 |
| Duralde et al11 | 10 | 9/1 | 86° | 37° | NC |
| Boileau et al7 | 6 | 6/0 | 63° | 26° | 80% |
| Antuña et al8 | 25 | 21/4 | 88° | 38° | 95% |
| Mansat et al20 | 2 | 2/0 | 95° | 15° | 100% |
| Lin et al17 | 9 | 8/9 | 113° | 54° | 100% |
La prótesis invertida se ha utilizado con relativo éxito en el tratamiento de la artropatía de manguito y en secuelas de fracturas21. Su papel en el tratamiento de las pseudoartrosis de húmero proximal aún no está claramente definido, aunque parece una opción razonable en pacientes mayores con secuelas de fracturas en las que no existe un manguito funcionante o hay discontinuidad del troquíter. La artroplastia de resección se ha utilizado en el pasado pero no parece un recurso que considerar ya que tiene una alta tasa de complicaciones con riesgo de inestabilidad inferior y neuritis por tracción del plexo braquial.
La mayoría de las complicaciones tras la implantación de una prótesis anatómica como tratamiento de la pseudoartrosis se derivan de la osteotomía de troquíter. Antuña et al8 publicaron que 10 de los 24 pacientes en los que ésta se realizó presentaron complicaciones relacionadas con la osteotomía, como: malunión, pseudoartrosis o reabsorción del troquíter. Cuando esto ocurría, el 100% de los casos obtenían resultados no satisfactorios. Otras posibles complicaciones son: la infección, la lesión nerviosa o la persistencia de la pseudoartrosis. En el caso de que realicemos una osteosíntesis, las complicaciones más frecuentes son: las molestias del material de osteosíntesis y la malposición de las tuberosidades11. En el caso de la hemiartroplastia otro motivo de fracaso de la cirugía es la aparición de erosión glenoidea, mientras que en las artroplastias totales lo más frecuente es el aflojamiento o la subluxación anterior o proximal8.
Maluniones del húmero proximalLa consolidación en mala posición tras una fractura del húmero proximal puede aparecer tras el tratamiento ortopédico o como complicación de una reducción abierta y osteosíntesis. Habitualmente, las maluniones se presentan clínicamente con una limitación funcional del hombro significativa, con un grado variable de dolor22. Aunque esta situación puede ser aceptada por pacientes mayores con escasa demanda funcional, no ocurre así con los pacientes jóvenes y activos.
Uno de los escenarios más frecuentes y limitantes es la consolidación en varo tras una fractura de cuello quirúrgico del húmero, que se manifiesta con una disminución importante de la elevación anterior y la abducción23. Como consecuencia de la mala posición del troquíter se produce un compromiso del espacio subacromial y un choque con el arco coracoacromial. El acercamiento entre el origen y la inserción del supraespinoso disminuye su brazo de palanca afectando así a la función del hombro. Además, la superficie de deslizamiento entre la cabeza humeral y la glenoides se encuentra disminuida.
Clasificación de las maluniones del húmero proximalBeredjiklian et al clasificaron las maluniones del húmero proximal en tres grupos24. El primer grupo está formado por las maluniones con malposición de las tuberosidades. El segundo grupo está constituido por las maluniones en las que existe incongruencia de la superficie articular y el tercer grupo por aquellas en las que existe malposición de los fragmentos articulares. Los autores destacan la importancia de las partes blandas en la fisiopatología de la rigidez y de la limitación funcional en las secuelas de las fracturas de húmero proximal.
Las maluniones en pacientes jóvenes con congruencia de la articulación glenohumeral pueden ser potencialmente tratadas mediante osteotomías que permitan reorientar los fragmentos óseos. Sin embargo, en aquellas en las que haya incongruencia glenohumeral debido a un escalón intraarticular, necrosis de la cabeza o cambios degenerativos secundarios a la fractura, debemos considerar realizar la indicación de una artroplastia. Los pacientes ancianos con escasas demandas funcionales también son candidatos para una artroplastia.
Evaluación del paciente con malunión de húmero proximalEl síntoma predominante de estos pacientes es la limitación funcional con dolor variable. En la exploración física es importante distinguir entre el rango de movilidad activo y pasivo. La pérdida de movilidad pasiva puede indicar artrosis glenohumeral con o sin rigidez capsular. La presencia de un hombro pseudoparalítico puede hacernos sospechar una malunión del troquíter. Se debe realizar un estudio radiológico que incluya proyecciones anteroposterior y axilar verdaderas. En los casos en los que se planifique una osteotomía humeral se puede realizar una radiografía del hombro contralateral para calcular el ángulo cérvico-diafisario. En casos complejos puede ser muy útil la TC con reconstrucciones tridimensionales.
Opciones de tratamiento de maluniones del húmero proximalExisten pocas referencias en la literatura acerca del tratamiento de las maluniones del húmero proximal. Desde un punto de vista del tratamiento, podrían dividirse en dos grupos diferentes según la clasificación de Beredjiklian24: aquellos con malunión de las tuberosidades y por otra parte, los que se incluyen en los grupos 2 y 3.
Maluniones de las tuberosidadesLas maluniones de las tuberosidades constituyen una entidad propia. La artroscopia es una herramienta útil en estos casos para evaluar el desplazamiento de las tuberosidades, el estado de las partes blandas y la superficie articular. Además permite identificar y tratar las contracturas intraarticulares y el compromiso subacromial o subcoracoideo. El tratamiento mediante osteotomía de las tuberosidades ha proporcionado malos resultados24. Sin embargo, nuevas técnicas artroscópicas han conseguido buenos resultados funcionales. En los casos de malunión del troquín con bloqueo de las rotaciones se ha descrito el desbridamiento artroscópico y remodelado del bloque óseo25. En las maluniones de la tuberosidad mayor con un desplazamiento menor de 15mm se puede realizar una acromioplastia, disminuyendo así el compromiso subacromial24. En los casos en los que ésta no sea suficiente, puede asociarse una tuberoplastia según la técnica descrita por Calvo et al26.
Osteotomías correctorasEn los casos en los que existe una consolidación viciosa del húmero proximal sin afectación de la superficie articular, una opción es corregir la deformidad mediante una osteotomía. Esta técnica sería recomendable en los pacientes jóvenes en los que no existen signos clínicos o radiológicos de cambios degenerativos en la articulación glenohumeral. Sin embargo, debería evitarse en casos con rotura irreparable del manguito rotador, deformidad angular en varios planos y ante la presencia de lesión nerviosa o infección activa. La técnica quirúrgica para la consolidación en varo de una fractura de cuello quirúrgico fue descrita por Benegas et al23 con buenos resultados en su serie de 5 casos. Ésta consiste en una osteotomía de cierre intentando reproducir el ángulo cérvico-diafisario contralateral. La consolidación se consiguió en el 100% de los casos a las 6 semanas y fue necesario retirar la placa en 2 de los 5 casos. Todos los pacientes presentaban al final del seguimiento ausencia de dolor y aumento de la elevación anterior.
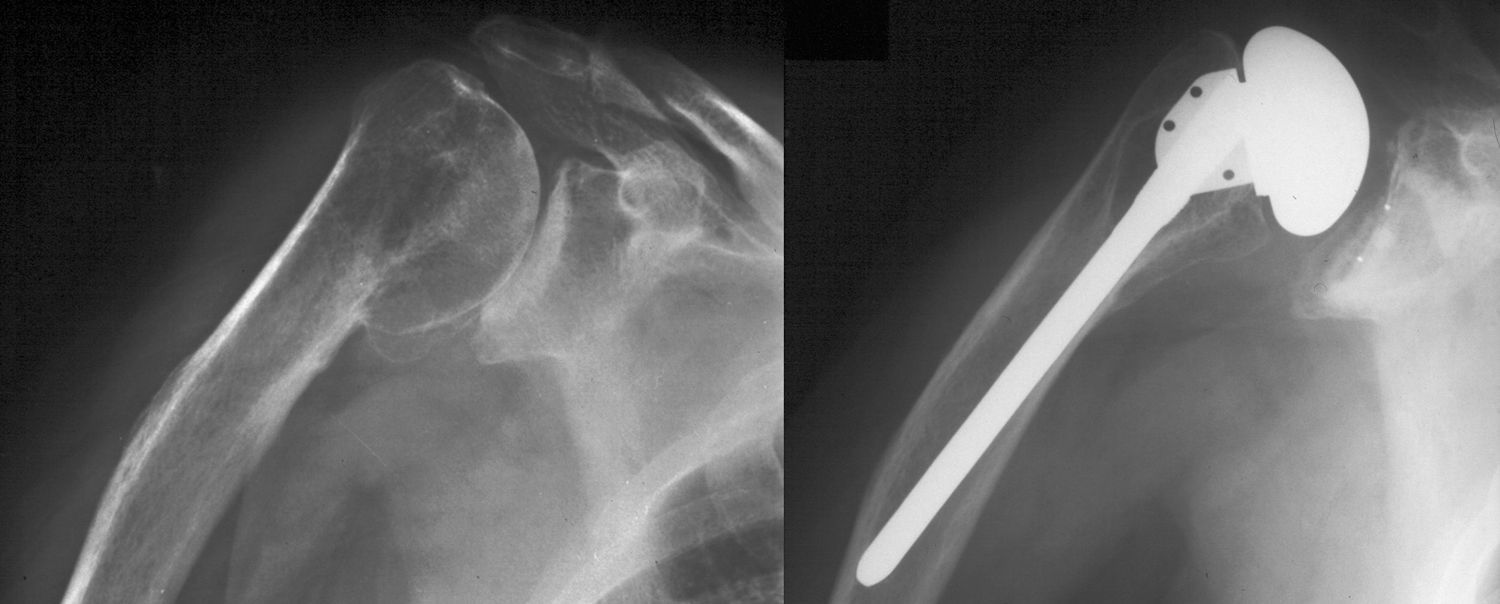
Artroplastias para maluniones de húmero proximalEn pacientes ancianos con afectación significativa de la superficie articular, la técnica de elección es el recambio articular. Se trata habitualmente de hombros rígidos, con adherencias subacromiales, subdeltoideas y subcoracoideas. Es frecuente la existencia de necrosis de la cabeza humeral, roturas del manguito rotador y atrofia del deltoides y del subescapular20. Al igual que en la cirugía de la pseudoartrosis, el paso más delicado es la preparación del canal medular humeral para la introducción del vástago. Se recomienda evitar siempre que sea posible realizar la osteotomía del troquíter, ya que esto podría condicionar un mal resultado7,18,20,22,24. En estos casos existe la opción de utilizar vástagos cortos o implantes realizados «a medida» con curvaturas adaptadas a la anatomía deformada. Es interesante saber que pequeñas desviaciones en varo o en valgo al implantar el vástago son permisibles y no se asocian a mayores tasas de aflojamiento2 (fig. 4). En el muy infrecuente caso en el que sea imprescindible realizar una osteotomía de troquíter, ésta debe ser biplanar y dejando suficiente remanente óseo en el manguito para poder realizar la sutura a la diáfisis. Después de la colocación de la prótesis ambas tuberosidades se fijan al implante y a la diáfisis con suturas gruesas no reabsorbibles. Se puede utilizar injerto óseo autólogo de la cabeza humeral o de cresta ilíaca para favorecer la consolidación.
A) Radiografía anteroposterior de hombro derecho en plano escapular. Malunión del húmero proximal con consolidación en varo del fragmento cefálico. B) El enfermo se trató con una prótesis total de hombro. Se aprecia ligera colocación en varo del vástago humeral con el fin de evitar realizar osteotomía de troquíter.
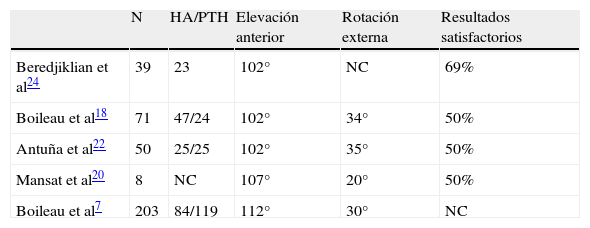
Los resultados de las artroplastias en secuelas de fracturas son inferiores a los de los pacientes con artrosis glenohumeral primaria o en el tratamiento de fracturas agudas en tres o cuatro partes27–30. En la tabla 3 se muestran los resultados publicados sobre el empleo de una artroplastia como tratamiento de una malunión del húmero proximal18,22. Generalmente se consigue la disminución del dolor en la mayoría de los casos mientras que los resultados funcionales son variables, apreciándose tan solo una discreta mejoría. Varios factores parecen condicionar los malos resultados funcionales, entre los que se incluyen: edad, el tiempo de evolución de los síntomas20, la falta de integridad del manguito con una distancia coracohumeral menor de 8mm20, la realización de osteotomía de troquíter18,20,22, la hemiartroplastia frente a la prótesis total de hombro19 y la duración e intensidad de la rehabilitación29.
Mansat et al obtuvieron un 64% de resultados satisfactorios en su serie de 28 pacientes con secuelas de fracturas de húmero proximal tratadas mediante artroplastia20. La elevación activa media fue de 107°, y el 85% del total presentaban ausencia o mínima presencia de dolor. De forma similar, Boileau et al publicaron un 42% de resultados buenos o excelentes en 71 artroplastias, con una tasa de complicaciones del 27%18. La mayoría de estas complicaciones estaban relacionadas con la osteotomía de troquíter. De todos los pacientes en los que se realizó, ninguno consiguió una elevación activa mayor de 90°. Estos malos resultados estarían condicionados por la devascularización de la tuberosidad que conduciría a la pseudoartrosis, malunión o reabsorción, como también fue publicado por Antuña et al22. Otras posibles complicaciones serían las fracturas intraoperatorias, lesiones nerviosas, infecciones profundas, osificaciones heterotópicas, migración proximal del implante y aflojamiento.
Las prótesis invertidas podrían estar indicadas como opción de salvamento en pacientes mayores con mala calidad ósea31,32. Pape et al han publicado buenos resultados con la utilización de prótesis de resuperficialización en maluniones del húmero proximal33. En su serie de 28 pacientes obtuvieron los mejores resultados en secuelas de fracturas impactadas en valgo, con mejor puntuación final en el test de Constant, mejor flexión, mejor abducción y mayor satisfacción de los pacientes. Los resultados globales fueron una mejoría en la puntuación de la escala de Constant de 23,2 puntos preoperatorios a 55,1 puntos postoperatorios con un seguimiento medio de 24 meses. En esta serie tan sólo se detectó un caso de erosión glenoidea sintomática.
ConclusiónEl tratamiento de las secuelas de fracturas del húmero proximal es probablemente uno de los retos más difíciles para el cirujano de hombro. De forma invariable están asociadas a grados variables de afectación de las partes blandas, predominantemente rigidez por cicatrización excesiva y acortamiento de las estructuras cápsuloligamentosas.
La cirugía que preserva el húmero proximal está reservada para aquellos casos en los que la articulación está conservada y la calidad de la reserva ósea es aceptable. Cuando existe daño articular y mala calidad ósea que impide una buena osteosíntesis o importante cavitación de la cabeza humeral la opción más recomendable es el recambio articular. Cuando el troquíter está conservado y en buena posición, se pueden esperar buenos resultados de la prótesis anatómica. En caso de pseudoartrosis del troquíter, probablemente la opción más razonable es la prótesis inversa. En cualquiera de los dos casos, es crucial que el enfermo entienda cuales son las expectativas y que esté dispuesto a colaborar en la rehabilitación postoperatoria.
Nivel de evidenciaNivel de evidencia V.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.