Lapatología degenerativa del raquis cervical y, en concreto,la patología discal cervical constituye un problema para lacomunidad, tanto por su frecuencia como por la repercusiónsocioeconómica que representa, en lo que se refiere acronicidad, absentismo laboral y atención médica querequiere.
El tratamientomédico de las hernias discales en muchas ocasiones noresuelve el problema, tendiendo éste a prolongarse en eltiempo. El tratamiento quirúrgico puede ser una medidaeficaz en determinados casos,2,4,10,15,16 pero dado elcarácter evolutivo de la patología puede éstaaparecer posteriormente en un espacio discal distinto, presentandoun nuevo episodio de clínica.2,4,13
En eltratamiento quirúrgico existen dos grandes tendencias, ladiscectomía simple y la discectomía másartrodesis anterior.10,15,16 Existe gran controversia eneste tema. Los autores que abogan por la discectomíasimple2,10,15 aportan como ventajas el menor tiempoquirúrgico, evitan la morbilidad de la zona donante deinjerto, la posible extrusión del injerto y el no aumentarlas solicitaciones en otros discos, en cuanto a la menor estanciahospitalaria no está demostrado estadísticamente. Losautores que defienden la discectomía anterior másartrodesis3,4,9,10,12,15 propugnan como ventajas eldevolver la altura al espacio afecto, evitando muchas de lasbraquialgias que aparecen tras la discectomíasimple,3 donde por disminución de altura delespacio intervertebral provocan los osteofitos posteriorescompresión de la raíz nerviosa a nivel del foramen.El tema de la descompresión resecando los osteofitosposteriores es otro asunto controvertido, principalmente entre losautores que practican la artrodesis.3,13 Otra de lasventajas que supone el aporte de injerto es el evitar lapérdida de lordosis o incluso la cifosis, así como lainestabilidad que puede aparecer tras la discectomíasimple.15
Otro tema dedebate es la utilización de injertoautólogo13 frente a los aloinjertos17en la distracción del espacio afecto, o bien el empleo deotros elementos como la hidroxiapatita5 o el cementoacrílico.1
El objetivo deeste estudio ha sido analizar los resultados obtenidos con latécnica de Smith-Robinson en el tratamiento de lapatología degenerativa del disco cervical, como son lasprotrusiones con clínica, hernias discales y laespondilosis, así como en otras patologías comopueden ser las espondilodiscitis y hernias cervicalespostraumáticas agudas. Sólo se ha pretendido mostrarla experiencia con esta técnica sin tratar de compararla conotras técnicas en pacientes similares.
Material y método
Se trata de unestudio retrospectivo, realizado en nuestro hospital, de pacientestratados entre 1983 hasta 1998, por hernia discal cervical decarácter degenerativo y espondilosis, excepto un caso deespondilodiscitis y otro de hernia discal postraumáticaaguda. Todos los pacientes fueron intervenidos por el mismocirujano. Se han excluido del estudio los pacientes operados porotros equipos quirúrgicos para evitar distintassistemáticas de trabajo.
Se han revisadoun total de 62 pacientes, de los cuales 55 han sido objeto de esteestudio (21 hombres y 34 mujeres) con una edad media de 44,6años (mínimo: 24; máximo: 68 años). Elseguimiento medio fue de dos años (mínimo: 6 meses;máximo: tres años). La clínica predominanteconsistió en cervicobraquialgia (30 casos izquierda, 14casos derecha y en cuatro casos fue bilateral), siendo menosfrecuente la cervicalgia (siete casos) y un caso demielopatía asociada a cervicobraquialgia.
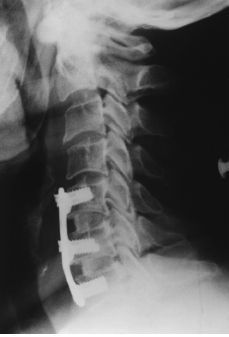
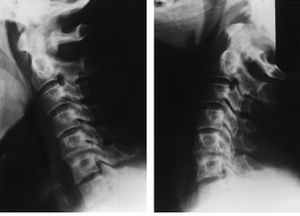
En cuanto alnivel de actuación fue más frecuente lacirugía sobre un único espacio (40 casos), siendo elmás común el C5-C6 con un total de 19 casos. Otrosespacios fueron C6-C7 (12 casos), C4-C5 en cinco casos, C3-C4 endos casos y otros dos casos en que se actuó sobre C7-T1. En15 pacientes se intervinieron varios niveles, siendo el másfrecuente sobre los espacios C5-C6 y C6-C7 en nueve ocasiones, entres pacientes sobre los espacios C4-C5 y C5-C6. En dos casos seintervino sobre tres niveles (C5-C6, C6-C7 y C7-T1 y otro pacientese artrodesó de C4 a C7). Se utilizó placa mástornillos autobloqueantes en un total de cinco pacientes (Figs. 1 y2).
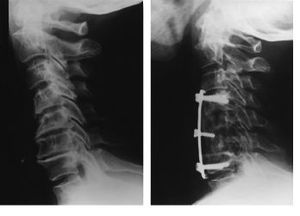
Figura 1. Varón de 54 años intervenido porhernia discal C5-C6 y C6-C7. Radiografía lateral de controla los tres meses tras discectomía y artrodesis C5-C6 yC6-C7. Se empleó como osteosíntesis una placaatornillada.
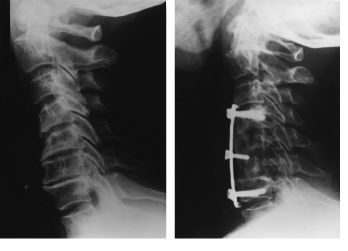
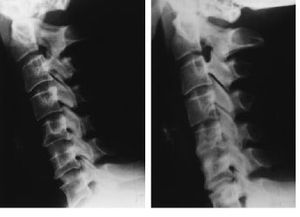
Figura 2. Mujer de 68 años afecta deespondiloartrosis con severa afectación de los espacios C4 aC7 principalmente. A: Rx preoperatorio. B: Control postoperatoriode la misma paciente a los dos meses. Se le practicócorporectomía de C5 y C6 y artrodesis C4-C7 empleando placaatornillada. Esta paciente no fue incluida en nuestro estudio puesno sigue la técnica de Smith-Robinson, ya que se le tuvo quepracticar una corporectomía de varios somasvertebrales.
El tiempo medioentre el inicio de la sintomatología y laintervención fue de 19,2 meses (mínimo: 2 semanas;máximo: 60 meses). Esta demora en la cirugía fuedebida a que se agotaban todas las medidas conservadoras antes deincluirlo en lista quirúrgica. Aquellos pacientes quemejoraron de su sintomatología con tratamiento conservadorfueron excluidos de indicación quirúrgica en nuestraunidad y por tanto quedaron fuera del estudio.
El estudiopreoperatorio incluía una exploración clínicaminuciosa, radiografías simples (AP y lateral) yfuncionales, RM y EMG. El EMG permite objetivar lasintomatología neurológica que refiere el pacientecomo la pérdida de fuerza y déficits sensitivos.También permite diferenciar si las alteracionesneurológicas son debidas a radiculopatía cervical oson compresiones de distintos nervios a lo largo del miembrosuperior. Por último el EMG discrimina entre lesionescrónicas y agudas y esto puede tener un valorpronóstico, por cuanto la cirugía mejorarámucho de la patología aguda y algo menos lacrónica.
Todos lospacientes, previo a la cirugía, llevaron un tratamientoconservador consistente en rehabilitación, AINES, relajantesmusculares y collarín cervical en los casos de dolormás severo.
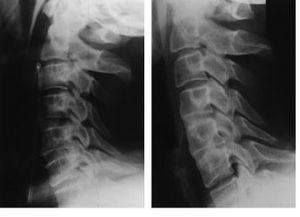
En elseguimiento se valoró la exploración clínica(dolor, reflejos, sensibilidad y fuerza en miembros), estudioradiográfico (AP y lateral) y radiografíasfuncionales para confirmar la consolidación,considerándose como artrodesado cuando la diferencia de ladistancia interespinosa entre el intervalo en flexión yextensión era menor o igual a 1 mm (Fig. 3). Comométodo de valoración clínica pre ypostoperatoria se empleó la escala de Ranawat6,8(tabla 1), que establece 4 grados para el dolor: ninguno, leve,moderado y severo. En cuanto al déficit neurológico,éste era clasificado por Ranawat en 4 grados: grado I, gradoII, grado IIIA y grado IIIB.
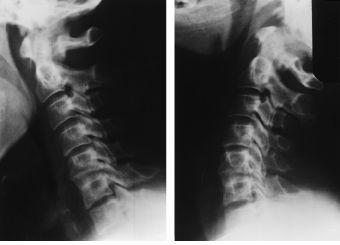
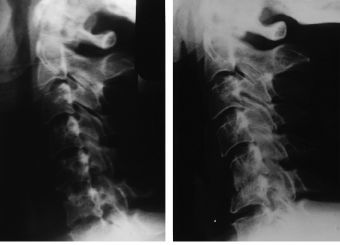
Figura 3. Radiografías funcionales 3 mesesdespués de una artrodesis C5-C6. La diferencia de ladistancia interespinosa C5-C6 entre el intervalo en flexión(A) y en extensión (B) es menor o igual a 1 mm.
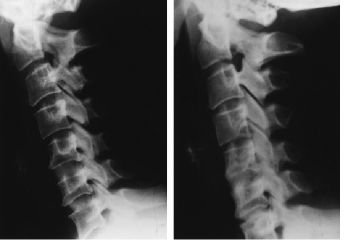
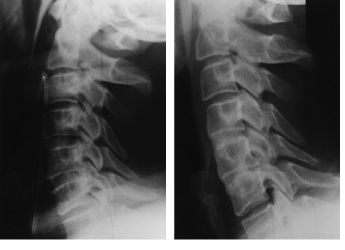
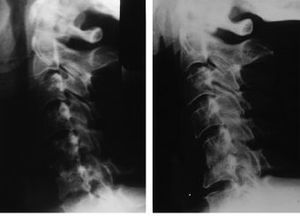
Figura 4. Mujer de 36 años a la que sepracticó artrodesis C5-C6 y C6-C7. Se empleó comoortesis postoperatoria un collarín con barbuquejo tipoPhiladelphia. A: Control radiográfico a los 2 meses. B:Control radiográfico de la misma paciente a los 6 meses. Seaprecia un colapso parcial del injerto del espacio C6-C7.Obsérvese que no se ha producido cifosis tras el colapso. Lapaciente mantenía la mejoría de la clínicaconseguida tras la cirugía pese al colapso.
| Tabla 1. Escala deRanawat. Permite la valoración clínica pre ypostoperatoria del paciente. Incluye tanto el dolor como eldéficit neurológico. | |
| Dolor | Déficitneurológico |
| Ninguno. No existe dolor. | Grado I. No hay déficit neurológico. |
| Leve. Dolor leve. Cede con aspirina. | Grado II. Subjetiva debilidad con hiperreflexia yparestesias. |
| Moderado. Requiere llevar collaríncervical. | Grado IIIA. Objetiva debilidad en miembros. Puedecaminar. |
| Severo. No se alivia el dolor ni con aspirina ni concollarín. | Grado IIIB. Cuadriparesia. No puede caminar. |
Técnica quirúrgica
Se ha seguido latécnica de Smith-Robinson, empleando un abordaje transversoizquierdo sobre la cara anterior del cuello. La localizacióndel espacio discal afecto era verificado intraoperatoriamente conradioscopia. Tras la completa extirpación del disco, losplatillos de los somas vertebrales superior e inferior se legrabancon cucharilla o legra eliminando los restos de cartílagoque pudieran quedar, dejando así un lecho másidóneo para la integración del injerto. No seextirparon los osteofitos posteriores ni posterolaterales como enotras series.2,4,14 Se utilizó un autoinjertotricortical de cresta ilíaca que tenía una alturaentre 5 y 8 mm. Se practicaron potenciales evocadossomatosensoriales (PES) en 36 casos. Los PES se realizaron delnervio mediano derecho e izquierdo previo a la cirugía, conla paciente ya dormida, y se efectuaron nuevas series durante laintervención, remarcando dos momentos cruciales: durante laexéresis de la parte posterior del disco y durante laimpactación del injerto.
En elpostoperatorio se empleó principalmente como ortesis uncollarín rígido con barbuquejo tipo Philadelphia, en30 casos, o bien un collarín rígido (12 casos) quellevaban durante una media de ocho semanas, momento en que seretiraba progresivamente e iniciaban ejercicios isométricosde musculatura paravertebral. Hubo seis casos en que seempleó una minerva como ortesis así como un pacienteen el que se utilizó un halo-chaleco tras una artrodesis deC4-C7.
Resultados
Los 48 pacientesque presentaban cervicobraquialgia (37 dolor moderado y 11 severosegún escala de Ranawat, mejoraron de su dolor; en el 100%de los casos desapareció la braquialgia completamente. Ensiete de estos pacientes permaneció un dolor cervicalocasional leve según la misma escala devaloración.
De los seispacientes con cervicalgia (un grado leve, cuatro moderado y unosevero) todos mejoraron de su clínica, quedando asíun paciente asintomático, cuatro con dolor leve ocasional yun paciente con dolor leve y esporádicamente moderado. Elpaciente que cursó clínicamente con mielopatíamás braquialgia con dolor moderado, tras laintervención pasó a tener leve dolor cervicalocasional mientras que la braquialgia habíadesaparecido.
En cuanto a laclínica neurológica que presentaron los pacientes deesta serie, hubo seis casos grado I (según misma escala deRanawat), 25 casos grado II y 17 casos grado IIIA. Tras lacirugía se presentaron los siguientes resultados: 37pacientes con grado I y 18 pacientes con grado II, no existiendocasos grado IIIA. De este modo la mayoría de los pacientesmejoraron de su sintomatología neurológica, bienbajaron 1 o 2 grados en la escala de Ranawat o biendesapareció totalmente la clínica.
Todos lospacientes se reincorporaron a su ocupación habitual(entiéndase que las amas de casa continuaron con su laborhabitual, al igual que los pacientes que se encontraban jubiladostambién continuaron con su actividad cotidiana) tras lacirugía.
En cuanto a lascomplicaciones, éstas fueron divididas en tresgrupos:
Complicaciones intraoperatorias. Un caso quecursó con una pequeña pérdida de LCR durantela intervención que no se tradujo en clínicapostoperatoria; un paciente que presentó un pequeñohundimiento anterior del soma de T1 durante la colocacióndel injerto; y otro caso en que se produjo una pequeñafractura anterior del injerto que no tuvo repercusiones sobre laevolución de la artrodesis.
Complicaciones postquirúrgicas inmediatas. Unpaciente presentó una crisis de angor que sesolucionó favorablemente. Otro paciente presentó unsíndrome irritativo C7-T1 (inferior al nivel sobre el que sehabía actuado) que también cedió contratamiento médico en pocos días. En otro casopresentó disfonía y disfagia que cedió contratamiento. Por último existieron dos casos deparálisis traumática de la cuerda vocal izquierda quese resolvió con tratamiento médico yfoniatría.
Complicaciones tardías. Un pacientepresentó adherencias esofágicas en torno a la zonadel injerto, precisando tratamiento por parte del servicio deDigestivo. Existió un caso de retraso deconsolidación así como uno de pseudoartrosisdiagnosticada por TAC, pero en el estudio radiológicofuncional se evidenció que era estable.
Durante elseguimiento, en seis casos se presentaron protrusiones o herniasdiscales en espacios distintos a los artrodesados y que previamenteno existían. La sintomatología apareció entres casos a los seis meses, en uno a los tres meses y en los dosrestantes al año de la intervención. Laclínica que presentaban consistía principalmente enparestesias o hipoestesias en mano y dedos así como dolor entrapecios en un caso y braquialgia en otro. En tres de estospacientes desaparecieron las molestias con tratamiento conservadory en los tres restantes se indicó tratamientoquirúrgico, precisando uno de ellos reintervención deun nivel inferior, al año de la primera intervención,dado que la hernia le provocaba una clínica muy importante.A otro paciente también se le ofrecióreintervención por las mismas circunstancias que alanterior, pero declinó esta alternativa. El tercer pacienteque necesitó una segunda intervención fue porpresentar migración de restos discales de la herniaintervenida al espacio inmediatamente superior, lo que originabauna braquialgia izquierda intensa que no cedía contratamiento médico y que fue diagnosticada por MieloTAC,pues los estudios con RM no encontraron alteraciones. Se tuvo queretirar el injerto y extirpar el material discal que habíaascendido entre el soma vertebral y el ligamento vertebralcomún posterior, para volver a artrodesar el espacio. Labraquialgia desapareció tras laintervención.
En la serierevisada no existió ningún caso de extrusióndel injerto. Hubo dos casos en que hubo una reabsorcióncompleta del injerto e incluso parcial de un soma vertebral en unade ellas (en concreto de C6). Existió un colapso parcial delinjerto, entre 1 y 4 mm, medidos en la Rx de control, en 13 casos(23,6%) que no se incluyó en el capítulo decomplicaciones pues no afectaron a la consolidación, noprovocaron cifosis y en todos los casos excepto en uno, se mantuvola lordosis cervical en los controles radiográficosposteriores. Estos pacientes se encontraban asintomáticos enlas revisiones.
Discusión
Latécnica de Smith-Robinson4,9,12 ha sido empleadacon frecuencia para el alivio del dolor de síndromesprovocados por hernia discal cervical y espondilosis. Los buenosresultados obtenidos en 45 de los 55 pacientes, de la presenteserie (81,8%) son similares a los conseguidos en otrasseries.2
Como ya se hamencionado existen dos grandes escuelas en el tratamientoquirúrgico de la patología discal cervical: los quepropugnan la discectomía simple2,10,13,16 y losque abogan por la discectomía másartrodesis,4,8,9,12,15,16 contando ambas con grannúmero de defensores y detractores. Otro tema decontroversia en la discectomía más artrodesis es elempleo de injerto de cresta ilíacaautólogo4,9,12 frente al aloinjerto deperoné15 o bien el uso de espaciadoresintersomáticos (cajas de carbono, sistemas roscados, etc.)que pueden ser rellenados con aloinjerto o autoinjerto o bien conhidroxiapatita5 o cemento acrílico.1,5La principal ventaja que aporta el uso de aloinjerto es evitar lamorbilidad que genera la zona donante del injerto autólogo,como es el dolor, el hematoma o la infección. En cuanto a laconsolidación no existen diferenciassignificativas13,15 entre ambos tipos de injerto en lasseries revisadas. El empleo de espaciadores intersomáticosrellenos con hidroxiapatita o cemento acrílico, ofrecen comoventaja el evitar las complicaciones derivadas del injertoautólogo, así como las derivadas del aloinjerto(riesgo de transmisión de una infección de origenviral).15
El aporte deinjerto tras la discectomía provoca una distraccióndel espacio afecto. Esta distracción por sí misma essuficiente para descomprimir la médula o la raíznerviosa a nivel del foramen. El aumento significativo del canalmedular y del espacio foraminal parece deberse al aumento de lalordosis y al estiramiento de estructuras que se encontrabanplegadas por la disminución del espacio intervertebral,especialmente el ligamento amarillo y el ligamento vertebralcomún posterior.3 En esta serie no se hanextirpado los osteofitos posteriores ni posterolaterales al igualque en otros trabajos.2,4,14 El intento de retirarlosaumenta el riesgo de hematoma y de provocar lesionesneurológicas. Algunos autores3,15 creen que elempleo de un injerto para la artrodesis devuelve la altura alespacio intervertebral, evitando el efecto nocivo de estososteofitos y evita también la inestabilidad existente en lazona, permitiendo una gradual reabsorción de los osteofitosy de la compresión que éstos producen.
La naturalezamás laxa de los ligamentos, músculos y articulacionesen la mujer con respecto al hombre, provoca una menor resistencia ala distracción producida por el injerto10 lo queexplicaría el dolor difuso cervical y en hombros que conmás frecuencia presentan las mujeres, mientras que lasintomatología radicular es menos pronunciada e incluso hadesaparecido.
Schulte ycols.11 en estudios cinemáticos sobrecadáveres comprobaron que aumentaba la movilidad en un 70%sobre espacios en los que se había realizado unadiscectomía simple, mientras que si se colocaba un injertoóseo, el espacio intervenido era mecánicamenteestable en un nivel mayor o igual al de un espécimenintacto.
En la seriepresentada hubo seis casos en los que tras la cirugíaaparecieron protrusiones o hernias discales que previamente noexistían y que estaban provocando clínica similar ala que motivó la intervención, pero en distintoespacio. Por tanto la altura del injerto empleado es fundamental,ya que debe ser suficiente para conseguir el efecto dedistracción sobre el canal medular y foramen, pero no tangrande como para provocar o agravar protrusiones en los espaciosintervertebrales inmediatos, ya que en muchos casos son raquis conpatología degenerativa de base que afecta a distintosniveles. Van de Kelft y cols.13 realizaron un estudiosobre los cambios que aparecían en RM tras unadiscectomía anterior simple, observando que seproducía una ligera cifosis sobre el espacio que sehabía actuado, así como nuevas protrusiones discalesy a menudo herniaciones en otros niveles distintos a donde sehabía realizado la discectomía.
En los pacientesde esta serie se ha utilizado un injerto autólogotricortical de cresta ilíaca de una altura que oscilabaentre 5 y 8 mm4,9,12 en los 55 pacientes estudiados,presentando 45 (81,8%) de ellos mejoría clínica porla descompresión del espacio, mientras que sólo seisde ellos (10,9%) tuvieron nuevas manifestaciones poraparición de protrusiones o hernias que no existíanpreviamente.
Bohlman ycols.4 observaron que, conforme aumentaba elnúmero de espacios intersomáticos intervenidos, secorrelacionaba con un aumento de casos de pseudoartrosis. En elestudio realizado se consiguió la consolidación detodas las artrodesis excepto una pseudoartrosis que fuediagnosticada por TAC, pero que se comportaba como una artrodesisestable en estudio radiológico funcional, no precisando denuevas cirugías.7
Hubo 15 casos(27,3%) de colapso de injerto, 13 casos (23,6%) fue un colapsoparcial sin producir cifosis y sin provocar clínica y en losdos restantes fue un colapso total del injerto, siendo en uno deellos un colapso de 6 mm entre el injerto y el soma inferior (Fig.5). En cuatro de estos 15 casos (26,6% del total de colapsos) sehabían artrodesado dos espacios sin utilizarosteosíntesis, produciéndose el colapso en el espaciomás inferior de los dos sobre los que se habíaactuado. En un paciente se artrodesaron tres espacios y noexistió colapso de ninguno de ellos pese a que no seutilizó osteosíntesis alguna, aunque se empleócomo ortesis cervical una minerva nueve semanas y 19 semanasmás estuvo con un collarín cervical. No huboningún colapso del injerto en los seis pacientes en los quese utilizó una ortesis cervical tipo minerva tras haberseintervenido dos o más espacios (Fig. 6).
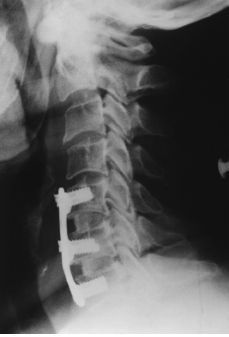
Figura 5. Mujer de 50 años intervenida por herniadiscal C5-C6. A: Rx de control a los 10 días postartrodesisC5-C6. B: Rx de control de la misma paciente a los 3 mesespostintervención, en la que se evidencia un colapso totaldel injerto y parcial del soma de C6. No presentó signos deinfección clínica nianalíticamente.
Figura 6. Varón de 38 años al que serealizó una artrodesis C4-C5 y C5-C6, empleando como ortesispostoperatoria una minerva. A: Control postoperatorio inmediato. B:Control a los 6 meses del mismo paciente observando que se haconseguido la artrodesis de ambos espacios, mientras que no existecolapso alguno de los injertos colocados.
No se harealizado densitometría ósea de formasistemática en todos los pacientes. En dos casos quepresentaban un colapso del injerto se practicó ladensitometría por una patología ginecológica,siendo normal el resultado de esta prueba en ambos. Se presentarondos casos de parálisis de cuerda vocal izquierda quecedió con tratamiento médico y foniátrico.Esto aconteció en pacientes en los que se actuó enlos niveles C6-C7 y C7-T1. Al igual que en otras series2estos espacios es donde más frecuentemente aparece estacomplicación.
Para concluir sepuede decir que la técnica de Smith-Robinson continúasiendo muy útil en el tratamiento de la hernia discalcervical y la espondilosis, pudiendo esperarse buenos resultados enel 80-90% de casos.
Se debe tenerprecaución a la hora de artrodesar dos espacios o máspor la mayor posibilidad de colapso de uno de ellos, pensando en laopción de emplear osteosíntesis tipo placaatornillada o bien en la utilización de una ortesis cervicalque inmovilice de una forma más rígida.
Pueden aparecerprotrusiones o hernias discales que previamente no existíantras la distracción y artrodesis del espacio afectoinicialmente. Hay que recordar que se está actuando sobre unraquis con patología degenerativa de base y por tanto lapérdida de movilidad de un espacio así como unadistracción excesiva del mismo puede desencadenarpatología en espacios adyacentes.
Aunque no se haencontrado relación entre el colapso del injerto y unaosteoporosis marcada, sería conveniente pensar en realizardensitometrías óseas en pacientes mujeres mayores de50 años por el mayor riesgo teórico que éstastienen.
En la seriepresentada no se han encontrado diferencias estadísticamentesignificativas (p < 0,05) en los resultados obtenidos entrehombres y mujeres, por tanto no existen motivos para no realizarartrodesis de un solo espacio en mujeres, en lugar dediscectomía simple como propugnan algunosautores.
Queremosagradecer la colaboración de los doctores C. Vilela Soler yM. Vallet Mas, del Servicio de NeurofisiologíaClínica, Sección Potenciales Evocados, del HospitalLa Fe de Valencia.