La lesión ligamentosa aguda de tobillo es una patología muy frecuente en nuestro medio. Más de 23.000 personas cada día consultan y son tratadas por un esguince de tobillo en Estados Unidos. La atención médica, las pruebas complementarias, el tiempo de baja laboral, la medicación y el tratamiento rehabilitador, hacen que el coste medio de un esguince de tobillo suponga entre 300 y 900 euros.
Los factores de riesgo para sufrir una entorsis de tobillo se pueden dividir en intrínsecos y extrínsecos. Los intrínsecos son: edad, sexo, sobrepeso, morfología del pie, atrofia muscular e historia previa de esguinces entre otros. Los extrínsecos se relacionan al tipo de actividad deportiva, nivel de competición, tipo de calzado, superficie donde se practica el deporte y el uso o no de ortesis o taping.
El hecho de pensar en la biomecánica de la lesión nos ayuda a valorar los posibles tipos de rotura ligamentosa, junto a un estudio clínico y radiológico exhaustivo, que hará que adoptemos el método de tratamiento más adecuado en cada caso.
BASES ANATOMOFUNCIONALES
La articulación tibioperoneoastragalina representa la conjunción de las superficies articulares de los maléolos peroneo y tibial que confluyen a modo de pinza sobre el astrágalo, comportándose como una bisagra permitiendo un movimiento de flexión dorsal de 20° y plantar de 45°; puesto que el astrágalo es más ancho en la parte anterior que en la posterior, se pueden producir otros movimientos añadidos cuando se realiza la flexión plantar1,2. Se pueden establecer tres complejos anatomofuncionales dentro de esta articulación: el complejo interno, el externo y el anteroposterior1.
El complejo medial o interno1,2 está formado por el maléolo tibial, el ligamento deltoideo y los músculos tibial posterior, flexor largo del primer dedo y flexor largo común de los dedos. El ligamento deltoideo es el más potente de la articulación, siendo la porción profunda la verdaderamente estabilizadora. Se divide en 4 fascículos: tibionavicular, tibiocalcáneo, tibiotalar anterior y posterior.
El complejo externo o lateral1,2 lo componen el maléolo peroneo, el ligamento lateral externo (LLE), los músculos peroneo lateral largo y corto. El LLE se divide en tres fascículos: a) el ligamento peroneoastragalino anterior (LPAA) que es el más ancho pero también el más débil de los ligamentos laterales del tobillo, se opone a la inversión en flexión plantar del tobillo, neutralizando el desplazamiento anterior del astrágalo cuando el tobillo se encuentra en posición neutra; b) el ligamento peroneocalcáneo (LPC) que se opone a la inversión en dorsiflexión, y c) el ligamento peroneoastragalino posterior (LPAP), el cual ejerce una acción estabilizadora contra el desplazamiento posterior del astrágalo.
El tercer complejo anatomofuncional1,2 lo forman la sindésmosis tibioperonea, los ligamentos tibioperoneos anterior y posterior y el ligamento transverso inferior que se sitúa distal a la membrana interósea. Son los responsables del cierre elástico de la mortaja tibioperoneoastragalina.
Hay una serie de factores que predisponen a sufrir una entorsis de tobillo y que se dividen en factores intrínsecos y extrínsecos. Entre los factores intrínsecos1-9 destacamos:
1) La edad: según la mayoría de estudios, cuanto más veterano es el deportista mayor es el riesgo de sufrir una lesión de tobillo.
2) Sexo: las mujeres son más propensas a lesiones de rodilla sobre todo del ligamento cruzado anterior (LCA). En cuanto al tobillo hay disparidad de resultados en diferentes series. La mayoría afirma que también en el tobillo la mayor incidencia coincide con el sexo femenino. Las razones son anatómicas, hormonales y neuromusculares. Se afirma que se aumenta el riesgo de sufrir una lesión de rodilla en la semana antes del comienzo de la menstruación. No hay datos con relación al esguince de tobillo. En valores absolutos, el sexo masculino es más prevalente a la hora de sufrir una lesión de tobillo.
3) Historia previa de esguinces de tobillo: Bosien et al afirman que tras sufrir un esguince de tobillo por inversión, la musculatura evertora permanecerá debilitada durante al menos 10 años. Tropp opina que la probabilidad de sufrir un nuevo esguince es dos o tres veces mayor si hay una historia previa. El déficit propioceptivo, la laxitud residual o el disbalance muscular, una rehabilitación inadecuada o una reincorporación a la actividad demasiado precoz son las causas responsables.
4) Factores relacionados con el pie: el pie varo, ya que tensa continuamente al LLE del tobillo; retropié valgo porque aunque el LLE y los músculos peroneos se encuentran sin tensión propioceptiva al contrario que el tibial posterior, si se produce un movimiento brusco no hay control muscular ni ligamentoso que contrarreste el latigazo; tendón de aquiles corto o contracturas del mismo al forzar el pie en inversión y girar su borde externo hacia la flexión plantar; antepié cavo; metatarsalgia de la primera cabeza del pie que provoca un mal apoyo plantar; disbalance entre los agonistas y antagonistas de la flexión dorsal y plantar, así como de la inversión y eversión del pie a favor de la FP e inversión.
5) Otros factores: son el sobrepeso, peor condición física y atrofia muscular peronea.
Entre los factores extrínsecos4-9 destacamos:
1) Tipo de actividad deportiva: el baloncesto y el fútbol son los deportes que tienen mayor incidencia de esguinces de tobillo, entre el 15%-50% del total de entorsis. En la NBA, el esguince de tobillo representa el 21% del total de lesiones del jugador profesional.
2) Nivel de competición: la posibilidad de sufrir un esguince durante una competición es 24 veces mayor que durante un entrenamiento.
3) Calidad técnica: hay controversia en este apartado pero la mayoría de los estudios reflejan que es más frecuente que se lesionen aquellos jugadores con peor nivel técnico que aquellos con más calidad.
4) Tipo de calzado: los jugadores que calzan zapatillas con cámara de aire son más propensos a la torcedura. Mckey9 et al lo achacan a la pérdida de estabilidad del retropié.
5) Errores en la preparación física: como la ausencia de calentamiento y estiramiento antes y después de la actividad deportiva.
6) Práctica deportiva sobre una superficie determinada: el tartán, así como otras superficies artificiales, asocian mayor predisposición a la lesión que la hierba. La dureza y rigidez de las pistas artificiales hacen que las fuerzas de fricción asociadas a movimientos bruscos y cambios de dirección provoquen una sobrecarga ligamentosa, muscular y ósea.
7) Uso de ortesis o taping: durante la competición y el entrenamiento reduce de forma significativa el número de lesiones de tobillo, sobre todo en los que arrastran lesiones previas de éste. La explicación radica en la pérdida de movilidad sobre todo para la inversión del pie.
CLASIFICACION ANATOMOCLINICA
En relación con los criterios de gravedad, el esguince de tobillo se clasifica en tres grados1-3:
1) Esguince grado I: es una distensión ligamentosa del LPAA. Hay ausencia completa de signos de gravedad y de inestabilidad tanto en la exploración clínica como en la radiológica. El paciente refiere dolor local a nivel del margen anteroexterno del tobillo junto a la presencia de ligera inflamación. Si se produce durante la práctica deportiva se puede incorporar al juego de nuevo.
2) Esguince grado II: es de moderada gravedad. Suele haber lesión del LPAA, cápsula articular anterior y LPC. Se puede apreciar un derrame o equimosis en el borde externo de tobillo y pie, junto a una marcada impotencia funcional para la deambulación. Momentáneamente se puede incorporar al partido, para abandonarlo minutos después debido al dolor. Se evidencia una inestabilidad no superior a los 10° en el estrés forzado de la articulación.
3) Esguince grado III: es el más grave. Se lesiona la totalidad del LLE del tobillo. Produce una impotencia funcional para caminar, así como una marcada inestabilidad articular superior a los 10° en el varo forzado. En ocasiones se presenta junto a lesiones osteocondrales o de los músculos peroneos. El deportista suele percibir un crujido en el tobillo al que sigue la rápida aparición del hematoma. Es frecuente que el dolor al inicio sea muy importante, pero que debido a la rotura de las fibras nerviosas responsables de las sensaciones álgicas a continuación se produzca una fase de anestesia en el tobillo y pie.
En cuanto a su localización anatómica se dividen en1-4:
1) Esguince de la sindésmosis: Alrededor del 1% de los esguinces de tobillo lesionan la sindésmosis. Se suelen producir ante traumatismos en rotación externa del tobillo. El paciente refiere sentir un dolor muy localizado en la cara anteroexterna del tobillo, en la unión tibioperonea distal, que aumenta al apoyar el pie. El dolor se puede provocar con la rotación externa forzada o la dorsiflexión del tobillo. Es infrecuente que se produzcan de forma aislada, por lo que se deben descartar lesiones asociadas del ligamento deltoideo.
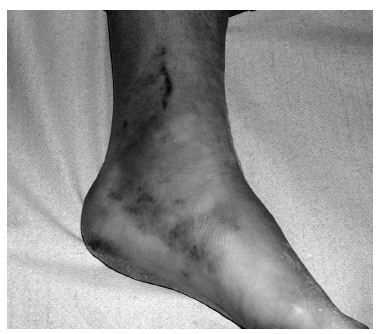
2) Esguince del ligamento deltoideo: suele deberse a una rotación externa forzada y abducción del tobillo (eversión). Si el mecanismo lesional es de alta energía puede llegar a lesionar el ligamento tibioperoneo anterior. Es muy importante descartar lesiones adicionales. La porción del ligamento lateral interno (LLI) que con más frecuencia se daña es la profunda (fig. 1).
Figura 1. Esguince del ligamento lateral interno del tobillo.
3) Esguince del LLE: el orden de aparición de las lesiones del complejo LLE dependerán de la magnitud de la energía lesional, siendo: LPAA, cápsula anterior, LPC, cápsula articular subastragalina, vaina de los peroneos y LPAP.
Por último, en cuanto a la anatomía patológica5, se clasifican en:
1) Lesiones ligamentosas sin solución de continuidad: como pueden ser la rotura de fibras, elongación o rotura incompleta.
2) Lesiones ligamentosas con solución de continuidad: son las desinserciones, arrancamientos óseos, avulsiones o roturas completas con desplazamiento.
DIAGNOSTICO
Hay que dividirlo en varias fases1-4.
Anamnesis
Permite definir el mecanismo de producción de la lesión, y así poder evaluar qué grupo o grupos ligamentosos son susceptibles de dañarse en cada caso concreto. Si se produce una inversión forzada del pie, se suele lesionar el LPAA; en los traumatismos en rotación externa del tobillo se suele afectar con más frecuencia la sindésmosis tibioperonea. La intensidad del traumatismo es otro dato importante, a mayor energía más grave es el esguince.
Es básico interrogar al paciente acerca del momento lesional. A veces es audible por el enfermo un «chasquido» o «crujido» asociado a la imposibilidad para la deambulación sobre el pie lesionado, junto a la aparición brusca de un hematoma o equimosis en la cara anteroexterna (el clásico «huevo de paloma») o interna del pie y tobillo. El dolor al inicio puede ser muy importante, pero debido a la rotura de las fibras nerviosas responsables de las sensaciones álgicas, a continuación puede que se produzca una fase de anestesia en el tobillo y pie. Todos estos signos y síntomas se asocian a esguinces graves. La amplitud de la equimosis no tiene que ser proporcional a la gravedad de la lesión.
Exploración clínica
Transcurridas algunas horas desde el traumatismo, la exploración pierde eficacia ya que el edema y la inflamación se dispersan por todo el tobillo y el pie. Se deben palpar todos los relieves óseos del tobillo (desde la punta de ambos maléolos hasta 6 cm proximalmente), así como la cola del quinto metatarsiano y la inserción del músculo tibial posterior en el escafoides tarsiano. Estas maniobras se realizan para descartar la presencia de fracturas. A continuación debemos palpar las estructuras ligamentosas más importantes de tobillo y pie, intentando localizar el punto de máximo dolor y si es reciente el cuadro, la zona donde se localiza la mayor parte de la inflamación. En los esguinces de la sindésmosis es útil la prueba de compresión. Se realiza comprimiendo el peroné contra la tibia por encima de la parte media de la pantorrilla; es positiva cuando se produce dolor en la sindésmosis distal.
Acto seguido exploramos la estabilidad del tobillo. La maniobra de estrés en varo-valgo forzado del tobillo es difícil de realizar teniendo en cuenta el dolor que desencadena sobre todo si la lesión es reciente. Otra maniobra imprescindible es el cajón anterior o maniobra de Castaigne. El deportista se sienta con la rodilla flexionada para relajar la musculatura de la pantorrilla, y el examinador tracciona suavemente hacia delante del talón. Se considera normal cuando el desplazamiento anterior es inferior a 5 mm, siendo aproximadamente igual en los dos tobillos. Es positiva cuando la traslación anterior es superior a 10 mm, asociando entonces una lesión grave del LLE.
Exploraciones complementarias
Se deben realizar las clásicas proyecciones anteroposterior y lateral de tobillo para descartar lesiones óseas de los maléolos osteocondrales de astrágalo. En función de la localización del dolor y la inflamación puede ser conveniente asociar un estudio radiológico del pie para descartar el posible arrancamiento de la cola del quinto metatarsiano donde se inserta el peroneo lateral corto. Para los esguinces de la sindésmosis es necesario el estudio radiológico para descartar diástasis de la articulación tibioperoneal. Si ésta es superior a 1 mm, puede estar indicada la fijación con un tornillo suprasindesmal, asociando la reparación ligamentosa.
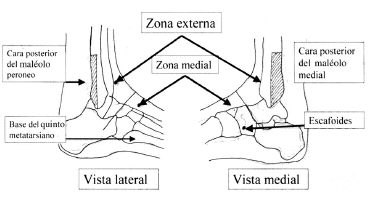
Para evitar la realización de estudios radiológicos innecesarios, en 1992 se crearon las Reglas de Ottawa10 (fig. 2). Consisten en una serie de directrices acerca de cuándo se debe realizar una radiografía (Rx) de tobillo o pie ante un esguince. Se debe realizar cuando hay dolor localizado en uno o ambos maléolos en el tramo que discurre desde la punta hasta 6 cm proximalmente, o bien cuando hay dolor en la inserción muscular del quinto metatarsiano, del escafoides, y/o cuando hay imposibilidad para caminar tras el traumatismo o durante la exploración, una distancia inferior a 4 pasos, sin tener dolor o cojera. En el resto de supuestos no sería necesaria la radiografía, con una sensibilidad cercana al 100%.
Figura 2. Esquema de las reglas de Ottawa10.
A continuación se debe realizar un estudio radiológico dinámico. La proyección anteroposterior se realiza con el tobillo en 15° de rotación interna, tras la administración de un anestésico local o locorregional. El examinador deja que el pie caiga en flexión plantar normal, entonces coloca una mano en la tibia distal y la otra en el talón, aplicando una presión externa. Si la apertura articular es entre 10°-15°, debemos pensar en una lesión del LPAA. Cuando es de alrededor de 20°, asocia además de lo anterior rotura del LPC; cuando es superior a los 25°, entonces suponemos la rotura completa del complejo posteroexterno del tobillo. Seguidamente se practicará una Rx lateral de tobillo valorando el cajón anterior articular. Se considera patológica cuando supera los 10 mm de desplazamiento anterior. En este estudio radiológico es fundamental la comparación con el lado sano para descartar laxitudes propias del paciente; además es importante que las Rx de estrés se realicen bajo la manipulación de la misma persona ya que dos observadores distintos pueden aplicar diferentes grados de fuerza y falsear el resultado final.
La resonancia magnética nuclear (RMN)11,12 está indicada en los siguientes supuestos: en aquellos tobillos que tras 6 semanas de evolución permanecen sintomáticos, para descartar fracturas ocultas o lesiones de astrágalo que han podido pasar desapercibidas; cuando existen bloqueos articulares de tobillo, para evaluar una posible lesión osteocondral de astrágalo; en el diagnóstico de los esguinces de la sindésmosis tibioperonea o cuando se lesionan los músculos peroneos; cuando del resultado se derive o no una actuación quirúrgica, pero en ningún caso de rutina. Breitenseher et al12 realizan un estudio comparando la sensibilidad y especificidad de la RMN y de las Rx en estrés en esguinces agudos de tobillo. Concluyó que la RMN se debe practicar en pacientes jóvenes cuando contemplemos la opción quirúrgica, sobre todo cuando la inclinación del astrágalo en las pruebas de estrés se sitúa entre 6° y 14°, ya que las Rx forzadas tienden a subestimar la severidad de las lesiones del LLE del tobillo.
TRATAMIENTO
El tratamiento del esguince agudo de tobillo13-19 se instaura en función de la gravedad de la lesión. Los objetivos son: disminuir la inflamación y el edema, favorecer la recuperación anatomopatológica y funcional del ligamento lesionado y rehabilitar muscular y propioceptivamente el tobillo.
Así pues, el tratamiento lo dividiremos en:
Esguince de la sindésmosis
Cuando no se evidencia diástasis tibioperonea, se coloca una inmovilización durante una semana hasta que ceda el dolor y la inflamación; entonces colocamos una ortesis que permita el tratamiento fisioterápico, retrasando la carga hasta que el paciente no sienta dolor. El tiempo de recuperación puede ser incluso superior al de los esguinces grado III.
Esguince grado I o leve
El tratamiento ortopédico del esguince se resume en las siglas inglesas RICE (R de rest, es decir reposo; I de ice, hielo; C de compression o vendaje compresivo o colocación de una férula posterior, y E de elevation o pierna en alto). Vendaje elástico compresivo dispuesto para descargar el fascículo anterior del LLE durante un tiempo no inferior a 2 semanas, pudiendo recambiarse cada 4-5 días. Crioterapia durante 15-20 minutos cada 2 horas durante los dos o tres primeros días; en esta fase se pueden asociar antiinflamatorios. Todo ello aliviará el dolor y disminuirá la inflamación y el edema. Se puede permitir que el paciente soporte algo de peso dependiendo de su tolerancia al dolor para no perder la sensación de la propiocepción. Eiff et al16 realizaron un estudio comparando la movilización precoz con la inmovilización para esguinces de tobillo (primer episodio) y concluyó que no existen diferencias en ambos grupos a la hora de tener síntomas residuales al final del tratamiento, pero los movilizados más precozmente tuvieron menos dolor y comenzaron a trabajar antes que los inmovilizados con férula en descarga.
Es conveniente realizar tratamiento fisioterápico1-4 destinado a ganar amplitud de movimiento articular y fortalecimiento muscular con ejercicios isométricos de inversores, eversores, flexores y extensores, con objeto de prevenir la atrofia muscular. Dichos ejercicios comienzan con flexión dorsal plantar, inversión y eversión activas; cuando el paciente lo tolera se realizan los mismos gestos contrarresistencia manual. Cuando la inflamación y el dolor han cedido se prosiguen con ejercicios en la unidad isocinética si se dispone de ella; esta máquina produce inversiones forzadas del pie que se contrarrestan con contracciones musculares rápidas por parte del paciente. La última fase de la rehabilitación es la terapia propioceptiva15.
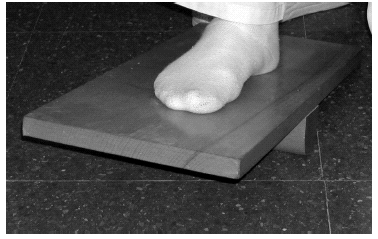
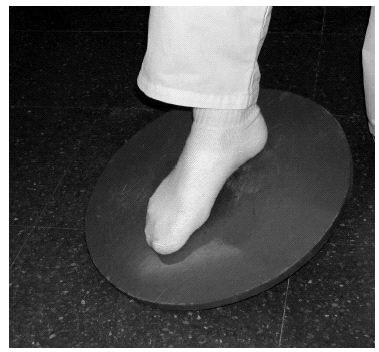
Se basan en restablecer el sentido de equilibrio y coordinación muscular articular, sustituyendo las terminaciones nerviosas (mecanorreceptores de ligamentos y articulación) encargadas del reclutamiento muscular necesario en cada acción del tobillo y pie, que se han desgarrado en la lesión. La reeducación se puede iniciar con ejercicios en descarga como escribir con el pie el alfabeto en el aire y luego sobre un plano o superficie estable (fig. 3), para continuar con la tabla de equilibrio, que consiste en una tabla plana que se sostiene sobre una hemiesfera y produce la sensación de estar caminando sobre un terreno irregular (fig. 4). La persona se balancea sobre la tabla sin ninguna sujeción, ya que la tabla contactará con el suelo antes de que el tobillo se invierta excesivamente. Antes de cada ejercicio el tobillo deberá vendarse. Seguimos con ejercicios en posición de puntillas, con el dedo gordo del pie apuntando hacia fuera y hacia dentro para continuar realizando este ejercicio sobre el pie lesionado únicamente. Con el paso de los días, el paciente puede comenzar a caminar en línea recta sin cojear, realizar giros y, si las pruebas son satisfactorias, carreras de escasa velocidad para pasar a la normal con cambios de dirección laterales hasta llegar al ángulo recto.
Figura 3. Tabla de inicio de la rehabilitación propioceptiva.
Figura 4. Tabla de equilibrio.
Esguince grado II o moderado
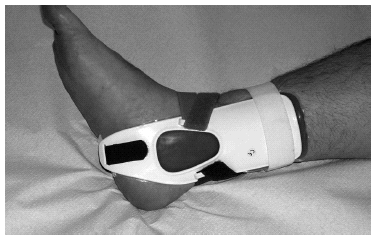
Comenzamos con RICE. Se puede iniciar inmovilizando el tobillo directamente con una férula posterior en 90° y moldeada para que el tobillo se encuentre ligeramente evertido para relajar el LLE. La otra alternativa es colocar un vendaje elástico compresivo que es cambiado pasados 3 o 4 días por una férula posterior. En ambos casos la descarga absoluta de la pierna lesionada es fundamental y la elevación de la extremidad. Se puede asociar crioterapia de forma intermitente los primeros días, así como antiinflamatorios no esteroideos (AINE). La fisioterapia está indicada en esta fase para favorecer la reabsorción del hematoma y el edema y prevenir la atrofia muscular inherente a toda inmovilización. Dependiendo de los factores de riesgo de cada paciente, podemos prescribir una heparina de bajo peso molecular hasta que el enfermo progrese en la movilidad. Esta primera fase dura unas dos semanas. En la segunda fase del tratamiento se puede comenzar a deambular con ayuda de dos bastones, en carga parcial gradual y con una ortesis que limite los movimientos de inversión y eversión del pie y conserve los de flexoextensión (fig. 5). Al igual que en los de grado I, es fundamental el trabajo de recuperación propioceptiva del pie y tobillo.
Figura 5. Ortesis inmovilizadora para inversión-eversión.
En total, el tratamiento de los esguinces tipo II o moderados puede alargarse durante 6-7 semanas, transcurridas las cuales se puede retomar la actividad deportiva. Es recomendable que al menos durante el primer año tras la lesión y antes de comenzar la práctica deportiva, coloquemos un vendaje funcional (taping) u ortesis estabilizadora que limite los extremos anormales de movimiento del tobillo, sin ejercer gran influencia en el rango articular normal17-21.
Otra modalidad de tratamiento ha sido estudiada por Borromeo et al14 y consiste en el uso de O2 hiperbárico a una presión superior a 1 atmósfera. Ya es conocido el papel del O2 en cámara hiperbárica para la descompresión de buceadores y para el tratamiento de heridas y fracturas. Cuando se produce una lesión, la inflamación y el edema es la norma, incrementando la presión intratisular y disminuyendo la perfusión local, lo que provoca una hipoxia del tejido lesionado, que precisaría de un ambiente enriquecido de oxígeno para acelerar el mecanismo de reparación de los tejidos. El aporte de oxígeno en cámaras hiperbáricas disminuye el edema y la inflamación provocando una vasoconstricción, incrementando la presión parcial de O2 en los tejidos lesionados, e invirtiendo el flujo para que todos los fluidos intersticiales sean reincorporados a la circulación, difundiendo O2 a los tejidos donde el hematoma y la inflamación suponen una barrera para el intercambio gaseoso. Sin embargo este autor demostró que su empleo en el tratamiento del esguince agudo de tobillo no supone ninguna ventaja en relación con un grupo control, a nivel de reincorporación precoz al trabajo, menores síntomas residuales o recidiva de las lesiones.
Esguince grado III o grave
Hay gran controversia acerca del tratamiento más conveniente a seguir en estas lesiones tan graves22-25. Dentro de la literatura médica hay dos grupos claramente definidos: los que están a favor del tratamiento quirúrgico y los partidarios del ortopédico, con metaanálisis y series estadísticamente significativas para cada tendencia. Prins y Ruth concluyeron que el 20% de los esguinces severos de tobillo tratados ortopédicamente acabaron siendo inestables a largo plazo y fueron operados en un segundo tiempo. Pijenburg et al22,24 realizaron un estudio prospectivo, randomizado, comparando esguinces de tobillo grado III tratados ortopédicamente con los que son tratados quirúrgicamente. Concluyeron que la cirugía conlleva a largo plazo, menor dolor residual, menor inestabilidad y menor número esguinces de repetición que los tratados funcionalmente, siempre y cuando tras la intervención, el tiempo de inmovilización con yeso no supere las tres semanas y a continuación se realice un tratamiento fisioterápico intensivo. Si tras la cirugía colocamos un yeso durante 40 días, el resultado funcional es similar a la inmovilización con yeso aislada sin cirugía asociada. Los esguinces tratados con vendajes funcionales obtienen mejores resultados que los que son únicamente inmovilizados con un yeso durante 6 semanas. Pero puntualiza que el manejo quirúrgico está indicado en pacientes seleccionados con una alta exigencia funcional del tobillo, como deportistas profesionales. En el resto de los casos, el vendaje funcional y el tratamiento rehabilitador ya mencionado es una buena alternativa. Olivé2 opina que si el bostezo articular es mayor de 15°, se indica la intervención quirúrgica ante el riesgo de cicatrización ligamentosa con un cierto grado de laxitud, en deportistas profesionales. Specchiulli y Cofano23, Povacz et al25 y Kaikkonen et al aportaron estudios en similares condiciones a los anteriores. Concluyeron que no existía evidencia estadísticamente significativa de que el tratamiento quirúrgico tuviera mejores resultados que el tratamiento funcional. Más al contrario, el grupo ortopédico comenzó su actividad deportiva más precozmente, el período de reeducación propioceptiva fue más corto y no se apreció peor rango de movilidad que en los tobillos intervenidos. Hace referencia a un dato común para los dos grupos; es la existencia de una inestabilidad residual tardía, probablemente secundaria a la lesión de las terminaciones nerviosas propioceptivas.
El tratamiento ortopédico del esguince grado III de tobillo al igual que para los dos grados más leves se resume en RICE. Esto se realiza durante la primera semana, ya que el objetivo es controlar la inflamación y el dolor, por lo que se pueden asociar AINE y heparina de bajo peso molecular en esta fase. Pasados los primeros 10 días y una vez que la inflamación ha cedido, se coloca un botín de yeso cerrado, autorizando la carga parcial a los 3-4 días hasta completar las 6 semanas. Otra opción menos eficiente pero que asocia mejores resultados funcionales es el uso de una ortesis inmovilizadora de tobillo (Aircast®, Summit, New Jersey) en lugar del yeso. La ventaja es que el paciente a la vez que tiene el tobillo estabilizado en reposo y durante la marcha, puede realizar tratamiento fisioterápico con manipulación, ejercicios isométricos de recuperación muscular peronea y de estimulación propioceptiva ya descritos anteriormente. El paciente puede comenzar a trabajar tan pronto recupere un patrón de marcha normal sin cojera y no tenga dolor para realizar sus actividades cotidianas.
El tratamiento quirúrgico se reserva para deportistas de alto nivel o pacientes con una alta exigencia física y niveles altos de entrenamiento, que en el estudio con Rx el bostezo articular con la maniobra de varo forzado sea mayor de 15°. Para la reconstrucción ligamentosa existen un amplio abanico de técnicas a las que se sigue una inmovilización con yeso durante un tiempo no superior a las tres semanas para continuar con una ortesis estabilizadora otras tres.
Para prevenir futuros episodios similares es fundamental seguir una serie de pautas:
1) Realizar un calentamiento adecuado antes de cada práctica deportiva.
2) Usar vendajes funcionales u ortesis de tobillo al menos entre los 3 y 6 meses tras la lesión y en cada partido. Una modalidad es el taping o vendaje funcional del tobillo; muy usado pero se ha visto que pierde el 50% de su sujeción ya transcurridos los primeros 10 minutos, y que a los 60 minutos de comenzar el ejercicio no tiene ninguna utilidad. La alternativa son las ortesis estabilizadoras de tobillo. Rovere17,18,20 comparó el vendaje funcional con el estabilizador acordonado de tobillo, encontrando que los últimos tuvieron un número muy inferior de esguinces durante toda la temporada. Sitler et al17 compararon el uso de un estabilizador semirrígido de tobillo con los vendajes funcionales y concluyeron que el número total de lesiones de tobillo era menor en el grupo de la ortesis, estadísticamente significativo. Surve et al18 en un estudio de similares características afirmaron que el uso de un dispositivo semirrígido de tobillo reduce de forma significativa la incidencia de esguinces de tobillo en aquellos lesionados previamente, así como la incidencia de lesiones grado III, y sin embargo no es significativo para disminuir el número de esguinces en tobillos sanos.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.