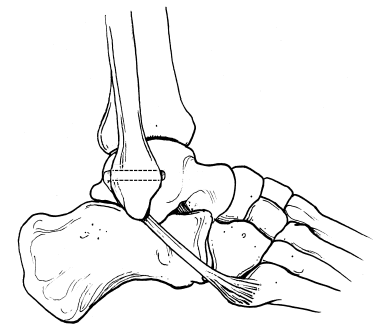
Los muy numerosos procedimientos descritos para el tratamiento quirúrgico de la inestabilidad de tobillo se dividen en dos grandes grupos que incluyen los procedimientos que se han denominado «anatómicos» y «no anatómicos», según si existe o no intento de reconstruir lo más fielmente posible la anatomía ligamentosa original del tobillo (fig. 1). Independientemente de estas circunstancias, estas técnicas quirúrgicas pueden incluir las llamadas «plastias de refuerzo» cuando utilizan tendones regionales (peroneos) para sustituir o apoyar el ligamento o los ligamentos laterales dañados según el caso.
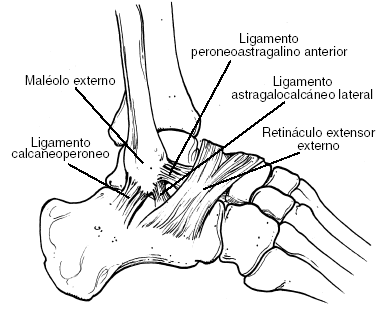
Figura 1. Anatomía del ligamento lateral externo del tobillo.
Dentro de los procedimientos anatómicos, el más utilizado en las inestabilidades crónicas laterales es el modificado de Broström1,2. Los procedimientos no anatómicos considerados como plastias de refuerzo más habituales o clásicos son las técnicas de Chrisman-Snook3 con reconstrucción del ligamento peroneoastragalino anterior (LPAA) y peroneocalcáneo (LPC), Watson-Jones4 que supone la reconstrucción del LPAA y Evans5 con plastia del LPAA, además de una serie de modificaciones más o menos exitosas.
Las indicaciones de los procedimientos anatómicos incluyen la mayor parte de los tobillos con inestabilidad lateral, exceptuando los casos con afectación de los tres haces ligamentosos y la existencia de procedimientos previos de reconstrucción fallidos. Deben utilizarse con cuidado en los casos donde la inestabilidad se ha prolongado durante muchos años. Por su parte, las plastias de refuerzo no anatómicas citadas están indicadas en los casos de inestabilidad debida a los tres fascículos, así como en la asociada subtalar, en pacientes obesos y en los deportistas de alto nivel, especialmente aquéllos expuestos a episodios repetidos de rotación y maniobras de estrés en varo del tobillo. Igualmente estas plastias de refuerzo deben preferirse en los pacientes con enfermedades del tejido conectivo (como el síndrome de Ehlers-Danlos) y aquéllos con procedimientos previos anatómicos fallidos.
El objetivo de este trabajo es describir la situación actual de los diferentes métodos citados de reconstrucción ligamentosa de la región lateral del tobillo ante lesiones crónicas, destacando sus indicaciones y detallando las técnicas quirúrgicas.
EVALUACION PREQUIRURGICA
Para la evaluación prequirúrgica global de los pacientes con inestabilidad lateral crónica del tobillo es fundamental el conocimiento previo de la historia clínica y un examen físico riguroso. Adicionalmente, el reconocimiento del papel de la articulación subastragalina en la inestabilidad global es de gran importancia como causa de inestabilidad del tobillo y antepié, circunstancias con frecuencia difícilmente separables.
En la historia clínica del tobillo inestable, aparte de los episodios previos de inestabilidad (número y características de su producción), conviene centrarse en qué postura se encuentran el tobillo y el pie (propiocepción) cuando el paciente nota la inestabilidad, así como la frecuencia de estos episodios, el grado de inflamación de las partes blandas periarticulares en los mismos y el tiempo requerido para su normalización. La presencia de chasquidos, bloqueos o sensaciones de salto dolorosas son datos de notable interés.
La exploración física debe realizarse bilateralmente con pruebas manuales de estrés en varo (báscula astragalina) y cajón anterior. Estas pruebas deben realizarse con el paciente de pie, sentado con los pies colgando y en decúbito prono y supino comprobando los recorridos mediolateral (eversión-inversión), anteroposterior y rotacional. Debe descartarse la inestabilidad ocasionalmente asociada de los tendones peroneos con palpación de todo su trayecto.
TÉCNICAS DE IMAGEN
En relación con las pruebas de imagen, se aconseja obtener radiografías comparativas en estrés anteroposterior y lateral del tobillo. Este estudio debe incluir, respectivamente, la prueba del cajón anterior y la de inversión del tobillo (báscula astragalina). El éxito de estos estudios en la clínica es variable. Su sensibilidad se aproxima al 57%. Además, los resultados varían mucho en pacientes normales en función de la edad y el sexo, por lo que no ofrecen una ventaja sustancial sobre un examen físico detallado.
Desde un punto de vista racional, otras exploraciones especiales como la resonancia, electromiografía y tenografía raramente aportan datos distintos a los obtenidos de la exploración física y radiológica simple, aunque la resonancia deberá realizarse si se sospecha inestabilidad adicional procedente de otro haz ligamentoso distinto del peroneoastragalino anterior. En realidad, el LPAA es difícil de evaluar en pacientes con inestabilidad crónica del tobillo en los que el ligamento a menudo se encuentra atenuado y elongado. Por su parte, la artrografía con resonancia magnética puede demostrar más eficazmente el engrosamiento patológico del LPAA y es más prometedora en resultados que la resonancia simple.
Con estos estudios, no podemos acercarnos a definir hasta qué punto la cirugía puede ser beneficiosa para el paciente y si realmente merece la pena someterse a la misma teniendo en cuenta su actividad, edad, etc. Sin embargo, el hecho de optar por uno u otro procedimiento dependerá de la experiencia del cirujano y de diversos datos de la historia clínica ya citados.
LESIONES ASOCIADAS Y DIAGNOSTICO DIFERENCIAL
La laxitud lateral crónica de tobillo se asocia con anormalidades de otras estructuras en la región externa del tobillo. La mayor parte de estas lesiones son sinovitis más o menos localizadas, bien articulares o de las vainas tendinosas, sobre todo de los peroneos, aunque diversos tipos de lesiones osteocondrales del astrágalo se identifican en el 15% al 25% de los pacientes. Los desgarros de los tendones peroneos en diversos grados, así como de los retináculos, se asocian con los esguinces severos.
La incidencia de las lesiones asociadas del ligamento deltoideo no está bien definida y, adicionalmente, la patología de la subastragalina es difícil de diagnosticar, tal es el caso de los desgarros del ligamento interóseo que pueden causar dolor en la región del seno del tarso. La inestabilidad propia de la subastragalina es infrecuente y puede producirse con o sin inestabilidad asociada del tobillo.
El reconocimiento del varo asociado del retropié es fundamental para el éxito de la reconstrucción ligamentosa lateral del tobillo. Cualquier grado de varo del retropié es potencialmente patológico cuando está presente una inestabilidad funcional del tobillo. Algunos casos son puramente dinámicos y resultan de una debilidad de la musculatura peronea. Otras situaciones son fijas, como la acomodación a una deformidad rígida en valgo del antepié. En estos casos, es posible que sea necesario un procedimiento de tipo óseo para conseguir una estabilización adecuada.
TRATAMIENTO QUIRURGICO DE LA INESTABILIDAD LATERAL CRONICA
Los procedimientos de Chrisman-Snook y Watson-Jones utilizan una porción del peroneo lateral corto para reconstruir el LPAA y LPC (Chrisman-Snook) o sólo el LPAA (Watson-Jones).
Aparte de las indicaciones generales ya comentadas, existen diversas circunstancias a tener en cuenta de cara al procedimiento quirúrgico a realizar. Diversos autores6-8 han sugerido que el emplazamiento no anatómico de las transferencias tendinosas resulta en anormalidades biomecánicas que pueden traducirse en restricción de la movilidad articular, y que algunos de los procedimientos más habitualmente usados pueden hacerse mas anatómicos modificando la posición de los túneles del astrágalo y peroné. En una comparación de diversos procedimientos6, la técnica de Evans resultó ser la menos eficaz para reproducir la biomecánica normal del tobillo y de la subastragalina y el procedimiento de Chrisman-Snook era especialmente efectivo para evitar la báscula astragalina y restaurar una movilidad similar a la del tobillo con ligamentos intactos pero con restricción de la movilidad subastragalina. La técnica de Watson-Jones fue la más efectiva para reducir la rotación interna y la traslación anterior del astrágalo.
En un estudio sobre cadáver en el que se seccionaron el LPAA y LPC9, el procedimiento de Chrisman-Snook fue eficaz para restaurar la estabilidad del tobillo y la subastragalina aplicando cargas en sentido anteroposterior (cajón) y de inversión-eversión (báscula astragalina y apertura subastragalina), así como en múltiples posiciones (flexión plantar y dorsal y posición neutra). Otro estudio sobre cadáver10 demostró que la estabilidad en el plano anteroposterior quedaba normalizada con el procedimiento anterior, pero se perdía en parte la elasticidad articular necesaria para una correcta biomecánica.
Con relación al procedimiento de Watson-Jones, la principal preocupación desde el punto de vista biomecánico es su influencia en la distribución de la carga plantar, así como en el tiempo de reacción de la unidad funcional de los tendones peroneos con su correspondiente repercusión en la marcha. Sin embargo, se ha demostrado11 que los tiempos de reacción de los tendones peroneos resultan considerablemente más rápidos en los tobillos operados respecto a los contralaterales no operados. Se deben tener en cuenta algunos detalles si se considera utilizar este procedimiento. En primer lugar, si existen cambios artrósicos en el tobillo no deben pasar de moderados ni afectar a toda la articulación. Igualmente, no debe existir varo irreductible del talón.
En la técnica de Evans, otra de las posibilidades de reconstrucción no anatómica, el peroneo lateral corto era inicialmente suturado al periostio lateral del peroné, pero el procedimiento ha evolucionado para colocar dicho tendón a través de un túnel óseo en el peroné. Esta técnica se ha asociado con una importante pérdida de movilidad subastragalina. Ciertamente, el procedimiento elimina la inestabilidad del tobillo en inversión pero no limita la traslación anterior del astrágalo respecto a la tibia, lo cual justifica su rara utilización en la actualidad.
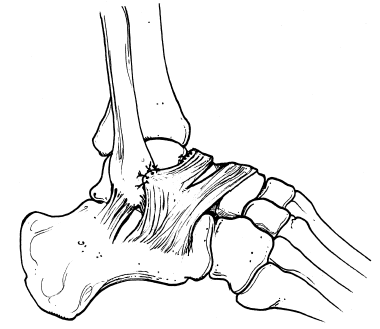
En el procedimiento original de Broström, se reparan directamente los extremos rotos del LPAA previa extirpación del tejido cicatricial. En 1982, Gould et al12 modificaron la técnica realizando una sutura del LPC y/o del extremo proximal del retináculo extensor lateral al peroné como refuerzo de la reparación directa del LPAA (fig. 2). Otra modificación de la técnica descrita por Karlsson et al13, sin intentar localizar el lugar real de la rotura, es realizar un fruncimiento y sutura del LPAA y LPC al peroné distal. En realidad, la técnica modificada de Broström que practican muchos cirujanos supone una combinación de las dos modificaciones descritas y es hoy día la más popular y reproducible, teniendo en cuenta su exitosa corrección de la inestabilidad subastragalina que puede estar asociada por patología del ligamento interóseo y la no existencia de diferencias apreciables en el rango de movilidad activa y pasiva con respecto al tobillo contralateral normal excepto en la inversión14.
Figura 2. Modificación de Gould sobre la técnica de Bröstrom.
La principal limitación del procedimiento de Broström reside en factores propios del paciente. En efecto, la calidad de los tejidos ligamentosos residuales es fundamental para conseguir un resultado satisfactorio y, por lo tanto, las situaciones preestablecidas de hiperlaxitud de carácter genético (Ehlers-Danlos, Marfan, etc.) quedan excluidas de las indicaciones quirúrgicas. Además, la laxitud ligamentosa de nivel patológico puede manifestarse a raíz de diversas afecciones que incluyen la fiebre reumática, el alcoholismo crónico y el hiperparatiroidismo, entre otras. En este mismo sentido, el entrenamiento sistemático de la articulación del tobillo puede derivar en una laxitud crónica, como en los bailarines profesionales. En todos estos casos, el éxito de la técnica de Broström, como paradigma de la reparación ligamentosa directa, puede tener un éxito limitado.
TÉCNICAS QUIRURGICAS
Técnica de Chrisman-Snook
Se realiza una incisión larga en el trayecto de los peroneos desde su unión musculotendinosa hasta la base del quinto metatarsiano. El nervio sural se identifica y se preserva. Se identifica el peroneo lateral corto (profundo al largo en el surco maleolar) y se divide longitudinalmente en la mitad de su anchura desde la inserción ósea hasta la unión musculotendinosa, donde se desinserta una de las mitades de la unión muscular. Se deben limpiar a fondo los restos de músculo del extremo tendinoso y mantener el tendón envuelto e hidratado en una gasa húmeda hasta su posterior uso.
A continuación se elabora un túnel óseo de 0,6 a 0,9 cm en el peroné distal en sentido anteroposterior al nivel de la interlínea articular tibioastragalina. El injerto se introduce en este orificio de anterior a posterior. Una vez que el tendón ha atravesado el orificio (se aconseja colocar una sutura en su extremo para traccionar del mismo), el tobillo se coloca en posición neutra y el pie en media eversión para suturar el injerto tendinoso con suficiente tensión a los tejidos ligamentosos periósticos adyacentes al margen anterior del orificio óseo del peroné. Esta porción del tendón es la que reemplaza al LPAA y debe suturarse a cualquier remanente que subsista del mismo. El injerto se coloca entonces por encima de los tendones peroneos en el surco para prevenir su luxación.
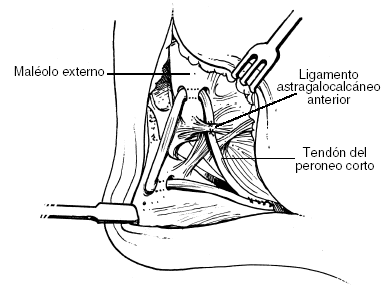
El siguiente paso es la exposición del borde lateral del calcáneo hasta encontrar una eminencia vertical constante en dicho hueso. Se realiza la perforación de dos túneles separados entre sí 1,5 cm del mismo tamaño del túnel peroneo, anterior y posterior a la eminencia ósea. Estos túneles se conectan por medio de una cureta curva con cuidado de no profundizar en la esponjosa del calcáneo. El tendón queda con un trayecto vertical (duplica el trayecto del LPC) desde la parte posterior del peroné, pasa por este túnel horizontalmente de posterior a anterior y se fija a ambos márgenes con suturas a los tejidos blandos adyacentes (fig. 3).
Figura 3. Técnica de Chrisman-Snook.
Según la técnica original de Chrisman-Snook, la parte remanente del tendón se lleva hacia anterior y se realiza su inserción ósea junto al hemitendón remanente del peroneo lateral corto en la base del quinto metatarsiano. Si el injerto tendinoso no es suficientemente largo, entonces puede utilizarse un dispositivo metálico o reabsorbible de anclaje óseo sobre la parte lateral del cuboides o del calcáneo, según la longitud. Otra posibilidad es suturar el tendón otra vez sobre sí mismo en el margen anterior del túnel peroneo para ganar estabilización adicional. Independientemente de la terminación elegida, debe mantenerse una tensión suficiente en la inserción del tendón. Terminada esta parte, debe reconstruirse el retináculo peroneo si se había abierto y se realiza el cierre cutáneo.
En el tratamiento postoperatorio se aplica una férula ortopédica o enyesada en posición neutra del tobillo que se mantiene durante 4 a 6 semanas, según el caso. La carga se inicia de forma progresiva tras retirar la inmovilización rígida y puede iniciarse con una férula ortopédica de marcha con suela de balancín para reparto de cargas plantares. En este punto se inicia igualmente el trabajo de fisioterapia reglada con especial atención al programa de propiocepción articular a medio plazo.
Técnica de Watson-Jones (modificada)
Se realiza una incisión lateral que comienza en la unión de los tercios medio y distal de la diáfisis peronea, continuando hacia distal sobre el margen anterior de la misma e incurvándose y terminando 5 cm por delante de la punta del maléolo peroneo. Debe prestarse espacial atención a la rama lateral del nervio sural. Se identifica el tendón peroneo lateral corto y se separa del vientre muscular en una situación lo más proximal posible para asegurar una longitud suficiente. El vientre muscular remanente del peroneo lateral corto se sutura al peroneo lateral largo.
A continuación se sigue el tendón peroneo lateral corto en dirección distal y se libera hasta el límite del retináculo peroneo, sin sobrepasar este nivel. Se elabora entonces un primer túnel óseo sobre el maléolo peroneo entre 2 y 3 cm proximal a su punta y en dirección oblicua anteroposterior. El segundo túnel se establece de forma vertical a través de la parte lateral del cuello del astrágalo (se aconseja iniciarlo por la parte superior e inferior para posteriormente conectarlos). Debido a que se trata de un gesto técnicamente difícil, en caso de tener duda del nivel del astrágalo donde nos encontramos, debemos recurrir a la escopia.
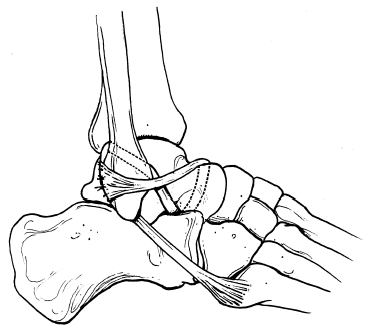
El tendón peroneo lateral corto se pasa a través del primer túnel de posterior a anterior y se lleva posteriormente al segundo de inferior a superior, para finalmente llevar al remanente tendinoso en dirección posterior y caudal en torno al margen lateral del maléolo peroneo para llegar a suturarlo sobre sí mismo en la entrada posterior al túnel peroneo y al periostio y tejidos blandos adyacentes (fig. 4). Debe comprobarse una suficiente tensión en cada uno de los trayectos descritos, los cuales deben asegurarse con puntos en cada entrada y salida de los túneles. En caso de no alcanzar una suficiente longitud como para llegar a suturarse consigo mismo, el tendón puede insertarse en la parte lateral o anterior del maléolo lateral con un anclaje óseo metálico o reabsorbible. Durante el momento de la sutura final, el antepié debe colocarse en un discreto grado de valgo no forzado asegurándonos de que el pie puede llevarse a la posición neutra sin excesivo trabajo.
Figura 4. Técnica modificada de Watson-Jones.
El plan postoperatorio es similar al comentado en la técnica anterior.
Técnica de Evans
El abordaje, así como la separación del peroneo lateral corto son pasos similares a los descritos en la técnica de Watson-Jones.
Una vez aislado el tendón peroneo lateral corto y reinsertado el remanente muscular al largo, se establece un único túnel óseo de anterior a posterior entre 3 y 3,5 cm proximal al punto de entrada (fig. 5). El tendón se coloca en el túnel y se reinserta cuando emerge a los tejidos blandos adyacentes y periostio, o bien al propio remanente tendinoso proximal del peroneo lateral corto. Otra opción es la reinserción ósea a la salida del túnel peroneo mediante un dispositivo de anclaje óseo metálico o reabsorbible bajo la tensión adecuada.
Figura 5. Técnica de Evans.
Técnica de Broström
Se realiza una incisión anterolateral justo por delante del peroné que se incurva y lleva hasta 1,5 cm distal a la punta del mismo en dirección al seno del tarso. Es preciso evitar los nervios peroneo superficial y sural. Tras disecar el tejido subcutáneo se accede a la región del LPAA. Para identificarlo correctamente es necesario exponer la cápsula externa de la articulación y la punta del maléolo, ya que las fibras residuales retraídas del ligamento se presentan frecuentemente como un engrosamiento paracapsular. Es preciso separar estos tejidos del resto de la cápsula y llevar a cabo, si es posible, una aproximación y sutura directa de los fragmentos ligamentosos, que casi nunca tiene entidad de estabilización por sí sola.
Se incide a continuación la vaina de los tendones peroneos justo por detrás de la punta del peroné y los tendones se retraen posteriormente para identificar el LPC. Se eleva una porción de tejido de 3-4 mm que incluye al periostio y que permite exponer un segmento de 7-8 mm de hueso cortical adyacente a la punta del peroné. Se recomienda realizar una abrasión superficial con fresa de esta zona ósea para favorecer la curación posterior de los tejidos blandos.
Se realizan entonces generalmente tres o cuatro orificios en el peroné distal expuesto con el fin de albergar las suturas. Inicialmente se repara la porción capsular entre el LPAA y el LPC que se reinserta utilizando dos de los orificios creados, habitualmente los superiores, para establecer a través de ellos con suturas en sus márgenes superior e inferior un marco de sutura a tracción. Posteriormente, se reinserta del mismo modo en el peroné el plano capsular que incluye los restos suturados o no del LPAA utilizando los dos orificios creados remanentes. Todos estos orificios pueden sustituirse, tal y como hoy se recomienda, por la utilización de dispositivos de anclaje óseo, de la misma forma que se comentó en las técnicas anteriores, lo cual evita un excesivo debilitamiento de la región distal del peroné.
Como alternativa, por encima de la reparación capsuloligamentosa realizada, y siguiendo la modificación de Gould et al12, se puede realizar un refuerzo de la misma movilizando el margen superior del retináculo extensor lateral inferior y suturándolo directamente al plano capsular que incluye al LPAA o al periostio del peroné sobre los orificios óseos creados. La movilización se lleva a cabo realizando una incisión de descarga en línea con las fibras del retináculo, evitando su excesivo debilitamiento distal. Este colgajo del retináculo cubriría como una cortina y reforzaría al mismo tiempo la reparación capsuloligamentosa profunda citada previamente (fig. 2).
VALOR DE LA ARTROSCOPIA
La artroscopia es un elemento coadyuvante en el tratamiento quirúrgico de la inestabilidad lateral crónica de tobillo debido a la alta proporción de casos en que se asocian patologías intraarticulares15. Las lesiones condrales y osteocondrales asociadas se comunican en el 15% al 25% de los pacientes16. Si la artroscopia se realiza previamente a la reconstrucción ligamentosa abierta, es preciso evitar la excesiva extravasación de líquido que puede evitar la identificación correcta de los relieves óseos y de las estructuras periarticulares.
Hoy por hoy no existe ninguna técnica artroscópica de estabilización lateral suficientemente fiable como para sustituir a cualquiera de las citadas. La posibilidad de un retensaje térmico en la articulación del tobillo es peligrosa por la proximidad de los nervios peroneos superficial y profundo y la delgadez relativa de la cápsula articular del tobillo16.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.