La vertebroplastia percutánea es la inyección de un cemento de polimetil-metacrilato (PMMA) en el interior de un cuerpo vertebral frágil o fracturado, con lo que se consigue dar una mayor fuerza y estabilidad a la vértebra, evitando la progresión del colapso y el dolor. Esta técnica fue utilizada por primera vez en 1987 por Galibert et al1 en el tratamiento de hemangiomas vertebrales dolorosos, mielomas y lesiones metastásicas, y con ella obtuvieron unos magníficos resultados respecto al manejo del dolor. Posteriormente, en 1991 se publicaron los primeros resultados obtenidos en el tratamiento de las fracturas vertebrales por osteoporosis2. Desde entonces el uso de este procedimiento ha ido en aumento progresivo debido a los buenos resultados obtenidos, con una mejoría importante del dolor en mas del 80% de los casos3-6.
Desde 1995 se han tratado en nuestro centro más de 200 pacientes con diferentes diagnósticos. Gracias a esta experiencia se ha podido mejorar la técnica y los criterios de selección de los pacientes. En este artículo se revisa la situación actual de este procedimiento a la luz de la literatura revisada y aplicando los conocimientos obtenidos durante estos años.
INDICACIONES
La principal indicación de la vertebroplastia es el tratamiento del dolor producido por el colapso de un cuerpo vertebral en los casos de las fracturas aplastamiento vertebral por osteoporosis y las lesiones osteolíticas metastásicas que afectan los cuerpos vertebrales (incluyendo los mielomas). Así mismo ha demostrado una gran eficacia en el manejo de los hemangiomas vertebrales dolorosos. El objetivo final de este procedimiento es la mejoría clínica del paciente, aliviando el dolor rápidamente y mejorando la función. Esta técnica no esta ideada para mejorar las deformidades producidas en el plano sagital.
Metástasis osteolíticas y Mieloma
Las metástasis y los mielomas son las lesiones tumorales óseas más frecuentes, y la columna es la región del cuerpo mas comúnmente afectada. La manifestación clínica habitual es el dolor grave de intensidad creciente. La pauta de tratamiento en estos pacientes se engloba dentro de un trabajo multidisciplinar, en el que se debe valorar, con criterios oncológicos, la necesidad de tratamiento mediante radioterapia, cirugía, vertebroplastia o la combinación de varios procedimientos. La decisión final dependerá de factores como la clínica, las características del tumor, el grado de diseminación de la enfermedad, el estado general de salud y la supervivencia prevista.
Por lo general, en aquellos pacientes en los cuales no se observa un colapso vertebral ni déficit neurológico severo esta indicado el tratamiento mediante radioterapia. Así mismo, en pacientes con déficit neurológico leve o dolor secundario a infiltración de partes blandas adyacentes, pero en los que no se observan signos de inestabilidad, la respuesta al tratamiento mediante radioterapia a demostrado ser efectiva7-9. Igualmente, en aquellos pacientes con metástasis múltiples, la irradiación del hemicuerpo puede ser efectiva en mejorar las molestias independientemente de la progresión de la enfermedad10.
Sin embargo, con la radioterapia, los pacientes no empiezan a tener una clara mejoría de su sintomatología hasta pasadas una o 2 semanas del tratamiento. Además, la radioterapia no produce un fortalecimiento de la estructura ósea hasta pasados de 2 a 4 meses desde el inicio del tratamiento, lo que aumenta el riesgo del colapso del cuerpo vertebral, con una reagudización de la sintomatología y el riesgo añadido de ocupación del canal neural8.
En los pacientes en los que desde un principio es aparente un colapso severo del cuerpo vertebral o existen claros signos de inestabilidad, la eficacia de la radioterapia es igualmente limitada. En estos casos, las únicas opciones terapéuticas posibles son el reposo en cama y analgésicos, con la limitación funcional que esto supone.
La vertebroplastia es una técnica que se ha indicado fundamentalmente en aquellos casos de lesión vertebral que no muestren una buena respuesta al dolor con radioterapia y cuando exista un riesgo de inestabilidad de la columna11-13. Esta técnica se puede utilizar de manera complementaria a la radioterapia, ya que esta no interfiere en las propiedades mecánicas del cemento14. La vertebroplastia ha demostrado ser eficaz en la reducción del dolor entre el 75 al 90% de los casos6,11-13,15,16. La mejoría clínica, por lo general se observa durante las primeras 72 horas y se mantiene en el tiempo sin riesgo de que progrese el colapso vertebral. La presencia de una lesión osteolítica extensa que afecte el muro posterior, no contraindica la realización del procedimiento, siempre y cuando no exista afectación neurológica previa15,17.
Hemangioma vertebral
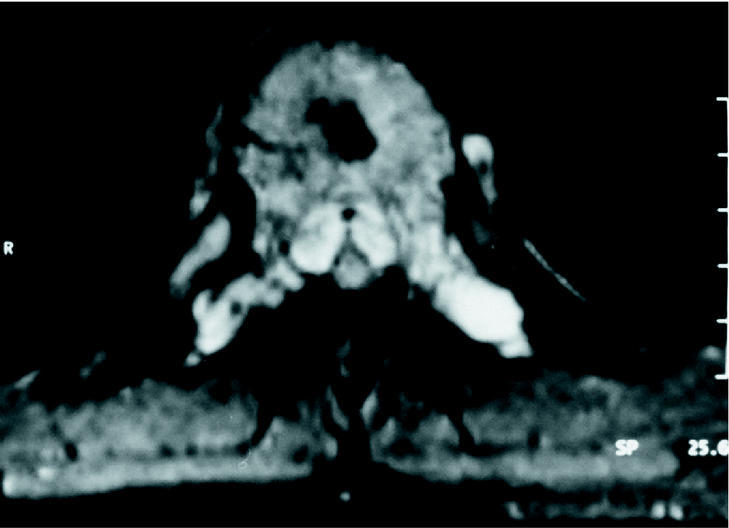
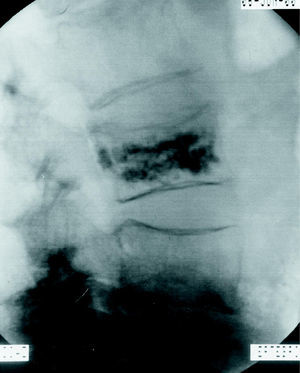
El hemangioma vertebral es una lesión benigna frecuente que generalmente es asintomática y que se suele diagnosticar como un hallazgo casual radiológico. En algunas ocasiones, sin embargo, se puede tratar de una lesión que produzca dolor de forma constante y con una mala respuesta al tratamiento médico. Asimismo, existen algunos casos de hemangiomas vertebrales que se comportan de una forma localmente muy agresiva18, produciendo ocupación del canal neural con compresión neurológica (fig. 1).
Figura 1. RM de columna que muestra un hemangioma vertebral agresivo de T8 con ocupación del canal medular que produce déficit neurológico. Se realiza vertebroplastia con PMMA a través de los 2 pedículos, consiguiendo un relleno amplio del espacio trabecular, con un efecto embolizador asociado, que permite la realización de una laminectomía descompresiva sin sangrado. En la TAC postlaminectomía se observa la cementación del cuerpo vertebral y la liberación del canal.
El tratamiento mediante vertebroplastia en pacientes con dolor refractario al tratamiento médico ha demostrado una excelente efectividad con mejoría completa del dolor mas del 90% de los casos1,5,16,19,20. El mayor problema que existe para conseguir éxito en el tratamiento es llegar a un diagnóstico de certeza de que es el hemangioma, y no otra, la causa del dolor6. En nuestra experiencia, la mayoría de los casos fallidos se trataban de hemangiomas vertebrales en pacientes en los que existían otras patologías adyacentes, como estenosis de canal lumbar o escoliosis degenerativa.
En aquellos casos en los que se encuentra asociada a la lesión una afectación neurológica, es necesaria la descompresión quirúrgica de la zona17,21,22; la vertebroplastia puede ser utilizada previamente a la descompresión quirúrgica (fig. 1), pues el efecto embolizador de la vertebroplastia permite que el procedimiento quirúrgico se realice sin apenas sangrado23,24.
Fractura por osteoporosis
La osteoporosis es la enfermedad ósea metabólica más frecuente, que afecta a más del 30% de la población femenina por encima de los 65 años de edad, y se espera que su incidencia se cuadruplique en la población mundial durante los próximos 50 años25. Las fracturas vertebrales por osteoporosis provocan un dolor agudo y continuo que producen una gran limitación para el desarrollo de las actividades diarias de las personas26. Por lo general, el tratamiento con reposo, analgésico y el uso de soportes externos es efectivo en el 85% de los casos en un periodo entre 2 y 12 semanas27. Sin embargo, en algunos casos, el dolor es persistente y muy incapacitante, requiriendo para su manejo el uso de narcóticos.
En estos casos, el tratamiento mediante vertebroplastia de las vértebras fracturadas ha demostrado una gran efectividad, con disminución del dolor hasta en el 90% de los casos5,28. Estos efectos son duraderos en el tiempo, habiéndose demostrado que en las vértebras cementadas no hay progresión del colapso6,29,30 y que no existe un mayor riesgo de fractura en las vértebras adyacentes a las cementadas29.
Aunque los criterios de selección no han sido claramente descritos en la literatura, tras la revisión de los primeros 104 casos de fracturas vertebrales por osteoporosis tratados en nuestro Centro6, podemos recomendar esta técnica en aquellos pacientes que cursen con dolor severo e incapacitante que no responda al tratamiento médico y en los que se realice siempre a la confirmación mediante RM de afectación del cuerpo vertebral. La imagen de RM es fundamental para la correcta localización de la lesión, especialmente en aquellos casos en los que aparecen múltiples aplastamientos vertebrales. Algunos autores recomiendan el uso combinado de la gamagrafía ósea31, sin embargo nos parece que esta técnica es menos específica para localizar el nivel lesionado.
Aunque inicialmente la técnica fue desarrollada para el tratamiento de pacientes que no respondían al tratamiento médico habitual durante varias semanas5,32,33, los resultados obtenidos y el escaso numero de complicaciones que se observan, hacen que cada vez se indique su utilización de forma más aguda17,19.
Existen pocas contraindicaciones absolutas para el uso de esta técnica. Por lo general se pueden esperar peores resultados en aquellos pacientes que tienen una afectación de más del 50% de la altura del cuerpo vertebral29, y suele ser ineficaz en los casos de vértebra plana.
En el momento actual no está considerada como una técnica profiláctica que evite el desarrollo de una compresión en vértebras osteoporóticas, ya que, aunque en pacientes con una osteoporosis desarrollada, existe un riesgo elevado de que se desarrolle una fractura aplastamiento en algunos segmentos de la columna, en el momento actual no existe ninguna técnica lo suficientemente desarrollada para predecir que vértebra va a sufrir dicho aplastamiento como para justificar un tratamiento profiláctico34.
Técnica
Durante los últimos años se han desarrollado tanto en Europa como en los Estados Unidos diferentes técnicas de realización de vertebroplastias percutáneas5,17,19,35,36. Todas ellas tienen, sin embargo, una base similar a la inicialmente ideada, y realmente las diferencias radican en la posibilidad de utilizar diferentes instrumentales que se han creado para ello. El procedimiento tiene 3 fases: colocación de la cánula en el cuerpo vertebral, realización de una vertebrografía e inyección del cemento
Colocación de la cánula
Para poder situar la cánula en el interior del cuerpo vertebral es imprescindible la utilización de un fluoroscopio o un escáner37. Es aconsejable utilizar un fluoroscopio de alta calidad que permita ampliar la imagen de la zona a tratar y la realización de vertebrografías de sustracción digital. Con esto se va a conseguir mejorar la imagen que muestra el relleno del hueso trabecular y, más importante, la localización del complejo venoso epidural.
El procedimiento se realiza habitualmente bajo neuroleptoanalgesia con el paciente situado en decúbito prono. La duración es de apenas media hora por vértebra tratada. Dependerá por tanto de las características del paciente (edad, antecedentes personales, estado de ansiedad), el grado de sedación que sea necesario. Todo el proceso se realiza bajo condiciones estériles similares a las utilizadas en una cirugía abierta.
Por lo general, la vía transpedicular es la mas frecuentemente utilizada. Se trata de la vía de elección en las vértebras torácicas y última vértebra lumbar. Con esta vía se evita el riesgo de lesiones nerviosas y se disminuye el riesgo de extravasación de cemento al espacio paravertebral. Para el resto de las vértebras lumbares puede utilizar tanto una vía transpedicular como una vía posterolateral
Habitualmente, para la inyección del cemento, se utilizan agujas de 10 a 14 gauges, dependiendo de los sistemas utilizados. Para la colocación del catéter por vía transpedicular, una vez situado el paciente, se localizará la entrada del pedículo en una imagen antero-posterior de la vértebra y se procede a entrar desde el tercio externo del pedículo. Se realiza la progresión del catéter con la ayuda de un pequeño martillo, comprobando sucesivamente, tanto en la proyección antero-posterior como en la lateral, la dirección de la aguja, que debe ser paralela al platillo superior y dirigiéndose a la porción antero-medial del cuerpo vertebral. Utilizando esta vía es recomendable realizar la cementación a través de los 2 pedículos para conseguir un relleno mas uniforme de toda la superficie del cuerpo vertebral.
En el caso de utilizar una vía posterolateral, se dirigirá la aguja hacia el tercio anterior del cuerpo vertebral hasta la línea media, consiguiéndose de esta forma un relleno mas uniforme y completo de todo el volumen vertebral.
Vertebrografía
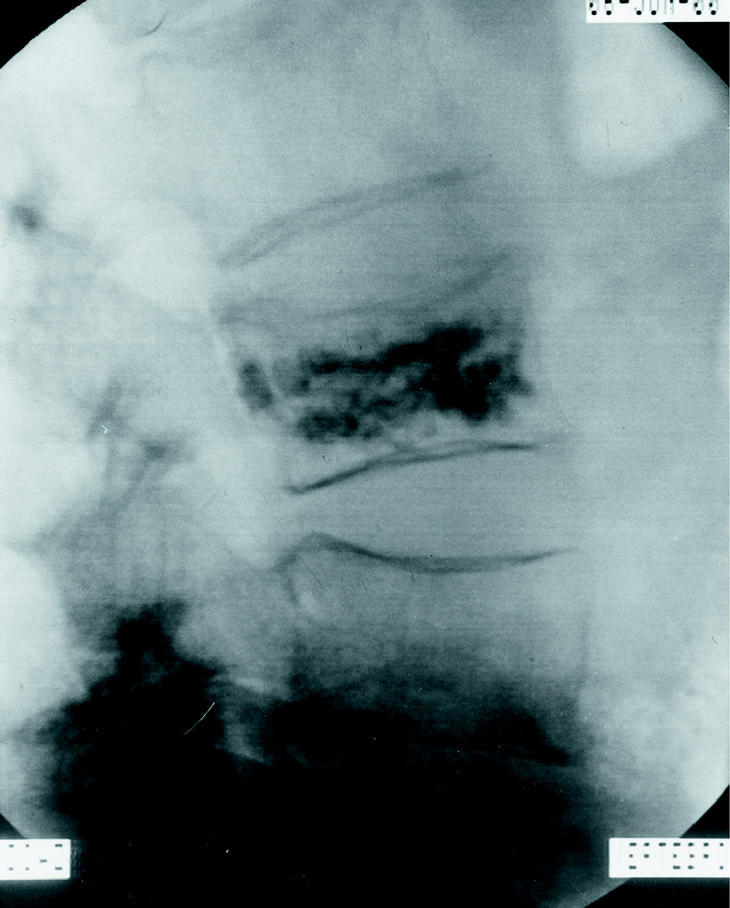
Una vez colocada la aguja es imprescindible realizar una vertebrografía, utilizando entre 3 a 5 cc de contraste. La vertebrografía sirve para descartar la presencia de una fractura del muro posterior, que contraindica el procedimiento, así como para delimitar el drenaje venoso del cuerpo vertebral, tanto por la vena segmentaria lateral, como por el plexo basivertebral. El plexo basivertebral tiene su salida a través de una depresión en la pared posterior del cuerpo vertebral, drenando hacia el plexo venoso epidural anterior; en una radiografía lateral, la salida se encuentra por delante del borde posterior del cuerpo, por lo que no se consigue ver bien y la vertebrografía permite identificar este punto de salida (fig. 2), que deberá ser controlado durante la inyección del cemento, para evitar una extravasación excesiva del mismo al espacio epidural.
Figura 2. Fractura vertebral por osteoporosis de L2. A través de una vía posterolateral se coloca la cánula en la porción antero-medial del cuerpo vertebral. En la vertebrografía se observa el drenaje por el plexo basivertebral. La cementación consigue un relleno amplio del espacio trabecular.
Durante la realización de la vertebrografía se puede observar que existe una fuga del contraste hacia el disco. Este hecho no contraindica la realización de la vertebroplastia. Otro posible hallazgo es la presencia de un quiste en el interior del cuerpo vertebral en los casos de osteonecrosis (enfermedad de Kümell). Habitualmente contienen un líquido color pajizo que se puede aspirar con facilidad. En estos casos, la inyección del cemento se realiza prácticamente sin resistencia. Por último, existe la posibilidad de que al realizar la vertebrografía exista un drenaje rápido y directo del contraste a la vena cava, sistema venoso paravertebral o sistema acigos sin que se produzca un relleno del espacio trabecular del cuerpo vertebral. En estos casos, la progresión de la aguja a una situación más anterior suele ser suficiente para evitar el drenaje directo a la circulación central.
Vertebroplastia
La inyección del cemento se debe realizar siempre bajo control directo y continuo de escopia. Existen múltiples tipos de cementos en el mercado, y en el momento actual no existe ningún estudio que haya demostrado que exista alguna ventaja de alguno de ellos sobre los demás. Los autores prefieren la utilización de un cemento de fraguado lento con gentamicina añadida para todos los casos, al cuál se agrega un gramo de tungsteno en polvo para aumentar la radio-opacidad durante el procedimiento. El cemento se prepara sobre un cazo con suero frío para aumentar el tiempo de fraguado, que llega a ser de 20 minutos.
Existen varios mecanismos para realizar la inyección del cemento: la inyección directa manual, la inyección mediante un sistema de pistola5,38 o la inyección mediante un sistema de tuerca6. Los autores prefieren el uso de los sistemas de tuerca porque permiten una inyección del cemento más lenta y controlada. Con los sistemas manuales o de pistola es difícil evitar que se produzca una extravasación masiva de cemento a la circulación central en el caso de que se produzca durante el procedimiento una comunicación repentina con el sistema basivertebral, y con ello una disminución brusca de la presión de inyección. Además, con los sistemas de tuerca se consigue una presión mas elevada de inyección que con los otros sistemas, por los que se pueden utilizar agujas mas finas (14 G).
Durante el proceso de inyección debe observarse el relleno del espacio trabecular cuidadosamente. En el caso de existir una extravasación, se debe para y esperar durante un par de minutos para dar tiempo a que el cemento inicie un proceso de fraguado y selle las fugas. Se debe mantener una imagen de la vertebrografía para confirmar que el cemento sigue el mismo patrón de relleno. El proceso de cementación debe intentar conseguir un relleno lo más amplio posible del espacio trabecular, sin embargo, es más importante evitar fugas de cemento que conseguir un relleno completo del cuerpo vertebral, ya que el volumen inyectado de cemento no se correlaciona directamente con la fuerza anticompresión conseguida15,39-41.
Una vez acabado el proceso de cementación, el paciente se mantiene en reposo durante las primeras horas, permitiéndose la movilización según tolerancia. Es recomendable realizar un estudio de control mediante TAC de la vértebra tratada, para comprobar el relleno y la presencia de extravasaciones. Por lo general, los pacientes pueden ser dados de alta al día siguiente realizando la deambulación y con analgesia dependiente del grado de dolor. Posteriormente, se podrán ir incorporando de forma progresiva a sus actividades diarias.
Contraindicaciones
Las vertebroplastias no se deberían realizar en aquellos centros en los que no se pueda realizar una cirugía descompresiva de urgencia en el caso de que esta fuera necesaria. Se consideran otras contraindicaciones relativas la presencia de una coagulopatía, la destrucción masiva de un cuerpo vertebral por una lesión tumoral o la presencia de compresión del canal neural.
Complicaciones
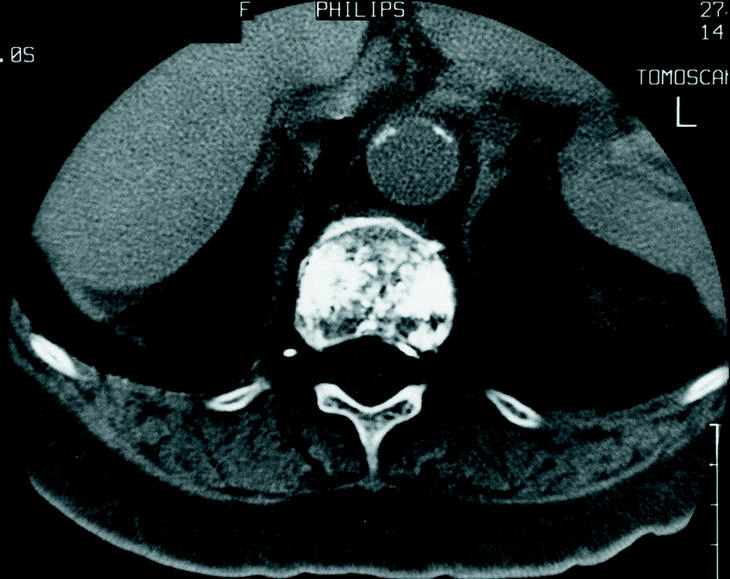
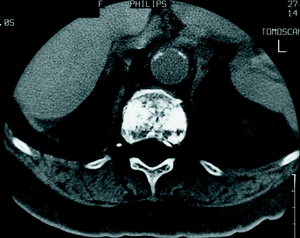
El número de complicaciones descritas en la literatura utilizando esta técnica es muy bajo. En algunas ocasiones se ha descrito un aumento del dolor durante las primeras horas desde la inyección del cemento3,15. Sin embargo, las complicaciones más serias están relacionadas con la fuga del cemento del cuerpo vertebral, tanto por extravasación directa como por su salida por los plexos venosos (fig. 3).
Figura 3. TAC post-vertebroplastia en la que se observa la presencia de cemento en el plexo basivertebral. El paciente está asintomático.
Cotten et al15 demostraron la presencia de fuga de cemento, tanto cortical como venosa en 29 de 40 pacientes tratados por metástasis o mieloma y en los que se realizó una TAC después del procedimiento. La mayoría de estas fugas fueron asintomáticas, pero 2 de las 8 fugas que se encontraban en el foramen, precisaron de tratamiento quirúrgico mediante descompresión. Posteriormente, revisando una serie más grande de pacientes42, describen un caso de compresión medular de 258 pacientes tratados y 13 casos de dolor radicular de los cuales solo 3 precisaron de tratamiento quirúrgico y el resto mejoró con tratamiento antinflamatorio. La mayoría de los autores reportan una baja incidencia de neuritis transitoria de entre 0 y 6%15,17,32, 36,37,42, aunque existen casos de fugas masivas que precisaron de una cirugía descompresiva de urgencias43.
La presencia de extravasación de cemento dentro del plexo basivertebral no interfieren en el éxito de la técnica. Teóricamente el calor emitido por el cemento en su proceso de polimerización podría lesionar las estructuras nerviosas, sin embargo, como Wang et al44 demostraron en un estudio en perros, parece que tanto la presencia del ligamento vertebral común posterior, que actúa como barrera, así como el flujo continuo del liquido cefaloraquídeo que actúa como refrigerante, eviten que la temperatura alcanzada localmente sea la suficiente para provocar dicha lesión45.
Otras complicaciones descritas en la literatura incluyen fracturas costales, hematomas paravertebrales, abscesos epidurales, compresión esofágica en una vertebroplastia a nivel cervical y embolismo pulmonar. Este último es producido por la extravasación masiva de cemento a la circulación central46.
Futuro
Esta técnica ha evolucionado de forma muy rápida durante los últimos años, y hemos tenido la oportunidad de ver como hemos pasado de ver en la literatura artículos que recogían de forma retrospectiva series cortas1,2 a como empiezan a surgir estudios prospectivos con series mas largas3. Con ello es de esperar que empecemos a tener un mejor conocimiento de los resultados a largo plazo y se puedan desarrollar unos mejores criterios de inclusión.
Existen 2 campos de investigación actualmente en desarrollo: los bio-cementos y las cifoplastias
Los bio-cementos son cementos de fosfato cálcico que pueden ser inyectados de forma líquida y que se endurecen a temperatura corporal. Se desarrollaron inicialmente para el relleno de cavidades óseas y tienen como característica el que son productos totalmente reabsorbibles. Se han hecho algún experimento in vitro donde se ha demostrado que el producto, una vez fraguado, es capaz de conseguir un refuerzo de la estructura ósea similar a los cementos de PMMA39,47,48. Queda, sin embargo, por delimitar su aplicación en personas y sus indicaciones clínicas. En nuestra experiencia, hemos encontrado muchas dificultades en su utilización en animales de experimentación por 2 motivos: cuando la mezcla obtenida es de las características de viscosidad recomendadas por los fabricantes, la presión ejercida para la inyección del producto provoca la separación de las fases sólida y líquida dentro del catéter, produciendo el taponamiento del mismo. Sin embargo, cuando la mezcla obtenida es más líquida y la inyección se hace efectiva, el producto es «lavado» del cuerpo vertebral por el flujo sanguíneo, por lo que no se consigue el efecto de refuerzo de la estructura que se persigue.
Así mismo, teniendo en cuenta los magníficos resultados obtenidos con el uso de los actuales cementos de PMMA, queda por delimitar las ventajas de los cementos absorbibles, que pudieran no evitar la progresión del colapso de una vértebra tratada47. Es posible, sin embargo, que el desarrollo de estos productos tengan una gran utilidad en el futuro como tratamiento profiláctico más que como tratamiento de los síntomas.
La cifoplastia es una técnica por la que se intenta, no solo tratar el dolor provocado por una fractura vertebral por osteoporosis, sino restaurar el plano sagital producido por el acuñamiento o compresión del cuerpo vertebral. La técnica consiste en la colocación de un balón de alta presión en el cuerpo vertebral afectado que, al hincharse, restaura la altura del cuerpo vertebral, realizándose posteriormente un relleno del espacio con cemento. Los resultados obtenidos inicialmente parecen similares a los de la vertebroplastia respecto a la mejoría de la situación funcional49,50. Se tratan, sin embargo, de resultados preliminares de una técnica en desarrollo, y por lo tanto se debe ser cauto a la hora de valorar los resultados.