Evaluar los resultados clínicos y radiológicos en el tratamiento del Hallux valgus moderado con el sistema mínimamente invasivo Mini TightRope® (MTR).
Material y métodoSe han seleccionado 32 pacientes, 36 pies (4 bilaterales), con Hallux valgus en grado moderado según los criterios de Mann y Coughlin, realizando la técnica Mini TightRope® modificada. A dichos pacientes se les ha aplicado la escala de la American Orthopaedic Foot and Ankle Society (AOFAS), la medición del ángulo intermetatarsal (IMA) y del Hallux valgus (AH), posición sesamoideos, movilidad primer dedo del pie, así como el grado de satisfacción obtenido.
ResultadosTras un seguimiento medio de 24 meses se obtuvo una puntuación de 88,0 puntos de media en la escala de AOFAS (47,7 preoperatorio). La corrección radiográfica del IMA y del AH fue de 4,8° y 10,0° de media respectivamente en la última visita. Hemos tenido 6 complicaciones durante el seguimiento (16%), dos de las cuales obligaron a reintervenir al paciente.
Discusión y conclusionesEl Mini TightRope® es una técnica reproducible que permite el tratamiento de Hallux valgus moderados. Obtiene la misma corrección que las osteotomías, pero preservando hueso y obviando las complicaciones derivadas de las mismas; así mismo comparte con las técnicas percutáneas su menor agresividad. No obstante, no está exenta de complicaciones, algunas de ellas específicas de esta técnica, que es preciso conocer.
To evaluate the clinical and radiological results in the treatment of moderate Hallux valgus with a minimally invasive system: Mini Tightrope® (MTR).
Material and methodsWe selected 32 patients, 36 feet (4 bilateral), with moderate Hallux valgus according to the criteria of Mann and Coughlin, and performed the Mini Tightrope® modified technique. The American Orthopaedic Foot and Ankle Society (AOFAS) scale, the measurement of intermetatarsal angle (IMA) and metatarsophalangeal (MTT-F), sesamoid position, first toe mobility and the level of satisfaction, were assessed in these patients.
ResultsA mean score of 88.0 points was obtained on the AOFAS scale (47.7 preoperative) after 24 months. In the last visit the radiographic correction of the IMA and the AH was 4.8° and 10.0° on average, respectively. There were 6 complications during follow-up (16%), 2 of which led to the patient being reoperated.
Discussion and conclusionsThe Mini Tightrope® is a reproducible technique that allows the treatment of moderate Hallux valgus. It achieves the same correction as osteotomies but preserving and avoiding the complications arising from those, being similar to less invasive percutaneous techniques. However, it is not without complications, some of them specific to this technique, which need to be determined.
El tratamiento del Hallux valgus presenta más de cien técnicas descritas para su corrección; dichas técnicas pueden ser agrupadas grosso modo en tres grandes grupos: cirugía abierta clásica, miniinvasiva y percutánea estrictamente, siendo objeto de debate respecto a que técnica es la más adecuada. El objetivo en cualquier caso sería obtener una buena corrección con la menor agresión quirúrgica, teniendo que adaptar la técnica al grado de severidad del Hallux valgus que queramos corregir.
Sabiendo que esta condición patológica es típica de mujeres en la edad media de la vida donde el dolor es el principal síntoma asociado por encima del defecto estético y con una serie de factores de riesgo personales y ambientales conocidos, el objetivo de este estudio es analizar los resultados de una técnica mínimamente invasiva, Mini TightRope® (en adelante MTR)1 modificada respecto la original para el tratamiento de los Hallux valgus moderados.
Este método relativamente nuevo tiene sus orígenes conceptuales en una técnica descrita por Joplin2 para reducir el ángulo intermetatarsiano a través de una sutura transósea utilizando el extensor del quinto metatarsiano y el aductor del hallux como tirantes que permitieran reducir la deformidad, y que posteriormente ha sufrido diversas modificaciones hasta converger con los nuevos modelos que pretenden mimetizar funciones ligamentosas y que han sido empleados en otras articulaciones3,4, desde donde se han trasladado a la corrección de deformidades del antepié. Lo que Joplin realizó con transferencias tendinosas a modo de tirante, el sistema MTR lo hace a través de su botón oblongo y su sutura, corrigiendo en este caso el ángulo intermetatarsiano, obviando por tanto la necesidad de realizar dichas transferencias tendinosas.
Material y métodoSe seleccionó la muestra de forma prospectiva sobre los pacientes que acudieron para valoración y tratamiento de su Hallux valgus a la unidad de pie y tobillo en el período de tiempo de 1 de enero de 2008 a 30 de abril de 2008 (187 pacientes). Se incluyó en el estudio los pacientes diagnosticados de Hallux valgus moderado (ángulo metatarsofalángico o del Hallux de 20-40°; en adelante AH, y ángulo intermetatarsiano de 11-16°; en adelante IMA, según la clasificación de Mann y Coughlin5). Se excluyen del estudio los grados leves, mejores candidatos para cirugía percutánea y los grados severos, donde esta técnica es a priori insuficiente; también se excluyen del estudio los que presentan patología degenerativa de la articulación metatarsofalángica del primer radio (artrosis), cirugía previa sobre dicho pie, así como los que presentaban metatarsalgia como cuadro clínico predominante que obligara a realizar alguna osteotomía en los radios menores (fundamentalmente 2.° metatarsiano) incompatible con la colocación del sistema MTR. También se excluyeron los pacientes cuyo principal dolencia no estuviera causada por el Hallux valgus. Los pacientes que cumplieron criterios de selección fueron 40 (45), de los cuales, 8 (9 pies) no quisieron formar parte del mismo tras explicar el tratamiento que se le iba aplicar. Al final del proceso de selección, quedaron 32 pacientes (36 pies). Todos los pacientes fueron intervenidos durante el período junio 2008 a junio 2009. Treinta pacientes son mujeres (93,75%), con 4 casos bilaterales, 34 pies en total (94,4%) mientras que dos pacientes son varones (6,25%) con dos pies en total (5,6%). En todos los pacientes el tratamiento conservador previo con plantillas, zapato ortopédico o AINE había fracasado en control de dolor durante al menos 6 meses. A todos los pacientes se les explicó la técnica a emplear y todos ellos firmaron el consentimiento de intervención para dicha técnica. El motivo principal de la cirugía fue la presencia de dolor en todos los casos. El seguimiento medio han sido 24 meses, con un mínimo de 18 meses de seguimiento y la edad media de los mismos de 49 años (rango: 37-58 años). Veinte casos presentaban metatarsalgia de transferencia (55,5%). Todas las cirugías han sido realizadas por el mismo cirujano en dicho período de tiempo. La fórmula metatarsal en todos los casos era index minus. Solo 8 casos presentaban un 2.° dedo en garra reductible al que se le aplicó una técnica percutánea de tenotomía.
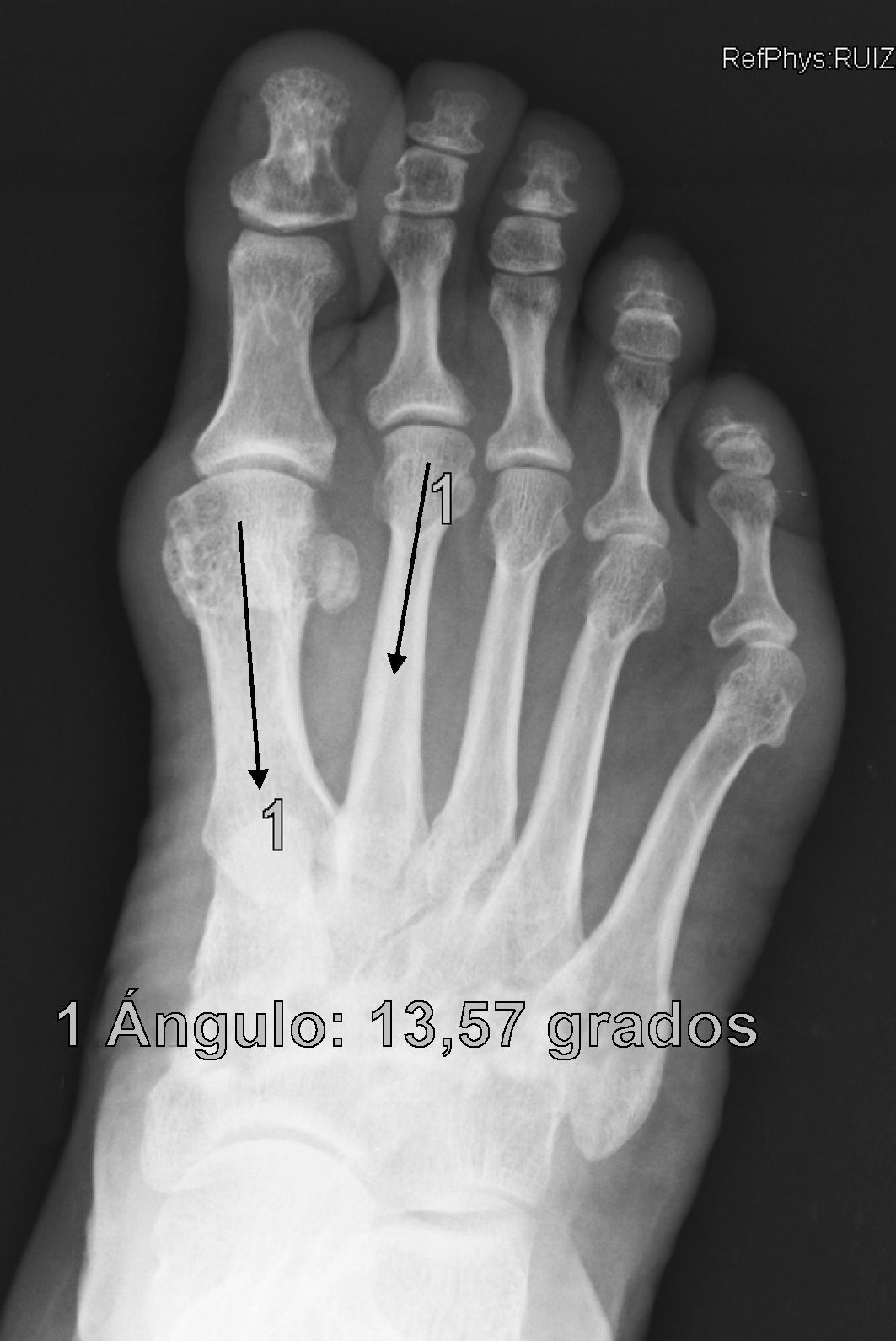
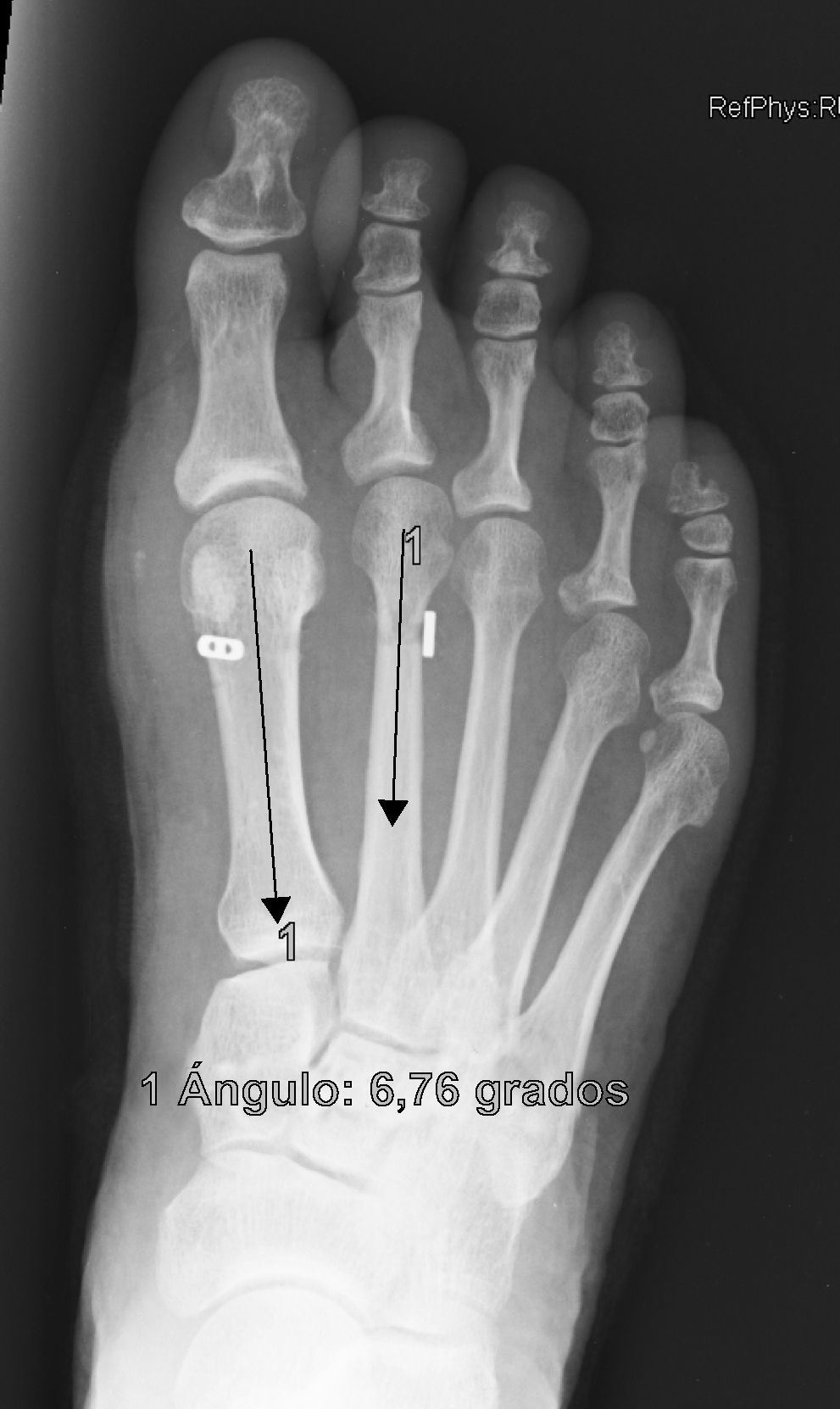
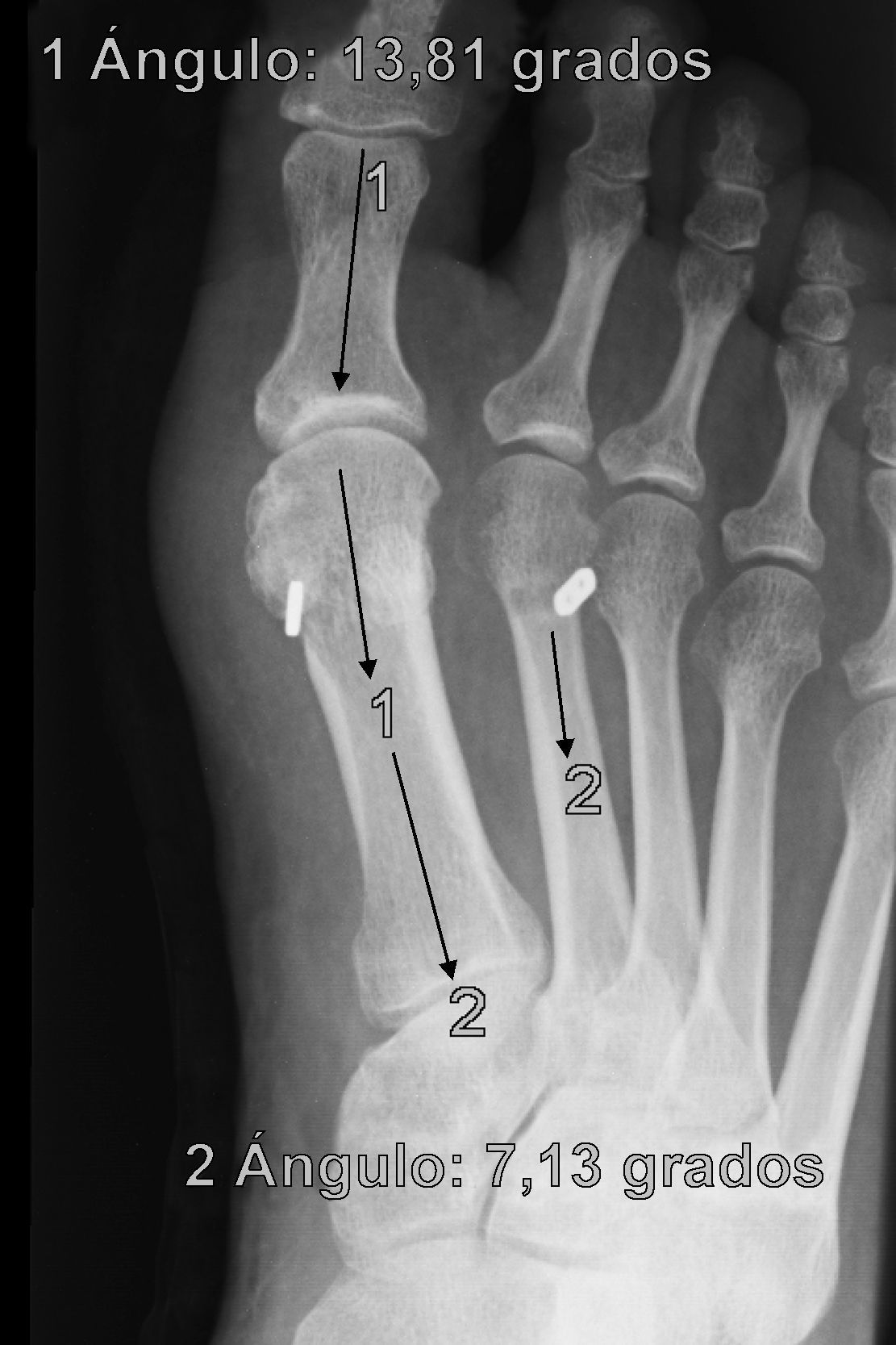
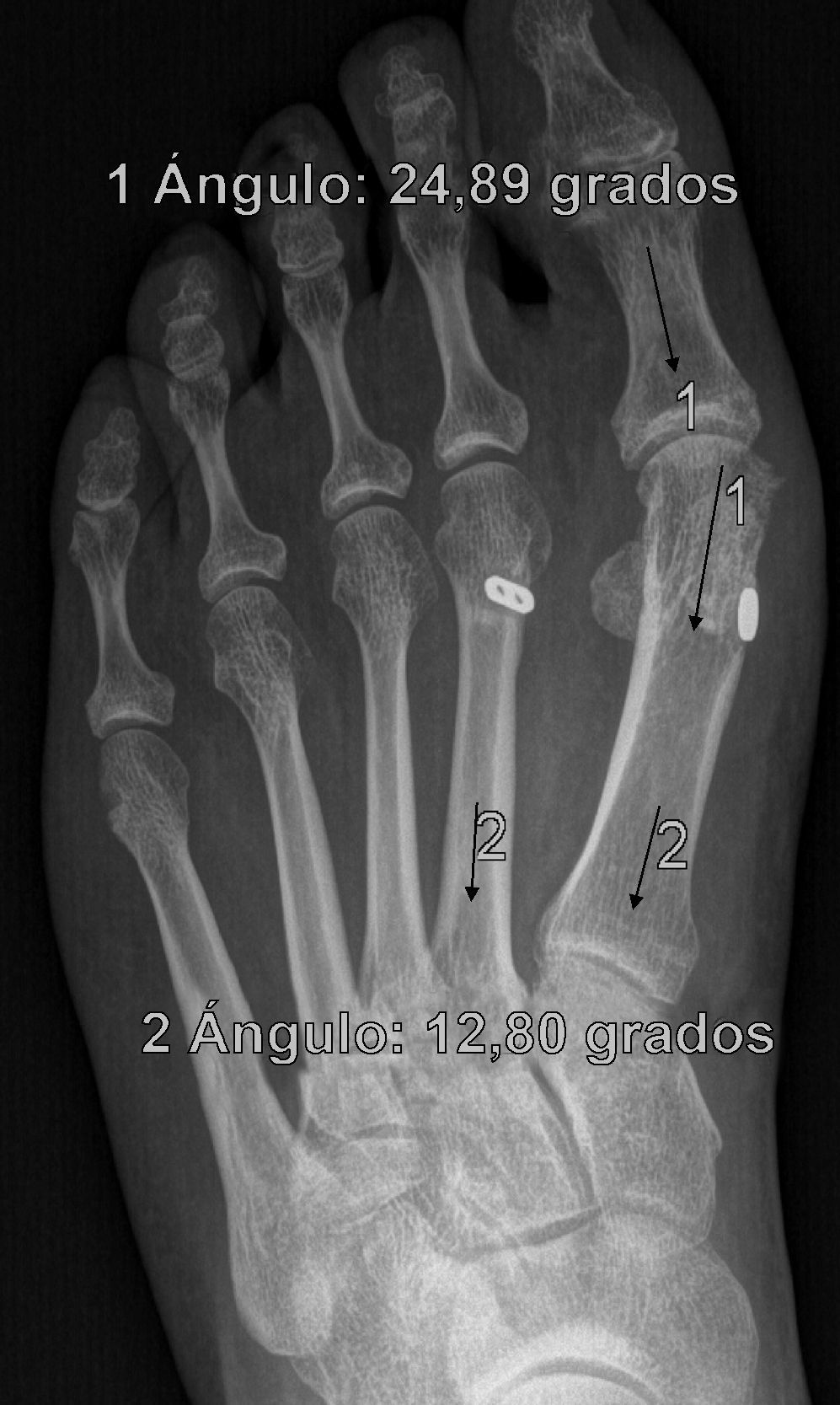
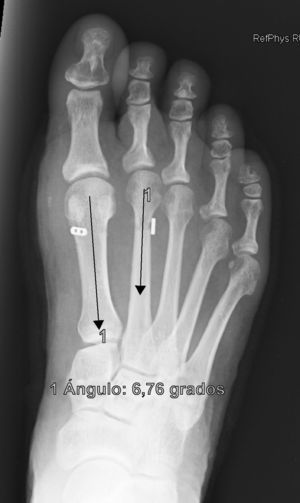
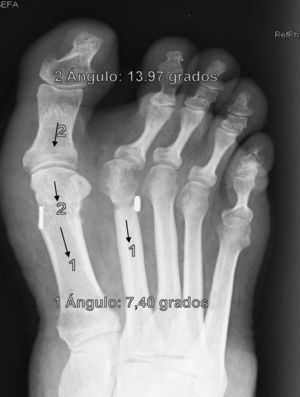
Se determinan los valores radiológicos preoperatorios del ángulo intermetatarsiano (IMA), ángulo del hallux o metatarsofalángico (AH), posición relativa de sesamoideos respecto a primer metatarsiano (de 0 a 4) y la escala de valoración de la American Orthopaedic Foot and Ankle Society (AOFAS)6,7, así como su evolución postoperatoria, a las 3 semanas, 6 semanas, 3 meses, 1 año y última revisión. Se documentó también el valor del ángulo de la articulación metatarsal distal (proximal articular set angle o PASA), así como las posibles variaciones en el plano sagital del primer metatarsiano respecto del segundo en Rx en carga pre y postoperatorio. También se anota la presencia y evolución de las metatarsalgias existentes, forma y movilidad cuneometatarsiana, dificultad para calzarse y grado de satisfacción. La interpretación radiográfica de los ángulos se realiza sobre proyecciones radiológicas laterales y anteroposteriores en carga, tanto pre como postoperatoriamente. Todas las mediciones se hacen por ordenador a través del sistema informático Syngo® (Siemens) que es el que está implantado en nuestro hospital y a través del cual quedan digitalizadas las proyecciones radiográficas.
Técnica quirúrgicaCon el paciente en decúbito supino, bajo raquianestesia e isquemia, se realiza en primer lugar una incisión medial de unos 4cm centrada sobre la articulación metatarsofalángica, A través de esta incisión hacemos la capsulotomía, exostosectomía y, movilizando los separadores realizamos un amplio release capsular medial, superior y lateral, siendo más conservadores a la hora de realizar la liberación inferior sobre la cabeza del primer metatarsiano para evitar devascularizarlo. Sobre esta misma incisión liberamos la parte proximal de la 1.a falange y del aductor. Esto es diferente respecto a la técnica original descrita por los autores donde realiza una 2.a incisión de unos 4cm sobre el borde lateral del 1.° metatarsiano para hacer el release capsular lateral y del aductor. Nosotros obviamos esta 2.a incisión.
Una vez que hemos comprobado con presión digital que el 1.° metatarsiano es reductible hasta los valores deseados y que el ángulo metatarso-falángico es igualmente reductible, lo cual se observa con la escopia intraoperatoria, se realiza una mini-incisión de 1,5cm a nivel cara lateral del 2.° metatarsiano, a través de la cual colocaremos la guía de aguja y haremos el orificio para pasar el botón oblongo, anudando el mismo en la posición de máxima reducción del IMA, incluso hiperreduciendo si ello es posible, todo ello bajo visión directa con el control de escopia antes de anudar. Nosotros utilizamos como referencia visual la posición relativa de los sesamoideos respecto al primer metatarsiano, que es el que movilizamos a su posición nativa, para verificar que obtenemos una buena corrección.
Llegado a este punto se realiza la plicatura capsular en modo clásico, y se cierran las incisiones, siendo los vendajes correctores postoperatorios tan importantes como en la cirugía percutánea. Se recomienda una zapatilla ortopédica de tacón invertido y no se permite la carga durante dos semanas, retirando en este momento los puntos e iniciando carga parcial y progresiva a partir de la 3.a semana. Los pacientes normalmente pueden calzar zapatilla no ortopédica a partir de la 6.a semana, momento en el cual se inicia la carga completa (figs. 1 y 2).
Para evaluar la significación estadística de las variables clínicas y radiográficas, pre y postoperatoriamente se ha aplicado el programa informático SPSS version 18.0 (t de Student) considerando aquellos valores de p<0,05 los que poseen significación estadística.
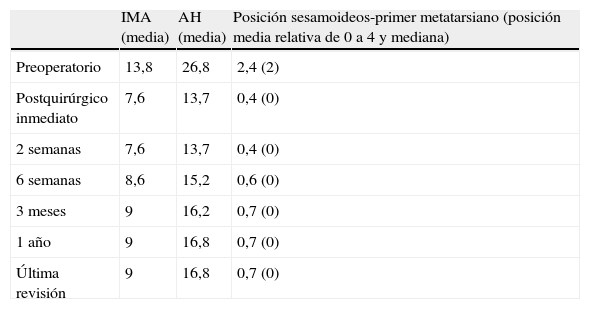
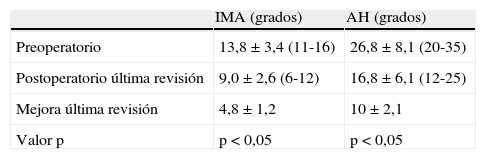
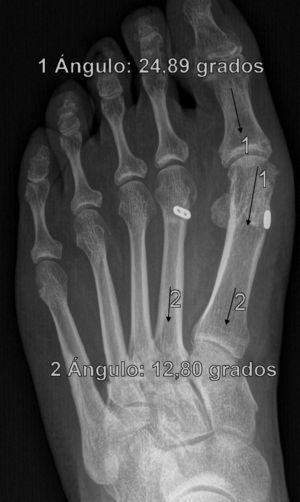
ResultadosTodos los pacientes acudieron a las revisiones estipuladas no objetivándose pérdidas durante el seguimiento. El seguimiento medio fue de 24,0±4,1 meses (rango: 18-30 meses). Se evaluaron radiográficamente los 36 pies tratados con esta técnica, obteniendo una mejora del IMA de 13,8° preoperatorio (rango: 11-16°) a 7,6° en el postoperatorio inmediato (rango: 7°-10°) con una mejora media de dicho parámetro de 6,2° (p<0,01). El AH mejoró de un valor medio preoperatorio de 26,8° (rango: 19°-34°) a un valor medio postoperatorio inmediato de 13,7° (rango: 12-20°) con una media de mejora de 13,1° (p<0,05). Los resultados obtenidos a los 15 días no difieren de los iniciales, si variando los obtenidos a partir de la 6.a semana donde la media de IMA postoperatorio fue de 8,6° y el AH de 15,2°, con pérdidas medias en la reducción de 1° y 1,5° respectivamente. Los valores obtenidos a los tres meses muestran un IMA medio de 9° y un AH de 16,2°, es decir una pérdida de corrección de 1,4° respecto a la inicial en IMA y de 3,5° respecto a la inicial del ángulo AH. En la revisión semestral, anual y última realizada en el seguimiento no ha sufrido variaciones el IMA, pero si el valor de AH en el seguimiento anual de 16,8° (tabla 1). La mejora global por tanto en el último seguimiento del IMA ha sido de 4,8° (p<0,05), perdiendo un 22% de lo ganado inicialmente y del AH de 10° (p<0,05), perdiendo un 27% de lo ganado inicialmente (tabla 2).
Evolución temporal resultados radiográficos (media en grados)
| IMA (media) | AH (media) | Posición sesamoideos-primer metatarsiano (posición media relativa de 0 a 4 y mediana) | |
| Preoperatorio | 13,8 | 26,8 | 2,4 (2) |
| Postquirúrgico inmediato | 7,6 | 13,7 | 0,4 (0) |
| 2 semanas | 7,6 | 13,7 | 0,4 (0) |
| 6 semanas | 8,6 | 15,2 | 0,6 (0) |
| 3 meses | 9 | 16,2 | 0,7 (0) |
| 1 año | 9 | 16,8 | 0,7 (0) |
| Última revisión | 9 | 16,8 | 0,7 (0) |
AH: ángulo del hallux; IMA: ángulo intermetatarsiano.
Resultados radiológicos. Los valores se dan como media, desviación estándar y rango
| IMA (grados) | AH (grados) | |
| Preoperatorio | 13,8±3,4 (11-16) | 26,8±8,1 (20-35) |
| Postoperatorio última revisión | 9,0±2,6 (6-12) | 16,8±6,1 (12-25) |
| Mejora última revisión | 4,8±1,2 | 10±2,1 |
| Valor p | p<0,05 | p<0,05 |
AH: ángulo del hallux; IMA: ángulo intermetatarsiano.
La posición de los sesamoideos mejoró de un valor de 2,4±1,1 preoperatorio a un valor de 0,4±0,3 postoperatorio inmediato, estabilizándose en un valor 0,7±0,6 en el último seguimiento (tabla 3).
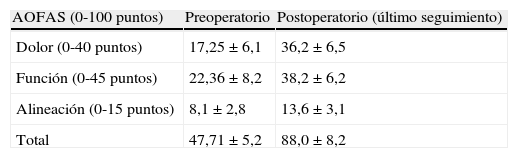
Resultado de la escala AOFAS en la última revisión respecto a la preoperatoria. Expresado como media y desviación estándar. Todas las mejoras fueron estadísticamente significativas (p<0,05)
| AOFAS (0-100 puntos) | Preoperatorio | Postoperatorio (último seguimiento) |
| Dolor (0-40 puntos) | 17,25±6,1 | 36,2±6,5 |
| Función (0-45 puntos) | 22,36±8,2 | 38,2±6,2 |
| Alineación (0-15 puntos) | 8,1±2,8 | 13,6±3,1 |
| Total | 47,71±5,2 | 88,0±8,2 |
AOFAS: escala de la American Orthopaedic Foot and Ankle Society.
El valor medio de la escala de AOFAS para el dolor fue de 17,25±6,1 puntos preoperatorio a 36,20±4,5 en la última revisión (p<0,05).
Los resultados globales de la escala de AOFAS fueron de 47,71±5,2 puntos preoperatorios a 88,0±8,2 postoperatorios con una diferencia estadísticamente significativa (p<0,05) (tabla 3).
El valor medio del PASA preoperatorio fue de 7,2°±1,3 y el del postoperatorio fue exactamente el mismo tanto inmediato como en el último seguimiento. No se apreciaron ascensos o descensos en el primer metatarsiano en un plano sagital en la Rx lateral respecto al preoperatorio, en los distintos seguimientos.
La articulación cuneometatarsiana presentó una forma circunferencial de dicha articulación en 28 pies, 5 oblicuas y tres rectas. No se detectó en examen clínico ningún caso de hipermovilidad manifiesta de dicha articulación. No hay afectación en nuestro estudio de movilidad del dedo gordo excepto un caso con restricción de la flexión dorsal a 10° pero no dolorosa. No hemos objetivado necrosis en nuestra serie.
De las 20 pacientes con metatarsalgia del 2.° radio; a 12 les desapareció (60%) y 8 casos no, aunque decreció el tamaño de las hiperqueratosis y lo doloroso de las mismas a estos últimos. A los restantes pacientes sin metatarsalgia no han presentando ninguna de novo en el seguimiento.
De los 26 pacientes que tenían problemas al calzarse, solo tres permanecían con dicho problema después de la cirugía.
Hemos tenido 6 complicaciones (16%). Tuvimos una celulitis de la herida quirúrgica que respondieron a antibioterapia oral. También tuvimos un caso de rigidez metatarsofalángica no doloroso ya comentado.
En otros 4 casos hemos tenido problemas específicos de esta técnica durante el seguimiento. Dos de ellos con fractura de estrés del segundo metatarsiano, a nivel del agujero para el paso del botón oblongo, documentada ambas dos a la 6.a semana fundamentalmente por la clínica, no solo por ausencia de mejoría de dolor, sino por aumento del mismo a la carga y sobre todo a la palpación, y de forma muy selectiva en la zona de paso del botón por el 2.° metatarsiano, ya que radiológicamente no se apreciaba ningún desplazamiento fracturario, y que requirió de otras 6 semanas de descarga para su curación clínica (desaparición dolor) y radiológica (engrosamiento cortical aumentado que confirmaba nuestra sospecha clínica), y en otros dos casos, rotura del sistema de botón oblongo con migración del mismo y pérdida de reducción, una documentada a la 3.a semana y otra a la 6.a semana. Estas dos últimas han obligado a reintervenir al paciente para retirar el material y realizar una técnica clásica.
La evaluación subjetiva de satisfacción de los pacientes encontró 24 muy satisfechos con el resultado, 7 aceptables, 3 regulares y 2 malos. Del total, 32 pacientes volverían a operarse por el mismo procedimiento y cirujano, 1 por mismo procedimiento y distinto cirujano, 2 por distinto procedimiento y mismo cirujano y otro por distinto procedimiento y cirujano.
DiscusiónComo bien sabemos, el Hallux valgus comprende un espectro de patologías encuadradas dentro del marco nosológico de la insuficiencia del primer radio donde existen más de cien técnicas descritas para su tratamiento, lo cual implica, que si bien muchas de ellas son beneficiosas, ninguna es la mejor, ya que cada técnica puede tener su mejor indicación en distintos grados de severidad del propio Hallux. En cualquier caso el objetivo de cualquiera de esas técnicas es en primer lugar controlar el dolor y equilibrar la biomecánica del pie, seguido, cuando ello sea posible, de mejorar la estética que tanto preocupa al paciente y la posibilidad de usar calzado sin restricciones (no en vano la mayoría son féminas)8.
Consideramos que las técnicas mínimamente invasivas, están obteniendo en los últimos años unos grandes resultados para el tratamiento de los Hallux valgus leves y moderados9–11, inclusive solapándose técnicas mínimamente invasivas para realizar osteotomía con release lateral artroscópico12 con buenos resultados; en este grupo se puede englobar el sistema MTR, que permite la corrección de los Hallux valgus moderados. En los casos definidos como leves-moderados la cirugía percutánea está demostrando a la luz de los trabajos publicados13–17 y en nuestras propias manos, buenos resultados con mínima morbilidad y más rápida recuperación del paciente, si bien las revisiones tanto de la percutánea como la mini invasiva hablan de la pobreza metodológica de las mismas18.
El uso de la cirugía percutánea exclusivamente en grados moderados-severos, aplicando osteotomías como la de Reverdin-Isham es mucho más compleja de realizar que en los grados leves, requiriendo de una gran curva de aprendizaje con mínimo margen de error como expone Bauer19, donde existe riesgo de hipercorregir el ángulo articular distal metatarsal y hacer incongruente la articulación metatarsofalángica.
Por otro lado, en los casos definidos como severos, las técnicas que sólo trabajan sobre partes blandas20 presentan hasta un 70% de recidivas o esta técnica que presentamos es insuficiente con objeto de recuperar la mejor alineación del antepié, requiriendo de cirugías más agresivas, fundamentalmente basadas en cirugía sobre partes blandas asociada a osteotomías en sus diversas variantes21–24.
Estas técnicas, si bien han documentado buenos resultados a medio-largo plazo, es donde también se encuentran gran parte de las complicaciones derivadas de las mismas, en todas sus variantes, comprendiendo, necrosis ósea avascular del primer metatarsiano, acortamiento del primer metatarsiano, fracturas iatrógenas o pseudoartrosis, si bien estas últimas prácticamente no se dan25–29, así como las consecuencias biomecánicas que de ello se derivan, que limitan la capacidad de corrección que somos capaces de alcanzar30,31.
Nos parece fundamental el hecho de evitar acortar el primer metatarsiano, ya de por sí corto, que sería capaz de provocar metatarsalgia de transferencia o bien de empeorar las ya existentes. De hecho algunos autores abogan por la mejora de las callosidades plantares dolorosas con la sola corrección del Hallux valgus sin necesidad de osteotomizar los metatarsianos menores con buenos resultados32,33. De hecho, en nuestro estudio conseguimos mejorar un 60% de las metatarsalgias existentes en el preoperatorio, así como disminuir el dolor y tamaño de las restantes.
En cuanto al control del dolor, motivo principal para ser operado, la mejoría alcanza una significación estadística en la escala de AOFAS, por lo que el principal objetivo de la cirugía es corregido con este sistema, lo cual constata con cerca del 90% de satisfacción por parte del paciente, en la encuesta realizada en el último seguimiento.
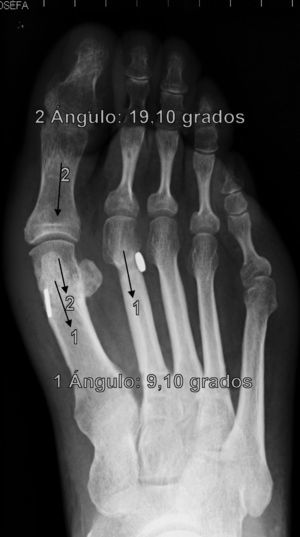
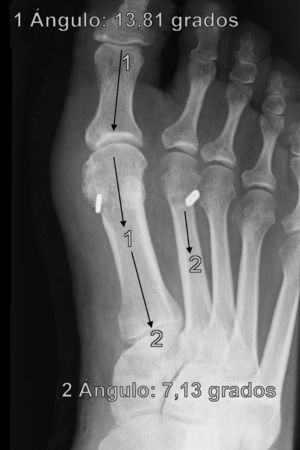
Para nosotros una corrección óptima radiológica puede ser definida desde un punto de vista clasificatorio (obtener unos valores angulares según la clasificación inicial dentro de la normalidad, esto es, IMA<9° y AH<11°) o estadístico (diferencias significativas con al menos una p<0,05). En cuanto a los valores de corrección obtenidos en este estudio demuestran que este sistema permite una corrección adecuada del IMA (clasificatoria y estadística ideal) y del AH (más estadística que clasificatoria, ya que conseguimos reducir el nivel de severidad, pero no llevarlo senso estricto a la normalidad), comparables a otras series que han utilizado técnicas clásicas34–36 (tabla 1) si bien en el seguimiento mediato (hasta tres meses) se aprecia una pérdida de corrección de un 20% de lo ganado inicialmente con la cirugía, ni va a mas en los seguimientos posteriores y en ningún caso ha generado sintomatología que obligara a reintervenir al paciente por este motivo (figs. 3 y 4). En este mismo sentido, si la reintervención fuera necesaria al no haber realizado osteotomía sobre el primer metatarsiano, esto nos permitiría realizar la técnica pertinente sin el problema de trabajar sobre un hueso ya osteotomizado previamente.
En nuestra experiencia es fundamental una buena reducción del metatarsiano respecto a los sesamoideos ya que permite la mejor corrección a la vez que protege de futuras recurrencias37–39.
Al respecto de las posibles recurrencias hay que destacar la valoración de la articulación cuneometatarsiana como factor etiopatogénico importante en la génesis del Hallux valgus aunque no el único40–42. Bajo nuestro punto de vista, la causa biomecánica primordial del Hallux valgus, cuando hablamos de su relación con la cuneometatarsiana, radica en la forma de dicha articulación, siendo la configuración curva la que más predispone a su aparición por ser considerada intrínsecamente inestable.
Es en estos casos donde estaría más indicada esta técnica ya que se consigue una rotación externa del metatarsiano, que se desliza con facilidad y queda sujeto sin mucha tensión evitando la recidiva o la falla mecánica, a diferencia de la configuración oblícua y la recta (menos frecuente), que en teoría tendrían más riesgo de fracaso, por soportar más tensiones, ya que una rotación sobre una superficie no lisa (recta u oblícua) podría provocar este estrés de contacto. Por tanto en los casos de configuración curva de la articulación cuneometatarsiana creemos que se consigue la estabilidad de dicha articulación y que en teoría, debe perdurar en el tiempo.
En nuestro estudio no hemos objetivado ninguna inestabilidad cuneometatarsiana manifiesta, ya que de hecho, se suele asociar a grados más severos de Hallux valgus que los de este estudio43,44; por otro lado, los fracasos mecánicos del sistema y las fracturas de estrés se han objetivado en una articulación cuneometatarsiana circunferencial (dos casos: una rotura y una fractura de estrés), uno oblicua (fractura de estrés) y una recta (rotura). Estos datos proporcionalmente apoyan lo suscrito en el texto con anterioridad.
Nosotros pensamos, a diferencia de otros autores45, que no se debe permitir la carga en el postoperatorio inmediato, porque el sistema es resistente pero a su vez dependiente de la correcta estabilización de las partes blandas, por ello no autorizamos la carga parcial y progresiva hasta que nos llega a la primera revisión a las dos semanas, tiempo en el cual las partes blandas ya han hecho parte de su cicatrización, con lo que el sistema no debe ejercer una fuerza mayor de lo debido y así evitar pérdidas de corrección precoces o fracturas por estrés, fundamentalmente del 2.° metatarsiano46,47.
La única contraindicación franca a esta técnica a nuestro juicio será, aparte de las habituales de cualquier técnica quirúrgica, no sólo los Hallux valgus severos donde haya que corregir mucha angulación y el sistema sea insuficiente, sino también aquellos casos con metatarsalgia clínicamente relevante, fundamentalmente del 2.° radio, que obligarán a hacer una osteotomía, por ejemplo, tipo Weil, de dicho meta, en cuyo caso, tendríamos dificultades tanto para ubicar el botón oblongo como aumentaríamos el riesgo de iatrogenia por fractura, tanto intraoperatoria como en el seguimiento48.
Con respecto al ángulo distal de la articulación metatarsofalángica (DMAA) también llamado PASA (proximal articular set angle) esta técnica no es capaz de modificarlo, ya que se moviliza el metatarsiano en bloque, y por tanto no se afecta la relación eje metatarsal respecto a su carilla articular distal. Los resultados preoperatorios en la medición de este ángulo muestran unos valores de este ángulo dentro de la normalidad, por lo que no ha sido necesario corregirlo en los casos del estudio. Si hubiéramos tenido algún PASA patológico y hubiéramos querido corregirlo, esta técnica no hubiera sido la idónea.
La posición y técnica quirúrgica inicial son ampliamente conocidas, siendo la parte más difícil del proceso la ubicación correcta del botón oblongo, pues si bien la colocación en el primer metatarsiano bajo visión directa es sencilla, siempre en la zona metafiso-diafisaria y en dirección de plantar a dorsal, no lo es tanto en el 2.° metatarsiano, que al ser mucho más fino, si colocamos el sistema muy distal, a nivel metafiso-epifisario, puede provocar una fractura iatrógena del cuello del mismo y si lo colocamos demasiado proximal, no permitirá una adecuada corrección del ángulo IMA. Es por ello que la posición óptima debe comprender un par de centímetros distal al cuello del metatarsiano, lo suficientemente lejos para no fracturar el mismo y lo suficientemente cerca para permitir una correcta corrección.
Otros autores que han empleado este sistema abogan por la colocación de dos botones oblongos. En nuestra experiencia creemos en primer lugar que no es necesario porque con uno solo conseguimos la reducción adecuada y en segundo lugar, una segunda perforación en la diáfisis del segundo metatarsiano aumentaría claramente el riesgo de fractura del mismo, no estando justificado este riesgo.
En nuestra serie solo hemos tenido una infección superficial de la herida quirúrgica que ha respondido correctamente al tratamiento conservador. El hecho de no dejar ningún material expuesto al exterior como en otras técnicas49, así como una incisión mínima, limita el riesgo de infección.
En otro caso hemos documentado la pérdida de movilidad de la articulación metatarsofalángica, que puede relacionarse con la liberación capsular lateral50, si bien este gesto es necesario para poder corregir el IMA, en nuestro estudio no ha tenido repercusión clínica salvo la ya comentada; simplemente ahondar en la importancia de ser cuidadosos a la hora de no lesionar la rama digital ni los estabilizadores plantares.
En cuanto a las otras complicaciones que hemos tenido, 4 en total, son las propias que nosotros consideramos de esta técnica quirúrgica (tabla 4). En primer lugar dos fracturas del segundo metatarsiano a nivel del agujero brocado que han ocurrido en la revisión de la 6.a semana. Los dos casos han sido mujeres, 52 y 54 años, de las más mayores del estudio y con menopausia desde hacía 2 y 5 años respectivamente. En cuanto a factores etiológicos de estas fracturas podríamos pensar que la fragilidad ósea asociada a la menopausia, podría facilitar la fractura del hueso en una zona sometida a estrés por el agujero realizado en el metatarsiano y ser el lugar donde se ejerce la fuerza que sostiene la reducción intermetatarsal, si bien en ninguno de los dos casos se adivinaba preoperatoriamente una osteopenia radiológica significativa. En cuanto al intervalo temporal, claramente está relacionado con el inicio de la carga. En ambas dos situaciones se mantuvo en descarga hasta la curación radiológica, manteniéndose la reducción durante el seguimiento y mejorando del dolor tras la curación, no precisando por tanto de revisión quirúrgica.
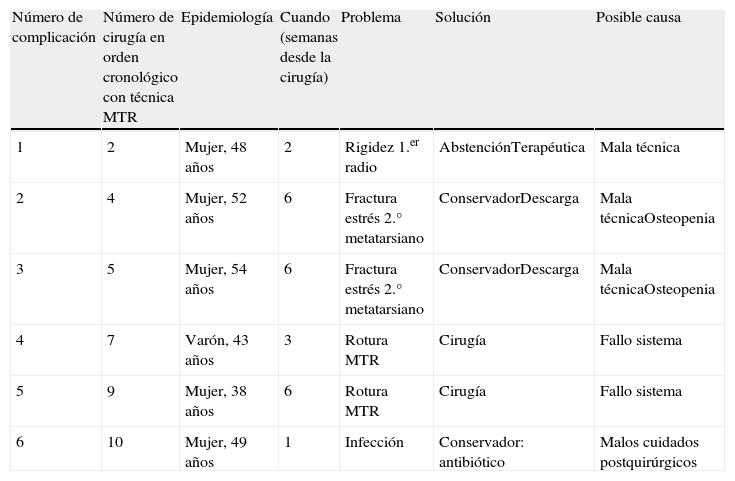
Epidemiologia de las complicaciones encontradas durante el seguimiento, solución y posible causa
| Número de complicación | Número de cirugía en orden cronológico con técnica MTR | Epidemiología | Cuando (semanas desde la cirugía) | Problema | Solución | Posible causa |
| 1 | 2 | Mujer, 48 años | 2 | Rigidez 1.er radio | AbstenciónTerapéutica | Mala técnica |
| 2 | 4 | Mujer, 52 años | 6 | Fractura estrés 2.° metatarsiano | ConservadorDescarga | Mala técnicaOsteopenia |
| 3 | 5 | Mujer, 54 años | 6 | Fractura estrés 2.° metatarsiano | ConservadorDescarga | Mala técnicaOsteopenia |
| 4 | 7 | Varón, 43 años | 3 | Rotura MTR | Cirugía | Fallo sistema |
| 5 | 9 | Mujer, 38 años | 6 | Rotura MTR | Cirugía | Fallo sistema |
| 6 | 10 | Mujer, 49 años | 1 | Infección | Conservador: antibiótico | Malos cuidados postquirúrgicos |
MTR: Mini TightRope.
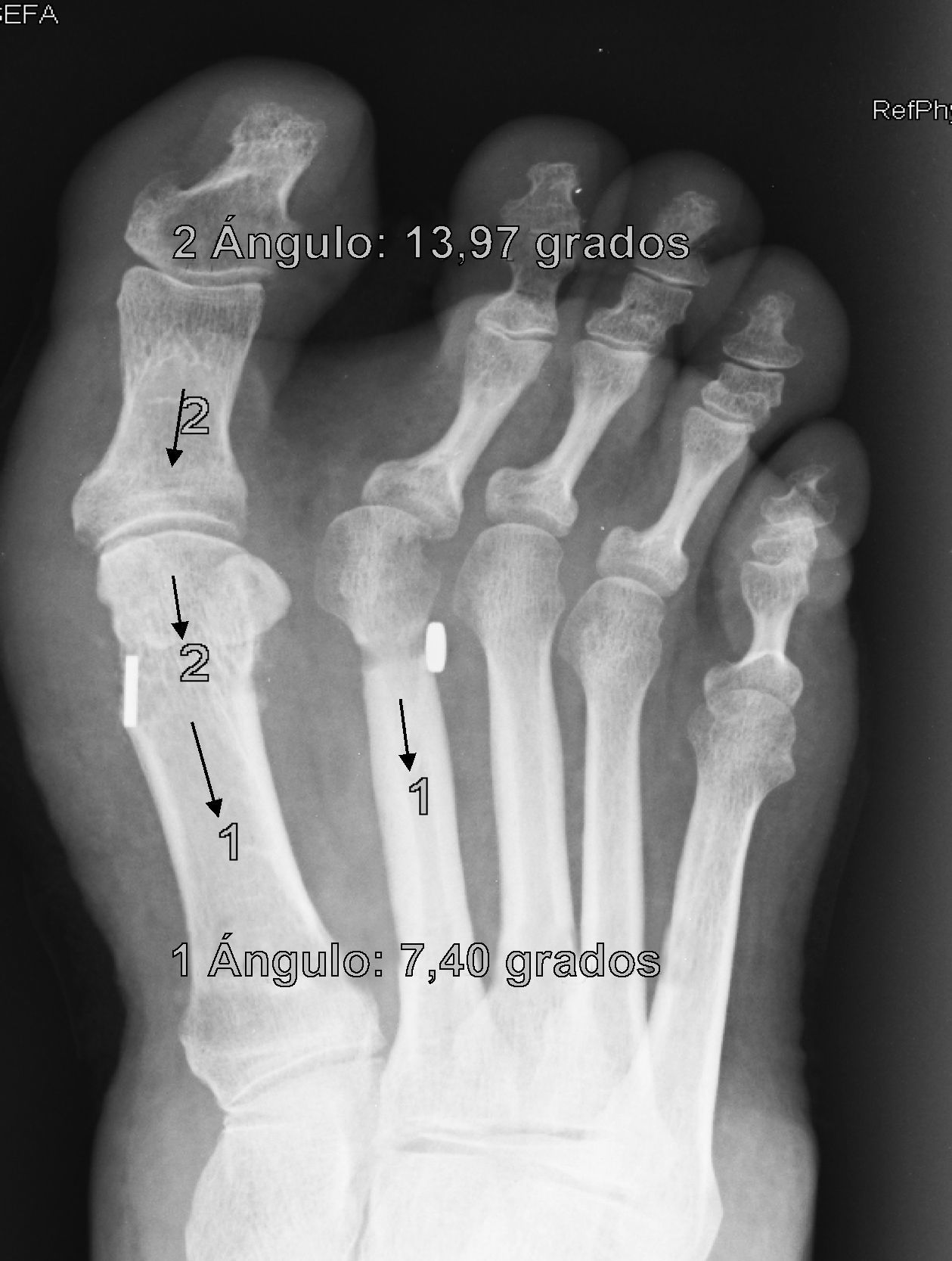
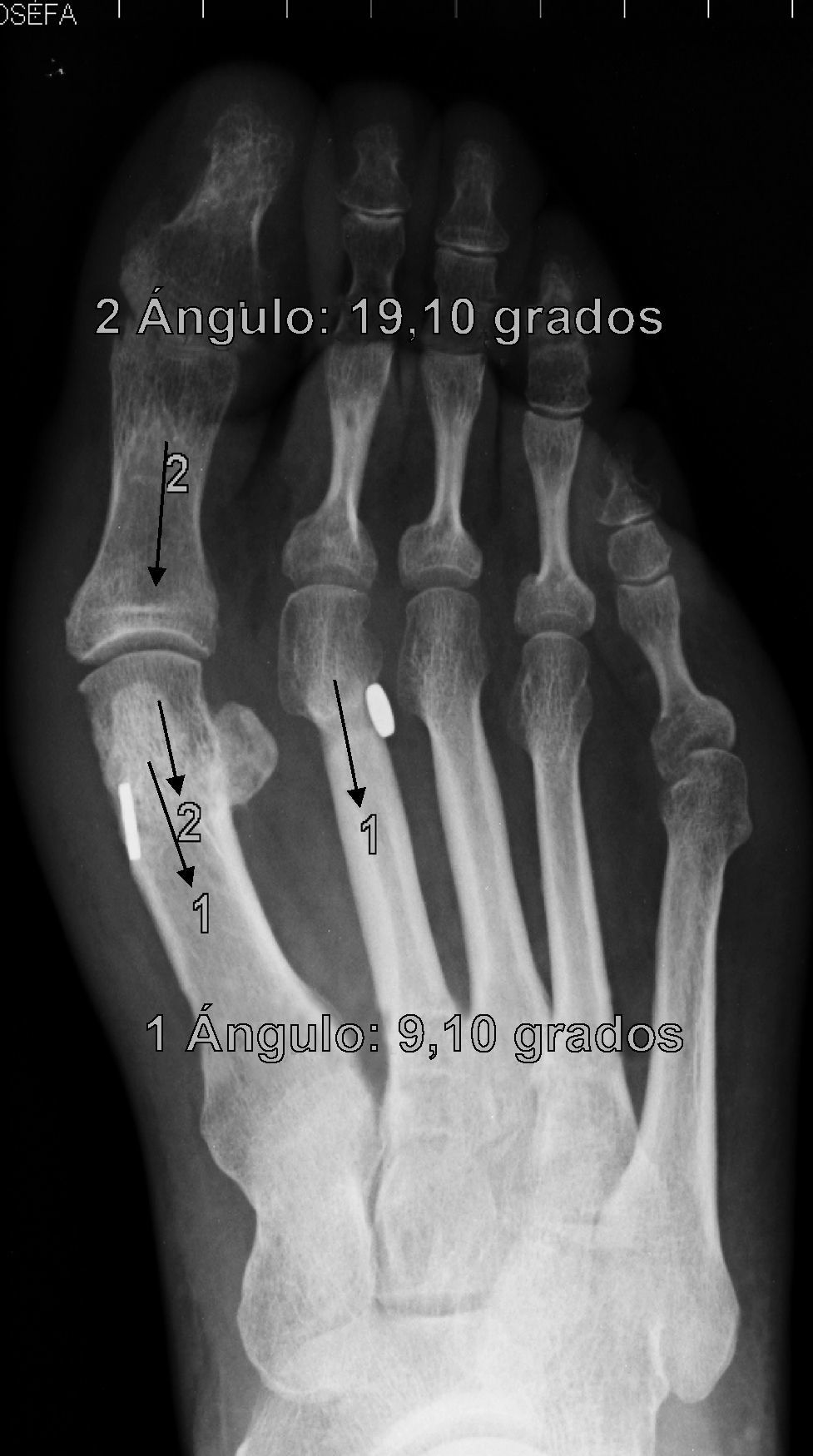
En cuanto a los otros dos casos se ha producido una rotura del sistema MTR con pérdida de reducción, migración del implante y dolor que han obligado a reintervenir a los pacientes (figs. 5 y 6). Estas complicaciones han ocurrido en un varón de 43 años, entre la 2.a y 3.a semana que le obligó a ir a urgencias donde se diagnosticó y una mujer de 38 años, en la revisión de los tres meses, ambos dos, personas bastante activas, han significado claramente un fracaso del sistema, ya que sin llegar a fracturar el hueso, la sutura ha cedido, dejando suelto el implante que ha migrado, situándose en los dos casos encima del segundo metatarsiano. La pérdida de reducción más que probablemente ha ocurrido porque la ruptura del MTR se ha producido antes de que se produjera una cicatrización lo suficientemente fuerte como para mantener la reducción, de hecho, estas roturas han sido precoces. Estas dos últimas complicaciones permiten formular la pregunta de si han sido consecuencia de un fallo mecánico (mal estado del material en esos casos en concreto) o bien biomecánico (incapacidad para asumir cargas elevadas en sujetos con una elevada solicitación del pie). El discernir entre una y otra causa obligará a seguimientos a más largo plazo y mayor casuística para encontrar tendencias o patrones que permitan explicar estos fracasos.
Estas 4 complicaciones han ocurrido en los casos 4,5, 7 y 9 de nuestra casuística en orden cronológico, es decir, muy probablemente la colocación del agujero para el sistema MTR en estos primeros casos no haya sido la adecuada, sobre todo, pensando en las fracturas por estrés que hemos tenido, porque a la raíz de estas primeras complicaciones, hemos asegurado la realización del orificio en un punto óptimo en plano anteroposterior, mediolateral y craneocaudal, para que dicho sistema pueda realizar su función adecuadamente, protegido por cortical en todos sus bordes, lo cual pensamos que ha sido fundamental para resolver parte de esta problemática, es decir, como todas las técnicas, requiere de una adecuada curva de aprendizaje.
Estas complicaciones no hacen más que recordarnos que si bien el MTR permite solventar la problemática de muchas osteotomías, viene de la mano de otras posibles complicaciones específicas de su diseño, y que por tanto, al igual que con otras técnicas hay que valorar su uso, acorde al caso que queramos tratar, disponiendo de ella como otra opción dentro de nuestro arsenal terapéutico, aún reconociendo la necesidad de estudios a más largo plazo y con mayor potencia estadística para extraer conclusiones más seguras.
En los últimos años el auge de la cirugía percutánea y mínimamente invasiva ha sido tan espectacular y se ha solapado tanto con la cirugía convencional, compartiendo indicaciones, que resulta complicado extraer conclusiones de toda la gran cantidad de nuevas técnicas quirúrgicas que existen y que han venido a unirse a las ya consabidas51–56, siendo un defecto en común a prácticamente todos los artículos la escasa rigurosidad metodológica seguida y, aunque para algunos autores no hay ventajas en dolor, estancia, deambulación o edema en dichas técnicas, sería incorrecto no ahondar en la bondad de estas nuevas técnicas, que ciertamente lo tienen, siempre y cuando las indicaciones sean precisas y sean llevadas a cabo por las unidades específicas de cada departamento.
Los resultados obtenidos en este manuscrito apoyan nuestra idea que el sistema MTR es un buen sistema para corregir Hallux valgus moderados, con una adecuada curva de aprendizaje, con similares resultados funcionales y radiológicos que las técnicas habituales (tabla 5), pero que permite evitar la osteotomía sobre el primer metatarsiano con sus tiempos de consolidación y posibles complicaciones.
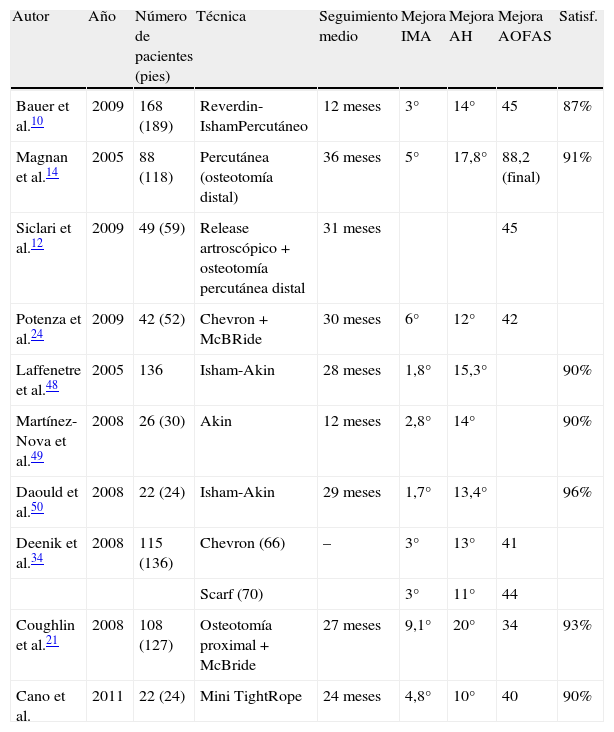
Comparativa con otros trabajos publicados en la literatura
| Autor | Año | Número de pacientes (pies) | Técnica | Seguimiento medio | Mejora IMA | Mejora AH | Mejora AOFAS | Satisf. |
| Bauer et al.10 | 2009 | 168 (189) | Reverdin-IshamPercutáneo | 12 meses | 3° | 14° | 45 | 87% |
| Magnan et al.14 | 2005 | 88 (118) | Percutánea (osteotomía distal) | 36 meses | 5° | 17,8° | 88,2 (final) | 91% |
| Siclari et al.12 | 2009 | 49 (59) | Release artroscópico + osteotomía percutánea distal | 31 meses | 45 | |||
| Potenza et al.24 | 2009 | 42 (52) | Chevron + McBRide | 30 meses | 6° | 12° | 42 | |
| Laffenetre et al.48 | 2005 | 136 | Isham-Akin | 28 meses | 1,8° | 15,3° | 90% | |
| Martínez-Nova et al.49 | 2008 | 26 (30) | Akin | 12 meses | 2,8° | 14° | 90% | |
| Daould et al.50 | 2008 | 22 (24) | Isham-Akin | 29 meses | 1,7° | 13,4° | 96% | |
| Deenik et al.34 | 2008 | 115 (136) | Chevron (66) | – | 3° | 13° | 41 | |
| Scarf (70) | 3° | 11° | 44 | |||||
| Coughlin et al.21 | 2008 | 108 (127) | Osteotomía proximal + McBride | 27 meses | 9,1° | 20° | 34 | 93% |
| Cano et al. | 2011 | 22 (24) | Mini TightRope | 24 meses | 4,8° | 10° | 40 | 90% |
AH: ángulo del hallux; IMA: ángulo intermetatarsiano; Satisf: grado subjetivo de satisfacción con la cirugía por parte del paciente.
Por último reseñar la homogeneidad en la toma de mediciones radiológicas a través del sistema informático Syngo (Siemens)® que permite la medición angular precisa obviando los errores humanos57,58. Si bien son necesarios más estudios a largo plazo y comparativos entre distintos software para determinar realmente su eficacia.
Nivel de evidenciaNivel de evidencia III.
Proteccion de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales
Confidencialidad de los datosTodos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en el mismo. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.