El beneficio de la colaboración entre traumatología y geriatría en la atención del anciano que ingresa por fractura de cadera está ampliamente demostrado. Para conocer las características de colaboración entre Traumatología y Geriatría en los hospitales públicos de Castilla y León se realizó una encuesta a todos los geriatras de la comunidad, interrogándoles sobre el tipo de colaboración que mantenían con Traumatología para la atención del anciano que ingresa con fractura de cadera y detalles sobre el tratamiento de las complicaciones. Los resultados más relevantes fueron que la mayoría de los hospitales mantienen una colaboración ortogeriátrica con alto grado de implicación por parte de Geriatría y el geriatra atiende las complicaciones médicas de estos pacientes. La estancia media hospitalaria es de 10d y la estancia prequirúrgica de 3d. En este artículo se detallan cómo se manejan los problemas clínicos más frecuentes en nuestra comunidad, comparándolo con las recomendaciones actuales de las guías de práctica clínica y de las últimas publicaciones.
The benefits of the collaboration between orthopaedics and geriatrics in the management and care of elderly patients admitted with hip fracture have been widely demonstrated. A questionnaire was sent to all hospital geriatricians of Castilla y León in order to determine the characteristics this collaboration between orthopaedics and geriatrics in the public hospitals of Castilla y León. They were asked about the type of collaboration with orthopaedics in the care of the elderly patient admitted with hip fracture and details of the treatment of the complications. Most of the hospitals maintain a high level of orthogeriatric collaboration with geriatricians, and the geriatrician attends to most of the medical complications of these patients. The average hospital stay is 10 days, with a surgical delay of 3 days. Management of the most frequent clinical problems in hospitals of Castilla y León are detailed in this article, comparing them with the latest articles and current recommendations from clinical practice guides.
La fractura de cadera es una entidad común en los ancianos con implicación potencialmente grave en cuanto a morbimortalidad. Más del 85% de las fracturas de cadera ocurre en mayores de 65 años1. En España se producen entre 50.000 y 60.000 fracturas de cadera al año2,3. En 2008, según información del Ministerio de Sanidad se dieron 45.000 altas hospitalarias de las que el 85% fue en ancianos=75 años4. La incidencia va en aumento y se estima que se duplicará para el año 2050.
El coste del tratamiento de las fracturas de cadera es elevado (desde 5.000 y 9.000 euros por paciente según estudios americanos hasta más de 15.000 según una estimación realizada en un hospital de Madrid5), siendo la estancia hospitalaria la partida más cara6.
La colaboración entre traumatología y geriatría para la atención del anciano con fractura de cadera es práctica habitual en numerosos hospitales y ha demostrado sobradamente su beneficio, por lo que es una recomendación unánime de la mayoría de las guías7–12.
ObjetivoEste trabajo pretende conocer las características de la colaboración entre traumatología y geriatría en todos los hospitales públicos de Castilla y León y detalles sobre la atención del paciente geriátrico que ingresa en traumatología.
Material y métodoEn enero de 2013 se realizó una encuesta a todos los geriatras de Castilla y León, interrogándoles sobre si existía algún tipo de colaboración entre los servicios de traumatología y geriatría. Se preguntaron datos sobre el modelo de colaboración, número de fracturas de cadera valoradas por Geriatría al año, porcentaje de intervenidos, tipo de anestesia y detalles sobre el manejo de problemas clínicos habituales, posibilidades de rehabilitación y recursos disponibles. Se les indicó que algunas preguntas sobre temas de gestión (estancia hospitalaria, estancia prequirúrgica y mortalidad) las consultaran con los servicios de documentación clínica de cada hospital.
Se contactó con los geriatras vía telefónica para explicarles el estudio y posteriormente por correo electrónico. Se elaboró un enlace donde podían encontrar las preguntas y responder. Se analizan los datos calculando los porcentajes sobre la muestra total.
ResultadosDe los 14 hospitales públicos de la comunidad, existe colaboración entre traumatología y geriatría en 13 de ellos. Todos excepto el hospital de Soria, en donde había existido esta colaboración hace unos años. El Hospital de San Juan de Dios de León, concertado con el Servicio de Salud de Castilla y León (Sacyl), dispone de Servicio de Geriatría y Traumatología donde son intervenidos ancianos con fractura de cadera remitidos por el Sacyl, por lo que también participa en la encuesta.
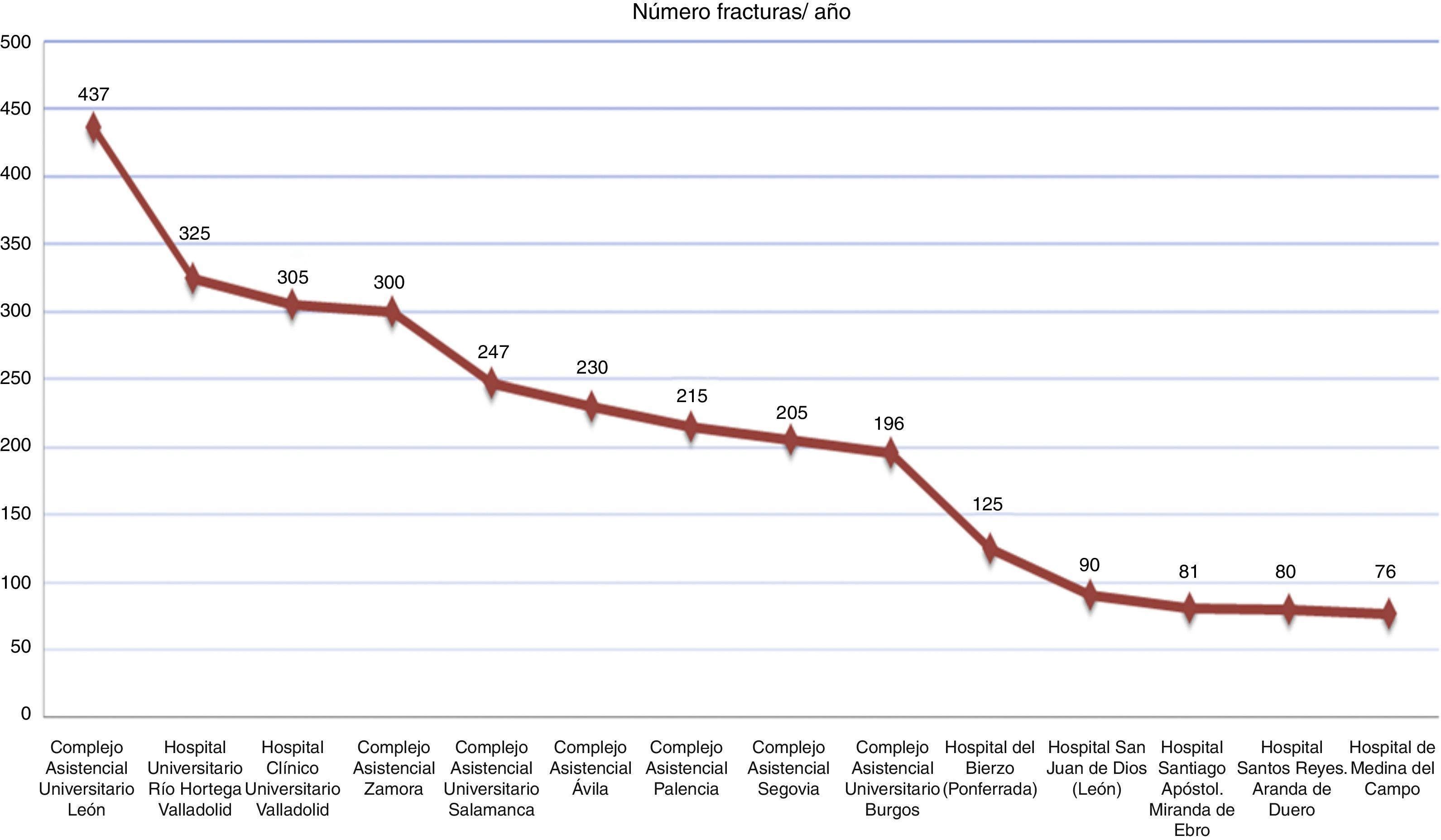
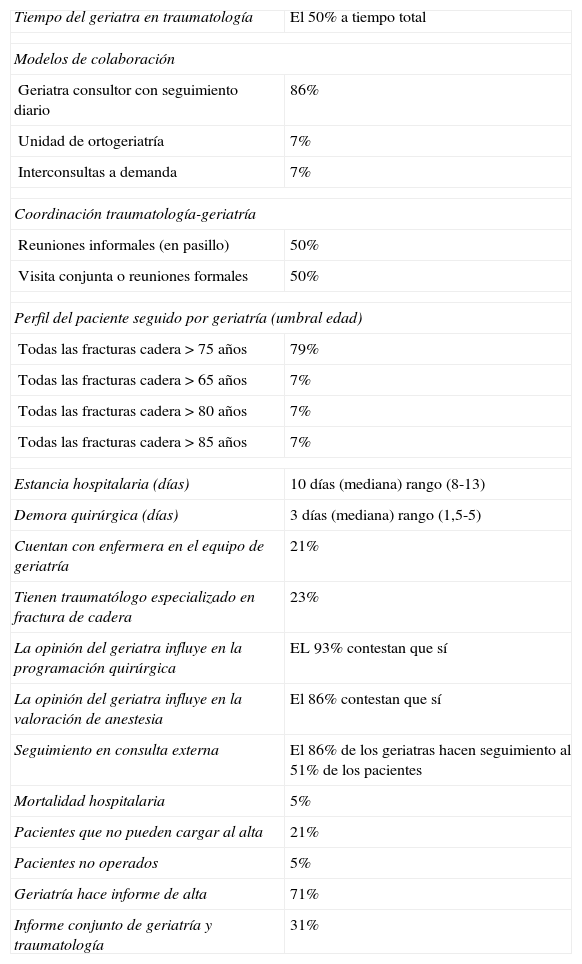
Se aportan datos del número de ancianos con fractura de cadera que valora geriatría en cada hospital de nuestra comunidad (fig. 1). Los datos sobre colaboración entre ambas especialidades, perfil de pacientes que comparten y datos de gestión se presentan en la tabla 1. En todos los casos se hace una valoración geriátrica integral. Las escalas más empleadas son: índice de Barthel en el 79% de los casos y la escala de Cruz Roja física en el 14%, Pfeiffer en el 57%, MMSE en el 21% y escala de Cruz Roja Mental en el 14%. La mayoría de los geriatras (93%), evalúan comorbilidad y el 30% utilizan la escala de Charlson. En todos los casos, el geriatra adapta el tratamiento del paciente a las circunstancias actuales, a la guía farmacoterapéutica del hospital y trata las complicaciones perioperatorias.
Colaboración traumatología y geriatría
| Tiempo del geriatra en traumatología | El 50% a tiempo total |
| Modelos de colaboración | |
| Geriatra consultor con seguimiento diario | 86% |
| Unidad de ortogeriatría | 7% |
| Interconsultas a demanda | 7% |
| Coordinación traumatología-geriatría | |
| Reuniones informales (en pasillo) | 50% |
| Visita conjunta o reuniones formales | 50% |
| Perfil del paciente seguido por geriatría (umbral edad) | |
| Todas las fracturas cadera>75 años | 79% |
| Todas las fracturas cadera>65 años | 7% |
| Todas las fracturas cadera>80 años | 7% |
| Todas las fracturas cadera>85 años | 7% |
| Estancia hospitalaria (días) | 10 días (mediana) rango (8-13) |
| Demora quirúrgica (días) | 3 días (mediana) rango (1,5-5) |
| Cuentan con enfermera en el equipo de geriatría | 21% |
| Tienen traumatólogo especializado en fractura de cadera | 23% |
| La opinión del geriatra influye en la programación quirúrgica | EL 93% contestan que sí |
| La opinión del geriatra influye en la valoración de anestesia | El 86% contestan que sí |
| Seguimiento en consulta externa | El 86% de los geriatras hacen seguimiento al 51% de los pacientes |
| Mortalidad hospitalaria | 5% |
| Pacientes que no pueden cargar al alta | 21% |
| Pacientes no operados | 5% |
| Geriatría hace informe de alta | 71% |
| Informe conjunto de geriatría y traumatología | 31% |
Tabla con mediana corregida.
El tratamiento de problemas clínicos se muestra en la tabla 2.
Problemas geriátricos en ortogeriatría
| Anemia | |
| Transfunden con Hb<8 | 79% |
| Transfunden con Hb>8 si hay patología médica asociada | 100% |
| Uso de hierro iv | 29% |
| Delirium | |
| Tienen protocolo de delirium | 29% |
| Usan el CAM | 36% |
| Fármacos | |
| Haloperidol | 43% |
| Risperidona | 43% |
| Quetiapina | 14% |
| Sondaje vesical | |
| Se pone de rutina | 7% |
| Solo si precisa | 85% |
| Espera prequirúrgica con antiagregantes/anticoagulantes en días (mediana y rango) | |
| AAS 100 | 0 (0-7) |
| AAS 300 | 3 (0-7) |
| Triflusal | 3 (0-7 rango) |
| Clopidogrel | 7 (3-10) |
| Rivaroxaban | 2 (1-3) |
| Dabigatran | 2 (1-3) |
| Sintrom | 2 (1-7) |
| Anestesia regional | 96% |
| Tienen protocolo de tratamiento dolor | 57% |
| Bloqueo nervioso | 29% |
| Analgésicos | |
| Paracetamol | 93% |
| Metamizol | 57% |
| AINE | 35% |
| Entre los opioides | |
| Tramadol | 86% |
| Cl mórfico | 14% |
| Fentanilo/petidina/oxicodona | 7% cada uno |
| Nutrición | |
| Tienen protocolo nutrición | 50% |
| Medidas dietéticas | 100% |
| Suplementos proteicos | 53% de los pacientes |
| Tienen protocolo úlceras por presión | 83% |
| Osteoporosis | |
| Tienen protocolo | 31% |
| Fármacos pautados | |
| Calcio | 82% |
| Vitamina D | 86% |
| Bifosfonatos | 52% |
| Ranelato de estroncio | 17% |
| Denosumab | 6% |
| Análogos PTH | 3% |
Tabla con mediana corregida.
El 57% de los geriatras contestan que disponen de rehabilitación hospitalaria, beneficiándose de la misma el 30% de los pacientes.
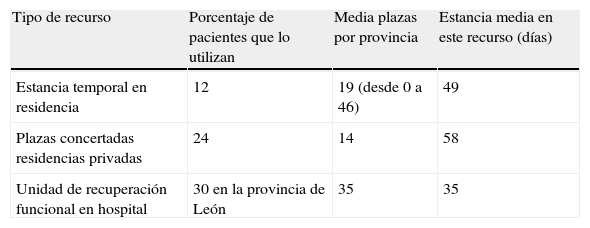
El 93% de los geriatras contestan que tienen recursos para rehabilitar a sus pacientes al alta. La distribución del uso de recursos aparece en la tabla 3.
Uso de recursos para recuperación funcional de fracturas de cadera en Castilla y León
| Tipo de recurso | Porcentaje de pacientes que lo utilizan | Media plazas por provincia | Estancia media en este recurso (días) |
| Estancia temporal en residencia | 12 | 19 (desde 0 a 46) | 49 |
| Plazas concertadas residencias privadas | 24 | 14 | 58 |
| Unidad de recuperación funcional en hospital | 30 en la provincia de León | 35 | 35 |
Tabla con mediana corregida.
La intervención del geriatra con seguimiento clínico diario y autonomía para indicar recomendaciones y tratamientos en pacientes geriátricos traumatológicos ha demostrado disminuir la demora quirúrgica, las complicaciones, la estancia hospitalaria y la mortalidad, aumentar el porcentaje de intervenidos, mejorar la situación funcional y el acceso a rehabilitación, reduciendo el coste global del tratamiento con menos llamadas a otros especialistas5. El modelo con mayor grado de coordinación y de implicación por parte de geriatría y traumatología, con responsabilidad compartida y decisiones conjuntas (Unidades de Ortogeriatría), ha demostrado reducir aún más la estancia hospitalaria y la demora quirúrgica, así como el coste, disminuir las complicaciones y conseguir mayor derivación a unidades de recuperación funcional5,6,13,14.
En Castilla y León, hace 7 años, incluyeron como objetivo institucional en el Plan Anual de Gestión de los hospitales públicos que todos los mayores de 75 años con fractura de cadera fueran valorados por Geriatría. Como consecuencia de la evidencia científica del beneficio de la ortogeriatría y de la normativa de nuestra comunidad, el 93% de los hospitales públicos de nuestra región cuentan con actividad ortogeriátrica. En la mayoría (86%), esta actividad consiste en que el geriatra es consultor de Traumatología pero con un alto grado de implicación (seguimiento diario en el 86%; reuniones formales o pase de visita conjunto en el 50%, realización de informe de alta en el 71% y seguimiento ambulatorio en el 86%); todas ellas actividades que facilitan la coordinación y la continuidad asistencial y que no suelen realizar otros médicos consultores. La intervención diaria del geriatra es tenida en cuenta por otros profesionales: así, su opinión influye tanto en la programación quirúrgica (96%) como en la valoración de anestesia (86%). Habiéndose demostrado el mayor beneficio con la organización del trabajo en unidades de ortogeriatría5,13, se están empezando a implantar en nuestra comunidad. Sin embargo, tan solo el 21% de los geriatras cuentan con enfermera en su equipo.
La estancia media hospitalaria en nuestros hospitales es de 10d (oscilando desde 8 a 13), inferior a algunas publicaciones recientes de nuestro país que oscilan entre 10-19d4–6. Varias publicaciones han demostrado que la colaboración ortogeriátrica reduce la estancia hospitalaria sin menoscabo en la calidad de la atención, dato que influye directamente en el coste total del proceso5,13.
Los resultados de los estudios apuntan a que una demora quirúrgica superior a 48h aumenta las complicaciones postoperatorias, la estancia media y los costes; aunque parece que no influye en la mortalidad global. La mayoría de las guías clínicas recomiendan intervenir en las primeras 48h. Indudablemente existen excepciones, como los pacientes con insuficiencia cardíaca o respiratoria grave o con patologías que necesiten estabilización, en los que el aplazamiento de la cirugía estaría justificado15–17.
La estancia preoperatoria media en los hospitales españoles está en torno a 4,31d4 .En la serie recogida en Castilla y León esta se encuentra en 3d (46% son operados en las primeras 48h). Datos similares publican Vidán et al.18, con una estancia prequirúrgica media de 72h. Este trabajo reveló que los pacientes operados más tarde sufrían más complicaciones postoperatorias, aunque este hecho estaba asociado a una mayor inestabilidad clínica previa a la cirugía, que fue lo que motivó el retraso de la cirugía.
Los resultados sobre mortalidad hospitalaria son comparables a los publicados en nuestro medio por el ministerio4 (según niveles de complejidad entre 4,67 y 5,51). Pero la mortalidad aumenta con la edad, pasando del 1,7% a los 70 años al 10,9% en mayores de 9012 y con la comorbilidad, como demuestra su relación con el ASA19.
Intervenciones clínicasEl manejo perioperatorio de los ancianos antiagregados con fractura de cadera, un 17% según un estudio20, radica en que la anestesia raquídea es de elección, lo que conlleva riesgo de hematoma espinal. Para evitarlo, se opta por establecer un tiempo de seguridad sin tomar el antiagregante, lo que es variable según el fármaco y el protocolo consultado.
Según las guías actuales consultadas, AAS 100mg/d y triflusal 300mg/día no contraindican la intervención, mientras que AAS 300mg/d se sustituye por AAS 100mg/d y no requiere demora quirúrgica. Clopidogrel se puede suspender 5d, en lugar de 7d antes de la intervención10,12,21.
Las guías actuales contraindican unánimemente la anestesia raquídea (AR) en los pacientes que mantienen 2 antiagregantes plaquetarios. La recomendación general es mantener sin interrupción el AAS 100mg o trifusal a dosis de 300mg/d, e interrumpir el segundo antiagregante durante 48-72h previas a la cirugía, realizando esta bajo anestesia general (AG) y bloqueo nervioso periférico superficial. En pacientes con riesgo trombótico muy alto y riesgo hemorrágico bajo o moderado, se debe mantener el tratamiento dual sin interrupción y realizar la cirugía bajo AG22.
Los resultados de nuestra encuesta muestran un retraso mayor que el recomendado (especialmente con clopidogrel y AAS 300mg) en cuanto al momento de la intervención de pacientes antiagregados.
El uso de AR en nuestra comunidad es del 96%, muy superior al de AG. La evidencia actual no permite establecer conclusiones definitivas sobre la influencia del tipo de anestesia en la evolución del anciano con fractura de cadera23. No disponemos de estudios aleatorizados realizados en pacientes con ASA III o IV que comparen AG y AR, aunque los beneficios de la AR parecen mayores según aumenta el riesgo perioperatorio del paciente24.
En general, la AR reduce el tiempo de realización25, los costes26 y complicaciones perioperatorias como dolor27, delirium28,29, enfermedad tromboembólica venosa30, hemorragia perioperatoria, hipoxia y otras complicaciones respiratorias, así como la estancia hospitalaria y la mortalidad al mes de la fractura22.
La AG, con hipotensión controlada para reducir pérdidas hemáticas30, muestra ventajas sobre la AR cuando el riesgo de la técnica regional se incrementa como en alteraciones vertebrales, infección local, trastornos graves de la hemostasia o en determinadas patologías cardíacas o arteriales, generalmente graves o sintomáticas30.
La analgesia adecuada, precoz, individualizada y anticipándose a las maniobras dolorosas, en el paciente con fractura de cadera alivia el sufrimiento, permite el descanso, la movilización y el inicio precoz de la rehabilitación31 (grado B, nivel de evidencia iib)12 y contribuye a reducir la morbimortalidad, la estancia hospitalaria y los costes32. En nuestra comunidad el 57% de los hospitales dispone de un protocolo de tratamiento del dolor en fractura de cadera.
En nuestro estudio, como se publica en otros, se utilizan mayoritariamente los analgésicos que provocan menos efectos secundarios en el anciano: Paracetamol en un 93%, seguido de metamizol en un 57%. El uso de AINE llega a un 35%, que aunque es de corta duración, conlleva alto riesgo de toxicidad gastrointestinal, renal y cardíaca, así como de interacciones, especialmente en estos pacientes pluripatológicos. Si el control es insuficiente se utilizan opioides, vigilando posibles interacciones con otros fármacos y posibles efectos secundarios12 (síndrome confusional, íleo paralítico e hiperémesis). En nuestra encuesta el opioide más utilizado fue el tramadol con un 86%, seguido del resto en porcentajes muy bajos (cloruro mórfico 21%, oxicodona y petidina 7%).
Con frecuencia el manejo farmacológico es insuficiente y se debe recurrir a un abordaje locorregional. Los bloqueos periféricos del miembro inferior pueden utilizarse tanto para la anestesia como para la analgesia pre y postoperatoria. Las ventajas respecto a la analgesia intravenosa son mayor calidad de la analgesia con menor cantidad de analgesia parenteral u oral33, mayor satisfacción del paciente, menor morbilidad y una mejor y más rápida rehabilitación34. A pesar del beneficio, es un método infrautilizado35,36. Solo en un 29% de los hospitales de nuestra comunidad se realizan bloqueos nerviosos.
La prevalencia de delirium en el servicio de traumatología es alta y es mayor que en los ingresados por causa médica, más elevada por fractura (60%) que por cirugía programada y hasta un 50% prequirúrgico37.
La escala de valoración, a pie de cama, que refleja el riesgo de desarrollar delirium con mejor evidencia es el Confusion Assessment Method (CAM), por su sencillez y rapidez38. En nuestra encuesta, el 29% aplican protocolos de detección de delirium, eligiendo el 36% el CAM.
La prevención del delirium es la medida más costo-efectiva39,40.
La importancia del diagnóstico precoz radica en las graves consecuencias del delirium37. Entre ellas, triplica la frecuencia de aparición de complicaciones médicas, prolonga en un 33% la estancia media, mayor deterioro funcional con incapacidad para caminar, mayor institucionalización, mayor deterioro cognitivo (el delirium aumenta el riesgo de padecer demencia a largo plazo, sobre los pacientes que no lo presentan)41 y mayor mortalidad.
La intervención del geriatra durante el ingreso puede reducir la incidencia y la severidad de delirium, al detectar y tratar de forma precoz muchos de los factores predisponentes (dolor, anemia, estreñimiento, fármacos, descompensaciones de patologías previas, hipoxemia, etc.) así como por el posterior seguimiento en consultas para ajuste terapéutico y diagnóstico de probable deterioro cognitivo encubierto39,40,42.
En cuanto al tratamiento sintomático, la administración de dosis bajas de haloperidol de forma profiláctica disminuye la severidad y duración del episodio de delirium y la estancia hospitalaria pero no reduce la incidencia40.
Los geriatras encuestados emplean neurolépticos tanto típicos (haloperidol, el 43%) como atípicos (risperidona el 43%, quetiapina el 14%), siguiendo las recomendaciones que incluyen el empleo de la menor dosis necesaria, durante un tiempo corto (<1sem)40. Se ha observado mayor mortalidad en pacientes tratados con antipsicóticos atípicos que tenían antecedentes de enfermedad cardiovascular (cardiopatía isquémica, ACVA…), aunque los neurolépticos típicos no están exentos de efectos secundarios importantes. Debe buscarse el riesgo/beneficio de los fármacos, individualizando el tratamiento en cada paciente, vigilando eficacia y seguridad43.
La incidencia de anemia en el postoperatorio de una fractura osteoporótica de cadera alcanza el 93% de los pacientes y hasta el 84% en el momento del alta44.
A esto se añade la disfunción de la eritropoyesis debido al proceso inflamatorio asociado a la fractura y a la cirugía, además de los frecuentes déficits hematínicos de la población anciana.
El síndrome de respuesta inflamatoria interfiere con la absorción oral de hierro, por lo que en pacientes con alta probabilidad de desarrollar anemia postoperatoria moderada-grave se sugiere la administración de hierro intravenoso durante el periodo perioperatorio para disminuir las transfusiones y corregir la anemia45. En nuestro estudio, el 29% de los geriatras utilizan hierro intravenoso de forma habitual. Alrededor del 50% de los pacientes mayores precisan transfusión en el postoperatorio de la fractura de cadera46, aunque este porcentaje es variable según los centros.
Las transfusiones se han relacionado con más complicaciones postoperatorias, más infecciones y mayor estancia. Pero la anemia postoperatoria predispone a insuficiencia cardíaca, peor recuperación funcional, mayor estancia hospitalaria, más reingresos y mayor mortalidad.
Recientemente la Asociación Estadounidense de Bancos de Sangre (AABB)47, tras realizar una revisión sistemática en la que comparan los riesgos y beneficios de una indicación transfusional «restrictiva»(estrategia de transfusión sintomática o si el nivel de Hb<8g/dl) frente una «liberal»(mantener un nivel de Hb>10g/dl), ha emitido una guía clínica que aboga por la transfusión restrictiva; dicha práctica también ha sido recogida y recomendada por la última revisión de la Cochrane (2012)48. Sin embargo, teniendo en cuenta que el estudio FOCUS49 en el que se basan las recomendaciones de la AABB excluyó a pacientes con cardiopatía isquémica aguda, que la actuación es a partir del tercer día postoperatorio y que la isquemia miocárdica y cerebral es más frecuente en las primeras 48h, debemos actuar con cautela y tener en cuenta las pautas de la mayoría de las guías que recomiendan transfundir con cifras de Hb<9g/dl a los ancianos con isquemia cerebral o miocárdica o enfermedad cardiorrespiratoria7–10.
Los resultados de nuestro estudio muestran que se cumplen dichas recomendaciones: el 79% de los geriatras transfunden con Hb<8g/dl, excepto si hay patología cardiorrespiratoria o cerebrovascular asociada.
Más de la mitad de los ancianos que ingresan en el hospital por fractura de cadera padecen malnutrición al ingreso, por baja ingesta proteico-calórica y un estado hipercatabólico secundario a un síndrome inflamatorio residual que se prolonga hasta 3 meses después de la intervención quirúrgica50,51. La presencia de este diagnóstico al ingreso hospitalario se relaciona con un aumento de la incidencia de infecciones52 y de la mortalidad53.
Tanto la ASPEN 201154 como la ESPEN55 recomiendan realizar despistaje del riesgo nutricional56, valoración e intervención nutricional en los sujetos hospitalizados en riesgo o desnutridos. En la mitad de nuestros hospitales disponen de un protocolo de diagnóstico y tratamiento de la desnutrición hospitalaria y en el 53% se prescriben suplementos proteicos. Las últimas guías clínicas de la ESPEN57 publicadas en 2006 recomiendan con máximo grado de recomendación A el uso de fórmulas nutricionales en el paciente geriátrico que ha padecido una fractura de cadera, tanto en el pre como en el postoperatorio, con el objetivo de reducir las complicaciones (presencia de infecciones, desarrollo de úlceras por presión y cicatrización de heridas)58 y disminuir la mortalidad.
En cuanto al tratamiento de la osteoporosis, es bien conocido que sufrir una fractura por fragilidad conlleva un aumento de riesgo de presentar nuevas fracturas de hasta un 90%, riesgo que es independiente de la DMO medida y del sexo del paciente59. Pero además, presentar una fractura tras otra fractura previa por fragilidad aumenta significativamente el riesgo de muerte en los primeros 5 años tras refractura, manteniéndose este exceso de mortalidad al menos durante los 10 años siguientes60.
En países con prevención activa de la osteoporosis se observa disminución de las fracturas y de la mortalidad asociada, datos que apoyan la indicación del tratamiento61,62. Los beneficios del tratamiento con calcio y vitamina D, antirresortivos, duales u osteoformadores actuales están fuera de toda duda según la evidencia científica actualmente disponible. No obstante, a la hora de iniciar una prescripción se deberá tener en cuenta la eficacia antifracturaria demostrada en los ensayos clínicos atendiendo a la población estudiada y en los distintos tipos de fractura63, así como las recomendaciones sobre los fármacos más adecuados en el anciano (criterios STOPP/START)64.
Respecto al tratamiento farmacológico indicado de la osteoporosis, la posición de las distintas sociedades científicas y organismos expertos en el tema oscila entre 2 tendencias: las que aconsejan valoración y tratamiento individualizados o las que facilitan algoritmos con fármacos de primera elección y sus posibles alternativas65–68. La valoración individual se basa, a grandes rasgos, en escoger tratamientos con evidencia de eficacia suficiente, eficientes, con potencia real de cumplimiento y teniendo en cuenta el perfil clínico del paciente a tratar y las posibles contraindicaciones, interacciones o efectos secundarios de los fármacos a emplear. Respecto a algoritmos concretos, la NICE en su guía actualizada de 2011 sobre prevención secundaria de fracturas por fragilidad en osteoporosis69 posmenopáusica recomienda, por ejemplo, el uso de alendronato ante la presencia de una osteoporosis diagnosticada bien por criterios densitométricos bien por la presencia de una fractura por fragilidad. Como alternativa, recogen risendronato y etidronato pero siempre que se ajuste a un algoritmo práctico que toma en consideración la edad, la DMO y la presencia de factores de riesgo de fractura independientes. A efectos prácticos, estas consideraciones respecto a los factores de riesgo en la mayoría de nuestros pacientes tienen poca trascendencia clínica, pues por encima de los 70 años el consenso es tratar cualquier osteoporosis con valores de DMO de -2,5 o inferiores, reconociendo a la vez que, por encima de los 75 años, la realización de una densitometría podría ser prescindible si el clínico responsable la considera innecesaria. En segunda línea, la NICE recomienda ranelato de estroncio y raloxifeno, basando igualmente su criterio en una combinación de edad, DMO y factores de riesgo; por encima de los 65 años, la teriparatida estaría indicada en pacientes con intolerancia o contraindicación a los tratamientos anteriores en aquellos casos con desviaciones estándar de -4 o inferiores en los valores de DMO, o entre -3,5 y -4 si se acompañan de más de 2 fracturas por fragilidad. Las recomendaciones respecto a denosumab quedan recogidas en una guía aparte anterior, de octubre de 2010, que solo recomienda su uso en prevención secundaria para pacientes con intolerancia o contraindicación a los bifosfonatos orales70. Las únicas referencias al zoledrónico como alternativa de tratamiento se recogen en esta última guía de denosumab, reconociendo que es un potente fármaco indicado en osteoporosis severa; argumentan que la mayoría de los tratamientos se pautan en atención primaria y/o secundaria, motivo por el cual no se mencionaría el zoledrónico (que precisa de mayor logística para su administración) en otras guías. En el caso de España, la guía de práctica clínica vigente del SNS recomienda en sus algoritmos como primera opción, en prevención secundaria, los tratamientos de administración oral (alendronato, risendronato, ibandronato, ranelato de estroncio y raloxifeno), dejando la vía parenteral o subcutánea como segunda línea (teriparatida, zoledronato y PTH [1-84]).71 En breve saldrá una actualización de la misma que modificará sustancialmente este algoritmo. Sea como fuere, en ninguno de los algoritmos terapéuticos actuales se contempla una elección de fármaco concreta en función de perfiles de fragilidad –entendida como síndrome geriátrico- o de paciente geriátrico propiamente dicho, por lo que la aplicación de los mismos en nuestra práctica clínica habitual es, cuanto menos, matizable.
Los datos de nuestro estudio muestran que solo el 31% de los centros cuentan con un protocolo de tratamiento de osteoporosis para estos pacientes. Y cuando eligen un tratamiento predomina en más del 80% calcio y vitamina D, bajando al 50% los bifosfonatos y en menor proporción el resto de los tratamientos, pero no tenemos datos reales del porcentaje de pacientes tratados al alta. Los resultados sugieren que después de la fractura de cadera no se trata la osteoporosis de forma habitual, como se observa en otros estudios en los que 8 de cada 10 mujeres no reciben tratamiento después de una fractura de muñeca o de cadera72.
RehabilitaciónLa rehabilitación tras una fractura de cadera, según las guías73–75 debe comenzar en el momento del ingreso, bajo un enfoque multidisciplinar, en el que, tanto el paciente como la familia76 conozcan el plan de tratamiento, expectativas razonables de recuperación74 y fecha prevista de alta. La movilización con sedestación, carga y rehabilitación activa precoz del miembro intervenido son las bases de la recuperación funcional, consiguiendo menor mortalidad a los 6 meses y mejor deambulación entre los 2 y 6 meses77.
Los ensayos aleatorizados no han mostrado consenso sobre cuál es el modelo óptimo de atención, describiendo 5 modelos posibles75: 1) Atención tradicional en salas de ortopedia con variable intervención del geriatra. Clásico modelo de geriatra consultor; 2) Atención inicial en servicio de ortopedia y posterior traslado al hospital con unidad de recuperación funcional; 3) Tratamiento inicial en Traumatología y traslado posterior a centro residencial especializado como estancia temporal para recuperación funcional; 4) Atención compartida en Unidad de Ortogeriatría que combina atención quirúrgica con evaluación geriátrica y rehabilitadora hasta alta, el modelo más moderno e integrado; y, por último 5) Atención en Servicio de Traumatología y alta precoz a domicilio en régimen de rehabilitación domiciliaria.
A partir de esta pluralidad y desde las Unidades de Ortogeriatría de los hospitales de Castilla y León, los resultados de la encuesta también revelan variabilidad, explicable tanto por los recursos disponibles en cada provincia y perfil del paciente como por criterios de medición. Así, de los geriatras encuestados, el 93% dispone de recursos para continuar recuperación al alta (ver distribución en tabla 3). El 57% de los geriatras contestan que sus pacientes pueden hacer rehabilitación hospitalaria, y se benefician de la misma el 30% de los pacientes. Este porcentaje se aproxima a los resultados obtenidos por algunos estudios, según población diana78,79.
En la comunidad solo se dispone de una unidad de recuperación funcional hospitalaria integrada en el Servicio de Geriatría del Hospital San Juan de Dios de León, donde se derivan el 30% de los ancianos con fractura de cadera.
En algunos hospitales de nuestro entorno, entre el 20 y el 67% de los ancianos tras fractura de cadera son derivados a unidades de media estancia tras intervención del geriatra5,6. El beneficio de estas unidades en cuanto a mejoría funcional, prevención de ingreso en residencias y menor mortalidad80 está ampliamente demostrado y cuentan con un grado de recomendación A81. Sin embargo, existe una gran variabilidad en cuanto al uso de los diferentes recursos debido a la distinta disponibilidad, métodos de clasificación y heterogeneidad de los pacientes. Por ello, la ausencia de unidades de recuperación funcional o unidades de media estancia, como recurso específico de Geriatría, puede llevar a utilizar el único recurso disponible (rehabilitación en residencias), aunque no sea el recurso recomendado por el Equipo de Valoración Geriátrica82.
ConclusionesLa colaboración ortogeriátrica es práctica habitual en nuestra comunidad, y se siguen las recomendaciones de las guías de práctica clínica para el abordaje de la fractura de cadera en el paciente geriátrico. Pero se detectan áreas en las que se puede mejorar tanto la atención clínica y rehabilitadora como la organización del trabajo en unidades de ortogeriatría.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.