La prevalencia de la diabetes mellitus tipo 2 se incrementa con la edad, alcanzando porcentajes de alrededor del 30% en los mayores de 75 años. La diabetes mellitus tipo 2 en el anciano presenta unas características fisiopatológicas y clínicas distintas a las del paciente diabético más joven. Algunos aspectos diferenciales en esta población son su menor expectativa de vida y la frecuente presencia de comorbilidad, fragilidad y discapacidad. Evitar las hipoglucemias constituye una prioridad terapéutica, dado su mayor riesgo de presentar hipoglucemias graves. Todo ello conforma una situación en la que los beneficios del control intensivo de la glucemia son prácticamente inexistentes y la prevención de los efectos secundarios de los tratamientos se convierte en una prioridad. Por todo ello, los objetivos de control glucémico deberán ser menos estrictos que en la población general (hemoglobina glicada >7%) y los fármacos de elección serán aquellos con bajo riesgo de efectos secundarios (en especial hipoglucemias) y bien tolerados. Los inhibidores de la enzima DPP4 (iDPP4) son fármacos antidiabéticos de especial utilidad en este grupo de edad, bien como fármacos de segunda línea añadidos a la metformina o en monoterapia cuando esta esté contraindicada o no sea tolerada. En el presente artículo se revisa la evidencia disponible sobre la eficacia y tolerancia de las diferentes opciones farmacológicas disponibles en población mayor de 70 años.
The prevalence of type 2 diabetes mellitus increases with age, reaching rates around 30% in those over 75 years. The type 2 diabetes mellitus in the elderly has different pathophysiological and clinical characteristics from those of the younger diabetic patient. Some differential aspects in this population are the lower life expectancy and the frequent comorbidity, frailty and associated disability. Avoiding hypoglycemia is a therapeutic priority, given their increased risk of severe hypoglycemia. It is a situation in which the benefits of intensive glycemic control are virtually non-existent, thus prevention of side effects of treatments becomes a priority. Therefore, the goals of glycemic control should be less stringent than in the general population (glycated hemoglobin>7%), and the drugs of choice should be those with a low risk of side effects (especially hypoglycemia) and well tolerated. Dipeptidyl peptidase 4 inhibitors (iDPP4) are particularly useful in this age group, either as a second drug added to metformin monotherapy, or as first line when metformin is contraindicated or not tolerated. In this article the evidence available on the efficacy and tolerance of different pharmacological options available in population over 70 years is reviewed.
El marcado incremento en la prevalencia mundial de la diabetes mellitus tipo 2 (DM2) se debe principalmente al aumento de la obesidad y al envejecimiento poblacional, siendo la mayoría de los pacientes con DM2 mayores de 64 años1–4. En EE. UU., la prevalencia de diabetes en los individuos mayores de 65 años es del 21,6%5. En España la prevalencia de DM2 también aumenta con la edad, siendo en mayores de 75 años del 30,7% en varones y del 33,4% en mujeres, estancándose en los mayores de 85 años6. Según datos del Diabet.es, en España más de la mitad de la población con DM2 es mayor de 65 años de edad. Además, otro 23,1% de los mayores de 75 años presenta intolerancia a la glucosa o glucemia basal alterada6, aunque aún no conocemos bien la importancia de la prediabetes en la población anciana. La prevalencia de DM2 en el colectivo de pacientes institucionalizados es muy relevante, llegando a cifras cercanas al 30%7.
Características fisiopatológicas diferenciales de la Diabetes Mellitus tipo 2La intolerancia hidrocarbonada es un proceso muy ligado al envejecimiento. Así, mientras que los valores de glucemia en ayunas se incrementan poco con los años (1mg/dL por década), las cifras de glucemia tras una sobrecarga oral aumentan de manera mucho más marcada (>10mg/dL por década)1. Con la edad disminuye la secreción de insulina por las células beta pancreáticas, existiendo una menor respuesta de la insulina a la glucosa. Por otro lado, la resistencia a la insulina ligada al envejecimiento ocurre preferentemente en el músculo esquelético, más que en el hígado8. En el paciente anciano puede existir un estado de insulinorresistencia en ausencia de obesidad, en relación con el acúmulo de grasa en el músculo e hígado y a la disfunción mitocondrial en el músculo esquelético9. Además de estas alteraciones fisiopatológicas, el paciente anciano con DM2 presenta algunas peculiaridades que se muestran en la tabla 1, destacando la mayor contribución relativa de la glucemia posprandial respecto a la glucemia basal1,10. Con el envejecimiento existe una redistribución de la grasa corporal, con un incremento de la adiposidad visceral y, de manera relevante, inter- e intramuscular. Otros factores que contribuyen a la resistencia insulínica en el anciano son las modificaciones en el estilo de vida (reducción de la actividad física, cambios en la dieta con una mayor ingesta de alimentos ricos en grasas saturadas y pobres en hidratos de carbono complejos), y un mayor consumo de fármacos que interfieren el metabolismo hidrocarbonado1.
Peculiaridades fisiopatológicas de la diabetes tipo 2 en el paciente anciano
| Predomina el defecto en la secreción de insulina por el fracaso de la células beta |
| La resistencia a la insulina suele ser menor que en pacientes más jóvenes |
| La producción hepática de glucosa está poco alterada |
| Las glucemias en ayunas pueden estar poco alteradas |
| La hiperglucemia posprandial es muy significativa |
Los criterios diagnósticos de DM2 no se modifican con la edad. Dada la alta prevalencia de diabetes en este grupo poblacional, se recomienda una valoración analítica anual que incluya la hemoglobina glicada8 (HbA1c). En la práctica clínica, los ancianos con DM2 pueden presentar diabetes ya conocida y tratada antes de los 65 años1,11, o bien desarrollar la enfermedad después de los 65 años con las características fisiopatológicas diferenciales comentadas10. Se ha descrito que los pacientes que inician la DM2 en la edad media de la vida tienen una carga de enfermedad microvascular significativa, mayor necesidad de tratamiento con insulina y peores controles glucémicos que las personas en las que la DM2 comienza en edades más avanzadas12.
La DM2 de inicio en el anciano, dado su carácter silente e insidioso, suele diagnosticarse en un control analítico rutinario o durante un ingreso hospitalario por cualquier proceso agudo intercurrente. No es inusual el diagnóstico de DM2 en edades muy avanzadas (> 75años); así en el estudio Octabaix, realizado en personas de 85 años, se mostró una prevalencia de diabetes del 25,9% destacando que en una gran mayoría de casos la duración de la enfermedad era menor de 10 años13.
Un aspecto claramente diferencial de la DM2 en el anciano (tabla 2) es la frecuente coexistencia de comorbilidad, fragilidad y/o discapacidad. Este hecho tiene tales connotaciones pronósticas y de manejo del paciente que resulta más adecuado hablar de anciano con diabetes que de diabetes del anciano, al ser las características de este las que condicionan la mayoría de las peculiaridades y diferencias en el manejo de estos enfermos respecto a los de edades más jóvenes. Esta mayor comorbilidad no solo se centra en las clásicas complicaciones cardiovasculares de la diabetes, cuya elevada prevalencia hace innecesaria aplicar escalas de riesgo8, sino que también afectan a otras entre las que cabe destacar la mayor frecuencia de cataratas, de pie diabético y de infecciones, que además suelen revestir mayor gravedad1. Además es muy frecuente en estos pacientes la polimedicación, con el consiguiente riesgo de interacciones y/o incumplimiento terapéutico. Por último, como otro de los factores diferenciales, la asociación entre mortalidad y diabetes, parece disminuir en las personas mayores, siendo casi irrelevante a partir de los 80 años14. Podría pues afirmarse que mientras que en el joven y el adulto la diabetes mata, en el anciano discapacita. Este hecho hace que la detección del deterioro funcional en estos pacientes sea un componente fundamental de la valoración de estos pacientes, que debiera incluir la presencia de síndromes geriátricos frecuentemente interrelacionados como las caídas, el deterioro cognitivo, la depresión y la incontinencia urinaria, lo cual nos obliga a estar alertas en su prevención y tratamiento15,16, así como el riesgo de hipoglucemias.
Peculiaridades clínicas de los pacientes ancianos con diabetes
| 1) | Frecuente pluripatología asociada |
| 2) | Alta prevalencia de polifarmacia con el consiguiente riesgo de interacciones farmacológicas |
| 3) | Frecuente presencia de síndromes geriátricos |
| 4) | Frecuentes situaciones de dependencia física y de trastorno cognitivo |
| 5) | Diferentes esperanzas de vida |
| 6) | Riesgo de insuficiencia social |
| 7) | Alto riesgo de hipoglucemia |
| 8) | Riesgo de malnutrición y de cambios en la composición corporal (sarcopenia) |
| 9) | Marcada heterogeneidad clínica |
Los ancianos con diabetes presentan un alto riesgo de desarrollar fragilidad y posterior discapacidad17. En los pacientes con DM2 se ha descrito una menor actividad física y menor tolerancia al ejercicio que en los controles, presentando una menor masa muscular, menor fuerza muscular y disminución de la velocidad de la marcha17, debido fundamentalmente a la estrecha conexión existente entre diabetes y sarcopenia18,19. Como consecuencia de todo ello, las personas mayores con diabetes tienen más discapacidad que las que no tienen diabetes, siendo casi el doble el riesgo de presentar limitaciones tanto en la movilidad como en las actividades básicas e instrumentales de la vida diaria (odds ratio de 1,82 y 1,65, respectivamente)20. Un dato muy a tener en cuenta es que las comorbilidades, como la hipertensión o la patología cardiovascular (incluyendo accidentes cerebrovasculares), solo explican una pequeña parte de este exceso de riesgo de discapacidad, en concreto un 38% en mujeres y un 16% en varones21.
Función cognitiva y estado anímicoEn la última década se ha acumulado una importante evidencia epidemiológica que relaciona la diabetes con el desarrollo de demencia, especialmente de tipo vascular pero también con la enfermedad de Alzheimer22. Un reciente metaanálisis establecía que los pacientes con diabetes presentan un riesgo relativo de padecer demencia de 1,4623. Este impacto es mayor en las personas con predisposición genética, cuando la diabetes se diagnostica en edades tempranas, y en los sujetos de mayor edad, existiendo un incremento del riesgo incluso en personas de 85 años24. Se han propuesto diversas hipótesis que intentan explicar la relación entre diabetes y demencia, incluyendo el efecto de la hiperglucemia aguda o crónica, y de las hipoglicemias22.
De modo similar se ha descrito una asociación bidireccional entre diabetes y depresión que aumenta la morbimortalidad de los pacientes8. El tratamiento combinado antidepresivo (conductual y farmacológico) en los pacientes ancianos con DM y depresión ha conseguido mejorar los resultados de salud, incluida la disminución de la mortalidad25. La frecuente coexistencia de depresión y demencia empeora el pronóstico de los pacientes ancianos con diabetes26.
HipoglucemiaLos pacientes ancianos con diabetes son especialmente vulnerables a la hipoglucemia debido a la coexistencia habitual de varios factores de riesgo: cambios en los mecanismos reguladores asociados al propio proceso de envejecimiento, comorbilidades como la insuficiencia renal, medicación múltiple que aumenta tanto la presencia de interacciones como de falta de adherencia al tratamiento, mayor duración de la diabetes, automonitorización infrecuente y falta de educación diabetológica (tabla 3)1,8,27,28.
Factores de riesgo de hipoglucemia
| Edad avanzada |
| Diabetes de larga evolución |
| Comorbilidad |
| Polifarmacia |
| Insuficiencia renal y/o hepática |
| Deterioro cognitivo/demencia |
| Ingreso hospitalario reciente |
| Historia reciente de hipoglucemia, malnutrición o ayuno |
| Tratamiento con insulina o secretagogos, especialmente sulfonilureas de acción prolongada (glibenclamida) |
| Enfermedad aguda intercurrente |
| Alteración en la respuesta hormonal contrarregulatoria (es frecuente la hipoglucemia no percibida) |
| Fragilidad |
| Abuso de alcohol |
La hipoglucemia es una complicación yatrógena de la DM2, asociada al uso de fármacos secretagogos o insulina. La hipoglucemia es más frecuente y a menudo más severa en los ancianos, y también tiene consecuencias potencialmente más graves8, incluyendo el número de ingresos hospitalarios. En pacientes diabéticos mayores de 80 años, uno de cada 5 ingresos hospitalarios está motivado por un episodio de hipoglucemia27 .Entre los factores que explican su elevada frecuencia y mayor gravedad destaca el hecho de que el reconocimiento de la hipoglucemia está disminuido en los individuos de edad avanzada, de manera que los síntomas autonómicos de alarma pueden estar amortiguados o ausentes tanto por una pérdida del arco efector mediado por receptores beta como por una disminución del umbral de respuesta catecolaminérgica, predominando la clínica neuroglucopénica. Por todo ello, evitar las hipoglucemias constituye un objetivo prioritario del tratamiento de la DM2 en el paciente anciano8.
Valoración globalLos pacientes diabéticos de edad avanzada presentan una gran heterogeneidad clínica, tanto en relación con el tipo de diabetes y la evolución de la enfermedad, como con la carga de comorbilidades y, de manera sobresaliente, la existencia de fragilidad, trastorno cognitivo o dependencia. Todas estas variables, y de manera especial la situación funcional, van a ser las principales predictoras de la expectativa de vida, factor fundamental en la toma de decisiones diagnósticas y terapéuticas. Se incluyen desde individuos con diabetes poco evolucionada escasa comorbilidad y sin discapacidades, a pacientes con diabetes de reciente diagnóstico con mala situación funcional, o sujetos con diabetes de larga evolución con complicaciones, o bien pacientes frágiles o con discapacidades o comorbilidades muy importantes, pacientes institucionalizados o en el final de la vida. Por todo ello, para un correcto conocimiento del paciente, será necesario que a cualquier persona mayor con DM2 se le realice una valoración geriátrica global que debe incluir como mínimo información sobre la capacidad funcional previa con una escala cuantitativa para actividades básicas de la vida diaria, que incluya una evaluación de la situación funcional física (evaluación de ejecución de tareas y de las actividades básicas e instrumentales de la vida diaria), una evaluación del nivel cognitivo y una mínima valoración social en que se identifique el cuidador principal. Esta valoración básica debe complementarse con una exploración para conocer el estado anímico y el estado nutricional. En un marco ideal, será importante evaluar también la presencia de fragilidad y sarcopenia mediante herramientas validadas1, así como realizar un despistaje formal de la presencia de síndromes geriátricos11. En general, los pacientes con complicaciones microvasculares (retinopatía, neuropatía periférica) presentarán peores resultados en las pruebas de la valoración geriátrica global8.
Objetivos de controlLas personas de edad avanzada constituyen, dentro de todo el espectro de la DM2, el ejemplo más paradigmático de la necesidad de que los objetivos de control metabólico deben ser individualizados, en base a las características diferenciales de cada paciente29. Para ello resulta básico considerar la esperanza de vida puesto que los beneficios asociados al control glucémico requieren un período mínimo de 5-10 años para la reducción de las complicaciones microvasculares y de unos 20-30 años para disminuir la morbimortalidad cardiovascular1. El tiempo de evolución de la diabetes y la expectativa de vida total y activa del paciente resultan de gran importancia a la hora de planificar los objetivos terapéuticos. Junto a estas consideraciones respecto a la expectativa de vida (que valora globalmente el beneficio a obtener de la intervención) la otra cuestión a considerar es el riesgo de iatrogenia (fundamentalmente hipoglucemia, pero también algunos otros como delirium, infecciones, interacciones medicamentosas, mayor discapacidad incidente, etc.). Del equilibrio entre el beneficio de tratar y los riesgos del tratamiento deberá surgir la decisión de a quién, cómo y con qué tratar, con la consideración de que esta decisión deberá reevaluarse periódicamente dada la condición dinámica del status funcional. Sin incorporar todos estos datos no será posible establecer unos objetivos adecuados de control glucémico.
No existen estudios aleatorizados a largo plazo que demuestren los beneficios del control intensivo de la glucemia en pacientes de edad avanzada, pero sí sus perjuicios. Los diversos consensos existentes, basándose en estos conceptos, coinciden en resaltar que en personas mayores frágiles no debe perseguirse una HbA1c objetivo<7%1–3,30–32. En ese sentido, siguen muy vigentes las recomendaciones del consenso español en el que se consideran dos escenarios: a) ancianos con función y cognición conservadas, sin complicaciones ni comorbilidades importantes y con buena expectativa de vida, en los que se recomienda un objetivo de HbA1c de 7-7,5%; b) ancianos frágiles, con discapacidades, importantes complicaciones o comorbilidades y con expectativa de vida corta, en los que los objetivos de control deben ser menos estrictos (HbA1c 7,6-8,5%). En todos los casos, una idea básica es evitar las hipoglucemias. Un estudio reciente, que evaluaba la práctica clínica habitual en 1.288 pacientes diabéticos ancianos (≥65 años) incluidos en el National Health and Nutrition Examination Survey desde 2001 hasta 2010, mostró una tendencia mayoritaria al sobretratamiento de pacientes sin criterios de control glucémico estricto33.
Es también importante el control global de los factores de riesgo vascular, dado que el tratamiento antihipertensivo e hipolipemiante proporciona beneficios cardiovasculares más a corto plazo que el control de la hiperglucemia1. Respecto a las cifras de presión arterial, controles de 140/80mmHg podrían recomendarse en ancianos robustos, mientras que en la mayoría de los pacientes frágiles serían aceptables controles menos estrictos (150/90mm/Hg, incluso 160/90mmHg) (Gómez-Huelgas R. Tratamiento de los factores de riesgo vascular en el paciente mayor de 80 años. Med Clin (Barc) 2014). En relación con las dislipemias, aunque se ha recomendado que cualquier persona diabética mayor de 40 años y con al menos algún factor añadido de riesgo cardiovascular debe recibir tratamiento con estatinas, hay que tener en cuenta que es muy escasa la información del uso en estatinas en sujetos mayores de 80 años, por lo será necesario individualizar su indicación1.
TratamientoDespués de lo comentado anteriormente, resulta evidente que a la hora de instaurar el tratamiento antidiabético en un paciente de edad avanzada, deberemos valorar su estado funcional y cognitivo, la presencia de comorbilidades y la polifarmacia. Para esta revisión, se ha decido incluir los estudios realizados en personas mayores de 70 años, ya que por encima de los 80 años es prácticamente nula la evidencia científica proveniente de ensayos clínicos34. Las opciones terapéuticas disponibles habrá que adaptarlas a las características del paciente anciano.
Medidas higiénico-dietéticasEs importante resaltar que las personas ancianas con DM2 requieren una dieta equilibrada y considerar que muchos ancianos con diabetes etiquetados como obesos por su IMC a menudo padecen obesidad sarcopénica. Si no se identifica esta condición se puede caer en el error de prescribir dietas hipocalóricas excesivamente restrictivas que a menudo conllevan una ingesta proteica baja que puede agravar la sarcopenia1.
De manera orientativa, en una dieta equilibrada las proteínas, en ausencia de enfermedad hepática o renal, deben cubrir el 15-20% del valor calórico total (1-1,3g/kg/día), las grasas un máximo del 30%, evitando las grasas saturadas y transaturadas y favoreciendo la ingesta de grasas monoinsaturadas y de ácidos grasos omega 3, y los hidratos de carbono un 50-55%, favoreciendo el consumo de hidratos de carbono complejos y evitando los simples35.
Hay que tener en cuenta que, de forma adaptada, el ejercicio físico debe ser también un pilar fundamental del tratamiento del anciano con diabetes. Existen diversas evidencias sobre la utilidad en población anciana de programas adaptados de ejercicio físico de resistencia, con o sin ejercicio aeróbico complementario, tanto en prevención de la sarcopenia, de las caídas y del deterioro funcional, como en la mejoría del control glucémico1,8. La telemedicina, o simples aportaciones como regalar un podómetro, han demostrado su utilidad en mejorar la actividad física de los adultos mayores con diabetes36.
También en personas mayores se ha evidenciado que el beneficio es máximo con el efecto combinado dieta-ejercicio, habiéndose comunicado mejores resultados en varones que en mujeres37.
Tratamiento farmacológico oralRespecto al tratamiento farmacológico, siempre es importante recordar la recomendación universal para las personas mayores de empezar con dosis bajas y de realizar los incrementos de dosis de manera paulatina.
Biguanidas. MetforminaLa metformina también se considera la base del tratamiento de la DM2 en el anciano, por razones de eficacia, seguridad y coste, a pesar de que no existen estudios específicos en esta población, excepto de práctica clínica38. La metformina reduce la producción hepática de glucosa al disminuir la neoglucogénesis y aumenta la utilización de glucosa en tejidos periféricos al incrementar la sensibilidad a la insulina a nivel muscular. Por su mecanismo de acción, la metformina reduce principalmente los niveles de glucemia en ayunas, y juega un papel más secundario en el control de la hiperglucemia posprandial. Aunque la elevada producción de glucosa hepática es característica de la DM2, este defecto podría ser menos importante en las personas diabéticas de mayor edad39,40.
En el paciente anciano, el uso de la metformina puede estar limitado por la frecuente presencia de enfermedades asociadas. Según su ficha técnica, la metformina está contraindicada en pacientes con filtrado glomerular <60mL/min, pero su utilización parece bastante segura en sujetos con filtrado glomerular entre 45 y 60mL/min e inclusive entre 30-45mL/min. No obstante, y aunque la incidencia de acidosis láctica es muy baja, dada la elevada prevalencia de insuficiencia renal crónica en la población anciana, es básico determinar el filtrado glomerular en los pacientes ancianos con DM antes de iniciar el tratamiento con metformina y monitorizarla periódicamente, especialmente si surgen procesos intercurrentes o si se utilizan contrastes yodados. Se recomienda reducir la dosis de metformina a la mitad si el filtrado glomerular es<45mL/min o suspenderla si es<30mL/min74. Además, el uso de metformina no es recomendable en situaciones de hipoxia tisular (insuficiencia respiratoria, insuficiencia cardiaca descompensada)41–43. Su uso en ancianos puede asociarse a algunos inconvenientes como intolerancia digestiva, disgeusia, hiporexia (un problema frecuente en personas mayores) y déficit de vitamina B1244. Es recomendable iniciar el tratamiento con una titulación progresiva de 425mg/día hasta 1.700mg/día, ya que con dosis superiores aumentan los efectos secundarios y prácticamente no se consigue mejorar la eficacia1.
SulfonilureasLas sulfonilureas ejercen su efecto hipoglucemiante estimulando la secreción de insulina por la célula beta pancreática. Son fármacos de los que se dispone una amplia experiencia de uso y tienen el valor añadido de su bajo coste económico. Su mayor inconveniente, que resulta especialmente indeseable en las personas mayores, son las hipoglucemias, sobre todo con glibenclamida cuyo uso está desaconsejado. Inducen ganancia de peso, su uso está limitado en la insuficiencia renal y presentan múltiples interacciones medicamentosas (salicilatos, dicumarínicos, sulfonamidas, fibratos, alopurinol, metotrexato, diuréticos, betabloqueantes, corticoides, etc.), lo que complica su uso en los pacientes polimedicados. Además, diversos estudios recientes han cuestionado su seguridad cardiovascular45,46. Por todo ello, las sulfonilureas se consideran una familia farmacológica con un perfil poco adecuado en el paciente anciano con DM2.
MeglitinidasLas glinidas son fármacos secretagogos con un perfil de acción rápido y una vida media corta, actuando preferentemente sobre la hiperglucemia posprandial. Su farmacocinética recortada reduce el riesgo de hipoglucemias, por lo que podrían ser una opción en ancianos que tengan patrones erráticos de comidas.
La repaglinida se elimina en un 90% por vía hepática y no está contraindicada en pacientes con insuficiencia renal moderada o avanzada47. Está contraindicada su asociación con gemfibrozilo.
Tiazolidindionas o glitazonas: pioglitazonaEs un fármaco insulinosensibilizador que no produce hipoglucemias. Sin embargo, su perfil de efectos secundarios limita seriamente su empleo en ancianos: ganancia de peso, retención hidrosalina, anemia dilucional, incremento del riesgo de insuficiencia cardiaca, mayor riesgo de fracturas (sobre todo en mujeres) y posible riesgo de cáncer vesical1,48.
Inhibidores de la alfa glucosidasa: L-acarbosa y miglitolActúan inhibiendo la absorción intestinal de hidratos de carbono y son eficaces para el control de la glucemia posprandial, sobre todo en dietas ricas en hidratos de carbono, no inducen hipoglucemia y podrían ser potencialmente útiles en algunos pacientes ancianos con DM2. Un efecto añadido positivo de la L-acarbosa es que puede atenuar la hipotensión posprandial en las personas mayores49. No obstante, su uso se ve limitado por su modesta eficacia en reducir la HbA1c (-0,5 a -0,75%) y la elevada frecuencia de efectos secundarios gastrointestinales (flatulencia, diarrea), tanto en monoterapia como, especialmente, si se emplean junto con metformina50. Además, pueden alterar los niveles de digoxina y de acenocumarol.
Fármacos incretínicosSe denomina efecto «incretina» a la amplificación de la respuesta insulínica que ocurre tras la ingesta oral de glucosa frente a la administración de una cantidad equivalente de glucosa por vía intravenosa51. El desarrollo de estos fármacos se ha basado en el conocimiento de los efectos de las hormonas incretinas naturales GLP-1 (péptido similar al glucagón tipo 1) y GIP (polipéptido insulinotrópico dependiente de la glucosa) y de la enzima dipeptidil peptidasa 4 (DPP4) que las degrada rápidamente en la circulación sistémica.
Las terapias incretínicas incluyen 2 grupos diferentes de fármacos: los agonistas del receptor del GLP-1 (arGLP-1) y los inhibidores de la enzima DPP4 (iDPP4). Ambas familias actúan estimulando la secreción de insulina por las células beta e inhibiendo la secreción de glucagón por las células alfa, de una manera dependiente de los niveles de glucosa plasmática. Por ello, presentan un riesgo mínimo de hipoglucemias. Actúan preferentemente sobre la glucemia posprandial. Aunque su uso se ha relacionado con un incremento del riesgo de pancreatitis, una nota conjunta de la U.S. Food and Drug Administration y la European Medicines Agency52 y un reciente estudio en práctica real (fuera de ensayos clínicos) con más de 1,3 millones de pacientes, han confirmado su seguridad pancreática53. Los fármacos incretínicos presentan un buen perfil cardiovascular, estando en desarrollo diversos estudios específicos de seguridad cardiovascular. Los estudios SAVOR-TIMI 53 (Saxagliptin and cardiovascular outcomes in patients with type 2 diabetes mellitus)54 y EXAMINE55 (Alogliptin after acute coronary syndrome in patients with type 2 diabetes) han confirmado el perfil de seguridad de saxagliptina y alogliptina, aunque el tratamiento con saxaglitptina se asoció con un inesperado aumento de rehospitalizaciones en pacientes con insuficiencia cardiaca. Sin embargo, una reciente publicación con datos del mundo real que incluyó a 57.737 pacientes seguidos una media de 2,4 años no ha confirmado este hallazgo56.
Agonistas del receptor de GLP-1Los arGLP-1 comercializados actualmente en España pueden clasificarse en dos grupos: agentes de acción corta (exenatida, lixisenatida) y de acción prolongada (exenatida-LAR, liraglutida).
Son fármacos de administración subcutánea y no inducen hipoglucemias, pero se asocian a frecuentes molestias gastrointestinales (náuseas, vómitos) y disminuyen el apetito, lo cual puede ser un inconveniente en pacientes ancianos con hiporexia. Existe poca experiencia de uso en personas mayores, aunque en algunos estudios se ha demostrado su seguridad y eficacia57.
Dado que inducen pérdida de peso, la indicación de los arGLP-1 en ancianos estaría centrada sobre todo en pacientes no frágiles con DM2 y obesidad (IMC >30kg/m2) cuando la pérdida ponderal fuera un objetivo prioritario, como ocurre en pacientes con síndrome de apnea obstructiva del sueño, con hipoventilación o con gonartrosis muy limitante.
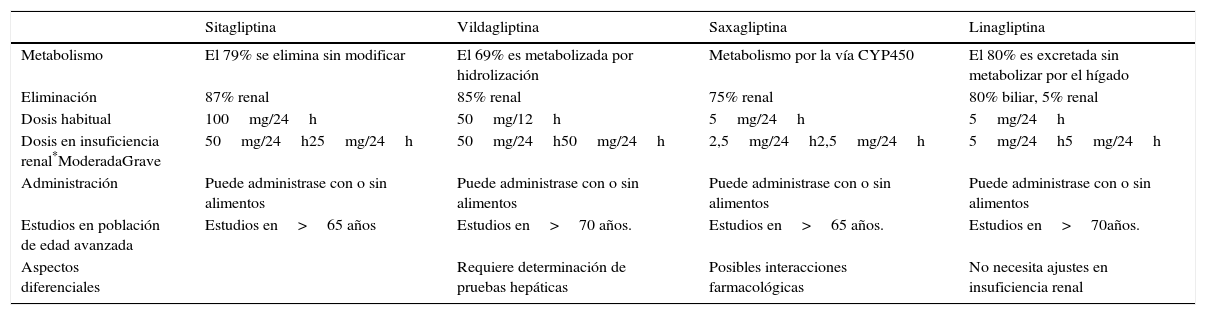
Inhibidores de la enzima DPP4Los iDPP4 comercializados en nuestro país son sitagliptina, vildagliptina, saxagliptina y linagliptina. Sus características diferenciales se resumen en la tabla 4.
Características de los inhibidores de la dipeptidil peptidasa 4
| Sitagliptina | Vildagliptina | Saxagliptina | Linagliptina | |
|---|---|---|---|---|
| Metabolismo | El 79% se elimina sin modificar | El 69% es metabolizada por hidrolización | Metabolismo por la vía CYP450 | El 80% es excretada sin metabolizar por el hígado |
| Eliminación | 87% renal | 85% renal | 75% renal | 80% biliar, 5% renal |
| Dosis habitual | 100mg/24h | 50mg/12h | 5mg/24h | 5mg/24h |
| Dosis en insuficiencia renal*ModeradaGrave | 50mg/24h25mg/24h | 50mg/24h50mg/24h | 2,5mg/24h2,5mg/24h | 5mg/24h5mg/24h |
| Administración | Puede administrase con o sin alimentos | Puede administrase con o sin alimentos | Puede administrase con o sin alimentos | Puede administrase con o sin alimentos |
| Estudios en población de edad avanzada | Estudios en>65 años | Estudios en>70 años. | Estudios en>65 años. | Estudios en>70años. |
| Aspectos diferenciales | Requiere determinación de pruebas hepáticas | Posibles interacciones farmacológicas | No necesita ajustes en insuficiencia renal |
Los iDPP4 son fármacos de administraciónn oral que, al inhibir la enzima proteolítica que degrada las hormonas incretinas, aumentan la disponibilidad del GLP-1 endógeno. A diferencia de los arGLP-1, no tienen efecto sobre el vaciamiento gástrico, por lo que no provocan intolerancia digestiva (náuseas, diarrea), ni inducen disminución de la ingesta a nivel central, por lo que su uso no se asocia a pérdida de peso. Los iDPP4 reducen tanto la glucemia basal como la posprandial (algo útil en ancianos). Proporciona una reducción media de la HbA1c 0,6 a 1,2% en comparación con placebo, dependiendo de la HbA1c basal, un efecto similar a la metformina, las sulfonilureas y la pioglitazona58–60. Pueden utilizarse en monoterapia o en combinación con otros hipoglucemiantes orales y con insulina.
Los iDPP-4 han confirmado su eficacia y seguridad a medio y largo plazo tanto en los ensayos clínicos61 como en la práctica clínica62. No inducen hipoglucemia ni ganancia de peso, ni presentan interacciones medicamentosas significativas, lo que les convierte en una opción terapéutica muy atractiva y segura para el tratamiento de la diabetes en el anciano63,64.
Los iDPP4, cuando se administran junto a la metformina, tienen un positivo efecto aditivo e incluso sinérgico65,66, por lo que se les considera una opción preferencial para la terapia dual en el anciano con DM2.
Disponemos ya de estudios en personas mayores de todos ellos que apoyan su eficacia hipoglicemiante y seguridad67–73. Tres de estos estudios se realizaron en pacientes con 70 o más años de edad67,68,73.
Schweizer et al.67 analizaron los datos combinados de diferentes ensayos clínicos para comparar el efecto y seguridad de vildagliptina en pacientes con ≥75 años respecto a los sujetos más jóvenes. Los datos de eficacia se extrajeron de 7 estudios en monoterapia y de 3 estudios de terapia combinada con metformina, todos ellos con una duración ≥24 semanas. Se incluyeron 301 pacientes con una edad media de 77 años. Vildagliptina, a dosis de 50mg cada 12 horas, redujo la HbA1c respecto a placebo un -0,9% en monoterapia a partir de una HbA1c basal de 8,3% (p <0,0001) y un -1,1% añadida a metformina a partir de una HbA1c de 8,5% (p=0,0004), reducciones similares a las observadas en pacientes más jóvenes. Los correspondientes cambios de peso en los pacientes de edad avanzada fueron -0,9kg (p=0,0277) y -0,2kg (no significativa), respectivamente, y no hubo hipoglucemias confirmadas. Los eventos adversos graves y muertes se registraron con una menor frecuencia en el grupo de pacientes de edad avanzada en tratamiento con vildagliptina que en los comparadores. La conclusión de este estudio es que la eficacia y seguridad de vildagliptina en sujetos ≥75 años es similar a la de los pacientes más jóvenes.
Strain et al.73 (estudio INTERVAL), realizaron un ensayo doble ciego en pacientes ≥70 años con DM2 mal controlada, sin tratamiento previo o con antidiabéticos orales (se excluyeron pacientes tratados con arGLP1 o insulina). Los pacientes fueron aleatorizados a recibir durante 24 semanas vildagliptina 50mg cada12 horas (n: 139) o placebo (n: 137). La originalidad de este estudio radica en que los investigadores plantearon objetivos individualizados de HbA1c en base a la comorbilidad y al estado de fragilidad de los pacientes. El grupo tratado con vildagliptina obtuvo un descenso medio de HbA1c de -0,9%, con una diferencia respecto a placebo de -0,6% (p<0,0001). El porcentaje de pacientes tratados con vildagliptina que alcanzaron los objetivos individualizados de HbA1c fue significativamente mayor que con placebo (52,6 vs 27%) (p<0,0001). La seguridad y tolerabilidad de vildagliptina fue similar a placebo, con una baja incidencia de hipoglucemias.
Por último, Barnett et al.68, realizaron un estudio en 241 pacientes, con una edad media de 74,9 años y una HbA1c basal media de 7, 8%, que fueron aleatorizados a recibir linagliptina 5mg/día (n: 162) o placebo (n: 79) durante 24 semanas. El grupo tratado con linagliptina redujo la HbA1c en -0,64% respecto al placebo (p<0,0001), mientras que la seguridad y tolerabilidad fueron similares en ambos grupos. La hipoglucemia fue el efecto adverso más frecuente, pero se presentó casi exclusivamente en pacientes tratados simultáneamente con sulfonilureas. Este estudio también confirmó que linagliptina era bien tolerada en pacientes con insuficiencia renal crónica sin requerir ningún ajuste de la dosis. En conclusión, este estudio demuestra que linagliptina es eficaz y bien tolerada en pacientes mayores con DM2 que tenían una alta carga de comorbilidad y de polimedicación.
Inhibidores del cotransportador sodio-glucosa tipo 2Los inhibidores del cotransportador de glucosa sodio dependiente de tipo 2 (iSGLT2) actúan inhibiendo la reabsorción renal de glucosa en el túbulo contorneado proximal, provocando glucosuria y disminución de la glucemia plasmática. Su acción es independiente de la insulina, por lo que resultan eficaces durante toda la evolución de la DM2. Los iSGLT2 disponibles en el mercado español incluyen dapagliflozina, empaglifozina y canagliflozina.
Disminuyen la HbA1c alrededor de -0,7%, sin riesgo de hipoglucemias, e inducen una pérdida ponderal media de -1,8 kg74. Tienen un efecto discretamente hipotensor y mejoran la dislipemia diabética (reducen triglicéridos y aumentan el colesterol HDL, pero elevan ligeramente el colesterol LDL).
Los iSGLT2 pierden eficacia si existe insuficiencia renal (FG<60ml/min). Su principal efecto adverso son las candidiasis genitales y también se ha descrito un ligero aumento de infecciones genitourinarias74.
Su uso en pacientes mayores de edad avanzada debe ser prudente, por el mayor riesgo de deshidratación, trastornos electrolíticos, hipotensión e insuficiencia renal, secundarias a la diuresis osmótica, en este grupo de pacientes75–77. Por las mismas razones, se desaconseja su uso en pacientes tratados con diuréticos de asa.
InsulinaEn el caso de que sea precisa la insulinización, especialmente en ancianos frágiles, se recomienda empezar con una insulina basal de acción prolongada a dosis inferiores (0,1-0,2 UI/kg) a las empleadas en sujetos más jóvenes1. Los análogos de insulina basal (glargina, detemir) presentan menos hipoglucemias, especialmente nocturnas, que la insulina NPH. Igualmente, los análogos de insulina rápida (aspart, lispro, glulisina) son preferibles a la insulina regular por su menor tasa de hipoglucemias78,79. Para seleccionar la pauta insulínica más adecuada, además de plantear un objetivo de control apropiado, es necesario valorar diversos factores como la función cognitiva del paciente, la presencia de cuidadores, su accesibilidad al sistema sanitario, su habilidad manual, etc., aspectos que no están adecuadamente considerados en los metaanálisis disponibles, sobre todo en el caso de pacientes ancianos dependientes. Recientemente, un consenso de 13 sociedades médicas en España ha elaborado un algoritmo de los pasos a seguir para una correcta insulinización1. Cabe señalar que el inicio del tratamiento insulínico no significa la suspensión del tratamiento con antidiabéticos orales. De hecho, una de las pautas recomendadas y potencialmente más útiles en los ancianos con diabetes consiste en la administración de una insulina basal junto a metformina o un IDPP41.
Cuando se inicia o intensifica el tratamiento con insulina, resulta crucial realizar una adecuada educación diabetológica del paciente y/o su cuidador, instruyéndolos en cómo adecuar las recomendaciones sobre dieta y ejercicio, la necesidad de los controles de glucemia capilar, y el reconocimiento y tratamiento de las hipoglucemias, y la técnica de inyección de insulina1.
ConclusionesLa DM2 en el paciente anciano representa un importante problema de salud pública. Los distintos especialistas que participan en su atención deben conocer las peculiaridades de la diabetes en el paciente mayor y mejorar su abordaje global. Es imprescindible realizar una valoración integral que permita establecer un objetivo de control y un plan terapéutico individualizado y consensuado con el paciente y/o sus cuidadores. A fin de mejorar nuestro conocimiento, son precisos nuevos estudios amplios y aleatorizados, con objetivos e intervenciones específicamente centrados en población anciana diabética (en especial, en personas mayores de 75 años), con diferentes perfiles funcionales, y en distintos ámbitos asistenciales (comunidad, hospital, pacientes institucionalizados). Los iDPP4, añadidos a la metformina o en primera línea si el uso de metformina no es posible, tienen un perfil muy adecuado para el paciente anciano, disponiéndose de evidencias sobre su eficacia y seguridad en pacientes mayores de70 años, especialmente con vildagliptina y linagliptina.
Conflicto de interesesEl Dr Francesc Formiga ha recibido honorarios por ponencias y/o asesoramiento de Boehringer-Ingelheim and Lilly,
Glaxo SmithKline,
Jansen, Novartis y Novo Nordisk,
Ricardo Gomez-Huelgas ha recibido honorarios por ponencias y/o asesoramiento de Boehringer-Ingelheim and Lilly, Glaxo SmithKline, Jansen, Novartis, Novo Nordisk y Sanofi
Leocadio Rodriguez-mañas ha recibido honorarios por ponencias y/o asesoramiento de Boehringer-Ingelheim and Lilly, Glaxo SmithKline, Jansen y Novartis.