En esta revisión se analizan los trabajos publicados entre enero de 1990 y noviembre de 2012 sobre el delirium subsindrómico (DSS), teniendo en cuenta sus implicaciones para los pacientes geriátricos. En el DSS están presentes simultáneamente síntomas de los 3 dominios nucleares del delirium (cognitivo, circadiano y del pensamiento de orden superior), con una gravedad entre leve y moderada. Aunque la búsqueda de dichas características clínicas sirve de guía, no hay unos criterios diagnósticos universalmente aceptados para el DSS. Independientemente de los criterios usados para el diagnóstico, el DSS se asocia persistentemente con mal resultado funcional y cognitivo, estancia hospitalaria más larga, institucionalización y aumento de la mortalidad. Son necesarios estudios sobre la fisiopatología, el tratamiento y la prevención en el ámbito del DSS, que es un estado clínico de especial relevancia en los pacientes geriátricos.
In this systemic review, the articles published between1990 and November 2012 on subsyndromal delirium (SSD), and specifically those with reference to geriatric patients, were analysed. In SSD, symptoms from the three nuclear domains of delirium (cognitive, circadian and higher order thinking) are simultaneously present, with mild to moderate severity. Although the search for these clinical characteristics is a useful guide, there are no universally accepted diagnostic criteria for SSD. Regardless of the criteria used for diagnosis, SSD is persistently associated with poor functional and cognitive outcome, longer hospital stay, institutionalisation, and increased mortality. Studies are needed on the physiopathology, treatment and prevention in the field of SSD, which is a particularly important clinical condition in geriatric patients.
El delirium es una alteración de la consciencia caracterizada desde el punto de vista clínico por síntomas en 3 dominios nucleares: dominio cognitivo (atención, orientación, capacidad visuoespacial y memoria), dominio circadiano (ciclo sueño-vigilia y conducta motora) y dominio del pensamiento de orden superior (curso del pensamiento y lenguaje)1. Su presentación suele ser aguda y su curso fluctuante1,2. La importancia clínica del trastorno viene incrementándose progresivamente conforme las evidencias científicas demuestran su efecto deletéreo a múltiples niveles, así como los potenciales beneficios de diversas medidas preventivas y terapéuticas. Su definición actual lleva implícita la dicotomía diagnóstica (presencia o ausencia de delirium), aunque trabajos recientes parecen demostrar que dicha dicotomía debería expresarse más como un continuo ordinal parecido a otras variables de relevancia clínica, de tal manera que se pudiera establecer la posibilidad de medidas diagnóstico-terapéuticas eficaces en un momento cronológico más precoz y hacer el seguimiento y tratamiento apropiado. Surge así el concepto de delirium subsindrómico (DSS), que abarcaría aquellas circunstancias subumbrales del delirium en base al número, tipo y/o gravedad de los síntomas. El DSS puede darse sin progresión al delirium, presentarse en el período prodrómico o durante la resolución del mismo, pudiendo incluso persistir por largo tiempo. De hecho, el Neurocognitive Disorders Work Group (Diagnostic and Statistical Manual of Mental Disorder) ha discutido el rol del DSS en el DSM-V y exhorta a los investigadores a aportar datos que ayuden a delinearlo3. Hay muy pocas referencias en España sobre este tema, salvo alguna pequeña reseña en los artículos de revisión y un estudio reciente sobre la prevalencia en los pacientes geriátricos4,5.
El objetivo del presente trabajo es revisar los trabajos publicados sobre el DSS hasta noviembre de 2012, y analizarlos teniendo en cuenta sus implicaciones para los pacientes geriátricos, así como sugerir futuras líneas de investigación.
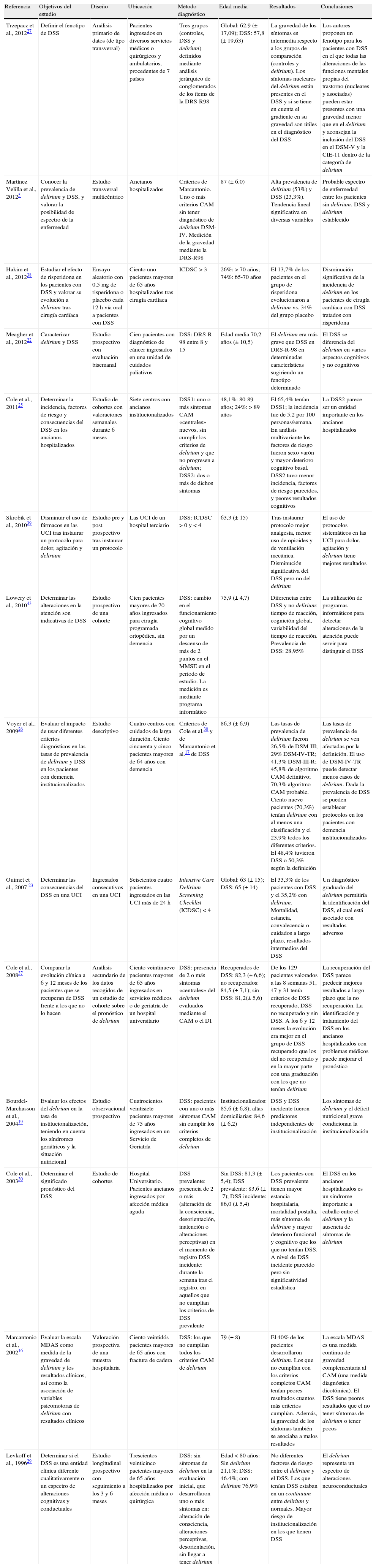
Metodología de la revisiónSe han seleccionado todos los artículos publicados en español e inglés desde enero de 1990 hasta noviembre de 2012 con los términos «DSS» y «subsyndromal delirium» en las siguientes fuentes de información: PubMed, UptoDate, Clinical Evidence, Fisterra, Ovid, ISI Web of Knowledge (WOK), NICE pathways, Medscape, Cochrane Library, PsycInfo y Google académico. Se escogió 1990 como punto de corte dado que se acepta que fue en esta década cuando aparecieron los primeros trabajos empíricos significativos sobre este concepto, después de que se formulasen por primera vez en 1980, unos criterios operativos independientes para el diagnóstico del delirium6,7. No se realizaron restricciones posteriores a la búsqueda ya que se obtuvo un número relativamente bajo de artículos que incluyeran tanto en el título como en el abstract los términos descritos (n=52). Se excluyeron aquellos estudios con análisis retrospectivos (de fuentes secundarias de información) o escasa calidad estadística, los case reports y aquellos en los que se encontró mediante la lectura de la introducción, los métodos y los resultados que el DSS no era relevante. El resumen de los 14 principales trabajos analizados en la presente revisión queda reflejado en la tabla 1. Finalmente, para complementar la revisión, se realizó un rastreo retrospectivo de la bibliografía correspondiente a cada uno de los trabajos incluidos en dicha tabla.
Resumen de los principales artículos sobre el delirium subsindrómico publicados entre 1990 y 2012, incluidos en esta revisión
| Referencia | Objetivos del estudio | Diseño | Ubicación | Método diagnóstico | Edad media | Resultados | Conclusiones |
| Trzepacz et al., 201227 | Definir el fenotipo de DSS | Análisis primario de datos (de tipo transversal) | Pacientes ingresados en diversos servicios médicos o quirúrgicos y ambulatorios, procedentes de 7 países | Tres grupos (controles, DSS y delirium) definidos mediante análisis jerárquico de conglomerados de los ítems de la DRS-R98 | Global: 62,9 (±17,09); DSS: 57,8 (±19,63) | La gravedad de los síntomas es intermedia respecto a los grupos de comparación (controles y delirium). Los síntomas nucleares del delirium están presentes en el DSS y si se tiene en cuenta el gradiente en su gravedad son útiles en el diagnóstico del DSS | Los autores proponen un fenotipo para los pacientes con DSS en el que todas las alteraciones de las funciones mentales propias del trastorno (nucleares y asociadas) pueden estar presentes con una gravedad menor que en el delirium y aconsejan la inclusión del DSS en el DSM-V y la CIE-11 dentro de la categoría de delirium |
| Martínez Velilla et al., 20125 | Conocer la prevalencia de delirium y DSS, y valorar la posibilidad de espectro de la enfermedad | Estudio transversal multicéntrico | Ancianos hospitalizados | Criterios de Marcantonio. Uno o más criterios CAM sin tener diagnóstico de delirium DSM-IV. Medición de la gravedad mediante la DRS-R98 | 87 (±6,0) | Alta prevalencia de delirium (53%) y DSS (23,3%). Tendencia lineal significativa en diversas variables | Probable espectro de enfermedad entre los pacientes sin delirium, DSS y delirium establecido |
| Hakim et al., 201238 | Estudiar el efecto de risperidona en los pacientes con DSS y valorar su evolución a delirium tras cirugía cardíaca | Ensayo aleatorio con 0,5mg de risperidona o placebo cada 12h vía oral a pacientes con DSS | Ciento uno pacientes mayores de 65 años hospitalizados tras cirugía cardíaca | ICDSC>3 | 26%: >70 años; 74%: 65-70 años | El 13,7% de los pacientes en el grupo de risperidona evolucionaron a delirium vs. 34% del grupo placebo | Disminución significativa de la incidencia de delirium en los pacientes de cirugía cardíaca con DSS tratados con risperidona |
| Meagher et al., 201222 | Caracterizar delirium y DSS | Estudio prospectivo con evaluación bisemanal | Cien pacientes con diagnóstico de cáncer ingresados en una unidad de cuidados paliativos | DSS: DRS-R-98 entre 8 y 15 | Edad media 70,2 años (±10,5) | El delirium era más grave que DSS en DRS-R-98 en determinadas características sugiriendo un fenotipo determinado | El DSS se diferencia del delirium en varios aspectos cognitivos y no cognitivos |
| Cole et al., 201125 | Determinar la incidencia, factores de riesgo y consecuencias del DSS en los ancianos hospitalizados | Estudio de cohortes con valoraciones semanales durante 6 meses | Siete centros con ancianos institucionalizados | DSS1: uno o más síntomas CAM «centrales» nuevos, sin cumplir los criterios de delirium y que no progresen a delirium; DSS2: dos o más de dichos síntomas | 48,1%: 80-89 años; 24%: >89 años | El 65,4% tenían DSS1; la incidencia fue de 5,2 por 100 personas/semana. En análisis multivariante los factores de riesgo fueron sexo varón y mayor deterioro cognitivo basal. DSS2 tuvo menor incidencia, factores de riesgo parecidos, y peores resultados cognitivos | La DSS2 parece ser un entidad importante en los ancianos hospitalizados |
| Skrobik et al., 201039 | Disminuir el uso de fármacos en las UCI tras instaurar un protocolo para dolor, agitación y delirium | Estudio pre y post prospectivo tras instaurar un protocolo | Las UCI de un hospital terciario | DSS: ICDSC >0 y <4 | 63,3 (±15) | Tras instaurar protocolo mejor analgesia, menor uso de opioides y de ventilación mecánica. Disminución significativa del DSS pero no del delirium | El uso de protocolos sistemáticos en las UCI para dolor, agitación y delirium tiene mejores resultados |
| Lowery et al., 201043 | Determinar las alteraciones en la atención son indicativas de DSS | Estudio prospectivo de una cohorte | Cien pacientes mayores de 70 años ingresados para cirugía programada ortopédica, sin demencia | DSS: cambio en el funcionamiento cognitivo global medido por un descenso de más de 2 puntos en el MMSE en el periodo de estudio. La medición es mediante programa informático | 75,9 (±4,7) | Diferencias entre DSS y no delirium: tiempo de reacción, cognición global, variabilidad del tiempo de reacción. Prevalencia de DSS: 28,95% | La utilización de programas informáticos para detectar alteraciones de la atención puede servir para distinguir el DSS |
| Voyer et al., 200926 | Evaluar el impacto de usar diferentes criterios diagnósticos en las tasas de prevalencia de delirium y DSS en los pacientes con demencia institucionalizados | Estudio descriptivo | Cuatro centros con cuidados de larga duración. Ciento cincuenta y cinco pacientes mayores de 64 años con demencia | Criterios de Cole et al.30 y de Marcantonio et al.17 de DSS | 86,3 (±6,9) | Las tasas de prevalencia de delirium fueron 26,5% de DSM-III; 29% DSM-IV-TR; 41,3% DSM-III-R; 45,8% de algoritmo CAM definitivo; 70,3% algoritmo CAM probable. Ciento nueve pacientes (70,3%) tenían delirium con al menos una clasificación y el 23,9% todos los diferentes criterios. El 48,4% tuvieron DSS o 50,3% según la definición | Las tasas de prevalencia de delirium se ven afectadas por la definición. El uso de DSM-IV-TR puede detectar menos casos de delirium. Dada la prevalencia de DSS se pueden establecer protocolos en los pacientes con demencia institucionalizados |
| Ouimet et al., 2007 23 | Determinar las consecuencias del DSS en una UCI | Ingresados consecutivos en una UCI | Seiscientos cuatro pacientes ingresados en las UCI más de 24h | Intensive Care Delirium Screening Checklist (ICDSC) <4 | Global: 63 (±15); DSS: 65 (±14) | El 33,3% de los pacientes con DSS y el 35,2% con delirium. Mortalidad, estancia, convalecencia o cuidados a largo plazo, resultados intermedios del DSS | Un diagnóstico graduado del delirium permitiría la identificación del DSS, el cual está asociado con resultados adversos |
| Cole et al., 200837 | Comparar la evolución clínica a 6 y 12 meses de los pacientes que se recuperan de DSS frente a los que no lo hacen | Análisis secundario de los datos recogidos de un estudio de cohorte sobre el pronóstico de delirium | Ciento veintinueve pacientes mayores de 65 años ingresados en servicios médicos o de geriatría de un hospital universitario | DSS: presencia de 2 o más síntomas «centrales» del delirium evaluados mediante el CAM o el DI | Recuperados de DSS: 82,3 (±6,6); no recuperados: 84,5 (±7,1); sin DSS: 81,2(±5,6) | De los 129 pacientes valorados a las 8 semanas 51, 47 y 31 tenía criterios de DSS recuperado, DSS no recuperado y sin DSS. A los 6 y 12 meses la evolución era mejor en el grupo de DSS recuperado que los del no recuperado y en la mayor parte con una graduación con los que no tenían delirium | La recuperación del DSS parece predecir mejores resultados a largo plazo que la no recuperación. La identificación y tratamiento del DSS en los ancianos hospitalizados con problemas médicos puede mejorar el pronóstico |
| Bourdel-Marchasson et al., 200419 | Evaluar los efectos del delirium en la tasa de institucionalización, teniendo en cuenta los síndromes geriátricos y la situación nutricional | Estudio observacional prospectivo | Cuatrocientos veintisiete pacientes mayores de 75 años ingresados en un Servicio de Geriatría | DSS: pacientes con uno o más síntomas CAM sin cumplir los criterios completos de delirium | Institucionalizados: 85,6 (±6,8); altas domiciliarias: 84,6 (±6,2) | DSS y DSS incidente fueron predictores independientes de institucionalización | Los síntomas de delirium y el déficit nutricional grave condicionan la institucionalización |
| Cole et al., 200330 | Determinar el significado pronóstico del DSS | Estudio de cohortes | Hospital Universitario. Pacientes ancianos ingresados por afección médica aguda | DSS prevalente: presencia de 2 o más (alteración de la consciencia, desorientación, inatención o alteraciones perceptivas) en el momento de registro DSS incidente: durante la semana tras el registro, en aquellos que no cumplían los criterios de DSS prevalente | Sin DSS: 81,3 (±5,4); DSS prevalente: 83,6 (±7); DSS incidente: 86,0 (±5,4) | Los pacientes con DSS prevalente tienen mayor estancia hospitalaria, mortalidad postalta, más síntomas de delirium y mayor deterioro funcional y cognitivo que los que no tenían DSS. A nivel de DSS incidente parecido pero sin significatividad estadística | El DSS en los ancianos hospitalizados es un síndrome importante a caballo entre el delirium y la ausencia de síntomas de delirium |
| Marcantonio et al., 200216 | Evaluar la escala MDAS como medida de la gravedad de delirium y los resultados clínicos, así como la asociación de variables psicomotoras de delirium con resultados clínicos | Valoración prospectiva de una muestra hospitalaria | Ciento veintidós pacientes mayores de 65 años con fractura de cadera | DSS: los que no cumplían todos los criterios CAM de delirium | 79 (±8) | El 40% de los pacientes desarrollaron delirium. Los que no cumplían con los criterios completos CAM tenían peores resultados cuantos más criterios cumplían. Además, la gravedad de los síntomas también se asociaba a malos resultados | La escala MDAS es una medida continua de gravedad complementaria al CAM (una medida diagnóstica dicotómica). El DSS tiene peores resultados que el no tener síntomas de delirium o tener pocos |
| Levkoff et al., 199629 | Determinar si el DSS es una entidad clínica diferente cualitativamente o un espectro de alteraciones cognitivas y conductuales | Estudio longitudinal prospectivo con seguimiento a los 3 y 6 meses | Trescientos veinticinco pacientes mayores de 65 años hospitalizados por afección médica o quirúrgica | DSS: sin síntomas de delirium en la evaluación inicial, que desarrollaron uno o más síntomas en: alteración de consciencia, alteraciones perceptivas, desorientación, sin llegar a tener delirium | Edad <80 años: Sin delirium 21,1%; DSS: 46.4%; con delirium 76,9% | No diferentes factores de riesgo entre el delirium y el DSS. Los que tenían DSS estaban en un continuum entre delirium y normales. Mayor riesgo de institucionalización en los que tienen DSS | El delirium representa un espectro de alteraciones neuroconductuales |
CAM: Confusion Assessment Method; CIE: Clasificación internacional de enfermedades; DI: Delirium Index; DRS-R98: Delirium Rating Scale-Revised-98; DSM: Diagnostic and Statistical Manual of Mental Disorder; DSS: delirium subsindrómico; ICDSC: Intensive Care Delirium Screening Checklist; MDAS: Memorial Delirium Assessment Scale.
Los criterios diagnósticos de cualquier entidad patológica son la base fundamental sobre la que asienta el desarrollo posterior a nivel clínico, preventivo, terapéutico o experimental. El concepto de DSS está emergiendo actualmente y no existen criterios clínicos universales para su diagnóstico.
El delirium fue incluido por primera vez como trastorno independiente por la American Psychatric Association en la tercera edición del Diagnostic and Statistical Manual of Mental Disorders (DSM-III) en 19808. Desde entonces ha habido 3 revisiones del manual que han conducido a 2 cambios en la definición de los criterios de delirium: DSM-III-R (1987) y DSM-IV (1994)9. Los criterios DSM-IV y DSM-IV-TR (2000) son los mismos. Los criterios diagnósticos del DSM-IV son menos restrictivos que los de la International Statistical Classification of Diseases and Related Health Problems, 10th revisión (ICD-10) o que los del DSM-III-R, y así pues llevan a diagnosticar más casos de delirium, incluso si en realidad son subsindrómicos, que cuando se usan definiciones más restrictivas10,11.
El primer grupo de trabajo que empleó de manera significativa el concepto de DSS fue el de Levkoff et al.. En sus primeros trabajos12,13 definían como casos de DSS los pacientes con manifestaciones incompletas de delirium y los combinaba con aquellos sin síntomas de delirium. En un artículo posterior, Levkoff et al. dividieron su muestra en DSS incidente (los que desarrollaban uno o más síntomas como alteración de la consciencia, desorientación, o alteraciones perceptivas durante el ingreso hospitalario, pero que no cumplían los criterios DSM-III de delirium), delirium incidente (cumplían los criterios de delirium) y normal o no delirium. Al alta, el 44% de los que tenían delirium eran institucionalizados frente al 10% de los casos con DSS y ninguno de los normales. El grupo de Levkoff objetivó que el 69,2% de los pacientes experimentaban un periodo prodrómico antes del DSS y que hasta el 82,3% podían continuar teniendo síntomas individuales de delirium sin llegar a los criterios DSM hasta 6 meses después del alta14.
Otros autores empezaron también a definir el DSS en términos de agudeza, gravedad, y tipo de síntomas, pero sin llegar a dilucidar la entidad como tal15. Marcantonio et al. en el 2002, definieron que en su estudio sobre las consecuencias del delirium en los mayores de 65 años ingresados para cirugía de cadera, tenían DSS aquellos pacientes que no llegaban a cumplir todos los criterios del Confusion Assessment Method (CAM)16. Posteriormente Cole et al. en pacientes geriátricos hospitalizados, con alto porcentaje de demencia, conceptualizaron el DSS como la presencia de 2 o más de los siguientes síntomas: alteración de la consciencia, inatención, desorientación o alteraciones perceptivas; medidas mediante el CAM o el Delirium Index (DI)4. Otros autores definieron DSS como la presencia de uno o más síntomas «centrales» del CAM, sin llegar a tener un diagnóstico completo y sin progresar a delirium17–19.
Fann et al. combinaron la Delirium Rating Scale (DRS) y la Memorial Delirium Assessment Scale (MDAS) para realizar valoraciones diarias de adultos ingresados por trasplante de medula ósea y encontraron que días antes de que se pudiera hacer el diagnóstico de delirium muchos presentaban déficits cognitivos, cambios en la conducta motora, labilidad afectiva y alteraciones en la percepción y el pensamiento20. Posteriormente, en 2 estudios se definió como casos de DSS a los pacientes que tuvieran puntuaciones entre 8 y 1321, o entre 8 y 15 en la Delirium Rating Scale-Revised-98 (DRS-R98)22. En estos trabajos se comprueba que la gravedad de la alteración del ciclo sueño-vigilia, de los cambios en la actividad motora, de las alteraciones en la percepción y afectividad, así como la forma aguda de inicio son comparables entre el DSS y el delirium. Mientras que la gravedad de las alteraciones cognitivas, del pensamiento superior y del contenido del pensamiento en los pacientes con DSS fue intermedia entre el delirium y los controles por debajo del punto de corte definido en cada uno de los 2 estudios.
En las Unidades de Cuidados Intensivos se utilizan escalas específicas para esa situación clínica. El DSS se ha definido en este ámbito como la presencia de uno a 3 síntomas de delirium en la Intensive Care Delirium Screening Checklist (ICDSC), sin alcanzar el punto de corte y sin progresar a delirium. Los síntomas incluían: nivel alterado de consciencia, inatención, desorientación, psicosis, alteraciones motoras, labilidad afectiva, lenguaje alterado y cambios del ritmo sueño-vigilia23,24.
Algunos autores han realizado comparaciones entre las diferentes definiciones de delirium y DSS, recalcando la importancia de estandarizar una definición universal y que permita avanzar en términos de investigación clínica25,26. Además, es probable que en las poblaciones con un alto porcentaje de demencia, como los pacientes geriátricos, sea necesario utilizar definiciones más estrictas de DSS para evitar el sesgo de confusión entre los síntomas de delirium y los del deterioro cognitivo de base5.
Casi todos los estudios incluidos en esta revisión fueron hechos en muestras que incluían pacientes con demencia, lo que puede dificultar el estudio de la semiología del DSS. Además, muchos se centran en estudiar las consecuencias más que las características clínicas del DSS y usan criterios o definiciones a priori, lo cual restringe la exploración fenomenológica detallada (tabla 1). Los artículos que definen como casos de DSS a los pacientes que no cumplen todos los criterios de algún sistema diagnóstico como el DSM, o de algún algoritmo como el CAM (que se basa en los criterios DSM-III-R), podrían hacer que se diagnostique erróneamente DSS en sujetos con alteraciones cognitivas inespecíficas.
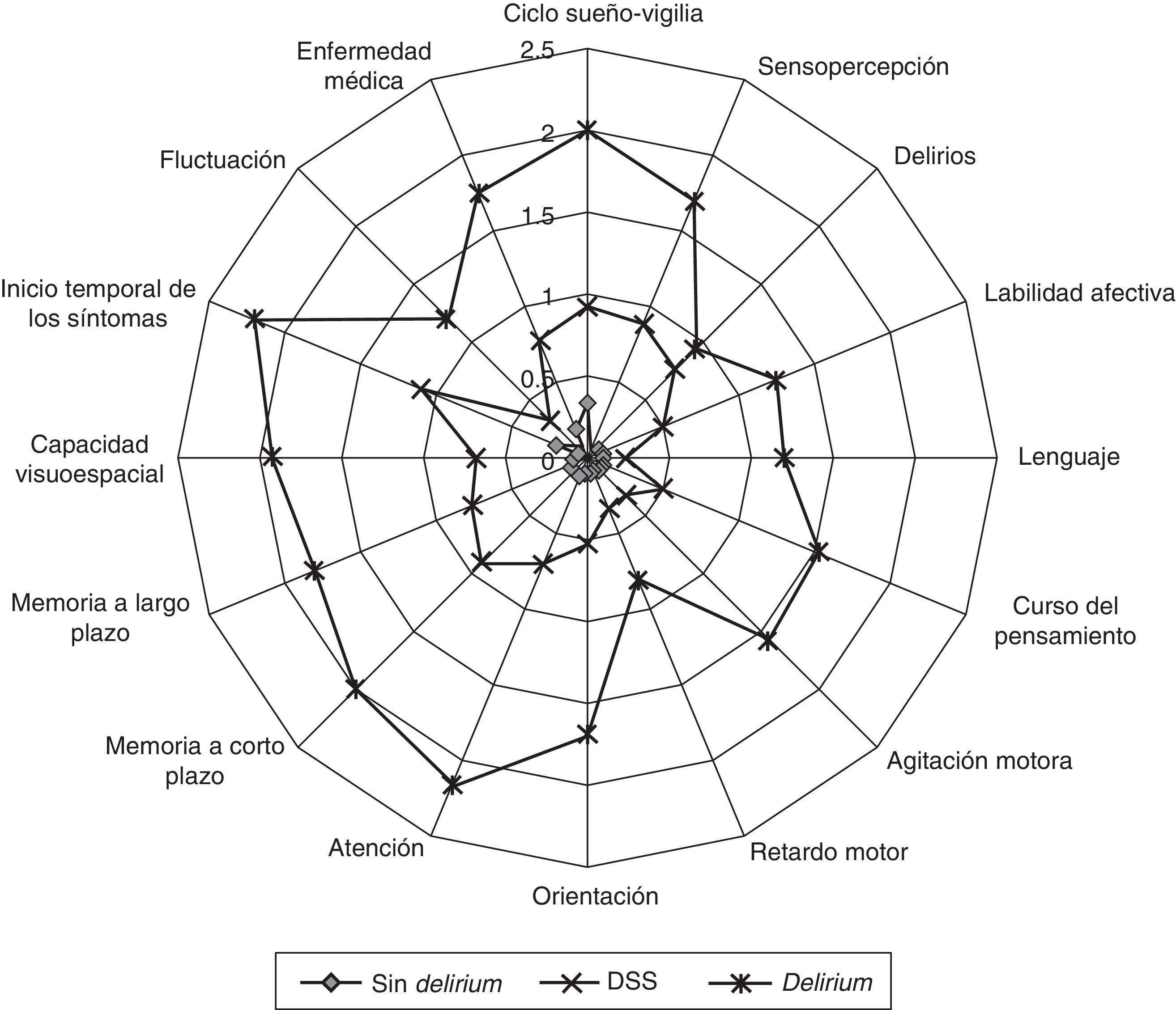
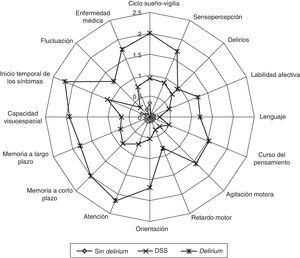
Trzepacz et al. publicaron recientemente un Análisis de Datos Primarios (ADP) de estudios realizados en América, Europa y Asia. El objetivo de dicho estudio fue delinear el fenotipo del DSS (sin usar definiciones a priori) en 859 sujetos sin demencia, provenientes de diversos contextos clínicos, evaluados mediante la DRS-R9827. Esta escala de 16 ítems no se basa en ninguna clasificación diagnóstica e incluye las características conocidas del delirium. La gravedad de los síntomas puede ser puntuada entre 0 (normal) y 3 (máximo) y contiene descripciones precisas para cada posible puntuación en cada uno de sus ítems28. En el citado ADP se realizó un análisis de conglomerados en el que se incluyeron todos los ítems de la DRS-R98, para obtener los 3 grupos de comparación (controles sin delirium, DSS, delirium) y posteriormente, análisis discriminantes entre los grupos. En general, la gravedad de los síntomas del DSS fue intermedia en comparación con los controles y los casos de delirium (fig. 1). Las características nucleares del delirium discriminaron casi el 80% de los sujetos con DSS de los controles. Teniendo en cuenta las puntuaciones obtenidas por los pacientes con DSS en los ítems de la DRS-R98 que evalúan los dominios nucleares del trastorno, los autores proponen que de manera provisional, a nivel clínico se podría utilizar la combinación de cinco síntomas definitorios de DSS que podemos ver en la tabla 227.
Representación radial de las puntuaciones en los 16 ítems de la DRS-R98, obtenidas por un grupo multicultural de 224 pacientes sin delirium, 138 pacientes con DSS y 497 pacientes con delirium.
Fuente: reimpreso de Trzepacz et al.27, con el permiso de Elsevier.
Características clínicas pertenecientes a los 3 dominios nucleares del delirium que deben explorarse para diagnosticar su estado subsindrómico. Todas las características han de estar presentes simultáneamente
| Dominio | Característica |
| Circadiano | Alteración leve en la continuidad del sueño durante la noche o somnolencia ocasional diurna |
| Pensamiento de orden superior | Alteración en el curso del pensamiento definida por tangencialidad o circunstancialidad |
| Cognitivo | Desorientación en tiempo o espacio |
| Distraibilidad leve o dificultades para mantener la atención (concentración), pero capacidad para volver a centrarla al llamado | |
| Dificultad leve para moverse en su entorno (capacidad visuoespacial) |
Fuente: Trzepacz et al.27.
Finalmente, los autores de este trabajo abogan por la inclusión del DSS como una entidad clínica en los manuales diagnósticos dentro de la categoría de delirium, lo cual facilitaría el reconocimiento clínico precoz y fomentaría su investigación mediante la estandarización de la definición.
EpidemiologíaAl no existir unos criterios clínicos definitorios estandarizados del DSS, las cifras varían ampliamente según el tipo de población, ubicación y criterios utilizados para el diagnóstico. Con los datos limitados de que disponemos en la actualidad, la prevalencia varía desde el 12 al 75,6%5,19,25,29–35. En algunas poblaciones ambulatorias específicas, como los pacientes con cáncer de cabeza y cuello estudiados por Bond et al., la prevalencia es inferior, en torno al 7,2%35. Respecto a la incidencia varía del 4,6 al 69%19,25,29–35. El único trabajo sobre DSS en España, se realizó de manera multicéntrica en ancianos hospitalizados, objetivando una prevalencia de DSS del 22,3%. Los criterios clínicos diagnósticos de DSS utilizados se basaron en los de Marcantonio17, y se usó la DRS-R98 como variable continua para cuantificar la gravedad del trastorno5.
Los factores de riesgo incluyen: edad16,18,23,29–31, demencia16,29,30, gravedad de enfermedad23,29,30, mayor comorbilidad16, síndromes geriátricos, historia de delirium previo y desnutrición5. Los datos de incidencia, prevalencia y factores de riesgo, deben interpretarse con cautela, en espera de ser confirmados en estudios mediante criterios clínicos estandarizados validos.
FisiopatologíaNo existe actualmente ningún trabajo que analice la fisiopatología del DSS aunque es de suponer que como entidad perteneciente al espectro clínico del delirium, debe estar íntimamente relacionada con este. Aunque la propia fisiopatología del delirium no se conoce aún en profundidad, se acepta que es una respuesta estereotipada a diversas lesiones que pueden originarlo (etiologías) y que provocan una alteración de los procesos corticales superiores, como puede evidenciarse en el enlentecimiento generalizado del electroencefalograma (EEG) y en su rango amplio de síntomas que abarcan los dominios nucleares del síndrome y sus características asociadas (síntomas psicóticos y afectivos). El hecho de que todas las perturbaciones fisiológicas terminen generando los mismos cambios en el EEG y una expresión clínica común lleva a pensar que terminan por producir una disfunción en ciertos circuitos y neurotransmisores específicos (esto es lo que se conoce como la hipótesis de la vía neuronal común o la analogía del embudo). Desde el punto de vista neuroquímico, la explicación más estudiada sobre la vía neuronal común del delirium, es que se trata de un estado de baja actividad colinérgica/alta actividad dopaminérgica6.
Matsushima et al. describieron un enlentecimiento prodrómico en el EEG asociado con alteraciones en el sueño en pacientes ingresados en una unidad especializada en cuidados cardiovasculares36. Se desconoce de momento la intensidad de las alteraciones en el funcionamiento cerebral en el DSS o si por el contrario hay un umbral de dichos neurotransmisores para las manifestaciones clínicas.
ConsecuenciasIndependientemente de la definición y del contexto, el DSS se asoció a malos resultados funcionales, cognitivos, estancia hospitalaria, institucionalización y mortalidad18,19,23,24,29,30, que habitualmente eran intermedios entre los que tenían y los que no delirium. Este efecto deletéreo parece mantenerse a largo plazo16,17,37.
Cole et al. detectaron un peor pronóstico para los casos de DSS (pacientes geriátricos que cumplían entre 2 y 4 características de los criterios DSM-III-R para delirium) en comparación con controles, con mayores tiempos de estancia, reducción en el estado funcional cognitivo, mayor frecuencia de institucionalización y de mortalidad. Estos desenlaces se correlacionaron con el numero de características clínicas que tenían los pacientes (Cole et al, 2003). Marcantonio et al. encontraron que los pacientes mayores de 65 años ingresados para cirugía de fractura de cadera que tenían DSS según su definición, tenían peor pronóstico a 6 meses (más mortalidad y deterioro en la realización de las actividades de la vida diaria) que los controles16. Bourdel-Marchasson et al. definieron arbitrariamente que los pacientes mayores de 75 años admitidos a una unidad geriátrica que cumplían con alguna(s) pero no todas las características evaluadas por el CAM tenían DSS y encontraron que dichos pacientes tenían mayor probabilidad de ser institucionalizados19.
TratamientoA nivel terapéutico son muy escasos los trabajos relacionados directamente con el concepto de DSS. El más interesante es un trabajo que compara en un grupo de pacientes sometidos a cirugía cardiaca, la efectividad de 0,5mg de risperidona oral vs. placebo cada 12h, para prevenir el paso de DSS a delirium. En ese trabajo, el 13,7% de los sujetos que recibieron el principio activo y el 34% del grupo con placebo terminaron desarrollando un delirium plenamente establecido (p<0,05)38. Otro trabajo demostró que el uso de un protocolo estandarizado de tratamiento del delirium en las UCI, era capaz de disminuir de manera significativa el delirium, pero no el DSS39. Actualmente, en http://www.clinicaltrials.org solo hay un trabajo que analice la conversión de DSS a delirium. Se trata de un ensayo con haloperidol frente a placebo en la Universidad Northeastern, el cual actualmente está reclutando pacientes en una UCI. Es reseñable que uno de los criterios de exclusión para entrar en este estudio sea el ser mayor de 84 años. No existen estudios sobre estrategias no farmacológicas específicas para acortar la duración del DSS posterior a un episodio de delirium.
Investigación futuraEs necesario un avance significativo en todos los aspectos del delirium, pero quizás uno de los que más vaya a destacar en los próximos años sea el del DSS por su capacidad preventiva y diagnóstica precoz, pudiendo intervenir antes de la presentación del cuadro plenamente establecido.
El grupo de de Trzepacz está trabajando en la elaboración de unos criterios diagnósticos provisionales para el diagnóstico del DSS basados en sus estudios sobre los dominios nucleares del delirium y la fenomenología del DSS, así como en su estudio sobre el impacto que tiene el deterioro cognitivo, entre otros aspectos, en el delirium geriátrico1,6,27,40-42.
También es posible que en las nuevas definiciones del DSM se incluya por lo menos la opción de diagnosticar el DSS como «delirium not elsewhere classified» (delirium no clasificado en otro apartado). La existencia de unos criterios fiables permitirá el diseño y validación de instrumentos clínicos apropiados a los diversos ámbitos en los que el DSS pueda presentarse, incluido el geriátrico y facilitará la investigación traslacional.
A pesar de que la población anciana se ve afectada con mucha frecuencia por este trastorno, en el único trabajo en curso de prevención del paso de DSS a delirium, uno de los criterios de exclusión es precisamente la edad avanzada. Esto conduce a un claro sesgo a la hora de extrapolar conclusiones. No tenemos noticia de que en España o Hispanoamérica se esté llevando a cabo ningún trabajo sobre DSS en la población geriátrica, y eso marca un amplio campo de investigación en muy diversos ámbitos clínicos. Ocurre lo mismo en el otro extremo de la vida (edad pediátrica, con inmadurez del sistema nervioso central), que también podría tener una gran frecuencia de DSS.
ConclusionesLa inadecuada investigación sobre la fenomenología del DSS contrasta con su importancia clínica y posible consideración por diversos autores como una entidad independiente. Los trabajos al respecto, son heterogéneos y no utilizan una definición común, por lo que se dificulta la extrapolación de resultados. El trabajo de Trzepacz et al. se centró en estudiar la semiología del DSS en un espectro amplio de pacientes no «contaminado» por el diagnóstico de demencia, con una herramienta diseñada para el estudio fenomenológico del delirium sin usar definiciones a priori, y aclara que en estos pacientes hay alteraciones en los 3 dominios nucleares del trastorno. A pesar de las diversas definiciones usadas, las personas con DSS tienen una mortalidad mayor, así como peor desempeño cognitivo y funcional en el seguimiento en comparación con los controles. El desarrollo de unos criterios fiables para el diagnóstico de DSS permitirá desarrollar la investigación en relación con su fisiopatología y tratamiento (farmacológico y no farmacológico), entre otras áreas. Creemos que es fundamental la investigación multidisciplinar a este nivel por los importantes potenciales beneficios clínicos del tratamiento precoz. Dado que la prevalencia de delirium se incrementa con la edad, son necesarios más trabajos sobre el DSS en esta población.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.