En el estadio de fin de vida de la demencia, las comorbilidades médicas se asocian a un grado elevado de sufrimiento en el paciente. Se trata de averiguar la relación entre los síntomas de falta de confortabilidad y el grado de sufrimiento del paciente, así como aclarar su relación con el malestar emocional y el grado de sobrecarga del cuidador.
Material y métodosSe incluyen pacientes con demencia avanzada según los criterios del Hospice Enrolment Criteria for End-stage Dementia patients. El sufrimiento del paciente se evaluó con la escala Mini-Suffering State Examination (MSSE). En los cuidadores se administró la escala de sobrecarga del cuidador de Zarit (ZR), y el cuestionario de salud general de Goldberg (GHQ-28). Se utilizan técnicas de tendencia central y análisis de correlaciones.
ResultadosSe registraron datos de 71 pacientes. De la comorbilidad de síntomas asociados a la demencia avanzada, la neumonía (rho de Spearman:−0,29; p=0,01) y la malnutrición (rho de Spearman:−0,25; p=0,03), muestran asociaciones significativas con la puntuación total de la escala MSSE. No aparecen correlaciones significativas entre el sufrimiento del paciente y los síntomas psiquiátricos del cuidador (r:0,11; p=0,37) o grado de la sobrecarga (r:0,13; p=0,32).
ConclusionesLa identificación de signos de sufrimiento en los pacientes con demencia avanzada viene reconocida por las afecciones concurrentes específicas como la neumonía y la malnutrición. El malestar emocional del cuidador no muestra relación con el sufrimiento del paciente medido por el MSSE.
At the end stage of life of dementia, medical comorbidities are associated with a high degree of patient suffering. The aim of this study was to assess the relationship between the lack of symptoms of discomfort and the level of patient suffering. The relationship with psychological distress and caregiver burden was also clarified.
Material and methodsThis study included patients with advanced dementia according to the criteria of the Hospice Enrolment Criteria for End-stage Dementia patients. Patient suffering was assessed with Mini-Suffering State Examination (MSSE). The caregivers were scored by Zarit caregiver burden scale (ZR), and the General Health Questionnaire of Goldberg (GHQ-28). Central tendency and correlation tests were used in the statistical analysis.
ResultsThe study recorded data from 71 patients. In the comorbidity of medical symptoms associated with advanced dementia, pneumonia (Spearman's rho: −0.29; P=.01), and malnutrition (Spearman's rho: −0.25; P=.03), showed a significant association with the total scale score of MSSE. There were no significant correlations between patient suffering and caregiver psychological distress (r: 0.11; P=.37), or caregiver burden (r: 0.13; P=.32).
ConclusionsThe identification of suffering in patients with advanced dementia is recognised by specific symptoms, such as pneumonia and malnutrition. The caregiver’ psychological distress of the caregiver was shown to be unrelated to patient suffering as measured by MSSE.
Se constatan en varios estudios la dificultad por parte de los clínicos para implementar el tratamiento paliativo en los estadios avanzados de la demencia1,2. En estos casos, el paciente puede sufrir un rango de síntomas parecidos a los que se manifiestan en estadios terminales de otras enfermedades crónicas, como dolor, problemas deglutorios, estados de agitación, disnea, signos de malnutrición, úlceras por presión, neumonía o infecciones del tracto respiratorio y urinario3–5. Por lo tanto, puede ser apropiado la introducción de una intervención dirigida a la confortabilidad de los síntomas, facilitar el ingreso en una unidad especializada, y proporcionar apoyo emocional a los cuidadores, integrados con el paciente como unidad de tratamiento3,6,7.
Una proporción elevada de pacientes hospitalizados que fallecen con demencia, a menudo lo hacen después de haber presentado intervenciones agresivas sin implicar a la familia en la toma de decisiones4 y sin haber sido valorados por el equipo de cuidados paliativos5. La predicción del estadio de fin de vida en la demencia, se asocia principalmente con la pérdida severa de funcionalidad y la aparición de múltiples comorbilidades médicas (disnea, úlceras por presión, insuficiencia cardíaca, pérdida de peso), que aceleran la evolución de la demencia8. Aún así, hay dificultades para establecer los factores pronósticos que estimen la supervivencia en fase avanzada de la demencia6,9. En estas condiciones y dados a maximizar el bienestar del paciente se tiende a priorizar el abordaje paliativo y la limitación terapéutica10,11.
El objetivo de este estudio es evaluar el grado de sufrimiento o síntomas de falta de confortabilidad del paciente con demencia avanzada tributario de tratamiento paliativo durante el ingreso en la unidad de psicogeriatría. De forma añadida se plantea averiguar qué síntomas caracterizan la falta de confortabilidad del paciente, y su relación con el malestar emocional y grado de sobrecarga del cuidador.
Material y métodoSe trata de un estudio de corte trasversal, realizado en el Antic Hospital de Sant Jaume i Santa Magdalena (Mataró, Barcelona), centro socio-sanitario perteneciente al Consorci Sanitari del Maresme. La recogida de datos se realizó durante los meses de junio del 2009 a diciembre del 2011. El método de investigación utilizado obtuvo la conformidad del comité de ética del hospital.
Se elige consecutivamente una muestra de pacientes que ingresan en la unidad de psicogeriatría tributarios de tratamiento paliativo. Tras la entrevista de ingreso, el cuidador principal fue consultado por la médico geriatra de la unidad para participar en el estudio. Aquellos cuidadores que accedieron a colaborar fueron citados para explicarles la investigación, firmar la hoja de consentimiento informado y proporcionarles los cuestionarios para que los cumplimentaran. La entrevista con el cuidador y administración de los instrumentos de evaluación se realizó por la psicóloga de la unidad, dentro de los 10 primeros días tras el ingreso del paciente. La hoja de recogida de datos clínicos del paciente fue cumplimentada por la médico geriatra de la unidad, acorde a la información registrada en la historia clínica y valoración clínica al ingreso, solo los datos sobre tiempo de estancia y tipo de alta fueron registrados al abandono de la unidad.
Criterios de inclusión en el estudio fueron el diagnóstico de la demencia en fase avanzada con estadiaje superior al estadio 7 de la escala Functional Assessment Statging Tool (FAST) y presencia de complicaciones médicas según los criterios de la guía clínica del National Hospice Organization (NHO), que requieren de ingreso hospitalario para su tratamiento. En el cuidador, el criterio de inclusión fue acceder a participar en el estudio firmando el consentimiento informado. Los criterios de exclusión en el paciente fueron que no se consideren en estado de final de vida, o estado en fase de agonía; en el cuidador fueron el deterioro cognitivo que impidiera la comprensión de las pruebas administradas, o se tratara de cuidadores remunerados.
Así mismo, se registraron las variables sociodemográficas del paciente: la edad, el sexo, el tipo de parentesco del cuidador con el paciente; en el cuidador, la edad y el sexo. Conforman las variables clínicas: el tipo de demencia, la fecha de diagnóstico de la demencia, la comorbilidad asociada según la propuesta del NHO, el tiempo de estancia en la unidad, el motivo de abandono de la unidad y el exitus o alta del paciente a otro centro o domicilio.
La escala FAST12 es un instrumento para evaluar el declive funcional en las actividades de la vida diaria, que aparece en correspondencia al deterioro cognitivo en las demencias degenerativas. Es una escala formada por 7 estadios y un total de 16 progresivos subestadios, que van desde la normalidad en el estadio 1 al 7f de la demencia severa. La presencia de un estadio en la escala FAST≥7c se considera como manifestación de deterioro funcional severo12.
La escala Mini-Suffering State Examination (MSSE)13, evalúa el sufrimiento en pacientes con demencia avanzada en el estadio de final de vida. El instrumento está formado por 10 síntomas, con una repuesta dicotómica de presencia o ausencia de síntomas. La puntuación total oscila de 0-10, a mayor puntuación se refleja mayor grado de sufrimiento en el paciente. Los ítems incluidos en la escala son: intranquilidad, gritos, dolor, úlceras de decúbito, malnutrición, trastornos alimentarios, utilización de procedimientos invasivos, inestabilidad en la condición médica, sufrimiento según la opinión del médico y sufrimiento según la opinión de la familia. Se establece una categorización del grado del sufrimiento según los intervalos de la puntuación total, un nivel bajo de sufrimiento con una puntuación de 0-3, nivel intermedio de sufrimiento con una puntuación de 4-6, y alto nivel de sufrimiento con una puntuación de 7-10.
En los cuidadores, el instrumento de cribado utilizado para evaluar la sintomatología psiquiátrica fue el cuestionario de salud general de Goldberg (GHQ-28)14. Es un autoinforme con 28 ítems agrupados en 4 subescalas que conforman las dimensiones de síntomas somáticos, ansiedad e insomnio, disfunción social y depresión. El punto de corte del total de la escala para discriminar la sintomatología psiquiátrica significativa se sitúa en un valor 6/7.
La escala de sobrecarga del cuidador de Zarit15, consta de 22 ítems cuyo concepto evalúa el grado de sobrecarga o afectación subjetiva de la relación de cuidados sobre la vida de los cuidadores. El punto de corte establecido en la escala de Zarit para discriminar entre no sobrecarga y sobrecarga subjetiva del familiar es un valor de 46-47.
En las pruebas estadísticas se realizó un análisis descriptivo de los datos, calculando la distribución de frecuencias y medidas de tendencia central. Se consideró el ajuste de los datos a la condición de normalidad. En el análisis de correlaciones se utilizó la prueba de Spearman si son variables cualitativas, o coeficiente de Pearson en variables cuantitativas. Los análisis se realizaron con el programa estadístico SSPS® versión 15. Los niveles de significación estadística se establecen con un valor de p<0,05.
ResultadosDe forma consecutiva se ofrece participar en el estudio a un grupo de 88 cuidadores de pacientes que cumplen los criterios de inclusión, de ellos solo acceden a participar los cuidadores de 71 pacientes a quienes se les registraron los datos médicos. Después, 8 cuidadores rechazan la cumplimentación de cuestionarios por falta de interés, y 5 pacientes fallecieron antes de que los cuidadores devolvieran los cuestionarios. Se analizan los datos médicos de 71 pacientes y las respuestas de los cuestionarios de 59 cuidadores.
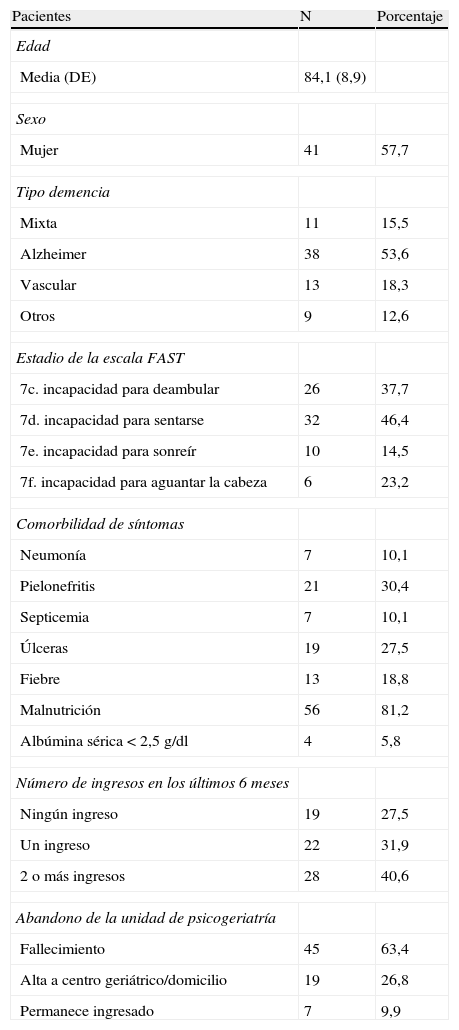
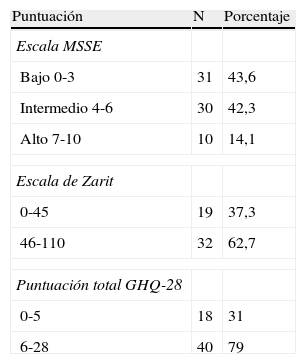
Los pacientes incluidos en el estudio tienen un rango de edad entre 53 a 101 años. La mayoría son mujeres (57,7%), con demencia tipo Alzheimer (52,9%). La mediana del tiempo de estancia del paciente en la unidad fue de 30 días. La distribución de frecuencias en la afectación del estado funcional del paciente según el FAST y otros datos clínicos, se muestra en la tabla 1. La puntuación media en la escala MSSE es de 4,03 (Sd:2,23). La distribución de frecuencias de los pacientes en las categorías de graduación del sufrimiento (bajo, intermedio y alto) se muestra en la tabla 2.
Características demográficas y clínicas de los pacientes con demencia avanzada tributarios de tratamiento paliativo (N=71)
| Pacientes | N | Porcentaje |
| Edad | ||
| Media (DE) | 84,1 (8,9) | |
| Sexo | ||
| Mujer | 41 | 57,7 |
| Tipo demencia | ||
| Mixta | 11 | 15,5 |
| Alzheimer | 38 | 53,6 |
| Vascular | 13 | 18,3 |
| Otros | 9 | 12,6 |
| Estadio de la escala FAST | ||
| 7c. incapacidad para deambular | 26 | 37,7 |
| 7d. incapacidad para sentarse | 32 | 46,4 |
| 7e. incapacidad para sonreír | 10 | 14,5 |
| 7f. incapacidad para aguantar la cabeza | 6 | 23,2 |
| Comorbilidad de síntomas | ||
| Neumonía | 7 | 10,1 |
| Pielonefritis | 21 | 30,4 |
| Septicemia | 7 | 10,1 |
| Úlceras | 19 | 27,5 |
| Fiebre | 13 | 18,8 |
| Malnutrición | 56 | 81,2 |
| Albúmina sérica <2,5g/dl | 4 | 5,8 |
| Número de ingresos en los últimos 6 meses | ||
| Ningún ingreso | 19 | 27,5 |
| Un ingreso | 22 | 31,9 |
| 2 o más ingresos | 28 | 40,6 |
| Abandono de la unidad de psicogeriatría | ||
| Fallecimiento | 45 | 63,4 |
| Alta a centro geriátrico/domicilio | 19 | 26,8 |
| Permanece ingresado | 7 | 9,9 |
DE: desviación estándar; FAST: Functional Assessment Statging Tool.
Distribución de frecuencias según puntos de corte, por niveles de sufrimiento en el paciente, y sintomatología psiquiátrica y grado de sobrecarga en el cuidador
| Puntuación | N | Porcentaje |
| Escala MSSE | ||
| Bajo 0-3 | 31 | 43,6 |
| Intermedio 4-6 | 30 | 42,3 |
| Alto 7-10 | 10 | 14,1 |
| Escala de Zarit | ||
| 0-45 | 19 | 37,3 |
| 46-110 | 32 | 62,7 |
| Puntuación total GHQ-28 | ||
| 0-5 | 18 | 31 |
| 6-28 | 40 | 79 |
GHQ-28: cuestionario de salud general de Goldberg; MSSE: Mini-Suffering State Examination.
En los cuidadores, la media de edad es de 62,72 años (Sd:12,04), en un rango de 28 a 88 años. La mayoría son mujeres (81,2%), la relación de parentesco más prevalente es la filial en 47 pacientes (68,2%), seguida por la marital en 16 pacientes (23,2%). La presencia de sintomatología psiquiátrica adquiere valores significativos en la puntuación media de la muestra de cuidadores (GHQ-28:9,10; Sd:6,06), la distribución de frecuencias según los puntos de corte se muestra en la tabla 2. El nivel de sobrecarga del cuidador llega a valores significativos en el 62,7% de la muestra (tabla 2), adquiriendo valores elevados en la puntuación media (ZR total:52,69; Sd:13,29).
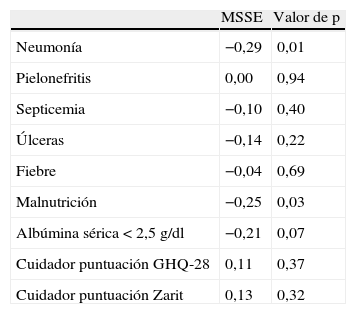
Correlaciones del sufrimiento en el paciente con demencia avanzadaDe las comorbilidades médicas que caracterizan a los pacientes con demencia en estadio de fin de vida según la propuesta del NHO, la neumonía (rho de Spearman:−0,29; p=0,01) y malnutrición (rho de Spearman:−0,25; p=0,03), muestran asociaciones significativas con la puntuación total de la escala de sufrimiento (tabla 3).
Correlaciones entre las comorbilidades médicas que caracterizan el estadio de fin de vida en la demencia (según propuesta de la NHO) y puntuación en la escala de sufrimiento MSSE
| MSSE | Valor de p | |
| Neumonía | −0,29 | 0,01 |
| Pielonefritis | 0,00 | 0,94 |
| Septicemia | −0,10 | 0,40 |
| Úlceras | −0,14 | 0,22 |
| Fiebre | −0,04 | 0,69 |
| Malnutrición | −0,25 | 0,03 |
| Albúmina sérica <2,5g/dl | −0,21 | 0,07 |
| Cuidador puntuación GHQ-28 | 0,11 | 0,37 |
| Cuidador puntuación Zarit | 0,13 | 0,32 |
GHQ-28: cuestionario de salud general de Goldberg; MSSE: Mini-Suffering State Examination; NHO: National Hospice Organization.
En contra de lo esperado, no aparecen correlaciones significativas entre el sufrimiento del paciente, según puntuación en MSSE, y los síntomas psiquiátricos del cuidador (r:0,11; p=0,37) o grado de sobrecarga (r:0,13; p=0,32).
DiscusiónEn este estudio, más de la mitad de los pacientes (56%) al ingreso en la unidad de psicogeriatría presentan un grado de sufrimiento intermedio-alto según la escala MSSE. Estos resultados son parecidos a los presentados en trabajos previos donde evaluaban el grado de sufrimiento de los pacientes al ingreso en un hospital de agudos (puntuación media MSSE;4,8; Sd:2,5)16. En algunos trabajos las puntuaciones del MSSE son consideradas indicadores de severidad, relacionadas con el pronóstico de supervivencia a 6 meses en estados avanzados de demencia16,17. En este sentido, el progresivo incremento en comorbilidades médicas que conlleva la evolución de la demencia se manifiesta en un incremento del grado de sufrimiento del paciente18. La utilización de escalas como el MSSE permiten realizar una evaluación continua del grado de sufrimiento del paciente, pueden ayudar en la toma de decisiones, ajuste de las opciones de tratamiento y medición de los resultados17. Por lo tanto, la posibilidad de evaluar de forma objetiva el sufrimiento durante la progresión de la enfermedad, nos alerta de la necesidad de realizar un continuo ajuste de la confortabilidad de síntomas durante el estadio de final de vida de la demencia19.
Según los resultados de este estudio, de las comorbilidades médicas asociadas al estado avanzado de la demencia siguiendo los criterios del NHO, la malnutrición y la neumonía se asocian a un mayor grado de sufrimiento en el paciente. Así mismo, un estudio que analiza en autopsias la causa del fallecimiento en los pacientes con demencia, encontró que en el 72% de los casos la neumonía era la causa inmediata del mismo8, además de mostrarse correlacionada con un mayor grado de malestar físico y emocional en el paciente20.
Aunque los resultados hacen referencia a un elevado malestar emocional (en el 79% de los cuidadores), y el grado de sobrecarga en el cuidador (en el 62,7%), estas puntuaciones no se muestra relacionadas con los síntomas de sufrimiento del paciente. Resultados parecidos aparecen en otros estudios donde la sobrecarga del cuidador tampoco aparece asociada a la severidad del deterioro cognitivo o funcional del paciente, y solo se relaciona con la presencia de trastornos de conducta21. Cabe mencionar algunas limitaciones de este estudio; primero se trata de un diseño transversal, la falta de seguimiento durante el ingreso hospitalario y en días previos a la pérdida nos hace perder información sobre la evolución en la confortabilidad de los síntomas. Segundo, debido al reducido tamaño de la muestra aparece limitada la robustez del análisis estadístico y la exploración de cuestiones clínicas como la posible relación entre el tipo de demencia, número de ingresos y grado de sufrimiento del paciente. Tercero, aunque la escala muestra propiedades psicométricas adecuadas, sería necesario realizar un estudio sobre la fiabilidad entre observadores y su validez en la población española.
Presentamos en este trabajo una de la escalas propuestas para evaluar de forma objetiva el sufrimiento en los pacientes con demencia avanzada. Unido al malestar emocional que presenta la familia, la valoración del grado de sufrimiento del paciente con demencia avanzada es un aspecto complejo, más aún, cuando existen indicadores de pronóstico poco precisos del estado de terminalidad4,6, aspecto este que en otras enfermedades ayuda a determinar la opción terapéutica a seguir. En estadios de fin de vida de los pacientes con demencia avanzada debería considerarse en la valoración del sufrimiento, no solo la enumeración de los síntomas físicos o las condiciones médicas presentes, sino la identificación de otras necesidades del paciente que le promocionen su bienestar. Ampliar el espectro de la intervención a aspectos sociales, afectivos y espirituales que se recogen de forma adecuada desde los cuidados paliativos, beneficiaría la calidad en la atención al final de la vida de personas con demencia avanzada y de sus familiares.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.