La vejiga hiperactiva (VH) es una entidad clínica con una elevada prevalencia en la población mayor, generando un gran impacto en la calidad de vida, sobre todo cuando se presenta con incontinencia urinaria de urgencia.
Es importante destacar el bajo índice de consulta por esta entidad en la población mayor, influyendo diferentes factores (educacionales, culturales, profesionales), lo cual condiciona un bajo porcentaje de pacientes mayores que reciban un tratamiento adecuado y por el contrario un gran porcentaje de pacientes mayores con deterioro considerable de su calidad de vida. Por ello, las Sociedades científicas y los Grupos de Trabajo proponen en sus documentos y guías clínicas la detección precoz de la VH.
Su etiología no está bien aclarada, relacionándose con procesos vasculares cerebrales y otros problemas neurológicos, con alteraciones del músculo detrusor y de los receptores vesicales, y procesos obstructivos e inflamatorios del tracto urinario inferior.
El diagnóstico de la VH es clínico, pudiéndose establecer en la gran mayoría de los casos su diagnóstico y orientación etiopatogénica sin la necesidad de utilizar procedimientos diagnósticos complejos.
Actualmente existen tratamientos altamente efectivos para la VH, debiendo decidir de forma individualizada el más adecuado para cada paciente mayor, en base a sus características. Las distintas Guías de buena práctica clínica aconsejan un tratamiento escalonado, siendo los antimuscarínicos el tratamiento farmacológico más recomendado.
Por todo ello, un grupo de profesionales muy implicados en la práctica asistencial de personas mayores, y representando a 2 Sociedades científicas (Sociedad Española de Geriatría y Gerontología [SEGG] y la Sociedad Española de Médicos de Atención Primaria [SEMERGEN]), han desarrollado este documento de consenso con el objetivo fundamental de establecer estrategias prácticas y válidas enfocadas a facilitar el manejo de esta entidad clínica en la población mayor y mejorar así su calidad de vida.
Las recomendaciones que se presentan en este consenso son el resultado de una amplia revisión y discusión crítica de los artículos, documentos y guías clínicas sobre VH, tanto a nivel nacional como internacional. Se han incluido, cuando ha sido posible, los niveles de evidencia y grados de recomendación.
Overactive nladder (OAB) is a clinical entity with a high prevalence in the population, having a high impact on quality of life, especially when it occurs with urge urinary incontinence.
It is very important to highlight the low rate of consultation of this condition by the older population. This appears to depend on several factors (educational, cultural, professional), and thus leads to the low percentage of older patients who receive appropriate treatment and, on the other hand, a large percentage of older patients with a significant deterioration in their quality of life. Therefore, Scientific societies and Working Groups propose the early detection of OAB in their documents and clinical guidelines. Its etiology is not well known, but is influenced by cerebrovascular processes and other neurological problems, abnormalities of the detrusor muscle of bladder receptors, and obstructive and inflammatory processes of the lower urinary tract. Its diagnosis is clinical, and in the great majority of the cases it can be possible to establish its diagnosis and etiopathogenic orientation, without the need for complex diagnostic procedures. Currently, there are effective treatments for OAB, and we should decide the most appropriate for each elderly patient, based on their individual characteristics. Based on the main clinical practice guidelines, a progressive treatment is proposed, with the antimuscarinics being the most recommended drug treatment. Therefore, a group of very involved professionals in clinical practice for the elderly, and representing two scientific Societies (Spanish Society of Geriatrics and Gerontology [SEGG], and the Spanish Society of Primary Care Physicians [SEMERGEN]) developed this consensus document with the main objective of establishing practices and valid strategies, focused to simplify the management of this clinical entity in the elderly population, and especially to improve their quality of life.
The recommendations presented in this consensus document are the result of a comprehensive review and critical discussion of articles, documents and clinical guidelines on OAB, both nationally and internationally. Are, where possible, levels of evidence and grades of recommendation are included.
La vejiga hiperactiva (VH) es una entidad clínica con una elevada prevalencia en la población mayor, generando un gran impacto en la calidad de vida, sobre todo cuando se presenta con incontinencia urinaria (IU) de urgencia (IUU).
Es importante destacar el bajo índice de consulta por esta entidad en la población mayor, influyendo diferentes factores (educacionales, culturales, profesionales), lo cual condiciona un bajo porcentaje de pacientes mayores que reciban un tratamiento adecuado y por el contrario un gran porcentaje de pacientes mayores con deterioro considerable de su calidad de vida. Por ello, las Sociedades científicas y los Grupos de Trabajo proponen en sus documentos y guías clínicas la detección precoz de la VH.
Su etiología no está bien aclarada, relacionándose con procesos vasculares cerebrales y otros problemas neurológicos, con alteraciones del músculo detrusor y de los receptores vesicales, y procesos obstructivos e inflamatorios del tracto urinario inferior.
El diagnóstico de la VH es clínico, pudiéndose establecer en la gran mayoría de los casos su diagnóstico y orientación etiopatogénica sin la necesidad de utilizar procedimientos diagnósticos complejos.
Actualmente existen tratamientos altamente efectivos para la VH, debiendo decidir de forma individualizada el más adecuado para cada paciente mayor, en base a sus características. Las distintas Guías de buena práctica clínica aconsejan un tratamiento escalonado, siendo los antimuscarínicos el tratamiento farmacológico más recomendado.
Por todo ello, un grupo de profesionales muy implicados en la práctica asistencial de personas mayores, y representando a 2 Sociedades científicas (Sociedad Española de Geriatría y Gerontología [SEGG] y Sociedad Española de Médicos de Atención Primaria [SEMERGEN]), han desarrollado este documento de consenso con el objetivo fundamental de establecer estrategias prácticas y válidas, enfocadas a facilitar el manejo de esta entidad clínica en la población mayor y mejorar así su calidad de vida.
Las recomendaciones que se presentan en este consenso son el resultado de una amplia revisión y discusión critica de los artículos, documentos y guías clínicas sobre VH, tanto a nivel nacional como internacional. Se han incluido, cuando ha sido posible, los niveles de evidencia y grados de recomendación (Anexo 1).
Definición y conceptoLa Sociedad Internacional de Continencia (ICS) definió en el año 2002 la VH como un «síndrome clínico caracterizado por la presencia de urgencia miccional aislada, o en combinación con incontinencia urinaria de urgencia, junto con un aumento de la frecuencia miccional y nicturia, en ausencia de otra enfermedad demostrable»1, definición que todavía está vigente.
Esta definición es exclusivamente clínica, apareciendo la urgencia como el síntoma cardinal y necesario para que se pueda pensar que un paciente presenta una VH. Aunque no es preciso que presente IUU, este síntoma es el más molesto e incapacitante, si bien solo un tercio de los pacientes con VH lo presentan2, siendo esta proporción algo más elevada en las mujeres.
EpidemiologíaLa VH, a pesar de su elevada prevalencia e impacto en la calidad de vida, es un trastorno mal conocido y poco abordado por los médicos de atención primaria3.
En los estudios epidemiológicos los datos no siempre son coincidentes, debido a las diferencias metodológicas. En un estudio epidemiológico realizado en diversos países de Europa en el año 2000 se observó que la prevalencia total de VH fue del 16,6% en personas de 40años de edad o más, comunicándose un 22% en España, y que esta prevalencia aumentaba con la edad4. En el estudio National Overactive Bladder Evaluation (NOBLE), publicado en el año 2003 y realizado en Estados Unidos sobre una muestra de 5.204 personas mayores de 18años, se comunicó una prevalencia total del 16,5%, sin diferencias en relación con el sexo, y confirmándose también que esta prevalencia se incrementaba con la edad5.
En un estudio epidemiológico realizado recientemente en España, el estudio EPICC, auspiciado por la Asociación Española de Urología, se encontró que la prevalencia de VH o IU en España era superior al 50% en las personas de más de 65años de ambos sexos6.
Costes de la vejiga hiperactivaAunque no existen muchos estudios sobre los costes que genera la VH, se sabe que representa una carga económica muy considerable tanto a nivel individual como colectivo7.
Se conoce que el impacto económico de la VH es muy amplio, debiendo diferenciar entre gastos directos, indirectos e intangibles:
- •
Gastos directos: relacionados con los tratamientos de atención al paciente (cuidados físicos, medicamentos, procesos diagnósticos, quirúrgicos).
- •
Gastos indirectos: relacionados con la pérdida de salarios (tanto del paciente como de sus cuidadores) y también la pérdida secundaria en la productividad como consecuencia de la morbilidad.
- •
Gastos intangibles: relacionados con los síntomas, el impacto multidimensional de la VH y afectan sobre todo a la calidad de vida. Son los más difíciles de medir.
Un estudio realizado en 6 países occidentales sobre el impacto económico de la VH estimó que en España el coste directo medio anual asociado a diagnóstico, tratamiento (medicamentos y absorbentes o compresas para la incontinencia), consultas médicas y tratamiento de la depresión asociada a la enfermedad era de 255€ por paciente/año, mientras que el coste anual debido a absentismo/productividad reducida asociado con VH se estimó en 142millones de euros8. La IUU representa como promedio la mitad del total de los costes asociados a VH9.
En un estudio realizado en el ámbito de la AP en España, con un seguimiento durante 52 semanas, en el que se comparan los costes del tratamiento de la VH con fesoterodina, solifenacina y tolterodina genérica, se observa que fesoterodina, siendo el tratamiento farmacológico con mayor coste, es la terapia con menos costes globales comparado con solifenacina y tolterodina. Las diferencias de coste se debieron, fundamentalmente, al menor uso de absorbentes y de visitas médicas para la IUU en el grupo de fesoterodina10.
Repercusión sobre la calidad de vidaLa VH y la IU deterioran de forma significativa la calidad de vida11,12, con un impacto negativo sobre el bienestar emocional y las actividades de relación con los demás. Son pacientes que presentan más pérdida de autoestima, sienten vergüenza y se aíslan, buscando alternativas conductuales para evitar y disminuir los episodios de urgencia13. Se ha comprobado una mayor tasa de depresión grave y ansiedad entre los pacientes con VH e IU, presentándose en una proporción significativamente mayor en IUU comparado con la incontinencia urinaria de esfuerzo (IUE)14.
Hay autores que han profundizado en los aspectos que más afectan la calidad de vida de los pacientes con VH, comunicándose que las situaciones que más influyen en la calidad de vida son la IU durante el acto sexual, la IUU y las infecciones de las vías urinarias15,16. Se ha demostrado que tanto la VH como la IU se asocian con una mayor necesidad de ayuda externa, mayor número de hospitalizaciones y mayor tasa de mortalidad17, de forma que la VH asociada a IU es una de las causas principales de ingresos prematuros en residencias. También los pacientes con VH presentan más caídas y fracturas (muchas veces al intentar llegar rápidamente al lavabo)18.
Etiopatogenia de la vejiga hiperactivaLa etiopatogenia de la VH sigue siendo objeto de investigación, proponiéndose diferentes teorías, unas de origen neurógeno y otras de origen miogénico, aunque la gran mayoría de las veces su etiopatogenia sea multifactorial19,20, destacando más un origen neurógeno en la población mayor.
Las teorías actuales de la VH contemplan diferentes mecanismos20-24:
- 1.
Alteración miogénica: relacionada con la denervación del músculo detrusor.
- 2.
Alteraciones del suelo pélvico: pueden provocar contracciones involuntarias del detrusor (de ahí la mejoría de la VH con la electroestimulación del nervio pudendo).
- 3.
Fibrosis del detrusor: por el incremento de la proporción de fibras de colágeno a nivel del detrusor (se sugiere la hipoxia como origen).
- 4.
Hiperactividad del detrusor con contractilidad alterada: frecuente en pacientes institucionalizados (sobre todo mujeres) que presentan una VH junto con un ineficaz vaciado vesical, probablemente relacionada con una denervación muscular crónica.
- 5.
Aumento de las fibras C: más frecuente en pacientes con procesos inflamatorios vesicales, y secundariamente con un aumento de la actividad neuronal y de neuropéptidos por la fibra C.
- 6.
Aumento de la estimulación de los receptores muscarínicos y aumento de la liberación de acetilcolina durante el llenado vesical.
- 7.
Aumento de los receptores purinérgicos (ATP) a nivel vesical.
- 8.
Otras causas: inflamación, cistitis intersticial, procesos obstructivos, infecciones, neoplasias, radioterapia, etc.
Como ya se ha comentado anteriormente, la VH es un síndrome clínico, por lo que no existen exploraciones y pruebas diagnósticas con un suficiente nivel de evidencia científica para diagnosticar la VH, realizándose generalmente en base a recomendaciones de buena práctica clínica basadas en la opinión de expertos25.
La sistemática diagnóstica de la VH se basa en unos puntos básicos25-27:
- -
Una detallada historia clínica.
- -
Un examen físico completo.
- -
Un análisis de orina.
- -
La valoración del diario miccional y de los cuestionarios de síntomas.
- -
En algunos pacientes seleccionados puede ser necesaria la medición del residuo posmiccional y un cultivo de orina.
La utilización de otras pruebas diagnósticas, como la ecografía, la urodinámica, la cistoscopia, etc., no se recomiendan en la valoración inicial del paciente con VH sin complicaciones, reservándose para situaciones concretas25,26,28,29.
En España, el 95% de los médicos de AP reconocen que el diagnóstico de la VH lo basan fundamentalmente en la anamnesis y en la exploración física, y solo un 30-45% utilizan el diario miccional y los cuestionarios de síntomas30. Debe recordarse que detrás del síndrome de VH pueden existir otras causas de hiperactividad vesical (procesos infecciosos, inflamatorios, obstructivos, tumorales), por lo que la extensión de la valoración de este síndrome se tendrá que adaptar a las características de cada paciente26,29,31.
Anamnesis y antecedentes patológicos (grado de recomendación A)27Dirigida fundamentalmente a conocer los antecedentes patológicos y los problemas médicos que puedan participar en la etiopatogenia de la VH, como31-33:
- •
Patologías del área genitourinaria y neurológica.
- •
Diabetes mellitus mal controlada.
- •
Insuficiencia cardiaca.
- •
Fármacos: sobre todo diuréticos y psicofármacos.
También es necesario preguntar sobre otros aspectos externos al aparato urinario, que en los pacientes mayores pueden influir en su aparición, tales como:
- •
Trastornos de la movilidad y de la función mental.
- •
Existencia de barreras arquitectónicas que limiten el acceso al lavabo.
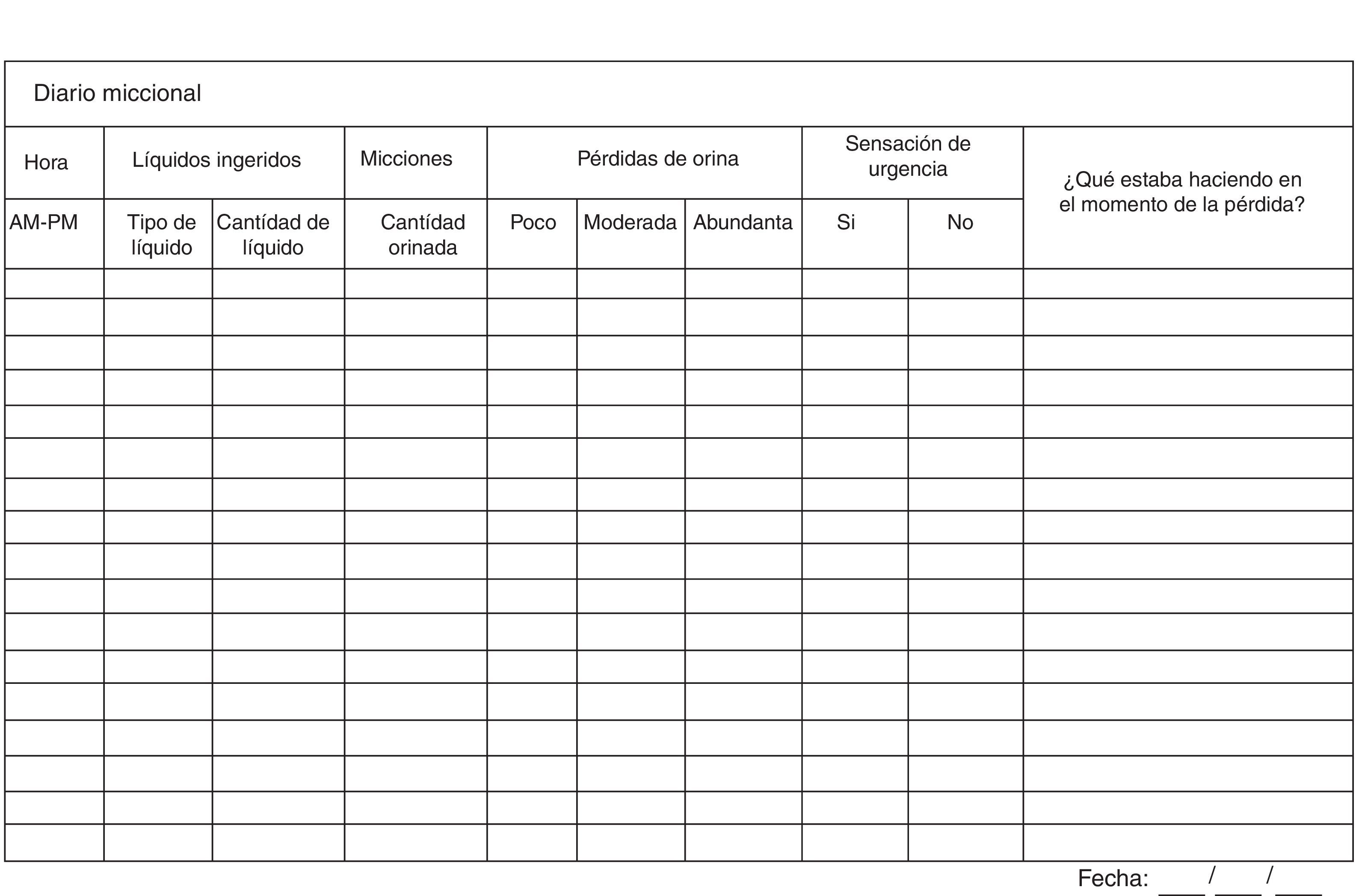
Es una herramienta diagnóstica, con alto soporte científico (nivel evidencia 1, grado de recomendación A)34, que consiste en el registro por parte del paciente (cuando sea posible) o del cuidador, durante 3 días, del esquema miccional (frecuencia miccional diurna y nocturna, episodios de urgencia, escapes de orina y sus circunstancias), así como de la ingesta de líquidos y número de absorbentes usados26,27,29,33. Esta prueba, que no genera ningún coste y aporta mucha información, resulta muy útil tanto en la fase inicial diagnóstica como para monitorizar la respuesta al tratamiento 29.
Diario miccional. Tomado y modificado de Brenes Bermúdez et al.34.
El uso de cuestionarios clínicos como herramienta auxiliar en la valoración de la VH supone una mejora en su detección35.
Existen cuestionarios para valoración de síntomas así como para valoración del impacto sobre la calidad de vida (grado de recomendación C)27. Si los pacientes presentan incontinencia asociadas a la VH, podemos utilizar cuestionarios diagnósticos genéricos que nos orientan sobre el tipo de IU que el paciente presenta. Dentro de estos cuestionarios destaca el International Consultation on Incontinence Questionnaire (ICIQ), que cuenta con una versión corta, ICIQ-SF36 (fig. 2), que es de gran utilidad para la evaluación de los síntomas e impacto de la IU y se puede aplicar tanto en clínica como en investigación. Este cuestionario es aplicable en diferentes edades, sexos, grupos de pacientes y diagnósticos, contando con un alto grado de recomendación (grado de recomendación A), y es el primer cuestionario corto de diagnóstico de IU validado en castellano36.
Existen otros cuestionarios más específicos para el cribado y diagnóstico de laVH35. Para el cribado son muy útiles los cuestionarios OAB-V837 y OAB-V329 (fig. 3), los cuales presentan un valor predictivo negativo superior al 98%, lo que les confiere una alta fiabilidad. Ambos cuestionarios están validados en castellano y han sido diseñados para la detección de VH en AP35,38.
Versión española del cuestionario OAB-V3. Tomada y modificada de Brenes et al.38.
En AP es más adecuado el uso de cuestionarios de cribado o de diagnóstico de VH, lo más abreviados posible, ya que los cuestionarios exhaustivos complican la cumplimentación por parte del paciente y dificultan la puntuación e interpretación del médico35. La versión OAB-V3 respecto a la escala OAB-V8 muestra una ligera ventaja en sensibilidad y capacidad discriminadora, lo que la hace especialmente indicada en AP35,39.
Exploración física (grado de recomendación A)Se realizará una exploración física centrada sobre todo en aspectos neuro-urológicos27,29,31-33, más o menos extensa en función de la sospecha diagnóstica:
- •
Exploración neurológica: valorar focalidad neurológica, marcha, equilibrio, sensibilidad perianal y perineal, reflejo cremastérico, bulbo cavernoso.
- •
Exploración abdominal: descartar masas abdominales, globo vesical.
- •
Exploración pélvica: descartar prolapsos, vaginitis atrófica.
- •
Tacto rectal: tono del esfínter anal, ocupación ampolla rectal, características de la próstata.
- •
Medición del residuo vesical posmiccional: descartar retención de orina (grado de recomendación B)27. Idealmente, mediante ecografía vesical25,26,29,31, aunque también puede medirse mediante la cateterización vesical32. Un residuo de ≥100ml nos orienta a patologías del tracto de salida (obstructiva o alteración contráctil del detrusor), debiendo derivar a pacientes con un residuo >200ml27.
Mediante una tira reactiva o el sedimento, valorando la presencia de hematíes, leucocitos, nitritos, proteínas y glucosa27,29,31.
Diagnóstico diferencialEn todo paciente con clínica de VH debemos descartar la presencia de patologías que pueden provocar clínica de urgencia y que tienen un tratamiento específico, diferente del tratamiento de la VH, como infecciones urinarias, HBP, prostatitis, cáncer de vejiga25,31,33.
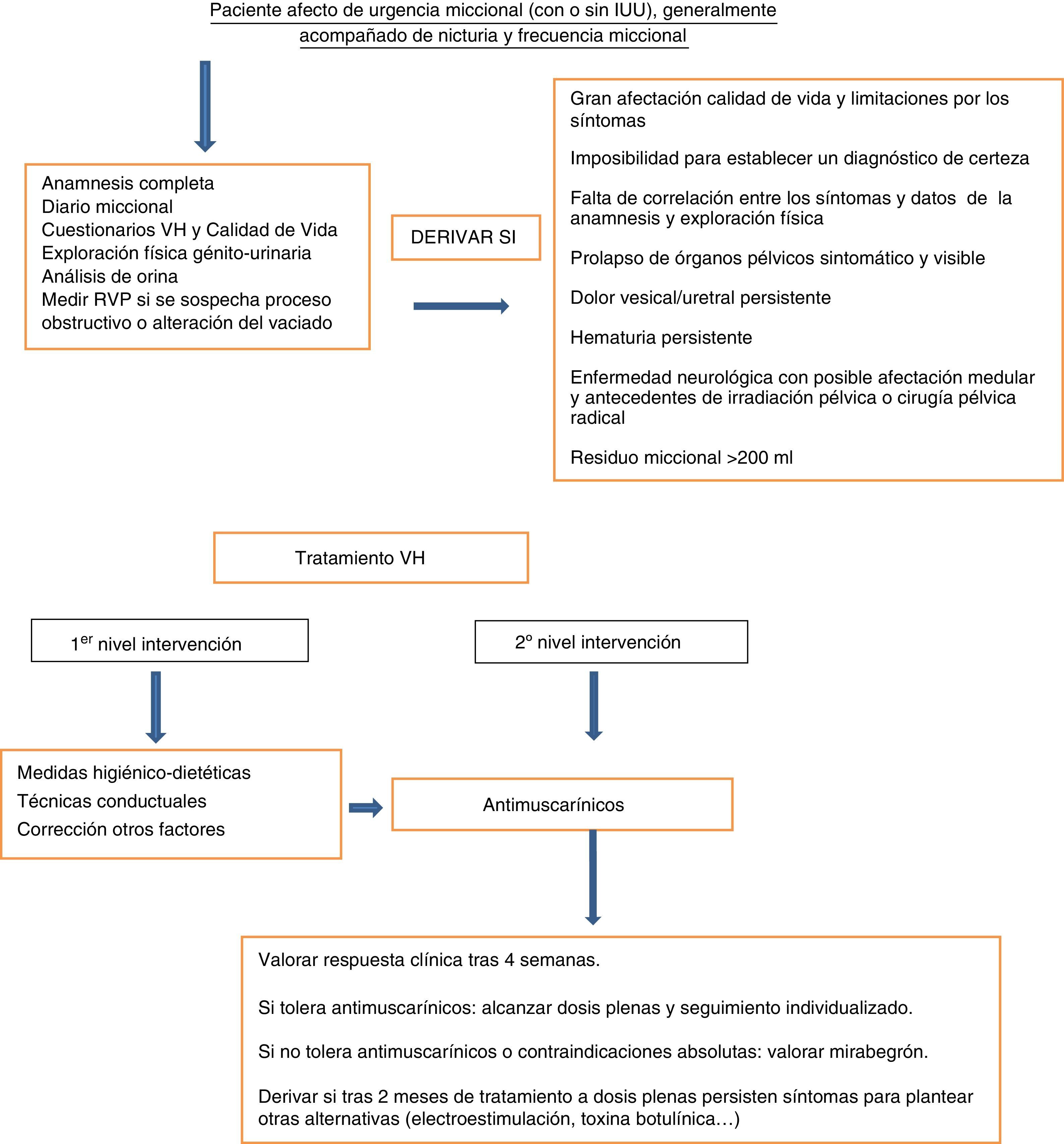
Criterios de derivación de vejiga hiperactiva (fig. 4)Desde AP y tras la primera valoración de un paciente con síntomas sugestivos de VH, vamos a poder decidir si iniciamos su tratamiento o si precisamos de otros estudios que requieren derivación a otros especialistas33,34.
Se considera que deberíamos derivar antes del tratamiento a pacientes con:
- •
Afectación de la calidad de vida y limitaciones por los síntomas de VH.
- •
Dificultad o imposibilidad para establecer un diagnóstico de certeza.
- •
Falta de correlación entre los síntomas de VH y los datos obtenidos de la anamnesis y la exploración física.
- •
Mujeres con prolapso de órganos pélvicos sintomático y visible por debajo del introito vaginal.
- •
Cuando la VH se asocia a: dolor vesical/uretral persistente.
- •
Hematuria (macroscópica o microscópica) persistente.
- •
Dificultad de vaciado o residuo vesical posmiccional anormal (>200ml).
- •
Enfermedad neurológica con posible afectación medular y antecedentes de irradiación pélvica o cirugía pélvica radical.
Asimismo, derivaremos durante el seguimiento a pacientes con:
- •
Incremento de los síntomas o aparición de nuevos síntomas.
- •
Ausencia de respuesta al tratamiento conservador y farmacológico (2 meses).
Constituye el primer paso que debe contemplarse en todos los pacientes, no debiéndose plantear otras medidas terapéuticas sin este primer nivel de intervención.
Para diseñar y ejecutar con éxito este tratamiento conservador es fundamental conocer las características médicas del paciente, los síntomas urinarios (urgencia, polaquiuria, nicturia, escapes de orina) y su severidad, el impacto sobre su calidad de vida, la situación funcional (física y mental), así como el grado de motivación y la disponibilidad de familiares y/o cuidadores, junto con el grado de implicación de estos en el abordaje del problema.
Conviene recordar que el tratamiento de la VH debe ser integral y multidisciplinar, requiriéndose la gran mayoría de las veces la combinación de medidas no farmacológicas y farmacológicas, aunque lamentablemente en algunos pacientes muy deteriorados la única opción posible sea el tratamiento paliativo.
Este tratamiento integral debe plantearse de forma individualizada y totalmente realista, dirgido a conseguir los siguientes objetivos: mejorar la calidad de vida, reducir la severidad de la incontinencia o el número de escapes y, cuando sea posible, recuperar la continencia. Dentro del tratamiento no farmacológico se incluyen diferentes medidas conservadoras40-45.
Medidas higiénico-dietéticasAunque no están avaladas por la evidencia científica, las medidas higiénico- dietéticas pueden ayudar a mejorar la sintomatología de los pacientes con VH (grado de recomendación C).
Comidas y líquidos. Se recomienda disminuir el consumo de cafeína, té, alcohol, bebidas carbonatadas, alimentos muy especiados o picantes, etc. (grado de recomendación B). Se recomienda disminuir la toma de líquidos a partir de media tarde, sobre todo en pacientes con nicturia.
Control de peso (grado A). El control de peso es especialmente importante para los pacientes obesos, con índice de masa corporal (IMC) mayor de 30. Se ha comprobado un efecto positivo de la pérdida de peso en mujeres mayores sobre la frecuencia de IU.
Ejercicio físico (gradoC). La práctica habitual de ejercicio físico, con el nivel adaptado a las capacidades del mayor, reporta beneficios a distintos niveles, incluso en mayores con un IMC elevado.
Ropa y entorno. No es infrecuente que el tipo de ropa utilizado, las barreras arquitectónicas o la ausencia de cuidador sean la causa de algunos escapes de orina. Es importante la utilización de ropas con sistemas elásticos de sujeción, así como eliminar los botones y las cremalleras, sustituyéndolos por cierres de velcro.
Otros factores. El abandono del tabaco, la corrección del estreñimiento crónico y de los procesos que cursan con tos, pueden contribuir, aunque en menor medida, a mejorar la continencia urinaria y prevenir escapes de orina.
Técnicas de modificación de la conducta (nivel 1, grados A y B)Entrenamiento vesical. Se basa en programar las micciones de acuerdo a su esquema miccional (obtenido a través del diario miccional), recomendando orinar antes de que puedan percibir el deseo miccional y sufrir los escapes por urgencia. Progresivamente se va aumentando el intervalo de tiempo entre micciones de forma gradual en media hora, hasta conseguir espaciar la micción unas 3h. Está demostrado el efecto positivo de esta técnica en el manejo de la VH, estando además exento de efectos adversos, si bien requiere la aceptación y la colaboración del paciente, así como un buen grado de capacidad física y mental para llevar a cabo este programa.
Ejercicios del suelo pélvico (ejercicios Kegel). Han demostrado ser un tratamiento seguro y eficaz en el manejo de la IUE, la IUU y la IU mixta, sobre todo en mujeres (nivel de evidencia 1, grado A), sin comunicarse efectos adversos y con escasos abandonos. Con el uso de algunos dispositivos (conos vaginales o bolas chinas) se puede mejorar la comprensión y el cumplimiento de esta técnica, aunque no aporta ningún beneficio adicional a la realización de ejercicios de Kegel.
Biofeed-back (biorretroalimentación). Esta técnica se basa en la toma de conciencia de una función biológica, en este caso de la micción, siendo posible reforzarla mediante una señal táctil, visual o auditiva. El paciente percibe la señal y aprende a regular y modificar por autocontrol, siendo útil para ayudar a fortalecer o relajar la musculatura perineal y controlar la inestabilidad vesical. Existen 3 tipos de biorretroalimentación: muscular, vesical y vesicoesfinteriano. Esta técnica requiere una buena capacidad funcional y un alto grado de colaboración, junto con la intervención de un terapeuta, lo cual limita de forma considerable empleo en los pacientes mayores.
Tratamiento farmacológico de la vejiga hiperactivaEn la VH es donde los fármacos han demostrado una mayor efectividad, sobre todo desde el punto de vista clínico. Actualmente la máxima evidencia científica avala el empleo de los antimuscarínicos como primera línea terapéutica. Además de ellos, también existen otros grupos de fármacos con diferentes mecanismos de acción que pueden ser empleados como alternativas a ellos, aunque se deben contemplar como segundas o terceras líneas46-50.
Fármacos antimuscarínicosEstos fármacos han demostrado su efectividad clínica en la VH disponiendo de un alto grado de evidencia científica: nivel 1 y grado recomendación A51-54, así como una mejoría significativa en la calidad de vida55.
En los mayores han existido limitaciones en torno al uso de los antimuscarínicos en la VH. Una de ellas es la necesidad o no de disponer de un estudio urodinámico para su utilización, no considerándose actualmente imprescindible disponer del diagnóstico urodinámico de hiperactividad vesical para iniciar el tratamiento antimuscarínico. En ese sentido, en pacientes mayores seleccionados con clínica de VH, un residuo posmiccional y una analítica de orina normales, puede iniciarse el tratamiento antimuscarínico, valorando muy estrechamente la aparición de efectos adversos (sequedad de boca, visión borrosa, estreñimiento)44 y evaluando la respuesta clínica al menos a las 4-6semanas de tratamiento. La otra limitación que ha existido ha sido la creencia de que los antimuscarínicos iban a provocar deterioro cognitivo en la población mayor, lo cual actualmente no está demostrado y no hay ninguna evidencia científica de este efecto adverso en pacientes mayores sin deterioro cognitivo o con deterioro cognitivo leve.
La tasa de respuesta clínica es variable dependiendo de las características de los ancianos tratados, aceptándose que se podrían mejorar los síntomas urinarios y reducir los escapes en un 50-60% de casos, lográndose incluso la recuperación de la continencia en un porcentaje del 20-30%. En caso de que no existiera una respuesta clínica positiva en el plazo de 4-6semanas, se debería cambiar de fármaco antimuscarínico antes de aceptar el fracaso terapéutico.
Por ello, en las personas mayores, y de cara a evitar efectos secundarios (fundamentalmente derivados de la actividad anticolinérgica), se deberá comenzar siempre con dosis muy bajas de todos estos fármacos y aumentarlas muy progresivamente hasta conseguir el efecto deseado o la dosis máxima eficaz, siempre que no aparezcan efectos secundarios. Estos efectos adversos son habitualmente leves en cuanto a su severidad, comunicándose una buena tolerabilidad en la población mayor si encuentran una reducción de los síntomas urinarios, así como una adherencia al tratamiento incluso superior que en los pacientes jóvenes53.
Los fármacos antimuscarínicos que se han mostrado más eficaces en la VH han sido la tolterodina (antimuscarínico M3 y M2 no selectivo), la fesoterodina (antimuscarínico M3 y M2 no selectivo), la solifenacina (antimuscarínico M3 relativamente selectivo), el cloruro de trospio (antimuscarínico M3 y M2 no selectivo) y la oxibutinina (antimuscarínico M3 y M1 relativamente selectivo). Este último fármaco, por los efectos adversos que presenta, no se recomienda en la población mayor. Se han comercializado recientemente en España parches de oxibutinina27 sin resultados concluyentes en población mayor.
En relación con su perfil de seguridad y efectividad clínica, los antimuscarínicos más empleados en los mayores frágiles son la fesoterodina (4-8mg/día), la tolterodina (2-4mg/día), la solifenacina (5-10mg/día) y el cloruro de trospio (20mg/día).
Hay que destacar que el único antimuscarínico específicamente evaluado en población mayor ha sido la fesoterodina, a través del estudio SOFIA56, el cual era un ensayo clínico aleatorizado y controlado con placebo, de 24semanas de duración, con una primera fase de 12semanas doble ciego seguida de otra fase abierta de 12semanas. El estudio fue multicéntrico, incluyendo a casi 800 pacientes mayores de 65años (edad media 72,6años), de los que 1/3 eran mayores de 75años, demostrándose una reducción significativa de la urgencia en el grupo de fesoterodina, así como del número de micciones y de las micciones nocturnas, lo que supuso una reducción significativa de las molestias urinarias y una mejoría en la calidad de vida. El perfil de seguridad de la fesoterodina en este grupo de población fue similar al demostrado en estudios previos, sin efectos secundarios añadidos, destacando la ausencia de empeoramiento de la función mental evaluada a través del Mini Mental State.
Además, recientemente se ha publicado el primer ensayo controlado y aleatorizado de antimuscarínicos en población mayor con alta complejidad médica y polifarmacia (perfil de vulnerables), empleando asimismo fesoterodfina y comunicándose una reducción significativa en la sintomatología urinaria frente al placebo, así como una tasa de satisfacción mayor con la sintomatología urinaria en el grupo tratado con fesoterodina. Actualmente existe evidencia científica de que los pacientes mayores con complejidad médica y polifarmacia se pueden beneficiar del tratamiento con fesoterodina con un buen perfil de seguridad57.
En la misma línea, se ha demostrado también una reducción de la urgencia y frecuencia miccional nocturna utilizando fesoterodina, y si bien no era un estudio específicamente diseñando para mayores, se incluyeron pacientes de hasta 90años58.
Actualmente conocemos que los síntomas de VH no afectan por igual a todos los pacientes, existiendo una respuesta individual a las dosis habitualmente utilizadas de los antimuscarinicos. Algunos estudios consideran esta variabilidad individual dosis-respuesta y aconsejan que el paciente pueda participar aumentando o disminuyendo la dosis de antimuscarinico, en base a la presencia de beneficios terapéuticos, gravedad de los síntomas y efectos secundarios, permitiendo a los pacientes tener más control sobre la VH dentro de un régimen de dosificación flexible59,60.
Estimulantes receptores β3 (Mirabregon)61Estas sustancias actúan estimulando los receptores β3 adrenérgicos vesicales, provocando una relajación del detrusor durante la fase de llenado e inhibiendo la hiperactividad vesical (nivel de evidencia 1, grado B)45. En un pool de los ensayos faseiiise evaluaron la efectividad y la tolerabilidad de Mirabegron en una población de pacientes mayores de 65 y de 75años, encontrándose que en ambos grupos de edad se reducían la frecuencia de la incontinencia y el número de micciones cuando se comparaba con placebo62. Los mismos resultados se han comunicado en un metaanálisis con 4 ensayos clínicos en faseiii realizados en población general que incluían a mayores, destacando su tolerabilidad con pocos efectos adversos63, aunque en la población mayor la posibilidad del descontrol de las cifras tensionales, la provocación de taquicardia y/o arritmias deben ser contempladas.****
Otras alternativas terapéuticas64,65Toxina botulínica. En los casos de incontinencia de urgencia refractaria se podría plantear su administración intravesical, administrándose a través de una cistoscopia y con anestesia local. Su mecanismo de acción está relacionado con el bloqueo de la liberación de acetilcolina de las terminaciones nerviosas, utilizándose durante muchos años en pacientes con vejiga neurógena, habiéndose aprobado en 2013 para el tratamiento de la VH. Su aplicación intravesical reduce los episodios de escapes, con una mejor percepción de la sintomatología urinaria y mejor calidad de vida, cuando se ha comparado con el placebo, aunque con una tasa elevada de efectos adversos (retención de orina, infecciones) y necesidad de readministrarla una vez transcurridos pocos meses66.
Desmopresina. Esta forma sintética de la hormona antidiurética (vasopresina) ha sido utilizada para el tratamiento de la nicturia y de la enuresis nocturna en niños y adultos. En la práctica clínica su uso está limitado en la población mayor debido al riesgo de precipitar retención de volumen, hiponatremia dilucional y empeoramiento de la insuficiencia cardiaca.
Neuromodulación eléctrica. Bien por vía sacra o por estimulación del nervio tibial posterior, ha demostrado ser una alternativa terapéutica válida para aquellos pacientes con VH que no responden al tratamiento conductual o al farmacológico.
La neuromodulación sacra es una técnica más compleja, requiriéndose inicialmente la colocación de un electrodo temporal a nivel de S3 para valorar la respuesta clínica. Si el paciente comunica una mejoría significativa de la clínica urinaria, se programa la colocación definitiva del electrodo sacro.
La estimulación percutánea del nervio tibial posterior, que contiene fibras de L4-S3, supone una técnica menos invasiva, más barata y sin necesidad de colocar un catéter permanente, con resultados superponibles a la sacra, considerándose que aporta un beneficio adicional en el tratamiento de la VH (nivel 1, grado A).
Actualmente se considera una tercera línea de tratamiento para los pacientes mayores en los que no se toleren o hayan fracasado los antimuscarínicos67-69.
Medidas paliativas. Estas técnicas no son excluyentes con los otros tipos de intervención, pudiendo utilizarse de forma complementaria, y van dirigidas a ofrecer alivio o bienestar al mayor, sin perseguir la recuperación de la continencia. Las medidas más comunes son los absorbentes, los colectores externos (varones sin obstrucción) y sistemas oclusivos uretrales (varones con incontinencia de estrés), así como el catéter vesical (no recomendado salvo circunstancias muy concretas).
Monitorización del tratamiento médico de la vejiga hiperactiva34,45Para evaluar la efectividad del tratamiento farmacológico en pacientes con IUU se recomienda realizar un seguimiento clínico (nivel 2, grado B). Las herramientas para esta valoración son: el diario miccional de 3 a 7 días (nivel 2, grado A), las escalas de severidad de los sintomas y calidad de vida (nivel 3, grado C) y la valoración clínica, considerándose una buena respuesta si se consigue una reducción de los episodios de IUU en un 70%. La perioricidad de la valoración dependerá del tratamiento empleado (grado B), debiendo realizar la primera evaluación, en el caso de los antimuscarínicos, a partir del primer mes, y posteriormente semestral o anual.
Conclusión del tratamiento de la vejiga hiperactivaA la hora de elegir el tratamiento, es importante tener en cuenta todos los aspectos del paciente con VH: sus expectativas (de vida y de mejoría), su grado de incomodidad, su capacidad funcional, la comorbilidad asociada a la VH, su edad.
Como se ha mencionado, el tratamiento debe ser escalonado, empezando por una serie de pautas higiénico-dietéticas y de terapias conductuales. A continuación se pautará tratamiento farmacológico con antimuscarínicos, teniendo en cuenta que producen un alivio moderado de los síntomas y una mejoría en la calidad de vida, aunque en algunos casos, y debido a los efectos secundarios, puede ocurrir el abandono del tratamiento por parte del paciente (fig. 4). La evaluación de la respuesta clínica se hará una vez transcurridas 4semanas, adaptando posteriormente el seguimiento a las características de cada paciente.
Es fundamental que se tenga en cuenta la seguridad en los pacientes mayores, la eficacia de los fármacos y su tolerabilidad en busca de una mayor persistencia en el tratamiento y una mejor calidad de vida.
FinanciaciónEste documento de consenso ha sido financiado por Pfizer S.L.U. y va a promover su difusión en diferentes foros a los profesionales sanitarios de Atención Primaria y Geriatría.
Nivel de evidencia
| Nivel | Tipo de evidencia |
|---|---|
| 1a | Evidencia obtenida de metaanálisis de ensayos clínicos aleatorizados |
| 1b | Evidencia obtenida de al menos un ensayo clínico aleatorizado |
| 2a | Evidencia obtenida de un ensayo clínico controlado bien diseñado sin aleatorizar |
| 2b | Evidencia obtenida de al menos un ensayo clínico de otro tipo bien diseñado de carácter cuasiexperimental |
| 3 | Evidencia obtenida de ensayos clínicos no experimentales bien diseñados como estudios comparativos, estudios de correlación y estudios de caso |
| 4 | Evidencia obtenida de informes de comités de expertos o de opiniones o experiencia clínica de autoridades respetadas |
Grado de recomendación
| Grado | Naturaleza de la recomendación |
|---|---|
| A | Basada en ensayos clínicos coherentes y de buena calidad que atienden a las recomendaciones específicas e incluyen al menos un estudio aleatorizado |
| B | Basado en ensayos clínicos bien realizados pero sin ensayos clínicos aleatorizados |
| C | Se realiza a pesar de la carencia de ensayos clínicos de buena calidad y de aplicación directa |