El incremento acelerado de la esperanza de vida en nuestro medio está conduciendo a un aumento importante del uso de endoscopia digestiva en pacientes de edad avanzada. Teniendo en cuenta estos cambios demográficos, el abordaje de la endoscopia gastrointestinal en pacientes de edad avanzada cobra gran importancia. Si bien la endoscopia gastrointestinal es en general segura y bien tolerada incluso en pacientes muy ancianos, la aparición de cambios fisiológicos asociados al envejecimiento y la mayor prevalencia de comorbilidades cardiovasculares y pulmonares aumentan el riesgo de la sedación en estos pacientes. La edad por sí misma no supone una contraindicación para la realización de ningún procedimiento endoscópico. Sin embargo, los ancianos representan una población con particularidades propias que obligan a revisar las características, los riesgos y los beneficios de los distintos procedimientos endoscópicos digestivos en este grupo de edad.
The dramatic increase in life expectancy is leading to a significant increase in the use of gastrointestinal endoscopy in the elderly. Taking into account these demographic changes, the use of gastrointestinal endoscopy in this age group is of great importance. Although these procedures are generally safe and well tolerated even in very elderly patients, the onset of physiological changes associated with aging and the increased prevalence of cardiovascular and pulmonary comorbidities raise the risk of sedation related complications in these patients. Age alone is not a contraindication for performing any endoscopic procedure. However, elderly patients have their own peculiarities that require a detailed review of the characteristics, risks and benefits of endoscopic procedures in this specific context.
El aumento progresivo de la esperanza de vida secundario a la mejora de las condiciones higiénicas y al mayor acceso a la atención médica ha condicionado un incremento del número de personas que alcanzan edades avanzadas. España se sitúa en los primeros puestos con un 17% de la población mayor de 65 años en el año 2015, cifra que se estima por encima del 35% en 20501. La expresión «edad avanzada» habitualmente hace referencia al último periodo de la vida de una persona cuyo inicio se establece a partir de los 65 años en la mayoría de los países desarrollados2. Sin embargo, es difícil fijar puntos de corte rígidos ya que a menudo la edad cronológica y la edad biológica no discurren paralelas. El carácter dinámico del envejecimiento se refleja también en el distinto significado que tiene la edad de 65 años en la actualidad en comparación con el que tenía hace 5 décadas y el que probablemente tendrá dentro de 40 años. Por todo ello, en países occidentales se tiende a retrasar el inicio de la edad avanzada hasta los 75-80 años, punto de corte que emplean la mayoría de los trabajos que se citan en la presente revisión y que recomienda la sociedad americana de endoscopia digestiva ASGE (American Society of Gastrointestinal Endoscopy)3. Por otra parte, la edad se asocia a un aumento de la incidencia de patología gastrointestinal tanto benigna como maligna. Todo ello ha provocado un incremento de la demanda de endoscopia digestiva en pacientes ancianos en los últimos años. En esta etapa de la vida se producen cambios a nivel físico, cognitivo y social que confieren una serie de peculiaridades propias a estos pacientes que se trasladan asimismo al campo de la endoscopia. El objetivo de esta revisión es explorar las características, riesgos y beneficios de los distintos procedimientos endoscópicos digestivos en este grupo de edad.
Evaluación y preparación antes de la endoscopiaAntes de solicitar una prueba endoscópica a un paciente hay que sopesar si el resultado de la misma va a modificar el tratamiento y/o el pronóstico. Esto cobra especial importancia en los pacientes de edad avanzada en los que puede existir cierta reticencia por parte de los profesionales a solicitar endoscopias en base a una menor seguridad y tolerancia. Generalmente, la realización de endoscopias con intención paliativa para restablecer el tránsito intestinal o el flujo biliar y las endoscopias urgentes en el contexto de una hemorragia digestiva ofrecen menos dudas que la endoscopia programada. Realmente, las indicaciones para realizar una endoscopia gastrointestinal en ancianos son en gran medida las mismas que en adultos más jóvenes4. Las contraindicaciones absolutas y relativas en este grupo de edad no difieren de las del resto de la población (en líneas generales una endoscopia digestiva está contraindicada cuando los riesgos de realizar el procedimiento superan los potenciales beneficios, cuando el paciente no coopera o no puede otorgar consentimiento y/o cuando se sospecha la presencia de una perforación visceral, en caso de diverticulitis aguda y de colitis fulminante)4. La edad en sí misma no es una contraindicación para la realización de ningún procedimiento endoscópico3,5.
La mayor frecuencia de deterioro cognitivo, alteraciones visuales y auditivas pueden dificultar la obtención del consentimiento informado para el procedimiento endoscópico en pacientes de edad avanzada. Por ello, la valoración de la capacidad cognitiva del paciente y de su comprensión del procedimiento cobran gran importancia y en caso de deterioro cognitivo debe ser un familiar de primer grado quien otorgue el consentimiento5,6. Dado el creciente número de procedimientos endoscópicos en estos pacientes de edad avanzada podría ser interesante el diseño de consentimientos informados específicos para este grupo de pacientes ancianos, especialmente en aquellos procedimientos que presentan un mayor riesgo de complicaciones como se detallará más adelante.
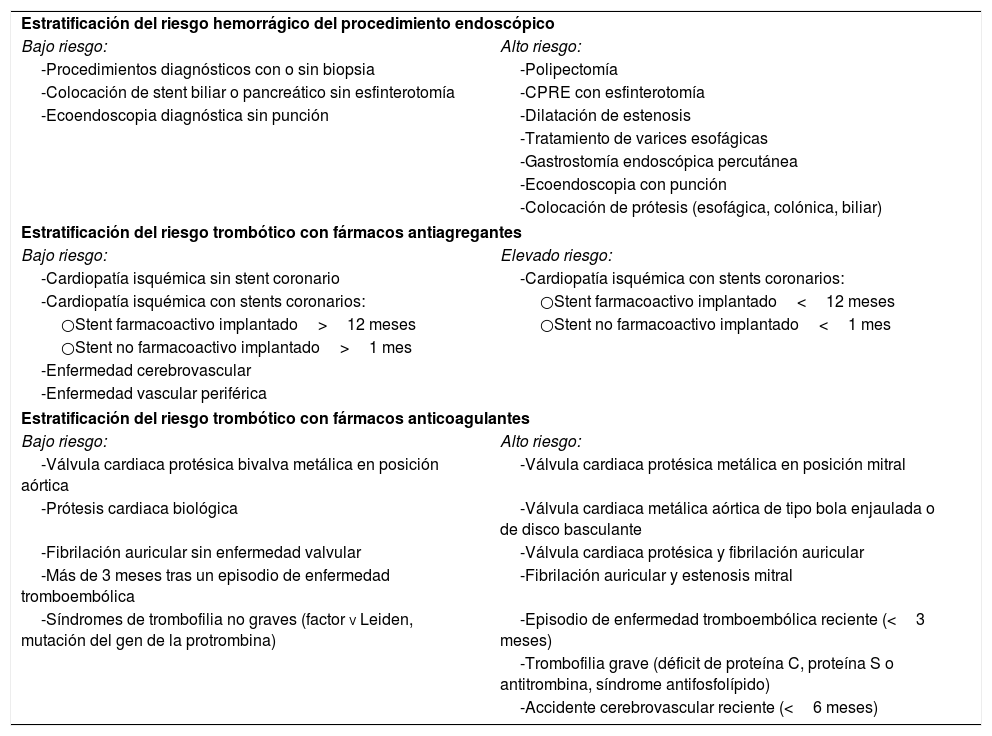
En la evaluación previa a la endoscopia hay que prestar especial atención a la existencia de comorbilidades por su mayor prevalencia en este grupo de edad. La presencia de enfermedad cardiopulmonar puede afectar a la sedación y condicionar un riesgo elevado que supere los beneficios potenciales del procedimiento. Estos pacientes presentan con mayor frecuencia dispositivos cardiacos que requerirán una monitorización especial y en ocasiones ser reprogramados o desactivados para minimizar el riesgo en determinados procedimientos endoscópicos terapéuticos7. Asimismo, estos pacientes están polimedicados con frecuencia siendo importante una correcta valoración de la medicación habitual especialmente del tratamiento antitrombótico que en ocasiones habrá que modificar antes del procedimiento para disminuir el riesgo hemorrágico. A la hora de retirar temporalmente un fármaco antitrombótico se debe tener en cuenta el riesgo hemorrágico del procedimiento, el riesgo trombótico del paciente y, en el caso de los nuevos anticoagulantes orales, la función renal8,9 (tabla 1). De forma general, el ácido acetilsalicílico puede mantenerse para la mayor parte de los procedimientos endoscópicos ya que su interrupción se ha asociado a un mayor riesgo de eventos cardiovasculares y su mantenimiento no aumenta de forma significativa el riesgo hemorrágico de la mayoría de los procedimientos endoscópicos8,9.
Estratificación del riesgo hemorrágico y trombótico
| Estratificación del riesgo hemorrágico del procedimiento endoscópico | |
| Bajo riesgo: | Alto riesgo: |
| -Procedimientos diagnósticos con o sin biopsia | -Polipectomía |
| -Colocación de stent biliar o pancreático sin esfinterotomía | -CPRE con esfinterotomía |
| -Ecoendoscopia diagnóstica sin punción | -Dilatación de estenosis |
| -Tratamiento de varices esofágicas | |
| -Gastrostomía endoscópica percutánea | |
| -Ecoendoscopia con punción | |
| -Colocación de prótesis (esofágica, colónica, biliar) | |
| Estratificación del riesgo trombótico con fármacos antiagregantes | |
| Bajo riesgo: | Elevado riesgo: |
| -Cardiopatía isquémica sin stent coronario | -Cardiopatía isquémica con stents coronarios: |
| -Cardiopatía isquémica con stents coronarios: | ○Stent farmacoactivo implantado<12 meses |
| ○Stent farmacoactivo implantado>12 meses | ○Stent no farmacoactivo implantado<1 mes |
| ○Stent no farmacoactivo implantado>1 mes | |
| -Enfermedad cerebrovascular | |
| -Enfermedad vascular periférica | |
| Estratificación del riesgo trombótico con fármacos anticoagulantes | |
| Bajo riesgo: | Alto riesgo: |
| -Válvula cardiaca protésica bivalva metálica en posición aórtica | -Válvula cardiaca protésica metálica en posición mitral |
| -Prótesis cardiaca biológica | -Válvula cardiaca metálica aórtica de tipo bola enjaulada o de disco basculante |
| -Fibrilación auricular sin enfermedad valvular | -Válvula cardiaca protésica y fibrilación auricular |
| -Más de 3 meses tras un episodio de enfermedad tromboembólica | -Fibrilación auricular y estenosis mitral |
| -Síndromes de trombofilia no graves (factor v Leiden, mutación del gen de la protrombina) | -Episodio de enfermedad tromboembólica reciente (<3 meses) |
| -Trombofilia grave (déficit de proteína C, proteína S o antitrombina, síndrome antifosfolípido) | |
| -Accidente cerebrovascular reciente (<6 meses) | |
Respecto a la preparación intestinal para la colonoscopia, las soluciones de fosfato sódico se han asociado en pacientes ancianos a una mayor frecuencia de alteraciones hidroelectrolíticas (hipernatremia, hiperfosfatemia, hipopotasemia, hipocalcemia)10,11 y a un deterioro de la función renal incluso a medio plazo12. Por ello se recomienda no utilizar estas preparaciones en pacientes de edad avanzada y optar por soluciones de polietilenglicol. Los pacientes ancianos presentan peor tolerancia a las preparaciones de gran volumen por lo que son preferibles las de menor volumen13. La administración fraccionada de la preparación intestinal (split dosing) se ha asociado a una mayor limpieza del colon con mejor visualización del colon proximal y a una mejor tolerancia14. Dada la mayor susceptibilidad de estos pacientes para la deshidratación es importante insistir en una ingesta adecuada de agua durante la preparación y después de la colonoscopia para disminuir el riesgo de deshidratación, hipotensión e insuficiencia renal. Esto adquiere especial importancia en pacientes con hipoalbuminemia15 o con ciertas medicaciones como diuréticos y antihipertensivos16 que pueden potenciar el riesgo de deshidratación y de alteraciones electrolíticas. En pacientes con mayor riesgo podría plantearse la realización de una analítica de control de iones y función renal tras la preparación.
La preparación inmediata previa a la endoscopia en pacientes de edad avanzada es similar a la de la población adulta. El tiempo de ayuno para sólidos y líquidos necesario antes de la endoscopia es el mismo que en pacientes jóvenes (6horas para sólidos y 3h para líquidos claros)17. La profilaxis antibiótica no está indicada en la mayoría de los procedimientos endoscópicos y no hay recomendaciones específicas en el uso de antibioterapia en pacientes ancianos18. En la tabla 2 se detallan los pasos a seguir en la preparación de una endoscopia en un paciente de edad avanzada.
Checklist antes de realizar una endoscopia digestiva en paciente de edad avanzada
| 1. Evaluar la indicación de la prueba, ¿el resultado va a modificar el tratamiento o manejo del paciente? |
| 2. ¿El paciente va a poder comprender adecuadamente y firmar el consentimiento informado o ha de hacerlo un familiar? |
| 3. ¿Presenta el paciente comorbilidad importante, especialmente cardiopulmonar, que pueda condicionar mayor riesgo que beneficio del procedimiento endoscópico? |
| 4. ¿El paciente es portador de dispositivos cardiacos? En caso afirmativo, es importante que el endoscopista y el anestesista sean conocedores del tipo de dispositivo ya que en ocasiones deberán ser reprogramados o desactivados por un cardiólogo. |
| 5. ¿Toma el paciente tratamiento antitrombótico? En caso afirmativo (adaptado de Acosta et al8 y de Veitch et al9): |
| Antiagregantes |
| 1) AAS. Puede mantenerse para la mayoría de los procedimientos endoscópicos |
| 2) Clopidogrel, prasugrel, ticagrelor |
| -Procedimientos de bajo riesgo hemorrágico: Continuar tratamiento |
| -Procedimientos de alto riesgo hemorrágico: |
| • Bajo riesgo trombótico:Suspender 5 días antes de la endoscopia (continuar AAS si previamente prescrito) |
| • Alto riesgo trombótico:Puede considerarse la suspensión en determinados casos consensuados con cardiología. Continuar AAS. |
| Anticoagulantes |
| 1) Acenocumarol |
| -Procedimientos de bajo riesgo hemorrágico: Continuar. Controlar el INR la semana previa al procedimiento endoscópico, si está en rango continuar dosis habitual, si está por encima del rango (y <5) reducir la dosis diaria hasta que el INR vuelva a rango terapéutico |
| -Procedimientos de alto riesgo hemorrágico: |
| • Bajo riesgo trombótico: Suspender acenocumarol 5 días antes de la endoscopia. Controlar el INR el día de la endoscopia y asegurar que es <1,5 |
| • Alto riesgo trombótico: Suspender acenocumarol 5 días antes de la endoscopia. Iniciar heparina de bajo peso molecular 2 días tras suspender acenocumarol. Administrar la última dosis de heparina de bajo peso molecular al menos 24h antes del procedimiento |
| 2) Nuevos anticoagulantes orales (dabitgatrán, ribaroxabán, apixabán, edoxabán) |
| -Procedimientos de bajo riesgo hemorrágico: Omitir la dosis del día del procedimiento |
| -Procedimientos de alto riesgo hemorrágico: Tomar la última dosis del fármaco>48h antes del procedimiento (en el caso de dabigatrán con CrCl 30-50ml/min tomar la última dosis del fármaco 72horas antes del procedimiento |
| 6. ¿Requiere el procedimiento endoscópico la toma de preparación intestinal? En caso afirmativo, son de elección las soluciones de polietilenglicol de bajo volumen. Vigilar aparición de alteraciones hidroelectrolíticas y deshidratación, puede requerirse ajuste o suspensión temporal de tratamiento antihipertensivo y/o diurético |
AAS: ácido acetilsalicílico; CrCl: aclaramiento de creatinina.
La edad se acompaña de cambios fisiológicos que conducen a una mayor susceptibilidad a fármacos sedantes (aumento del volumen de distribución de fármacos liposolubles, menor aclaramiento renal y hepático, mayor sensibilidad del sistema nervioso central, etc.). Por otra parte, este grupo de edad se caracteriza por una elevada prevalencia de comorbilidades cardiopulmonares. Todo ello conduce a un mayor riesgo de complicaciones derivadas de la sedación comparado con pacientes jóvenes. Los pacientes de edad avanzada presentan un riesgo significativamente mayor de depresión respiratoria (un 27% de octogenarios sufrieron desaturación frente a un 19% de pacientes no octogenarios en un estudio prospectivo reciente, p=0,007)19 y requieren un tiempo más prolongado para la recuperación tras la sedación. En general, los fármacos sedantes utilizados habitualmente en endoscopia digestiva incluido el propofol son seguros si se administran a bajas dosis. Se recomienda emplear dosis iniciales de inducción menores y posteriormente una menor frecuencia de administración de bolos o una velocidad de administración más lenta cuando se utiliza la perfusión continua de fármacos, ya que la utilización de dosis ajustadas a peso puede producir depresión respiratoria e hipotensión3. Minimizar el uso de sedación o incluso no utilizar sedación es una opción en determinados procedimientos endoscópicos para reducir los eventos adversos relacionados con la anestesia ya que varios estudios han señalado que los pacientes mayores toleran mejor las endoscopias sin sedación que los pacientes jóvenes20.
Pruebas endoscópicasA continuación, se detallan las características propias de los distintos procedimientos endoscópicos en este grupo de edad.
Endoscopia digestiva altaLas indicaciones más frecuentes de endoscopia digestiva alta (EDA) en pacientes de edad avanzada son la hemorragia digestiva alta (26%), la anemia (14%) y la disfagia (14%)21. La EDA en pacientes de edad avanzada con frecuencia aporta información diagnóstica que influye en el manejo del enfermo. Un estudio retrospectivo que incluyó a 3.147 pacientes mayores de 65 años objetivó hallazgos relevantes con trascendencia diagnóstica y/o terapéutica en la mitad de los pacientes, encontrando un 3% de malignidad22. Los pacientes asintomáticos con antecedentes familiares de cáncer gástrico, síntomas de reflujo atípico y dolor epigástrico tuvieron un rendimiento endoscópico que osciló entre el 6% y el 46%. Los factores que se asociaron significativamente con la presencia de hallazgos en la EDA fueron el sexo masculino, la pérdida de peso, el sangrado digestivo y el reflujo, y la disfagia fue el principal síntoma asociado a una mayor probabilidad de malignidad22.
Por otra parte, la EDA como parte del estudio inicial en pacientes mayores de 50 años con dispepsia de nueva aparición ha demostrado ser coste-efectiva y las principales guías nacionales e internacionales recomiendan su realización para descartar la presencia de malignidad23,24. El cribado de displasia en pacientes con esófago de Barrett no debe continuarse por encima de los 75 años por la menor probabilidad de obtener un beneficio en la esperanza de vida derivado del cribado5.
La EDA es una técnica segura en pacientes ancianos que no presenta más riesgo de complicaciones que en pacientes jóvenes21. Los pacientes de edad avanzada toleran mejor la EDA sin sedación que otros grupos de edad, por lo que puede ser una opción en pacientes con elevado riesgo anestésico20. En definitiva, la EDA en el paciente anciano es una prueba segura y de alto rendimiento diagnóstico, por lo que la edad avanzada no debe considerarse una contraindicación si el procedimiento está indicado.
ColonoscopiaLa colonoscopia es el procedimiento endoscópico que se realiza con mayor frecuencia en pacientes de edad avanzada, suponiendo hasta el 43% del total de pruebas realizadas en mayores de 85 años21. Las principales indicaciones de la colonoscopia en este grupo de edad son el seguimiento de pólipos (32%), la hemorragia digestiva baja (24%) y el estudio de anemia (9%)21.
La inadecuada preparación intestinal es significativamente más frecuente en pacientes de edad avanzada respecto a pacientes de menor edad (el 16% en octogenarios vs. el 4% en no octogenarios, p=0,002) debido a la inmovilidad, la escasa ingesta de líquidos, la intolerancia a la solución de preparación y el estreñimiento habitualmente presente en este grupo de edad19. Esto limita la calidad de la colonoscopia en estos pacientes con una menor tasa de intubación ileal (71 vs. 86%; p=0,004) y una duración de la prueba mayor independientemente de la experiencia del endoscopista (22 vs. 18min; p=0,001)25. Además de una peor preparación intestinal, el aumento de la tortuosidad del colon y la mayor prevalencia de diverticulosis contribuyen a dificultar la colonoscopia en estos pacientes. Sin embargo, la inadecuada preparación del colon no impide que la colonoscopia en pacientes de más de 65 años presente una mayor rentabilidad diagnóstica que en pacientes jóvenes (65 vs. 45%; p=0,0001), con una mayor detección de pólipos avanzados y cáncer colorrectal (CCR)26 (tasa de detección de CCR del 2% en pacientes mayores de 75 años)27.
Diversos estudios han arrojado resultados contradictorios respecto a la existencia de un mayor riesgo de complicaciones de la colonoscopia en pacientes de edad avanzada. Finalmente, una revisión sistemática que incluyó 20 estudios concluyó que los pacientes de edad superior a 80 años presentan una incidencia elevada de complicaciones (tabla 3) y un riesgo significativamente mayor de presentarlas comparado con pacientes más jóvenes (OR: 1,7; IC 95%: 1,5-1,9), especialmente de perforación (OR: 1,6; IC 95%: 1,2-2,1)28. Por tanto, la edad avanzada es un factor de riesgo para la aparición de eventos adversos relacionados con la colonoscopia. En los pacientes más añosos con comorbilidad importante asociada y especialmente en determinadas indicaciones diagnósticas (como por ejemplo el estudio de estreñimiento), podría optarse por alguna de las alternativas no invasivas como el colonoTC, si bien es cierto que no existen recomendaciones formales al respecto.
Principales complicaciones de la colonoscopia en pacientes mayores de 80 años
| Complicaciones | Incidencia (por 1.000 colonoscopias) |
|---|---|
| Perforación | 1,5 (IC 95%: 1,1-1,9) |
| Hemorragia | 2,4 (IC 95%: 1,1-4,6) |
| Cardiovascular, respiratoria | 28,9 (IC 95%: 26,2-31,8) |
| Muerte | 0,5 (IC 95%: 0,06-1,9) |
IC: intervalo de confianza.
Datos procedentes de la revisión sistemática de Day et al.28.
Uno de los aspectos más discutidos de la colonoscopia es cuándo suspender el cribado de CCR y el seguimiento de pólipos. A pesar de ser una indicación controvertida, la detección de lesiones premalignas continúa siendo una de las indicaciones de colonoscopia más frecuentes en pacientes ancianos en la mayoría de las series21. Los programas de cribado han logrado disminuir la mortalidad secundaria al CCR, el cáncer de mayor incidencia global en España. Si bien el riesgo de CCR aumenta con la edad, también disminuye la esperanza de vida. Una limitación potencial de continuar de forma indefinida con el cribado de CCR es la detección de tumores asintomáticos en pacientes que van a fallecer por otras causas antes de que el tumor tenga traducción clínica. El beneficio de la colonoscopia de cribado (entendido como la disminución de la mortalidad por un cáncer detectado) es poco probable cuando la esperanza de vida es inferior a 5 años29. Aunque a día de hoy no existe consenso entre las diferentes sociedades científicas acerca de cuándo suspender la colonoscopia de cribado, la mayoría de los expertos consideran que 75-80 años es un punto de corte adecuado para parar el cribado de CCR y el seguimiento de pólipos30 por el menor beneficio y el mayor riesgo de complicaciones31. Sin embargo, es importante destacar que siempre debe individualizarse cuándo suspender el cribado en base a otros factores además de la edad cronológica, tales como la comorbilidad y expectativa de vida, la presencia de adenomas de alto riesgo en colonoscopias previas (adenomas>10mm, con histología vellosa o con displasia de alto grado), los antecedentes familiares, etc32.
Gastrostomía endoscópica percutáneaLa gastrostomía endoscópica percutánea (PEG) es una forma eficaz de proporcionar nutrición a medio-largo plazo en pacientes con ingesta oral inadecuada. Presenta un riesgo de complicaciones graves que oscila entre el 1,5-4%33. Las principales complicaciones son la hemorragia y la infección periestoma por lo que está indicada la profilaxis antibiótica (cefazolina 1g 30min antes del procedimiento) e interrumpir el tratamiento anticoagulante instaurando un tratamiento puente con heparina en pacientes de elevado riesgo trombótico8,9,18.
Las principales indicaciones de la PEG son la disfagia persistente (2 o 3 semanas) tras un accidente isquémico transitorio, las enfermedades neurodegenerativas y los tumores de cabeza y cuello34. Los pacientes con demencia avanzada con frecuencia desarrollan dificultades para comer y tragar que conducen a reducción de la ingesta oral y pérdida de peso por lo que el uso de PEG ha aumentado de forma considerable en los últimos años como soporte nutricional en estos pacientes35. Sin embargo, la PEG no ha demostrado beneficio en pacientes con demencia ya que no mejora el estado nutricional, la calidad de vida ni la supervivencia de estos enfermos y no previene ni mejora las úlceras por presión36,37. De hecho, pacientes con edad superior a 70 años presentan menor supervivencia después de la colocación de PEG en comparación con los pacientes menores de 70 años38. Además de aumentar la agitación y la necesidad de medidas de contención física y farmacológica39 y son frecuentes las visitas a los servicios de urgencias por problemas relacionados con la PEG40. Por otra parte, la PEG podría ser menos segura que la alimentación por vía oral con ayuda de un cuidador y aumentar el riesgo de broncoaspiración41. Dado que la gastrostomía endoscópica es invasiva, puede asociarse a eventos adversos y no presenta claros beneficios para pacientes con demencia avanzada, la Asociación Americana de Geriatría no recomienda su colocación en este contexto39. La alimentación con PEG en pacientes con demencia avanzada está influenciada por muchos factores distintos de la pura necesidad clínica, tales como aspectos culturales, religiosos o relacionados con las expectativas de la familia que pueden dificultar la toma de decisiones. Por ello, cada vez está más extendida la presencia de comités multidisciplinares en los hospitales para valorar de forma individualizada la inserción de PEG en estos pacientes.
Colangiopancreatografía retrógrada endoscópicaLa edad se asocia a un aumento de la incidencia de patología pancreatobiliar. La obstrucción biliar por coledocolitiasis supone la principal indicación de colangiopancreatografía retrógrada endoscópica (CPRE) en pacientes de edad avanzada (73% de las indicaciones)42. La presencia de divertículos periampulares en ocasiones se ha asociado a una mayor dificultad en la canulación biliar. Sin embargo, si bien los pacientes de edad avanzada presentan con mayor frecuencia este hallazgo anatómico que los pacientes jóvenes (39 vs. 14%; p=0,001)43, diversos estudios describen una tasa de canulación y un éxito técnico similar en estos pacientes42,44. A diferencia de la colonoscopia en la CPRE no se ha objetivado mayor riesgo de complicaciones (pancreatitis, hemorragia, colangitis, perforación) en pacientes ancianos, incluso en pacientes mayores de 90 años42,45 por lo que la edad avanzada no debería suponer una contraindicación para la realización de CPRE si está indicada. Es más, algunos estudios han indicado que la edad podría ser un factor protector para el desarrollo de pancreatitis post-CPRE42 debido fundamentalmente a una disminución de la secreción pancreática exocrina con la edad.
EcoendoscopiaA pesar de que el papel de la ecoendoscopia está bien establecido en patología gastrointestinal, biliopancreática y mediastínica, la evidencia disponible en pacientes de edad avanzada es escasa. En un estudio con más de 260 ecoendoscopias en mayores de 80 años la principal indicación fue el estudio de masas pancreáticas (22%) y la rentabilidad diagnóstica fue elevada en este grupo de edad46. La ecoendoscopia diagnóstica con o sin punción no parece asociarse a mayor riesgo de complicaciones en ancianos, con similares tasas de efectos adversos en pacientes mayores de 75 años y en menores de dicha edad47. La edad tampoco se asoció a mayor incidencia de efectos adversos en un estudio retrospectivo que evaluó el uso combinado de CPRE y ecoendoscopia48.
EnteroscopiaPocos estudios han abordado específicamente la enteroscopia en el paciente anciano. Un estudio retrospectivo unicéntrico evaluó la eficacia y seguridad de la enteroscopia con balón doble en pacientes de edad avanzada en comparación con pacientes más jóvenes, objetivando que los mayores de 75 años tenían más probabilidades de presentar angiodisplasias (39 vs. 23%; p=0,001) y sin observar más eventos adversos en el grupo de ancianos49.
Cápsula endoscópicaLa cápsula endoscópica en ancianos no presenta diferencias en cuanto a seguridad, tolerabilidad ni tiempo de tránsito del intestino delgado con relación a pacientes jóvenes, con una tasa de exploraciones completas similar. Su principal indicación en pacientes de edad avanzada es el estudio de anemia ferropénica49. Presenta una elevada rentabilidad dado que hasta en el 84% de los pacientes mayores de 70 años el resultado tiene impacto en el manejo por una mayor frecuencia de hallazgos patológicos respecto a pacientes jóvenes, siendo las angiodisplasias las lesiones más encontradas50,51.
En conclusión, el envejecimiento poblacional está conduciendo a un aumento del uso de endoscopia digestiva en pacientes de edad avanzada. La presencia de cambios fisiopatológicos asociados al envejecimiento y el particular contexto de los pacientes de este grupo de edad modifican algunos aspectos del abordaje endoscópico. La dificultad para el establecimiento de un punto de corte rígido para definir la edad avanzada se ve reflejada en la heterogeneidad de los estudios que utilizan distintos criterios. En general los procedimientos endoscópicos en pacientes ancianos son rentables, bien tolerados y seguros con las precauciones adecuadas. Con frecuencia los riesgos de la preparación y de la sedación son mayores que los de la prueba en sí misma, siendo la colonoscopia la única técnica que se asocia a un mayor riesgo de complicaciones en este grupo de pacientes. El mayor riesgo de complicaciones de la colonoscopia en ancianos junto con el menor beneficio respecto a pacientes más jóvenes desaconsejan la realización de colonoscopia para cribado de CCR o seguimiento de pólipos a partir de los 80 años. En general la edad no supone una contraindicación absoluta para la realización de ningún procedimiento endoscópico, si bien en pacientes ancianos los riesgos de determinadas pruebas pueden superar con creces al beneficio limitado en el contexto de la reducción de la esperanza de vida. En estos pacientes cobra si cabe mayor importancia el enfoque personalizado a la hora de indicar una prueba, sopesando el beneficio esperado, el riesgo de complicaciones, las comorbilidades, la situación funcional y preferencias del paciente.
Conflicto de interesesLos autores declaran no tener conflicto de intereses en relación con el artículo que se remite para publicación.