Determinar la prevalencia de somnolencia leve y excesiva y qué factores están asociados a la presencia de somnolencia diurna en adultos mayores.
MétodosParticiparon 1.780 adultos mayores de 60 años, autónomos, de ambos sexos, de los cuales completaron toda la información 1.704 (70,9±7,9 años; 62% mujeres). A cada uno de ellos se les realizó la encuesta de somnolencia de Epworth (ESE), el cuestionario de calidad de sueño de Pittsburg, además de solicitar información sobre consumo de tabaco, horario de cena, y una evaluación antropométrica. Una puntuación en ESE>10 se consideró somnolencia y puntuaciones >15 somnolencia excesiva o severa.
ResultadosEntre los menores de 80 años un 5,3% presentaron un ESE >15 y un 26,2% un ESE >10. En mayores de 80 años la prevalencia de somnolencia fue del 6,3% para ESE >15 y del 32,5% para ESE >10. En el modelo ajustado los factores asociados a incremento del riesgo de somnolencia (ESE>10) fueron la edad mayor de 80 años (OR=1,58; IC 95%=1,14-2,19), y cenar después de las 21 horas (OR=1,3; IC 95%=1,01-1,68). Por el contrario, solo la edad mayor de 80 años se asociaba de manera independiente a somnolencia severa (OR=1,81; IC 95%=1,01-3,29).
ConclusionesCenar después de las 21 horas y una edad por encima de los 80 años se asocian con mayor probabilidad de somnolencia diurna. En cambio solo la edad mayor de 80 años se asocia a somnolencia diurna severa.
To determine the prevalence of mild and excessive somnolence and the associated factors with the presence of daytime sleepiness in the elderly.
MethodsA total of 1780 independent individuals 60 years and olderof both sexes (70.9±7.9 years old; females 62%), were included, of which 1704 of them completed all the information. All of them were assessed using an Epworth sleepiness scale (ESE), an Pittsburgh sleep quality index, plus information of cigarettes smoking, dinner time, and an anthropometric evaluation. An ESE score>10 was considered drowsiness and scores>15 excessive or severe drowsiness.
ResultsAmong the population under 80 years, 5.3% showed ESE score>15 and 26.2% an ESE score>10. For over 80 years, the prevalence of sleepiness was 6.3% for an ESE score>15 and 32.5% for an ESE score>10. In the adjusted model, the factors associated with increased risk of sleepiness (ESE>10) were age older than 80 years (OR=1.58; 95% CI=1.14 to 2.19) and dinner after 21hours (OR=1.3; 95% CI=1.01 to 1.68). By contrast, only age older than 80 years was independently associated with severe sleepiness (OR=1.81; 95% CI=1.01 to 3.29).
ConclusionsMeals after 21hours and age above 80 years are associated with increased likelihood of daytime sleepiness. Instead, only older than 80 years is associated with severe daytime sleepiness.
Durante el envejecimiento, tanto la calidad como cantidad del sueño se ven alteradas1. Estos cambios son considerados como trastornos característicos de la población adulta mayor2. Casi el 70% de los adultos mayores (AM) reportan problemas con el sueño3,4. Entre los problemas relacionados con el sueño en AM destacan, el mayor tiempo para quedarse dormido (conciliación), dificultad en el mantenimiento ininterrumpido del sueño (despertar precoz) y trastornos de sueño que van desde el ronquido hasta el síndrome de apneas-hipopneas2,5. Además de lo mencionado anteriormente, la arquitectura de sueño cambia con respecto a la del adulto6. Existe un aumento de las etapas superficiales del sueño y una reducción de las etapas profundas del sueño6. Se postula que los AM inician y terminan precozmente su horario de sueño y se reduce la cantidad de horas del mismo6. Finalmente esto produce una disminución de la eficiencia del sueño y mayor somnolencia diurna en el AM7. Por otra parte se ha descrito que casi el 40% de los AM tienen apnea obstructiva del sueño8,9.
La somnolencia diurna excesiva (definida como >15 puntos en la escala de Epworth) puede afectar entre un 10 a un 33% de las personas y se ha asociado con el aumento de la incidencia de deterioro funcional, caídas, déficits cognitivos y mortalidad10–12, además de ser un factor independiente de infarto y otros eventos vasculares11–13.
Entre los factores conocidos que causan somnolencia se encuentra la apnea obstructiva del sueño, ronquidos, depresión, diabetes y obesidad14,15.
El objetivo del presente estudio es determinar los factores asociados a la somnolencia diurna en AM autovalentes.
Material y métodosSe entrevistó a 1.780 AM voluntarios de los cuales 1.704 decidieron contestar la encuesta, los AM pertenecían a 14 comunas de Santiago de Chile, edad promedio de 70,9 ±7,9 años (62,1% mujeres), quienes fueron reclutados en centros de salud familiar pertenecientes a cada comuna. Se incluyeron en el estudio a AM de ambos sexos, de 60 o más años de edad y autovalentes, para lo cual se utilizó el diagnóstico de funcionalidad del AM (EFAM-Chile), instrumento que se desarrolló en Chile para la pesquisa de pérdida de funcionalidad en los AM16. Se consideró autovalente a la persona que tenía un puntaje ≥ 43 puntos. Se excluyó a los AM que no respondieran todas las encuestas o que estuvieran sometidos a algún tratamiento farmacológico que pudiera alterar el sueño o con diagnóstico de síndrome de apnea obstructiva del sueño. El protocolo fue revisado y aprobado por el Comité de Ética de las Universidad San Sebastián y Autónoma de Chile, cada participante firmó un consentimiento informado.
Escalas de evaluación de sueño y somnolenciaEstudiantes de carreras del área de la salud fueron capacitados para realizar las encuestas. En primer lugar se realizó el Cuestionario de Pittsburg de Calidad de Sueño17, al que se le agregó información sobre uso de medicamentos para dormir, consumo de tabaco y alcohol, y horario de la cena o última comida. Para detectar somnolencia diurna excesiva, se utilizó la Escala de Somnolencia de Epworth (ESE)18. La ESE es un cuestionario sencillo y validado para la evaluación de la somnolencia subjetiva diurna en el contexto de los trastornos del sueño. Evalúa la propensión a quedarse dormido en 8 situaciones sedentarias diferentes, puntuando cada ítem de 0 (nunca) a 3 (frecuentemente), con una puntuación total que oscila de 0 a 24. Considera somnoliento a los sujetos con una puntuación > 10 y somnolencia excesiva a aquellos con puntuaciones >15. Ambas encuestas están validadas en español19–22.
AntropometríaSe efectuó una evaluación antropométrica de peso y talla. La determinación del peso se realizó con un mínimo de ropa, utilizando una balanza mecánica (SECA, capacidad máxima de 220kg precisión en 50g). La estatura se midió con un tallímetro que está incorporado a la balanza. Se calculó el índice de masa corporal para categorizar el estado nutricional de acuerdo a criterio OMS23.
Además se consultó por actividad física, consumo de desayuno y cena, así como horario de cena posterior a las 21 horas.
Análisis estadísticoLas variables continuas se describen como promedio y desviación estándar en el caso de tener una distribución normal, en el caso contrario se describen mediana y rango intercuartílico. Se realizó un análisis por grupos de edad, dicotomizando el grupo en menores de 80 años y de 80 años y más.
Para analizar los factores asociados a somnolencia subjetiva se realizaron modelos de regresión logística, considerando como variable dependiente los puntajes de la escala ESE >10 para somnolencia y ESE >15 para somnolencia excesiva. Los factores independientes analizados fueron sexo, edad, obesidad medido como variable categórica según criterio OMS de estado nutricional, uso de medicamentos para dormir, consumo de tabaco, alcohol y horario de la cena o última comida. Se realizaron modelos de regresión univariados y luego múltiples. El nivel de significación utilizado fue de α=0,05 en todos los casos. Se utilizó el paquete estadístico STATA 12.1 para los análisis.
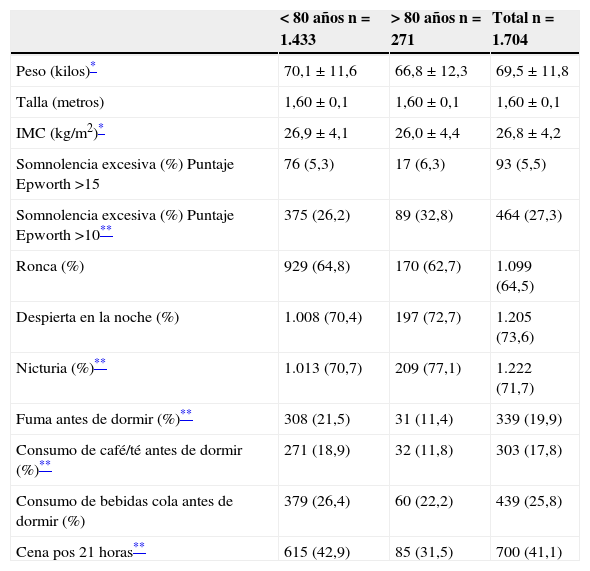
ResultadosDe 1.704 AM evaluados el 27,3% presenta somnolencia, los sujetos de >80 años presentaron un menor peso, IMC, menor consumo de café y cena y mayor somnolencia leve, nicturia que los < de 80 años (tabla 1). La somnolencia excesiva presenta valores superiores al 5% no presentándose diferencias por edad, se observa además una elevada prevalencia de ronquido, despertares nocturnos y nicturia en los AM de ambos grupos, además se observa que sobre el 40% de los AM comen después de las 21 horas (cena o merienda).
Caracterización del sueño y factores asociados por grupos de edad en AM
| <80 años n=1.433 | >80 años n=271 | Total n=1.704 | |
|---|---|---|---|
| Peso (kilos)* | 70,1±11,6 | 66,8±12,3 | 69,5±11,8 |
| Talla (metros) | 1,60±0,1 | 1,60±0,1 | 1,60±0,1 |
| IMC (kg/m2)* | 26,9±4,1 | 26,0±4,4 | 26,8±4,2 |
| Somnolencia excesiva (%) Puntaje Epworth >15 | 76 (5,3) | 17 (6,3) | 93 (5,5) |
| Somnolencia excesiva (%) Puntaje Epworth >10** | 375 (26,2) | 89 (32,8) | 464 (27,3) |
| Ronca (%) | 929 (64,8) | 170 (62,7) | 1.099 (64,5) |
| Despierta en la noche (%) | 1.008 (70,4) | 197 (72,7) | 1.205 (73,6) |
| Nicturia (%)** | 1.013 (70,7) | 209 (77,1) | 1.222 (71,7) |
| Fuma antes de dormir (%)** | 308 (21,5) | 31 (11,4) | 339 (19,9) |
| Consumo de café/té antes de dormir (%)** | 271 (18,9) | 32 (11,8) | 303 (17,8) |
| Consumo de bebidas cola antes de dormir (%) | 379 (26,4) | 60 (22,2) | 439 (25,8) |
| Cena pos 21 horas** | 615 (42,9) | 85 (31,5) | 700 (41,1) |
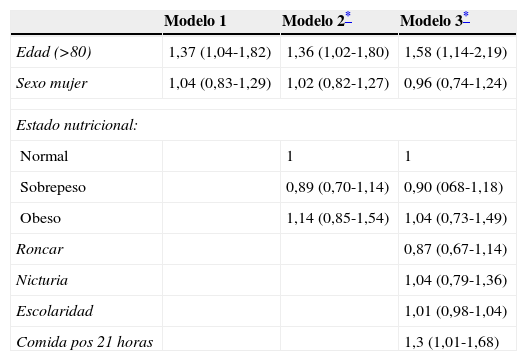
En la tabla 2, se presentan diferentes modelos de la estimación del riesgo de asociación de variables basales con presencia de somnolencia diurna. En el análisis univariado se observa una asociación entre la edad y somnolencia leve, asociación que se mantiene al ajustarlo por estado nutricional, fumar antes de dormir, consumir bebidas con cafeína, y tomar medicamentos para dormir (modelo ajustado 2) y también cuando se ajusta por presencia de ronquido, nicturia, nivel de escolaridad y cena posterior a las 21 horas (modelo ajustado 3).
Factores asociados a somnolencia (Escala de Epworth >10)
| Modelo 1 | Modelo 2* | Modelo 3* | |
|---|---|---|---|
| Edad (>80) | 1,37 (1,04-1,82) | 1,36 (1,02-1,80) | 1,58 (1,14-2,19) |
| Sexo mujer | 1,04 (0,83-1,29) | 1,02 (0,82-1,27) | 0,96 (0,74-1,24) |
| Estado nutricional: | |||
| Normal | 1 | 1 | |
| Sobrepeso | 0,89 (0,70-1,14) | 0,90 (068-1,18) | |
| Obeso | 1,14 (0,85-1,54) | 1,04 (0,73-1,49) | |
| Roncar | 0,87 (0,67-1,14) | ||
| Nicturia | 1,04 (0,79-1,36) | ||
| Escolaridad | 1,01 (0,98-1,04) | ||
| Comida pos 21 horas | 1,3 (1,01-1,68) | ||
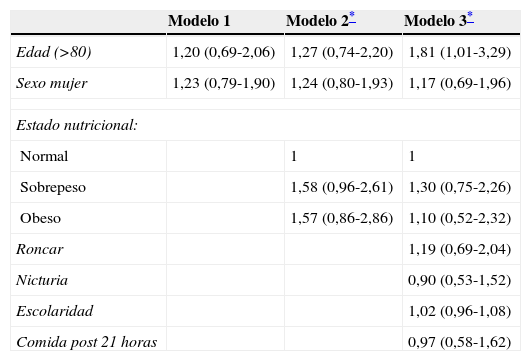
En la tabla 3, se presentan la estimación del riego de asociación a somnolencia diurna excesiva. En el análisis univariado y ajustado no hay asociación entre las variables basales y presencia de somnolencia severa, salvo en el modelo 3 ajustado por el resto de variables basales, en el que la edad superior a 80 años se asocia a un mayor riesgo de somnolencia severa.
Factores asociados a somnolencia (Epworth >15)
| Modelo 1 | Modelo 2* | Modelo 3* | |
|---|---|---|---|
| Edad (>80) | 1,20 (0,69-2,06) | 1,27 (0,74-2,20) | 1,81 (1,01-3,29) |
| Sexo mujer | 1,23 (0,79-1,90) | 1,24 (0,80-1,93) | 1,17 (0,69-1,96) |
| Estado nutricional: | |||
| Normal | 1 | 1 | |
| Sobrepeso | 1,58 (0,96-2,61) | 1,30 (0,75-2,26) | |
| Obeso | 1,57 (0,86-2,86) | 1,10 (0,52-2,32) | |
| Roncar | 1,19 (0,69-2,04) | ||
| Nicturia | 0,90 (0,53-1,52) | ||
| Escolaridad | 1,02 (0,96-1,08) | ||
| Comida post 21 horas | 0,97 (0,58-1,62) | ||
Nuestro estudio indica que el consumir cena o comida después de las 21 horas y presentar una mayor edad son factores de mayor probabilidad de presentar una somnolencia diurna elevada en AM cuando la somnolencia es leve, en cambio cuando la somnolencia es severa solo la mayor edad aparece como un factor de riesgo.
En nuestro estudio el 26,2 y 5,3% de los AM <80 años y el 32,8 y 6,3% de los AM >80 años presentó somnolencia leve (>10 ESE) y somnolencia excesiva (>15 ESE) respectivamente, valores superiores a los observados en otro estudio en población australiana de 55 a 85 años, en la que se observó una prevalencia de somnolencia excesiva medida por escala de Epworth de 15,3%24, siendo mayor en hombres que en mujeres, situación contraria a lo observado en este estudio. En otro estudio realizado en Japón a 2.034 AM se mostró una prevalencia de somnolencia excesiva (<10) de un 8,8% (12,7% hombres y 5,7% mujeres, p<0,01), el sexo masculino, la baja red social y la obesidad se asociaron a mayor somnolencia25.
A mayor edad, mayor es la somnolencia observada, resultado similar a nuestro estudio, ya que se incrementan los trastornos de sueño afectando tanto la calidad como cantidad de sueño26.
Con respecto a la cena, nuestros resultados indican que una cena tarde (posterior a las 21 horas) es un factor de riesgo para una mayor somnolencia en AM <80 años. El estudio realizado por Crispin et al.27 indica que alimentos cerca del periodo de sueño (cena o colación nocturna) se asocian negativamente con variables como la calidad del sueño y latencia al sueño. Otros estudios indican que individuos que ingieren alimentos de alto índice glucémico, o comidas ricas en hidratos de carbono 4 horas antes de dormir presentan una disminución en la latencia al sueño28, en cambio comidas elevadas en grasa se asocian con menos horas de sueño29. Se ha demostrado que el sueño disminuye la actividad del sistema digestivo30, que podría tener una mayor actividad durante la noche si la ingesta es excesiva generando una mayor distensión abdominal, incomodidad y afectando la consolidación del sueño.
Entre los factores que pueden afectar el sueño se encuentra la cafeína. Nuestra muestra presenta un elevado consumo de bebidas cola y café antes de dormir (18,9% en <80 años y 11,8% en >80 años, y un 26,4% del total de AM consume bebidas de cola antes de dormir). Estudios realizados en adolescentes asocian la ingesta de cafeína a una menor cantidad de sueño31. Situación similar se observa con el consumo de tabaco donde el consumo antes de dormir alcanza a un 22,5% en hombres y un 16,7% en mujeres. Diversos estudios han mostrado que el consumo de tabaco y café se asocia a sueño de corta cantidad32,33.
El 73,6% de los AM refiere despertar en la noche, valor que se incrementa en ambos sexos al incrementar su edad. El presentar despertares durante la noche indica una mayor fragmentación del sueño, deterioro de este y mayor somnolencia diurna. La somnolencia excesiva es un síntoma clínico común, que afecta a más mujeres que hombres, aunque en nuestro estudio no se observaron diferencias por sexo. Hay estudios que sugieren que la excesiva somnolencia diurna se asocia con cuadros depresivos34,35.
Otros estudios indican que al menos un 10% de las personas mayores de 65 años desarrollará deterioro cognitivo y que el aumento es exponencial a medida que avanza la edad36. La somnolencia excesiva producto de un mal dormir en cantidad o calidad puede influir negativamente en la función cognitiva37.
Un estudio de cohorte realizado en 748 participantes, OR=1,28 (IC 95% 1,05-1,57) mostró que las personas con mayor somnolencia diurna presentaban mayor riesgo de enfermedad cardiovascular. Sugieren que la detección de la somnolencia diurna es de vital importancia para detectar personal con alto riesgo cardiovascular, ellos sugieren que la somnolencia diurna en sí es un factor de riesgo independiente de enfermedad cardiovascular y puede constituir por tanto una señal temprana de futura enfermedad cardiovascular38.
Entre las fortalezas de nuestro trabajo se puede citar que utilizamos una gran muestra, se utilizaron encuestas estandarizadas internacionalmente y contamos en la muestra con 271 AM >80 años. Entre las debilidades de estudio podemos nombrar que no podemos generalizar los resultados a toda la población de AM por ser un estudio no probabilístico y no podemos establecer causalidad debido al diseño transversal del estudio.
Como conclusión, en AM sanos una mayor edad y comer después de las 21 horas fueron factores de riesgo para presentar somnolencia diurna, en cambio en una mayor edad es un factor de riesgo para somnolencia diurna excesiva. Dada la alta prevalencia de somnolencia diurna excesiva observada en este estudio, sería fundamental contar con más investigaciones y/o intervenciones para reducir los resultados adversos para la salud.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todos los colegas que aportaron en este proyecto y que colaboraron en el presente estudio.