La fibrilación auricular (FA) es un proceso prevalente en el anciano (el 5% en sujetos ≥ 65 años y aproximadamente el 10% en ≥ 80 años), asociado a accidente cerebrovascular, insuficiencia cardíaca y deterioro en la calidad de vida. Los síntomas asociados a la FA incluyen palpitaciones, debilidad, mareo, disminución de la capacidad de ejercicio y disnea. Se asocia a diversas enfermedades, principalmente hipertensión arterial en pacientes ambulatorios y cardiopatía isquémica e insuficiencia cardíaca en pacientes hospitalizados. Disponemos de dos estrategias terapéuticas para tratar la arritmia: el control del ritmo y el control de la frecuencia. En muchos de los pacientes ancianos con FA, la estrategia de control de la frecuencia es una buena opción, especialmente cuando hay insuficiencia cardíaca, contraindicaciones para los antiarrítmicos o cuando no se considera indicada la cardioversión. La anticoagulación es la principal medida para reducir el riesgo de accidente cerebrovascular. Si se considera que el paciente no debe ser anticoagulado, la antiagregación puede ser una alternativa, pero el beneficio es claramente inferior a la anticoagulación.
Atrial fibrillation (AF) is prevalent in the elderly (affecting 5% of persons aged ≥ 65 years and around 10% of those aged ≥ 80 years old) and is associated with stroke, heart failure and poor quality of life. The symptoms of AF are palpitations, fatigue, reduced exercise capacity, dyspnea or dizziness. AF is associated with comorbidity, mainly hypertension in outpatients, and ischaemic heart disease and heart failure in hospitalized patients. Two therapeutic strategies are available to treat arrhythmia: rhythm control or frequency control. In many elderly patients with AF, frequency control is an effective option, particularly when there is heart failure, contraindications to antiarrhythmic agents or when cardioversion is not indicated. Anticoagulation is the main measure to reduce stroke risk. If anticoagulation is not appropriate for a patient, antiaggregants can be used, but the benefit is clearly lower than that provided by anticoagulation.
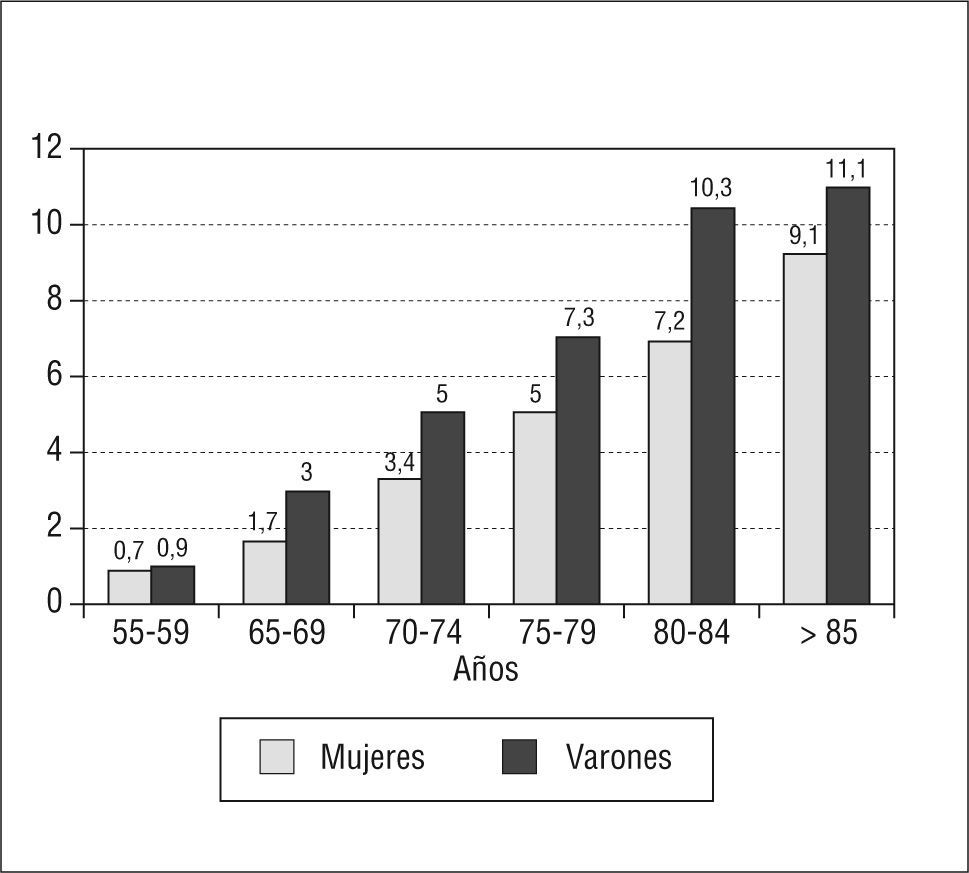
La fibrilación auricular (FA) es la arritmia mantenida más frecuente de la que deriva una notable morbimortalidad en forma de accidente cerebrovascular, tromboembolia, insuficiencia cardíaca y deterioro de la calidad de vida. Es un trastorno que aparece a todas las edades, pero que es muy frecuente entre los ancianos, como se ha objetivado en los estudios epidemiológicos (fig. 1), en los que la prevalencia va creciendo desde alrededor del 1% en los menores de 60 años a más del 10% en los mayores de 85 años1.
Prevalencia de fibrilación auricular según edad y sexo (adaptado de la cohorte ATRIA, Go et al1).
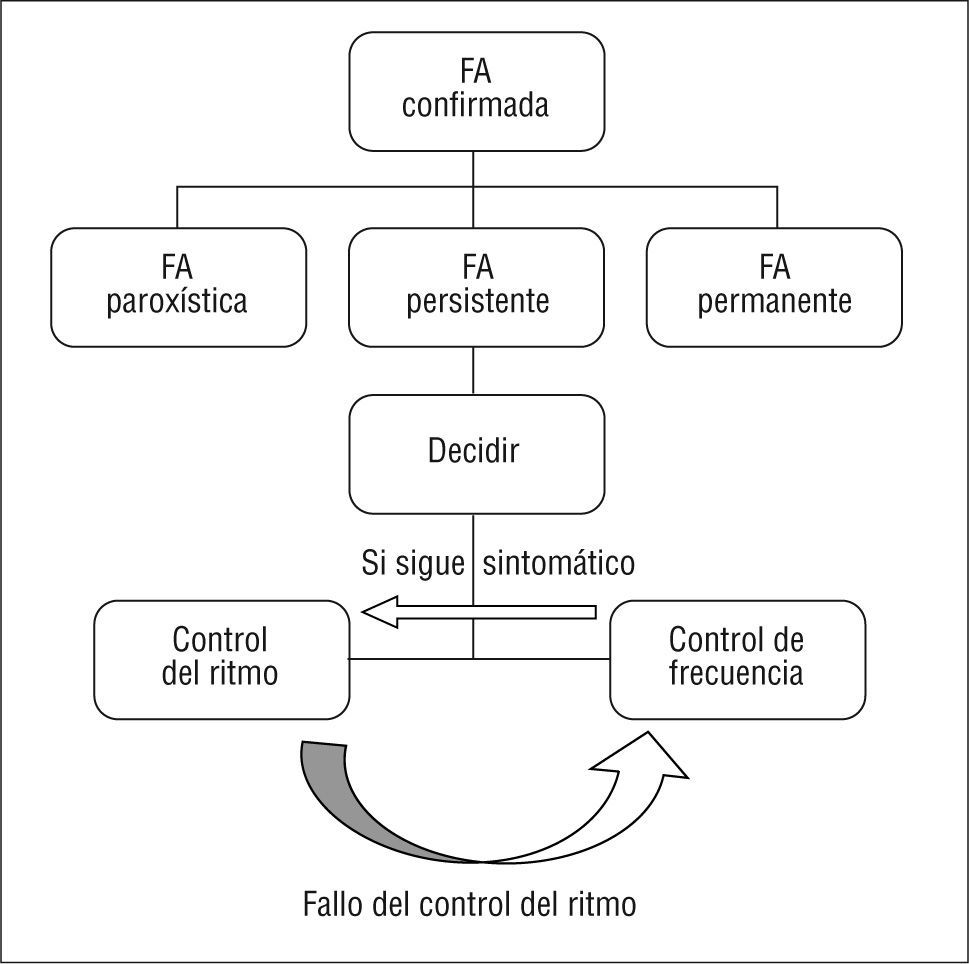
Hablamos de FA paroxística cuando aparecen episodios arrítmicos que desaparecen en 7 días y persistente si se requiere cardioversión eléctrica o farmacológica para revertir la arritmia. La FA es recurrente cuando un paciente desarrolla dos o más episodios arrítmicos que pueden ser paroxísticos o persistentes. Se denomina FA permanente cuando el paciente permanece en FA, bien sea porque la cardioversión no ha sido satisfactoria o porque consideremos inadecuada su aplicación. Es destacable que muchos pacientes con FA progresan a FA permanente. Con el envejecimiento se producen cambios anatomofisiológicos en las aurículas que favorecen la aparición de la arritmia (tabla 1), por lo que no sorprende, como ya se ha comprobado, que una edad avanzada en el momento del diagnóstico sea un predictor independiente de progresión2.
Cambios propios del envejecimiento en las aurículas
| Del nacimiento a la tercera década | Proliferación de músculo liso, fibras elásticas y colágeno |
| Tercera a sexta décadas | Metamorfosis grasa del endocardio |
| Sexta y séptima décadas | Vacuolización y atrofia del músculo endocárdico con sustitución por fibras elásticas y de colágeno |
| Mayores de 80 años | Elastificación del tejido graso; aumento de colágeno; depósitos auriculares de amiloide; infiltración del nodo sinoauricular por tejido graso y adiposo; dilatación auricular |
La incidencia de la FA (casos nuevos que aparecen en un determinado período entre la población en riesgo) entre los individuos de 50–59 años es de 1,1/1.000 personas y año, mientras que entre los ancianos de entre 80 y 89 años es de 27,1 casos por 1.000 personas y año3. Su prevalencia (porcentaje de pacientes con FA en la población considerada) es de alrededor del 5% en personas mayores de 65 años y afecta aproximadamente al 10% de los mayores de 80 años (fig. 1)1,4. Existe alguna controversia sobre si su prevalencia está aumentando con el paso de los años, y aunque hay autores que afirman que es la misma que hace 40 años, los estudios actuales parecen demostrar que está creciendo y que este crecimiento se debe, básicamente, al envejecimiento de la población5.
CLÍNICALos síntomas asociados a la FA incluyen palpitaciones, debilidad, mareo, disminución de la capacidad de ejercicio y disnea. La aparición de síntomas más importantes se relaciona, en general, con la presencia y la gravedad de la cardiopatía subyacente, e incluyen angina, hipotensión o signos y síntomas de insuficiencia cardíaca. Muchos episodios de FA son asintomáticos. Los estudios de monitorización continua han mostrado que aproximadamente el 90% de los pacientes tiene episodios recurrentes de FA6. Sin embargo, hasta el 90% de los episodios no son reconocidos por el paciente7 y no son infrecuentes los episodios de más de 48 h, ya que ocurren en el 17% de los pacientes estudiados con monitorización continua6.
La evaluación clínica del paciente que con FA debe incluir la historia clínica, un electrocardiograma, una radiografía de tórax, un ecocardiograma y una determinación de hormonas tiroideas.
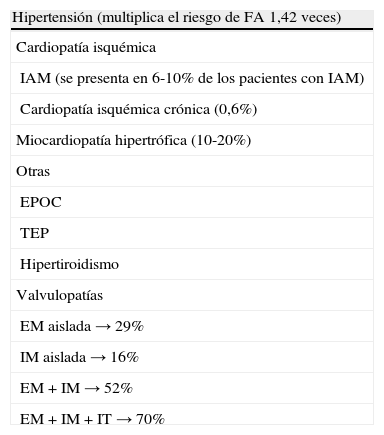
Las enfermedades asociadas con la FA son la hipertensión arterial, sobre todo en los ámbitos extrahospitalarios, y la cardiopatía isquémica y la insuficiencia cardíaca en los enfermos estudiados en ámbitos hospitalarios8 (tabla 2). Hoy día es infrecuente la asociación con valvulopatías reumáticas, por la disminución de la enfermedad reumática y porque ésta es más propia de edades tempranas que de personas mayores, por lo que, si no se dice lo contrario, estamos hablando la FA no valvular.
Causas de fibrilación auricular
| Hipertensión (multiplica el riesgo de FA 1,42 veces) |
| Cardiopatía isquémica |
| IAM (se presenta en 6-10% de los pacientes con IAM) |
| Cardiopatía isquémica crónica (0,6%) |
| Miocardiopatía hipertrófica (10-20%) |
| Otras |
| EPOC |
| TEP |
| Hipertiroidismo |
| Valvulopatías |
| EM aislada → 29% |
| IM aislada → 16% |
| EM + IM → 52% |
| EM + IM + IT → 70% |
EM: estenosis mitral; EPOC: enfermedad pulmonar obstructiva crónica; FA:
fibrilación auricular; IAM: infarto agudo de miocardio; IM: insuficiencia mitral; IT: insuficiencia tricuspídea; TEP: tromboembolia pulmonar.
La FA no valvular multiplica el riesgo de accidente cerebrovascular isquémico aproximadamente por cinco y causa alrededor del 15% de los accidentes cerebrovasculares, aunque en la población de más edad (entre 80 y 89 años) esta proporción es incluso más elevada, de aproximadamente el 24%5.
TRATAMIENTO DE LA FIBRILACION AURICULAREl tratamiento de la FA tiene 2 objetivos: la propia arritmia y la prevención del tromboembolismo.
Cuando se presenta por primera vez un paciente con FA y no sabemos de qué tipo es, debemos partir del supuesto de que se trata de una FA de tipo paroxístico. En este caso, no se requerirá terapia, excepto en alguna circunstancia particular en que puede ser necesario disminuir la frecuencia cardíaca. Los anticoagulantes tampoco deben administrarse cuando se produce un primer episodio.
Para tratar la arritmia propiamente dicha, disponemos de dos estrategias: controlar el ritmo, es decir revertir la FA a ritmo sinusal, y controlar la frecuencia cardíaca, empleando fármacos que disminuyan la respuesta ventricular. Los ensayos aleatorizados demuestran que el control del ritmo no es superior al control de la frecuencia cardíaca, y no han evidenciado que los fármacos antiarrítmicos prevengan el accidente cerebrovascular isquémico ni obvien la necesidad de anticoagulación9,10. De hecho, en ancianos, el control de la frecuencia es un tratamiento inicial razonable, ya que reduce los síntomas y previene la taquimiocardiopatía y se ha asociado con menor mortalidad9. Los bloqueadores beta, los antagonistas del calcio no hidropiridínicos y la digoxina son los fármacos más utilizados para el control de la frecuencia11, pero todos pueden inducir un bloqueo o una bradicardia excesiva en pacientes ancianos. Especialmente se ha de destacar el cuidado que se debe tener con la digoxina debido la toxicidad potencial del fármaco; es mejor reservarla para los pacientes con disfunción sistólica. La frecuencia cardíaca objetivo no está clara, pero algunas guías clínicas sugieren una frecuencia en reposo de 60–80 latidos/min y 90–115 latidos/min durante el ejercicio moderado12.
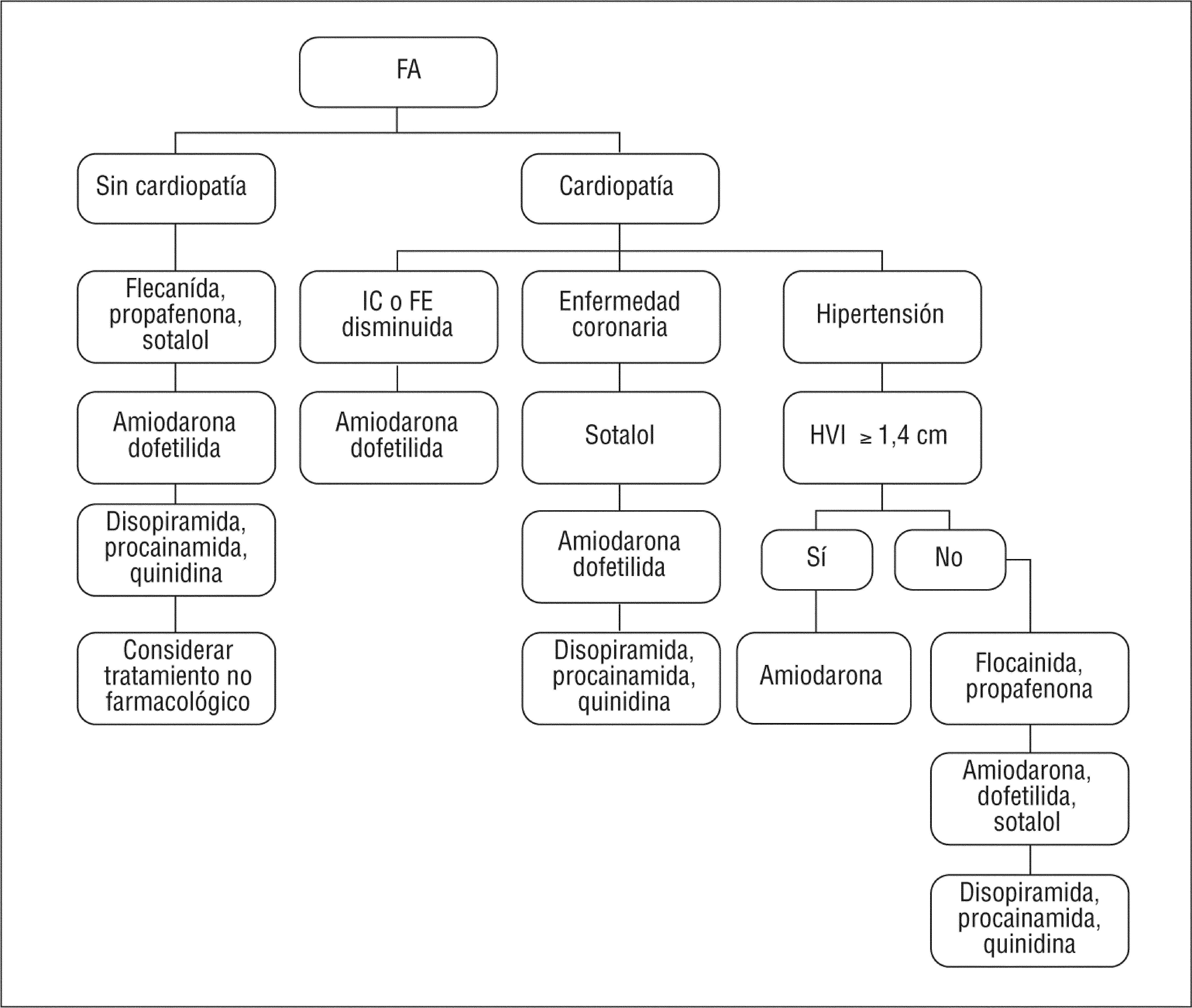
En pacientes que permanecen sintomáticos a pesar de un control efectivo de la frecuencia cardiaca, pueden ser beneficiosos los fármacos antiarrítmicos (fig. 2). Sin embargo, los pacientes ancianos tienen más riesgo de proarritmia e interacciones farmacológicas cuando se utilizan estos medicamentos, debido en parte a un menor aclaramiento hepático y renal, y a una mayor probabilidad de polifarmacia. Aunque hay alguna evidencia que apoya la amiodarona como el agente más efectivo para mantener el ritmo sinusal, la elección del fármaco depende del paciente y de las enfermedades médicas coexistentes. Fármacos como la flecainida y la propafenona aumentan la mortalidad en pacientes con enfermedad cardíaca estructural13,y el sotalol y la dofetilida deberían ser evitados en pacientes con deterioro de la función renal. La amiodarona parece segura y efectiva en pacientes con insuficiencia cardíaca, aunque se ha de mantener un control cuidadoso de la función tiroidea, las pruebas hepáticas y las posibles complicaciones pulmonares. Por otra parte, cuando se inicie tratamiento con amiodarona se debería reducir las dosis de digoxina y controlar el efecto de los cumarínicos por las posibles interacciones. En la figura 3 se expone un esquema, siguiendo a Fuster14, de la estrategia de tratamiento farmacológico, para restauración del ritmo sinusal. Finalmente, si falla la estrategia farmacológica se deben considerar medidas invasivas, como la ablación del nódulo auriculoventricular con implantación de marcapaso, ablación con catéter y el procedimiento de Maze, estrategias que se reservarán para los pacientes muy sintomáticos que estén en tratamiento médico15.
Estrategia para el tratamiento farmacológico de la fibrilación auricular cuando la decisión es el control del ritmo. IC: insuficiencia cardíaca; FA: fibrilación auricular; FE: fracción de eyección; HVI: hipertrofia ventricular izquierda. Tomado de Fuster14.
En los pacientes que hayan revertido a ritmo sinusal, los inhibidores de la enzima de conversión de angiotensina
(IECA) o los antagonistas de los receptores de la angiotensina II (ARA-II) pueden ser una medida farmacológica eficaz para disminuir las recurrencias, cuando se añaden a amiodarona16.
En resumen, la estrategia de control de la frecuencia cardíaca puede ser una buena opción en pacientes mayores de 65 años con cardiopatía isquémica, contraindicaciones a los antiarrítmicos, que no tengan insuficiencia cardíaca y en los que no es adecuada la cardioversión tal y como sugieren algunas guías clínicas17.
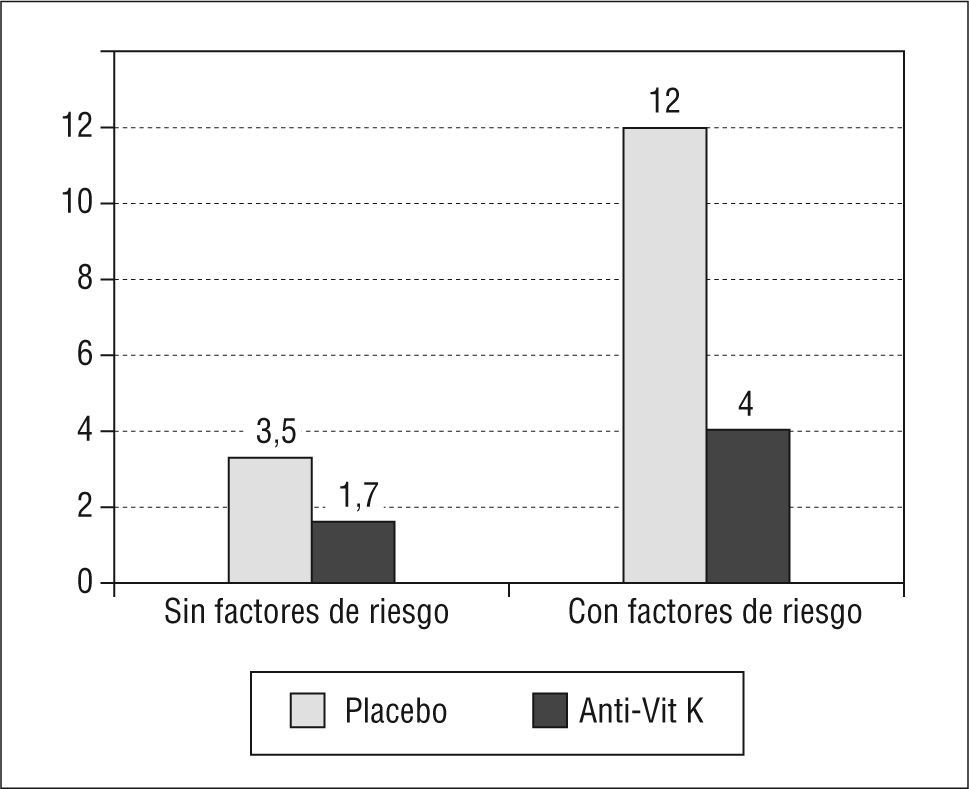
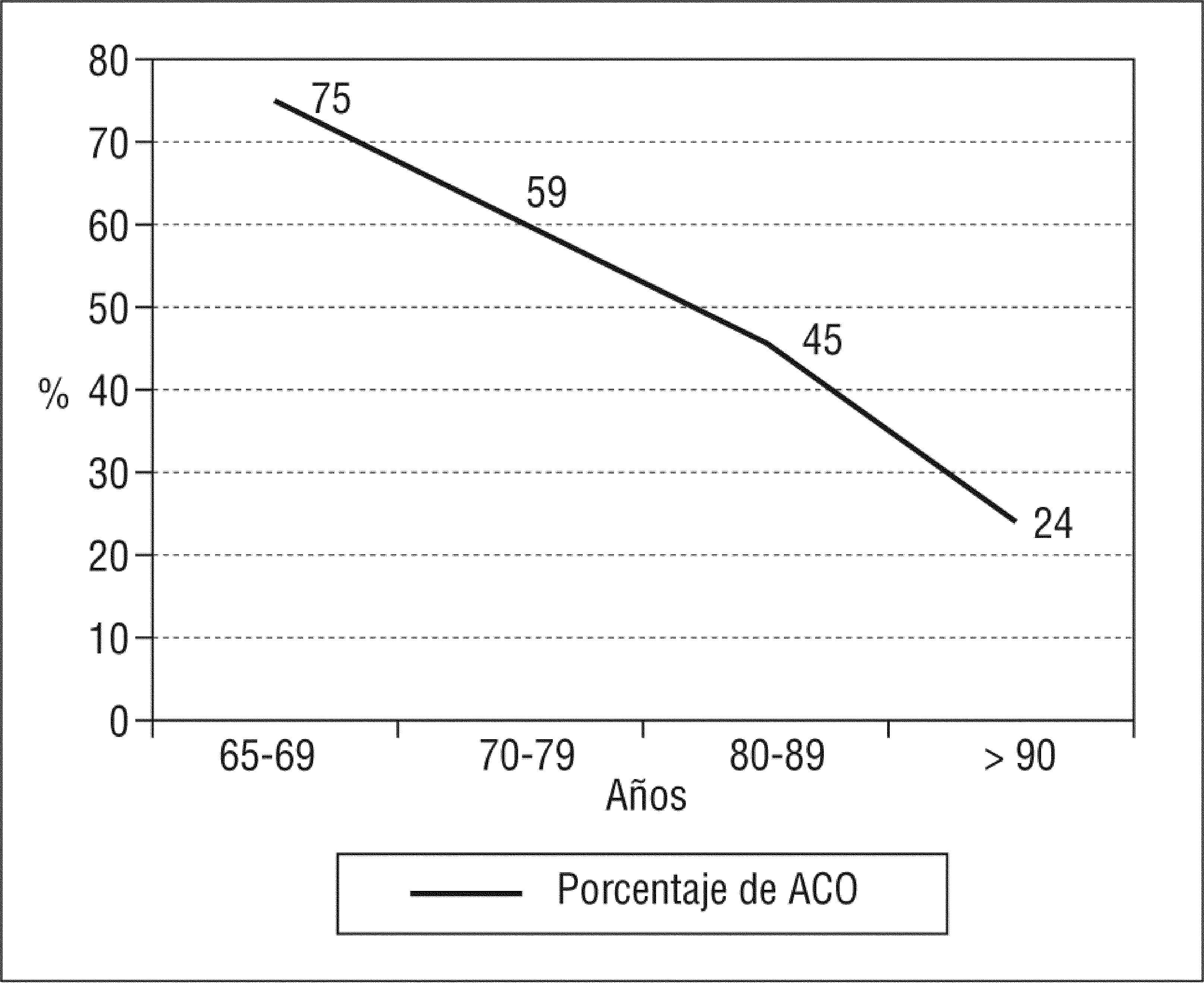
El otro gran objetivo del tratamiento de la FA es la prevención del accidente cerebrovascular. El beneficio del tratamiento anticoagulante en la FA está más que demostrado18,19. Los antagonistas de la vitamina K (cumarina y dicumarínincos) reducen el riesgo de accidente cerebrovascular en un 68% y la mortalidad en un 33%, y también parece que reducen los accidentes cerebrovasculares más graves20,21 (fig. 4), pero a pesar de su eficacia, como el margen terapéutico es estrecho y el riesgo hemorrágico es elevado, el manejo de este tratamiento se hace difícil en la práctica clínica; desafortunadamente, suelen ser los ancianos los enfermos en los que más se desecha su empleo, y algunos autores han observado que aproximadamente un 40% de los enfermos en los que estaría indicado su uso y no es prescrito son ancianos20. En la figura 5 se puede observar cómo el empleo de los anticoagulantes va descendiendo conforme aumenta la edad22. De todas maneras, desde los primeros años de la década de los años noventa hasta el final de siglo XX, el uso de anticoagulantes en la FA ascendió del 28 al 41% y el ascenso más importante se registró en ancianos23. Las razones aducidas para no iniciar o retirar un tratamiento anticoagulante son diversas; destacan un mal cumplimiento supuesto o comprobado, la presencia de deterioro cognitivo que dificulta o imposibilita la comprensión y el seguimiento del tratamiento, antecedentes de hemorragia digestiva, la existencia de una hipertensión grave, una historia de hemorragia cerebral, la polimedicación, con el riesgo de interacciones, y las caídas recurrentes. Todas estas situaciones son prevalentes en ancianos.
Porcentaje de pacientes en tratamiento anticoagulante según la edad. ACO: anticoagulantes orales. Adaptado de Hylek et al22 .
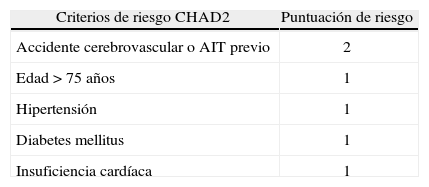
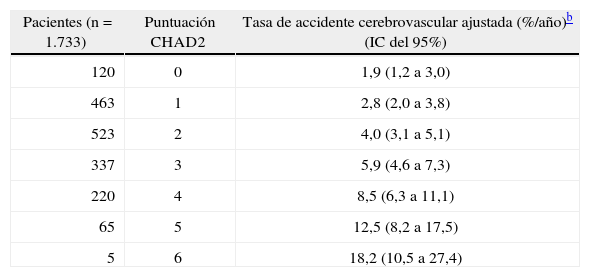
De todas formas, y para ayudarnos a decidir cuándo tratar a un anciano con anticoagulantes y valorar el riesgo hemorrágico de ese tratamiento, los investigadores clínicos han puesto a disposición de los clínicos una serie de herramientas24, entre las cuales una de las más valiosas es el índice CHAD2, acrónimo que recoge las palabras: insuficiencia cardíaca, hipertensión, años de edad, diabetes y accidente cerebrovascular (doble puntuación) (tabla 3). Si la puntuación CHAD2 es 1, el riesgo de presentar un accidente cerebrovascular al año es del doble; si es 2, el riesgo es del cuádruple y va ascendiendo hasta suponer un riesgo 18 veces superior si la puntuación CHAD2 es 6 (tabla 4)25,26.
Riesgo de accidente cerebrovascular en pacientes con fibrilación auricular no valvular tratados con anticoagulantes según el índice CHAD2*
| Criterios de riesgo CHAD2 | Puntuación de riesgo |
| Accidente cerebrovascular o AIT previo | 2 |
| Edad > 75 años | 1 |
| Hipertensión | 1 |
| Diabetes mellitus | 1 |
| Insuficiencia cardíaca | 1 |
AIT: accidente isquémico transitorio.
Tasa ajustada de accidente cerebrovascular según la puntuación CHAD2a
| Pacientes (n = 1.733) | Puntuación CHAD2 | Tasa de accidente cerebrovascular ajustada (%/año)b (IC del 95%) |
| 120 | 0 | 1,9 (1,2 a 3,0) |
| 463 | 1 | 2,8 (2,0 a 3,8) |
| 523 | 2 | 4,0 (3,1 a 5,1) |
| 337 | 3 | 5,9 (4,6 a 7,3) |
| 220 | 4 | 8,5 (6,3 a 11,1) |
| 65 | 5 | 12,5 (8,2 a 17,5) |
| 5 | 6 | 18,2 (10,5 a 27,4) |
IC: intervalo de confianza.
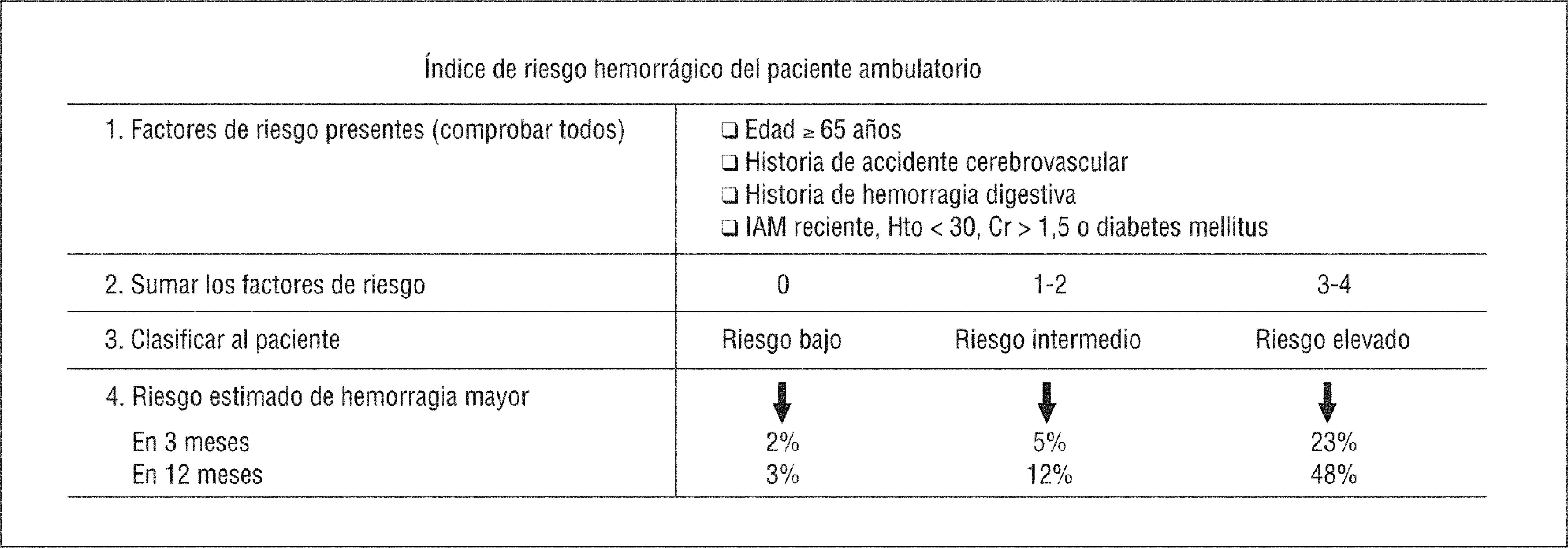
A la hora de instaurar un tratamiento anticoagulante,lógicamente se han de contemplar las contraindicaciones de ese tratamiento, entre las que destacan: presencia de una hemorragia digestiva, hipertensión importante, retinopatía hemorrágica, malformación arteriovenosa cerebral, cirugía reciente, ulcus activo, alcoholismo, hepatopatía grave, insuficiencia renal terminal, presencia de una sociopatía o imposibilidad para seguir correctamente el tratamiento, ya sea por incapacidad o por falta de ayuda. Además, para valorar el riesgo de hemorragia en los enfermos tratados con anticoagulantes, también los investigadores tratan de ayudar a los clínicos dotándolos de instrumentos que permitan vislumbrar qué pacientes pueden presentar un riesgo elevado de hemorragia. Uno de ellos es el outpatient bleeding risk, que es un índice que calcula el riesgo hemorrágico en los pacientes ambulatorios tratados con anticoagulantes (fig. 6)27. Desafortunadamente, la mayoría de nuestros pacientes ancianos que tienen una FA están en situación de riesgo, tanto de presentar un accidente cerebrovascular, según el CHAD2, como de hemorragia si iniciamos un tratamiento anticoagulante, según el outpatient bleeding risk, por lo que la decisión final depende de una análisis detallado de la características clínicas del pacientes como de sus circunstancias.
Tarjeta de bolsillo del índice outpatient bleeding risk27. Índice diseñado para calcular el riesgo hemorrágico en pacientes ambulatorios tratados con anticoagulantes orales. IAM: infarto agudo de miocardio; Hto: hematocrito; Cr: creatinina plasmática.
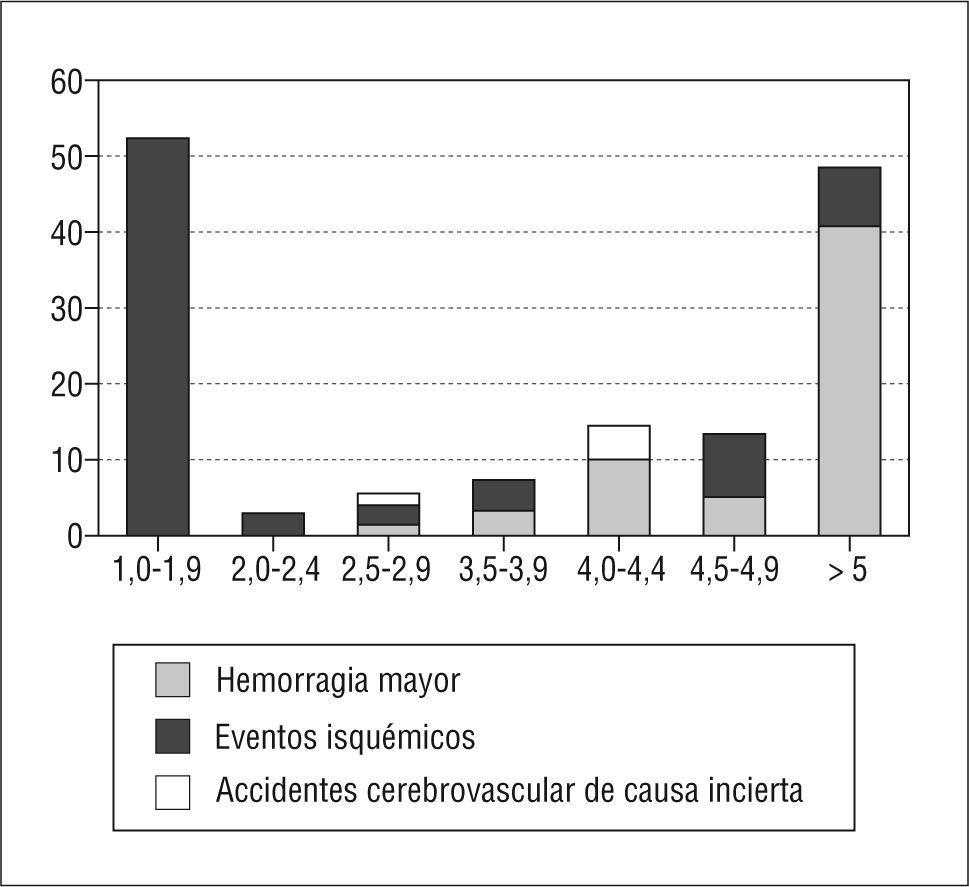
Decidida la necesidad del tratamiento anticoagulante, con un objetivo terapéutico del INR entre 2 y 3, se ha observado que cuando este índice está por debajo de 2 el riesgo de accidente cerebrovascular es elevado y que cuando alcanza valores por encima de 328, y muy especialmente cuando supera el valor de 529 (fig. 7), por lo que resulta necesario mantener una buena estabilidad de este índice, a lo que puede contribuir el autocontrol del tratamiento anticoagulante, siempre que sea factible30.
Tasas incidentes específicas según el INR de aparición de una primera complicación isquémica o hemorrágica. Adaptado de The European Atrial Fibrillation Trial Study Group29.
Cuando finalmente la decisión es que no resulta conveniente administrar el tratamiento anticoagulante, el tratamiento con aspirina proporciona cierta protección contra el accidente cerebrovascular, aunque mucho menor que la anticoagulación31. La aspirina reduce el riesgo de accidente cerebrovascular en un 21% y tiene menos complicaciones hemorrágicas que los anticoagulantes orales, aunque los efectos colaterales gastrointestinales y las hemorragias siguen siendo preocupantes en los ancianos. Un pequeño ensayo aleatorizado y multicéntrico en que se comparaba aspirina con anticoagulantes orales en pacientes de 80 a 90 años mostró que abandonaron el tratamiento más pacientes con 300 mg/día aspirina que con anticoagulantes, principalmente por los efectos colaterales gastrointestinales32. Tampoco el empleo de la combinación de aspirina y clopidogrel ha conseguido igualar los beneficios del tratamiento anticoagulante en la FA33.
CONCLUSIONESPodemos afirmar que la FA es un proceso frecuente en los ancianos, que conlleva un riesgo elevado de deterioro clínico y funcional de accidente cerebrovascular. Que el tratamiento ideal no está establecido, pero que en el paciente anciano la estrategia de control de la frecuencia es una opción y que se ha pensar siempre en la posibilidad de tratamiento anticoagulante, sopesando todas las características clínicas y las circunstancias del enfermo para tomar la decisión final.