Formación de cuidados paliativos en Geriatría. «De profesor a facilitador»
Education and training in palliative cares
Gorchs Font, N.* y Espaulella Panicot, J.**
* Enfermera. Coordinadora del Centro de Estudios de Cuidados Paliativos. Hospital de la Santa Creu de Vic.
** Médico. Responsable de la Unidad Integral de Geriatría, Hospital de la Santa Creu de Vic.
Correspondencia:
Joan Espaulella Panicot.
Hospital de la Santa Creu.
Rambla Hospital, 52.
08500 Vic.
E-mail: hsc@hgv.es.
RESUMEN
Se propone un programa de formación en cuidados paliativos para profesionales de la geriatría, con el objetivo de que comporte, realmente, cambios en la práctica clínica.
Se consideran los cuidados paliativos un aspecto básico de la geriatría y un derecho para cualquier paciente en situación terminal. En este contexto, la formación se presenta como uno de los instrumentos básicos para la implementación de la práctica de los cuidados paliativos y el docente, como un facilitador del proceso de aprendizaje.
Una vez revisados los estilos de aprendizaje en el adulto y la metodología de la formación en ciencias de la salud, se describen los niveles de formación y necesidades en los cuidados paliativos. Por último, presentamos una propuesta concreta de currículum, formación práctica y evaluación para los profesionales de la geriatría.
Palabras clave
Cuidados paliativos. Docencia. Medicina geriátrica.
SUMMARY
A training program in palliative care for Geriatric professional workers is proposed in order to provide real changes in the clinical practice. Palliative care is considered to be a basic aspect of Geriatrics and a right for any terminally ill patient. In this context, the training is presented as one of the basic instruments for implementing the practice of palliative care and teaching as a means to facilitate the learning process. Once the learning styles in the adult and the training methodology in Health Care Sciences are reviewed, the training levels necessary for palliative care will be described. Finally, a specific proposal is presented for the curriculum, practical training and evaluation for the geriatric professional workers.
Key words
Palliative care. Teaching. Geriatric medicine.
Nunca podemos enseñar nada a nadie,
sólo ayudarles a realizar sus propios descubrimientos.
(Piaget)
CUIDADOS PALIATIVOS Y GERIATRIA
Los profesionales involucrados en la atención geriátrica dedican parte importante de su tiempo y de sus esfuerzos a personas que están en su último año de vida. Los temas en relación con la situación de enfermedad terminal y aquellos referentes a la eficacia de determinadas intervenciones, tienen que ser considerados aspectos básicos de la geriatría (1).
Los cuidados paliativos se han desarrollado, fundamentalmente, a partir del tratamiento de pacientes oncológicos. Durante los últimos 10 años, asistimos a un proceso de extensión de los principios de los cuidados paliativos a otras patologías y situaciones, como en los pacientes geriátricos en situación de enfermedad avanzada. En este artículo apostamos por una definición amplia de cuidados paliativos, que es la adoptada en 1987 en Inglaterra, al definirse la medicina paliativa como especialidad. Se definió como el estudio y manejo de pacientes con enfermedades avanzadas, activas y progresivas, en las que el pronóstico es limitado y el objetivo del tratamiento es la calidad de vida. Esta definición no propone ninguna limitación de tiempo ni de patología y excluye a los pacientes con enfermedades crónicas (2).
El cuidado de las personas al final de su ciclo vital, cuando no disponemos de un tratamiento curativo, es una parte esencial de la medicina, por lo que un abordaje paliativo eficaz debería ser un derecho de todos los pacientes, independientemente de nuestra formación como especialistas o generalistas y de que estemos trabajando en el ámbito comunitario u hospitalario (3). El análisis de los requerimientos necesarios para atender a los pacientes al final de su vida, demuestra qué competencias concretas se precisan, y que la atención no se limita a la retirada de determinados tratamientos o a desaconsejar algunas técnicas (4).
Conseguir una buena calidad asistencial al final de la vida se ha convertido en un reto para la mayoría de sistemas sanitarios por varias razones (5). Cada vez fallecen más personas de procesos crónicos, con períodos previos prolongados de dificultades. Actualmente asistimos a un intenso debate social sobre la eutanasia, que a menudo obedece a una demanda de atención hacia las necesidades reales de los enfermos terminales y de sus familias. Sabemos que en el último año de vida se concentra una gran parte del consumo de recursos sanitarios, siendo éste un 276% superior comparado con ancianos de la misma edad para el mismo período (6). En mayo de 1999, el Consejo de Europa ha publicado el documento titulado «La protección de los derechos humanos y la dignidad de los pacientes terminales», donde se aconseja a los gobiernos dar protección legal y social a los pacientes terminales y favorecer el desarrollo de los cuidados paliativos (7). Todos estos factores incrementan la importancia social de los cuidados paliativos.
La formación se erige como el instrumento facilitador del cambio, aunque no todas las actividades formativas consiguen mejorar los resultados (8, 9). Si bien no hay duda en que los profesionales de la geriatría tienen que tener formación en cuidados paliativos, el reto está en definir el contenido curricular y la metodología adecuada para adquirir estas competencias.
SOBRE LA FORMACION
La formación en ciencias de la salud pretende mantener y actualizar la competencia profesional mediante la incorporación de los resultados de la investigación a la práctica cotidiana, con el objetivo de mejorar los resultados en la atención del enfermo (10).
Si bien el rol educacional es una actividad muy frecuente en los profesionales de la salud, contrasta el poco interés, en general, hacia la descripción y la evaluación de las intervenciones formativas. La investigación en este campo no es vista como una necesidad con suficiente peso científico, y prueba de ello es la escasa presencia en las publicaciones sanitarias (11).
Para planificar cualquier programa de formación primero es necesario hacer un balance entre las necesidades percibidas por el colectivo a formar y las necesidades reales, que no siempre son las mismas (12). Es preciso tener en cuenta los siguientes elementos: modelo y proceso basado en la formación de adultos, estilos de aprendizaje diferentes, metodología a utilizar, contenidos y evaluación.
El modelo de aprendizaje se basa en que la formación no es un acto concreto, que depende de asistir o participar en una actividad formativa, sino que es un proceso que depende de la experiencia, motivación y capacidad de cada persona (12). Este proceso empieza cuando el posible «alumno» se interroga sobre su práctica, se plantea opciones, observa, piensa y reflexiona. Los resultados del aprendizaje se reflejan en cambios en los conocimientos, habilidades y actitudes, y también en la actuación en la práctica. Este cambio real en la práctica es posible cuando hay tres elementos en acción: motivación, es decir querer cambiar; conocimientos, conocer cómo cambiar; y habilidad para cambiar, en función de las posibilidades personales y estructura de la institución en que trabajamos (13).
La compañía americana Hay/Mcber ha desarrollado un inventario sobre los distintos estilos de aprendizaje. Los estilos definen una forma predominante, pero no absoluta de aprendizaje. Algunos aprenden más a través del pensamiento, otros de los sentimientos, otros observando y otros haciendo. Cuando se programa una actividad formativa debe tenerse en cuenta que, en cualquier actividad, siempre habrá personas con distintos estilos.
A partir del proceso y estilos de aprendizaje anteriormente expuestos, se proponen los principios del modelo de aprendizaje en el adulto (14) (tabla I).
Tabla I. Principios del aprendizaje en el adulto. |
| Los adultos se motivan para aprender cuando: |
| Es percibido como relevante. |
| Se basan en su exfperiencia previa. |
| Es participativo. |
| Se focaliza en problemas. |
| Está diseñado para facilitar el aprendizaje autodirigido o se responsabiliza del aprendizaje. |
| Puede aplicarse inmediatamente a la práctica. |
| Incluye el ciclo de acción-reflexión. |
| Se basa en la confianza y el respeto. |
Estos principios están contrapuestos a la enseñanza tradicional, más basada en la acumulación de conocimientos, la transmisión de información y la memorización, exposiciones magistrales, y cuya evaluación se basa en el recuerdo de los conocimientos (15).
La investigación ha demostrado que hay metodologías más apropiadas que otras para obtener los objetivos formativos. Los métodos más eficaces incluyen aprendizaje en la práctica clínica, conferencias educacionales interactivas y estrategias con intervenciones educativas múltiples. Menos eficaces se consideran el audit, el feedback, un proceso de consenso local y la influencia de la opinión de los líderes. Y los métodos menos efectivos, aún muy comunes, son los formatos conferencia y el material fotocopiado no solicitado, incluyendo guías clínicas. Sorprende el poco éxito de los protocolos-guía en la práctica clínica. Por tanto, se aconsejan combinaciones de las intervenciones educacionales demostradas como más eficaces, más que simples intervenciones unilaterales (12, 16).
Otro aspecto a considerar en la metodología, es la multidisciplinariedad de los participantes y de los docentes «facilitadores», entendiendo como facilitador aquella persona que conduce una experiencia formativa y ayuda en el proceso de aprendizaje, cambiando por tanto, la aproximación tradicional del docente como «profesor». Aunque no hay resultados concluyentes, parece ser que dado que el trabajo debe ser en equipo multidisciplinar, es aconsejable que los participantes de una actividad formativa sean en grupos multidisciplinares (17-19) y también los docentes. Ello no excluye que cada disciplina requiera de espacios propios y unidisciplinares para su propio análisis y desarrollo.
En cuanto a la evaluación de las experiencias formativas hay dificultad en obtener resultados y respuestas objetivas: ¿qué va bien?, ¿en qué contexto?, ¿en qué grupo?, ¿a qué coste? Un evento educativo, desde la lectura de un artículo en una revista a la asistencia a un curso universitario de postgrado, es una intervención en la que interaccionan muchos factores al mismo tiempo. Estas dificultades no son excusa para no evaluar, siendo imprescindible disponer de resultados válidos y generalizables. La investigación en actividades formativas es un campo más dentro de las ciencias de la salud, requiere la misma rigurosidad en el diseño y una metodología distinta (20).
Kirkpatricks propone varios niveles de evaluación: un primer nivel sobre la reacción inmediata del participante, es decir la satisfacción; otro sobre aquello aprendido tanto en habilidades como en conocimientos adquiridos; un tercer nivel sobre la transferencia de aquello aprendido a la práctica, el comportamiento, y un cuarto nivel sobre la evaluación de los resultados globales y su impacto sobre la sociedad (20). Desde el punto de vista práctico esto representa evaluar mediante encuestas de satisfacción, exámenes de conocimientos y habilidades, pruebas de competencia profesional e indicadores de resultados.
Las evaluaciones más extendidas son las encuestas de satisfacción y éstas por sí solas son insuficientes para la evaluación de la actividad formativa.
Puntos clave:
* El rol educacional es muy frecuente en los profesionales de la salud y requiere rigurosidad en la investigación.
* El proceso de aprendizaje es totalmente personal y hay que tener en cuenta los distintos estilos.
* Las metodologías formativas han de adaptarse a cada grupo de participantes para conseguir cambios en la práctica.
* Existen distintos niveles de evaluación: satisfacción, conocimientos, competencias y resultados.
* La investigación en el campo de la docencia puede beneficiar a los profesionales en las ciencias de la salud.
SOBRE LOS CUIDADOS PALIATIVOS
Los cuidados paliativos, como disciplina, tienen una historia muy reciente, que va creciendo progresivamente en contenido y experiencia clínica. Prueba de ello y a título de ejemplo son las 1.606 citaciones encontradas en el medline buscando formación/geriatría y 518 cuando se busca formación/cuidados paliativos, la existencia de la segunda edición de un libro de referencia como es el Oxford Textbook of Palliative Medicine (21), y el número creciente de publicaciones periódicas recientes específicas. Todos ellos aspectos relevantes que demuestran la consolidación de un cuerpo de conocimientos propio.
La educación en cuidados paliativos, junto con políticas gubernamentales adecuadas y planificación de recursos, han sido los elementos que han permitido su implementación. Desde el punto de vista de la formación es interesante resaltar dos hechos relevantes. El primero la Asociación Europea de Cuidados Paliativos que, desde su creación en 1988, ha dado prioridad a la formación y ha ido publicando recomendaciones sobre aspectos educativos. Las más importantes a resaltar son la inclusión como materia examinable, tanto en la formación pregrado como la postgrado, y el consejo a todos los responsables de formación de especialistas en medicina de familia, onco-hematología, y geriatría que incluyan aspectos de cuidados paliativos en sus curriculums (18). El segundo es la Declaración de Barcelona en 1995, que insiste nuevamente en que los distintos gobiernos promuevan la educación para el desarrollo, implementación y cobertura de los cuidados paliativos (22).
Los profesionales sanitarios, tanto en el pregrado como en el postgrado, expresan necesidades de formación en cuidados paliativos. Un ejemplo en España serían los resultados obtenidos en una encuesta realizada a 6.783 médicos de atención primaria, en la que el 93,63% cree que en la Universidad no han recibido una formación adecuada para atender enfermos terminales y a sus familias. El 96,13% cree que sería conveniente añadir a los programas de estudios universitarios cursos de medicina paliativa. Asimismo un 29,61% no se considera con conocimientos ni soltura suficientes para utilizar morfina en enfermos terminales (23).
Otros estudios muestran diferencias entre las percibidas y las reales a partir de evaluaciones. Un ejemplo es la discordancia observada entre la percepción de capacidad y los resultados en una prueba de conocimientos sobre el control del dolor (24). Otro ejemplo es un audit realizado sobre el control de síntomas en pacientes con demencia donde destacó la resistencia al uso de morfina y a la utilización de la vía subcutánea continua (25).
Las áreas expresadas con más necesidad de formación son control del dolor, comunicación y atención al duelo (26-29).
En cuidados paliativos se proponen tres niveles de formación con el objetivo de estandarizar y determinar resultados, y facilitar estrategias de implementación y cobertura (30, 31). Se establece que el nivel básico trabaje las actitudes, dé información y conocimientos elementales, pretendiendo sensibilizar y generar inquietud sobre los principios de los cuidados paliativos. Debería ir dirigido a todo tipo de profesionales de la salud tanto en la formación pre como la postgrado. En el nivel intermedio, se pretende mejorar las habilidades clínicas y la metodología de trabajo. Los participantes deberían proceder de distintas disciplinas, especialmente de aquellas que atienden un número elevado de enfermos terminales, como por ejemplo: oncología, geriatría, atención primaria y medicina interna, incluyendo todos aquellos profesionales no médicos muy directamente vinculados a la atención de estos enfermos. En el nivel avanzado se intenta capacitar a los alumnos para realizar un trabajo con dedicación plena en un programa de cuidados paliativos, debiendo adquirir responsabilidad sobre un considerable número de pacientes, en estadios avanzados y diferentes procesos patológicos de distinta complejidad, así como poder actuar como referencia asistencial, docente y de investigación.
Para los tres niveles anteriormente mencionados, se insiste en que el profesorado sea multidisciplinar, que tenga experiencia clínica y docente, y que el proyecto educativo esté vinculado a un servicio asistencial de referencia.
Puntos clave:
* Los cuidados paliativos son una disciplina con un cuerpo de conocimientos propio.
* La formación es un elemento básico para el desarrollo e implementación.
* Se detectan necesidades tanto en el pregrado como en el postgrado.
* Las áreas expresadas con más necesidades son el control del dolor, la comunicación y la atención al duelo.
* Se establecen tres niveles de formación: básico, intermedio y avanzado.
* Se recomiendan facilitadores con experiencia asistencial y docente.
CONTENIDOS DE CUIDADOS PALIATIVOS EN LOS PROGRAMAS DE GERIATRIA
El contenido de cuidados paliativos en los programas de formación en geriatría es heterogéneo. En el programa nacional de la especialidad, se considera la atención al paciente terminal como un síndrome geriátrico (32). Las recomendaciones de la sección de geriatría de la Unión Europea de médicos especialistas, consideran a los cuidados paliativos como uno de los principios básicos de la atención geriátrica y de la planificación de servicios (33). En los programas de las universidades americanas, los cuidados paliativos constan como uno de los veinte puntos del currículum para los cuales hay que tener unos conocimientos básicos y habilidades al finalizar el proceso de formación (34).
La Sociedad Británica e Irlandesa de cuidados paliativos ha publicado un currículum para especialistas y generalistas en otros campos distintos a los cuidados paliativos basado en las áreas más problemáticas para el paciente y sus cuidadores según resultados de la investigación y la experiencia (35). Dado que es la única propuesta que describe el cuerpo de contenidos, creemos que es importante describirla con toda su extensión. Es la siguiente:
* General: valoración multiprofesional y de los problemas subjetivos del enfermo, anticipación de problemas, plan terapéutico y seguimiento, evaluación del coste/beneficio de los tratamientos en función de la evolución de la enfermedad, calidad de vida y su medida.
* Principios generales en el control de los síntomas: diagnóstico y causas, uso apropiado de los tratamientos para modificar la historia natural de la enfermedad, revisión frecuente de los síntomas y los efectos secundarios del tratamiento, vías apropiadas para la administración de fármacos, aproximación psicosocial.
* Fisiopatología de los síntomas: comprender los nuevos conocimientos sobre los mecanismos del dolor y su percepción: nociceptivo (somático, visceral) y neuropático, nauseas y vómitos, disnea, estreñimiento.
* Tratamiento farmacológico y no farmacológico de los síntomas. Dolor: escala analgésica de la OMS, uso de los opioides, fármacos adyuvantes, tratamientos específicos, intervención de especialistas en dolor (ejemplos: acupuntura, bloqueos nerviosos, etc.) Nauseas y vómitos: antieméticos y sus diferentes acciones, tratamiento de la obstrucción intestinal maligna. Aspectos farmacológicos del estreñimiento. Tratamiento del mal olor en úlceras malignas. Disnea: intervenciones farmacológicas, físicas y psicosociales, uso de fármacos sedantes en la insuficiencia respiratoria terminal. Intervención en los últimos días: agitación terminal, utilización adecuada de la vía subcutánea continua.
* Urgencias en cuidados paliativos: dolor agudo, hipercalcemia, obstrucción de la vena cava superior, compresión medular, hemorragia, estados confusionales agudos.
* Aspectos psicosociales: información y comunicación con el paciente y sus familiares (valoración de las habilidades personales y consideraciones para su desarrollo en el futuro), actualización en la atención al duelo, reconocimiento y tratamiento de la ansiedad y la depresión, atención a las distintas creencias y grupos culturales.
* Aspectos éticos en la enfermedad avanzada: reanimación cardiopulmonar, hidratación/nutrición, eutanasia.
* Otras consideraciones: audit en cuidados paliativos en cada especialidad, formación en cuidados paliativos relevante para cada especialidad.
Creemos que es una propuesta suficientemente detallada y que en su duración y metodología se debe adaptar a cada situación en especial. Cada especialidad requerirá adaptación según aquello que crea relevante para cada patología, tiempo y pronóstico y se irá actualizando según los nuevos resultados de la investigación.
UNA PROPUESTA DE FORMACION PARA GERIATRIA
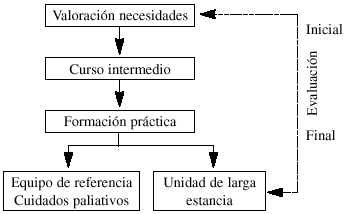
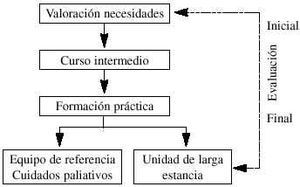
El programa de formación que, según nuestra opinión, sería el adecuado para los profesionales de la geriatría, combina varias experiencias formativas y se resume en la tabla II.
Tabla II. Propuesta de formación en cuidados paliativos para geriatría. |
1. Evaluación de necesidades del colectivo a participar. Se pueden obtener mediante encuestas a expertos especialistas, a geriatras en formación y a los participantes según percepciones y objetivos.
2. Formación de nivel intermedio. Cualquier actividad que cumpla los requisitos anteriormente mencionados puede resultar adecuada. Según nuestra experiencia, en el Centro de Estudios de Cuidados Paliativos, la propuesta es un curso intensivo de 70 horas de duración a lo largo de quince días. Los contenidos principales combinan talleres abiertos sobre dolor, otros síntomas y geriatría con aspectos organizativos y psicosociales. Participan en el curso un máximo de 16 personas y la metodología es interactiva, con docentes y alumnos multidisciplinares, y con flexibilidad en el programa para adaptarse a los objetivos del grupo.
3. Evaluación inicial. Evaluación de la satisfacción sobre cada docente (grado de conocimiento, metodología, claridad en la exposición e interrelación con los participantes), sobre aspectos de estructura del curso y sobre contenido y utilidad en la práctica de cada tema. Evaluación mediante reflexión de las distintas áreas tratadas participando y preparando una mesa redonda que coordinan los participantes. Valoración de la intención de cambio en la práctica mediante una encuesta pre y post curso sobre aspectos clínicos y organizativos, y examen de conocimientos sobre una situación concreta y preguntas de múltiple respuesta.
4. Formación práctica, la cual permite ver distintos modelos e integrarse en un equipo de trabajo. Es imprescindible un contrato de formación previo o la revisión de objetivos individuales mediante tutorías, y el acceso bibliográfico. Proponemos estancias en dos tipos de recursos. En un equipo de referencia de cuidados paliativos durante uno a dos meses con la finalidad de conocer el perfil del usuario de un equipo específico, conocer la metodología y dinámica de un equipo completo, profundizar en el manejo de los síntomas y de las situaciones psicosociales difíciles, así como conocer los circuitos y sistemas para una máxima cobertura. En una unidad de larga estancia durante tres a cuatro semanas, dado que es un recurso con unas características únicas y con un volumen importante de enfermos geriátricos al final de la vida. En estas unidades los aspectos importantes en la atención son: la toma de decisiones en el contexto de problemas intercurrentes, dilemas respecto a la nutrición e hidratación, el control del dolor y otros síntomas, así como los trastornos cognitivos. Otras características propias de este recurso son la continuidad en los cuidados y la relación del equipo cuidador, la cual es a veces tan estrecha, que en ocasiones actúa de familia (36, 37).
5. Evaluación final. Sugerimos realizar una nueva encuesta de opinión, un examen de competencia, y un nuevo análisis individual con el facilitador.
Esta propuesta no es única y se basa en la experiencia acumulada de cinco años de formación de médicos residentes de geriatría que han rotado por la Unidad de Cuidados Paliativos del Hospital de la Santa Creu.
BIBLIOGRAFIA
1. Hazzard W. Introduction, the practice of geriatric medicine. En: Hazzard WR, Blass JP, Halter JB, Ouslander JG, eds. Principles of geriatric medicine and gerontology. New York: Mc Graw-Hill; 1999.
2. Doyle D. Palliative medicine a time for definition? Palliat Med 1993; 7:253-5.
3. Doyle D. Palliative medicine training for physicians. J Neurol 1997;244 (Supl 4):26-9.
4. American Geriatrics Society Ethics Committee. The Care of Dying Patients: A Position Statement from the American Geriatrics Society. J Am Geriatr Soc 1995;43:577-8.
5. Rudberg MA, Teno JM, Lynn J. Developing and Implementing Measures of Quality of Care at the End of Life: A Call for Action. J Am Geriatr Soc 1997;45:528-30.
6. Higgingson IJ. Evidence based palliative care. There is some evidence and there needs to be more. Br Med J 1999;319:462-3.
7. Gatterer E. Protection of the human rights and dignity of the terminally ill and the dying. Report Social Health and Family Affairs Committee. Council of Europe. Parliamentary Assembly. Doc 8421 - 21 May 1999.
8. Hanson LC, Tulsky JA, Danis M. Can Clinical Interventions Change Care at the End of Life? Ann Intern Med 1997;126:381-8.
9. Sachs GA, Ahronheim JC, Rhymes JA, Volicer L, Lynn J. Good Care of Dying Patients: The Alternative to Physician-Assisted Suicide and Euthanasia. J Am Geriatr Soc 1995;43:553-62.
10. Evans PR. CME in general practice. Postgrad Med J 1996;72:27.
11. Wilkes M, Bligh J. Evaluating educational interventions. Br Med J 1999;318:1269-72.
12. Cantillon P, Jones R. Does continual medical education in general practice make a difference? Br Med J 1999;318:1276-9.
13. Blay C. Evaluación de la competencia profesional: ¿están cambiando los tiempos? Atenc Prim 1995;16:2-4.
14. Spencer JA, Jordan RK. Learner centred approaches in medical education. Br Med J 1999;318:1280-3.
15. Figuerola D. El mètode i l''activitat. En: De la comunicació amb els pacients. Barcelona: Ed ACV; 1997. p. 42-4.
16. Hall P, Hupé D, Scott J. Palliative Care Education for Community-Based Family Physicians: The Development of a Program, the Evaluation, and its consequences. J Palliat Care 1998;14:69-74.
17. Ford G. Multiprofessional education. En: Doyle D, Hanks G, McDonald N, eds. Oxford Textbook of Palliative Medicine. Oxford University Press; 1998. p. 1167-8.
18. Doyle D. Education and training in palliative medicine in European Communituy member states. Eur J Palliat Care 1993;1:52-3.
19. Campbell JK, Johnson C. Trend spotting: fashions in medical education. Br Med J 1999;318:1272-5.
20. Hutchinson L. Evaluating and researching the effectiveness of educational interventions. Br Med J 1999;318:1267-9.
21. Doyle D, Hanks G, McDonald N, eds. Oxford Textbook of Palliative Medicine. Oxford University Press; 1998.
22. La declaración de Barcelona''95 de cuidados paliativos. En: Gómez X, Planas J, Roca J, Viladiu P, eds. Cuidados Paliativos en Oncología. Barcelona: JIMS 1996:V-VI.
23. Gómez M, Ojeda M, Navarro MA, Marrero M. Encuesta Nacional sobre necesidades de formación en medicina paliativa a médicos de atención primaria. Segundo Congreso de la Sociedad Española de Cuidados Paliativos, Santander, 6 al 9 de mayo de 1998 (libro de comunicaciones 016 pág: 333-5).
24. Devulder J, De Laat M, Dumoulin K, Ghys L, Rolly G. Palliative care: knowledge and attitudes of general practitioners: the results of a questionnaire after trainning. Acta Clin Belg 1997;52:207-10.
25. Lloyd-Williams M. An audit of palliative care in dementia. Eur J Cancer Care 1996;5:53-5.
26. Samaroo B. Assessing Palliative Care Educational Needs of Physicians and Nurses: Results of a Survey. J Palliat Care 1996;12:20-2.
27. Barclay S, Todd C, Grande G, Lipscombe J. How common is medical training in palliative care? A postal survey of general practitioners. Br J Gen Pract 1997;47:800-4.
28. Grande GE, Barclay SIG, Todd CJ. Difficulty of symptom control and general practitioners knowledge of patients symptoms. Palliat Med 1997; 11:399-406.
29. Wakefield MA, Beilby J, Ashby MA. General practitioners and palliative care. Palliat Med 1993;7:117-26.
30. Gómez X, Roca J, Trelis J, Gorchs N, Borrell R. Formación en Cuidados Paliativos, principios generales. En: Gómez X, Planas J, Roca J, Viladiu P, eds. Cuidados Paliativos en Oncología. Barcelona: JIMS; 1996. p. 369-75.
31. Sociedad Española de Cuidados Paliativos, SECPAL. Recomendaciones básicas sobre formación en cuidados paliativos. Madrid, 6 de marzo 1999. Medicina Paliativa (en prensa).
32. Guía de formación de especialistas. Geriatria: Programa elaborado por la Comisión Nacional de la Especialidad y aprobado por la Secretaría de Estado de Universidades e Investigación del Ministerio de Educación y Ciencia por Resolución de fecha 25 de abril de 1996. Ministerio de Sanidad y Consumo. Ministerio de Educación y Cultura. Consejo Nacional de Especialidades Médicas. Pág. 223-38.
33. Solano Jaurrieta JJ. La formación especializada en Geriatría en la Unión Europea. Recomendaciones de la Sección de Geriatría de la Unión Europea de Médicos Especialistas. Rev Esp Geriatr Gerontol 1999;34:113-7.
34. American Geriatrics Society Education Committee. Guidelines for Fellowship Training in Geriatrics. J Am Geriatr Soc 1998;46:1473-7.
35. The Association for Palliative Medicine of Great Britain and Ireland. Palliative medicine curriculum for specialists in other fields and general practitioners; 1999.
36. Rutman D. Palliative Care Needs of Residents, Families, and Staff in Long-Term Care Facilities. J Palliat Care 1992;8:23-9.
37. Steel K, Ribbe M, Ahronheim J, Hedrick H, Selwyn PA, Forman W, et al. Incorporating Education on Palliative Care into the Long-Term Care Setting. J Am Geriatr Soc 1999;47:904-7.