El hematoma subdural crónico (HSC) es una patología frecuente en los servicios de neurocirugía, y especialmente prevalente entre los pacientes de edad avanzada. El objetivo de este estudio es analizar las características demográficas, clínicas y radiológicas en una serie de pacientes mayores de 85 años afectados de un HSC.
Pacientes y métodosRealizamos un estudio retrospectivo sobre una serie de pacientes mayores de 85 años entre abril de 1986 y noviembre de 2015. Se recogieron las características clínicas (edad, sexo, comorbilidades, factores de riesgo, características radiológicas) y los resultados quirúrgicos (complicaciones fundamentalmente centradas en las recidivas y mortalidad). Analizamos las particularidades de este grupo de edad y su relación entre edad, sexo, grado clínico, tratamiento antiagregante o anticoagulante, arquitectura del hematoma, desplazamiento de la línea media y número de trépanos realizados con la mortalidad y recidiva del hematoma.
ResultadosAnalizamos 200 pacientes con una edad media de 88,5 años (rango 85-104), con una relación varón:mujer de 1:1,1. Se recogió antecedente traumático en 114 casos (57%) y estaban sometidos a terapia anticoagulante o antiagregante 71 pacientes (35,5%). Al ingreso, 114 pacientes (57%) tenían un buen estado clínico (grado 0-2 de Markwalder). El principal síntoma fue el deterioro cognitivo en 82 casos (41%). El HSC estaba localizado en el hemisferio izquierdo en 89 (44,5%), derecho en 78 casos (39%) y bilateral en los restantes 33 (16,5%).
Se presentaron 59 complicaciones en 59 casos (29 recidivas) y el grado clínico de Markwalder se relacionó con unos mayores índices de complicaciones y mortalidad (p<0,0001).
ConclusionesEl HSC es una patología frecuente en los pacientes muy ancianos. Clínicamente se manifiesta con deterioro cognitivo y déficit neurológico. La situación clínica al ingreso representó en nuestra serie un importante factor predictivo tanto de complicaciones como de mortalidad.
Chronic subdural haematoma (CSDH) is one of the most common neurosurgical conditions and is especially prevalent among elderly individuals. The objective of this study was to analyse the demographic, clinical and radiological findings, and surgical outcomes in a series of chronic subdural haematoma in patients older than 85 years.
Patients and methodsA review was carried out on all patients over 85 years with CSDH treated in our neurosurgical service from April 1986 to November 2015. A record was made of the baseline patient characteristics (age, sex, comorbidities, known risk factors, imaging characteristics, and number of burr-holes) and surgical outcomes (complications, especially recurrences and mortality). An analysis was carried out on the special characteristics of these patients, as well as the relationships between gender, clinical grade, anti-platelet or anticoagulant therapy, internal architecture of the haematoma, and midline shift, with mortality and recurrence of the haematoma.
ResultsA total of 200 patients were included, with a mean age of 88.5 (range 85-104) years, and the male: female sex ratio was 1:1.1. History of injury was reported in 114 (57%) cases. Anti-platelet or anticoagulant therapy was being used by 71 (35.5%) patients. On admission, 114 patients (57%) were in satisfactory condition (Markwalder grades 0-2). The main symptom was behavioural disturbance in 82 (41%) cases. CSDH was left-sided in 89 (44.5%) patients, right-sided in 78 (39%) cases (39%), and bilateral in the remaining 33 (16.5%) cases).
Postoperative complications were observed in 59 cases (29 recurrences). Preoperative Markwalder grade correlated significantly with recurrence rate and mortality (P<.0001).
ConclusionsCSDH was a very common disease in very elderly patients. Behavioural disturbance and neurological deficits are the most common first symptom. Preoperative neurological status at admission is the most important factor in recurrences and mortality.
El hematoma subdural crónico (HSC) es una colección de productos de degradación de la sangre en el espacio subdural. Se trata de una patología que afecta fundamentalmente a población anciana, y debido al progresivo envejecimiento de la población presenta cada día una mayor prevalencia1.
La incidencia del HSC varía significativamente en los diferentes grupos de edad, incrementándose a medida que aumenta esta. La tasa bruta anual oscila entre 5-10 casos/105 habitantes, ascendiendo a 12 en el período 61-70 años, a 21 en la séptima década, a 38 casos en el intervalo 71-80, alcanzando los 127,1 casos en el grupo de pacientes mayores de 80 años2,3. Balser et al.4 calculan que, debido al envejecimiento progresivo de la población, en el año 2030 se operarán en EE.UU. unos 60.000 HSC, pasando a ser la patología neuroquirúrgica más frecuente. Además, el HSC en esta población mayor tiene niveles altos de mortalidad y reduce de manera notable las expectativas de vida5. Así, en la revisión de Jones y Kafetz6 encuentran que en su serie de 43 pacientes mayores de 75 años que sufren un HSC, el 31% mueren en los 6 primeros meses tras el tratamiento.
Existen en la literatura numerosos trabajos que analizan el HSC en pacientes ancianos, considerando este grupo de edad a los mayores de 65 años7, sin embargo, las referencias a pacientes mayores de 80-85 años son menos habituales1,8,9. En el año 2011 Villanueva-Benito et al.10 hacen la primera referencia, en un estudio sobre patología cardíaca, a los pacientes de muy avanzada edad con el término de «muy ancianos», para referirse a aquellos que habían sobrepasado los 85 años.
En el último año, numerosas publicaciones se han hecho eco de la relevancia del HSC dentro de los servicios hospitalarios, reclamando una mayor implicación de las autoridades sanitarias y un cambio de paradigma en el enfoque preventivo y terapéutico de esta patología4,11,12. Nuestro objetivo es analizar una serie de pacientes muy ancianos intervenidos quirúrgicamente de un HSC para conocer qué factores clínicos, quirúrgicos y radiológicos tienen influencia en las recidivas de los hematomas y en la mortalidad de los pacientes. Así mismo, analizamos si existen algunas particularidades especiales en este grupo etario al compararlos con otros de diferentes edades.
Pacientes y métodoRealizamos un estudio observacional, retrospectivo y descriptivo incluyendo los pacientes mayores de 85 años intervenidos en nuestro servicio de un HSC a lo largo de un período de 30 años (abril 1986-noviembre 2015). Desde el año 1980, en nuestro servicio se mantiene abierta y actualizada una base de datos de todos los paciente ingresados en el mismo, y otra específica con los tratados quirúrgicamente de un HSC. Nuestro hospital es de tercer nivel con un área asistencial aproximada de 900.000 habitantes hasta el año 2005, en que se redujo a 650.000.
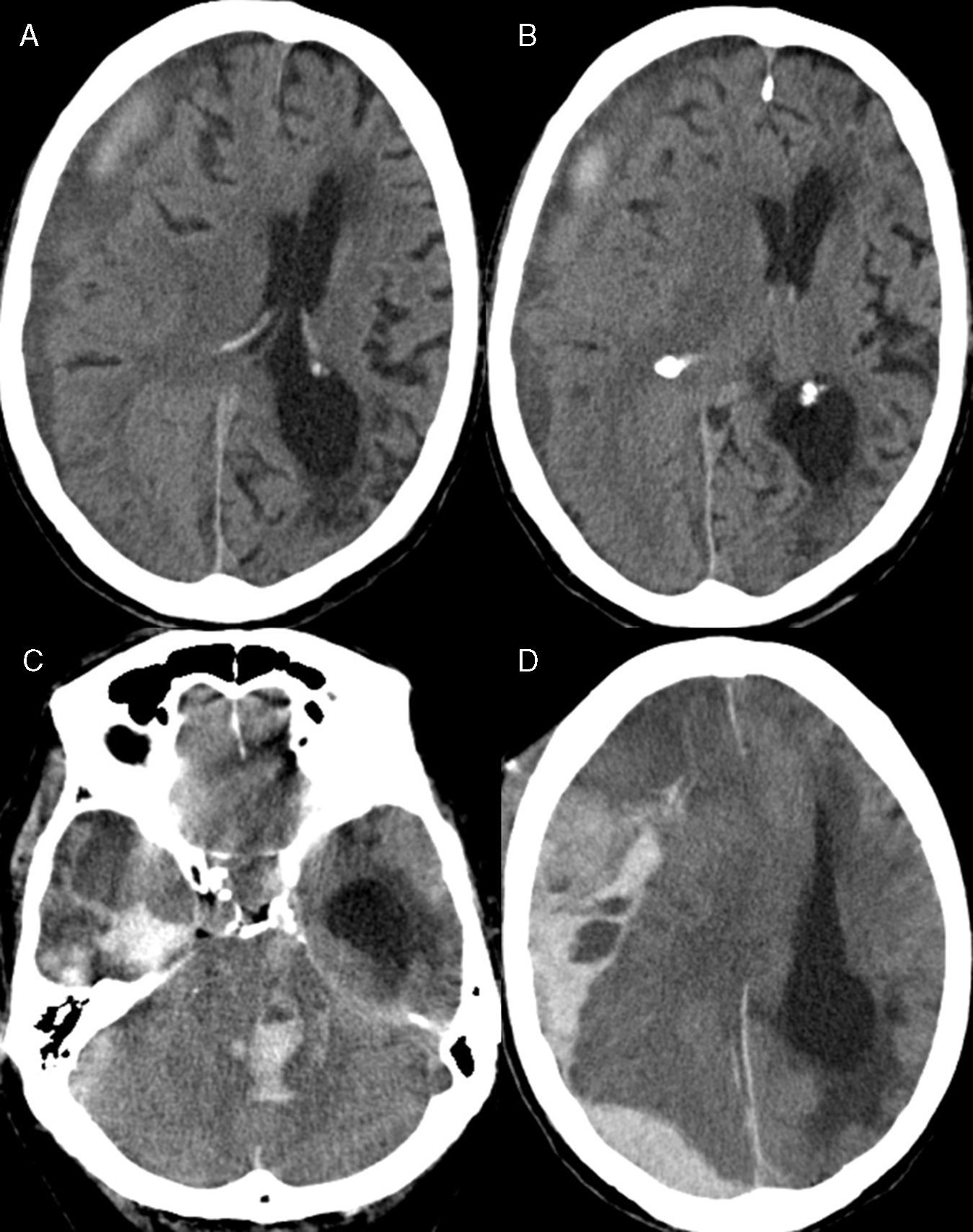
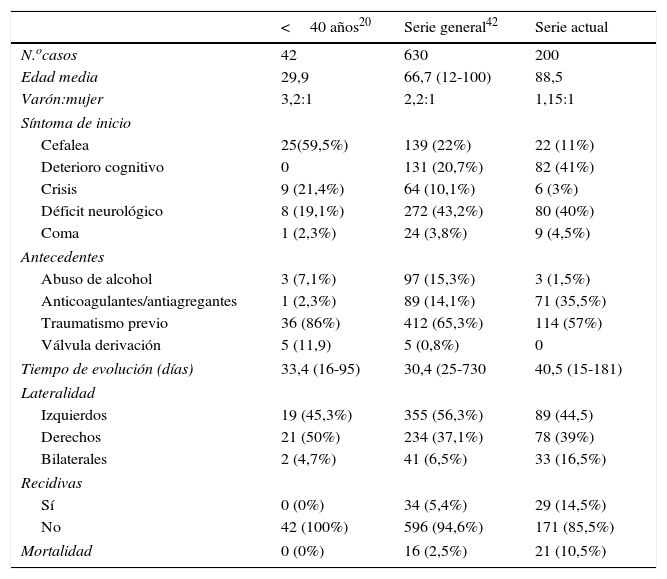
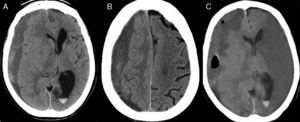
Analizamos las características epidemiológicas, los antecedentes personales, los síntomas de inicio y el tiempo de evolución, y la situación clínica de los pacientes de acuerdo con la escala de Markwalder13: grado 0: ausencia de déficits neurológicos; grado 1: paciente consciente y orientado y con sintomatología mínima como cefalea; ausencia o déficit neurológico mínimo, tal como asimetría en los reflejos; grado 2: paciente confuso y desorientado con déficit neurológico variable; grado 3: paciente estuporoso pero con respuesta a estímulos dolorosos, déficit neurológico grave; grado 4: paciente en coma sin respuesta a estímulos dolorosos, posturas de descerebración o decorticación. Así mismo, se revisaron los resultados postoperatorios y las complicaciones quirúrgicas. Todos los pacientes fueron diagnosticados empleando tomografía computarizada (TC) y agrupados en función de la estructura interna del hematoma en 4 categorías, empleando la clasificación propuesta por Nakagushi et al.14: homogéneo, laminar, separado o de densidad mixta y trabecular (fig. 1). El volumen del hematoma fue calculado de acuerdo a la ley del elipsoide modificada por Kothari (A×B×C/2) donde A=mayor largo, B=mayor ancho y C=altura)15.
Cirugía: 197 pacientes fueron intervenidos quirúrgicamente mediante la realización de uno o 2 agujeros de trépano, lavado de la cavidad subdural con suero fisiológico e implantación de un drenaje subdural entre 24-72h en función del débito del mismo; en 3 casos se realizó craneotomía. En todos los pacientes se realizó un TC de control entre 24-72h tras la intervención quirúrgica y siempre que se produjera algún cambio desfavorable en la situación clínica de los pacientes. Se consideró recidiva del hematoma en aquellos casos en los que a un empeoramiento de la sintomatología, se asoció una imagen de TC característica de HSC, obligando a una reintervención quirúrgica.
Se denominó mortalidad aquella producida hasta los 3 meses posteriores a la intervención quirúrgica, agrupándose en precoz (intrahospitalaria) y diferida (en los 3 primeros meses tras el alta). Se pudo hacer el seguimiento de todos los pacientes y obtener la fecha de fallecimiento gracias al sistema informático de nuestro centro, que recoge todos los pacientes desde 1985 y cuenta, desde el año 2005, con la historia clínica electrónica única y en tiempo real para toda la comunidad autónoma.
Se realiza un análisis descriptivo de todas las variables incluidas en el estudio, calculando media±desviación estándar para las variables cuantitativas, y frecuencias y porcentajes para las categóricas. Se estudia la asociación entre variables cualitativas con el test chi-cuadrado. Finalmente, se realizan análisis univariados para determinar qué variables son factores pronósticos. El análisis estadístico se realizó con el programa SPSS para Windows. Las diferencias se consideraron significativas con un valor de p<0,05. Para el estudio, se ha obtenido dictamen favorable del Comité Ético de Investigación Clínica de nuestra comunidad autónoma.
ResultadosEn el período de tiempo transcurrido entre abril de 1986 y noviembre de 2015, ingresaron en nuestro servicio 1.632 pacientes con el diagnóstico de HSC, de los cuales se intervinieron quirúrgicamente 1.495 (91,6%), y entre estos, en el momento de la cirugía, 200 (13,3%) tenían 85 o más años de edad.
La serie consta de 107 varones (53,5%) y 93 mujeres (46,5%) con una media de edad de 88,5±3,21 años (rango 85-104), siendo de 88,4 en mujeres y de 88,5 en varones.
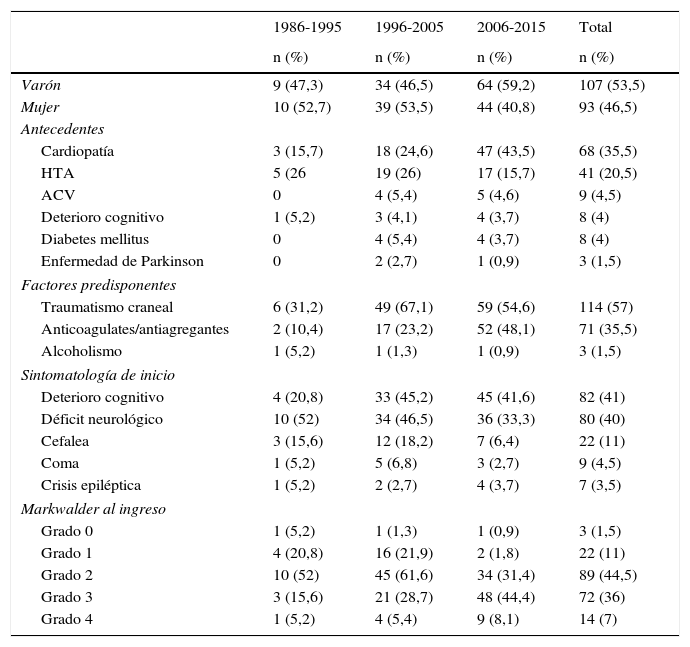
Antecedentes personalesLa comorbilidad más frecuente fue la cardiopatía, que presentaban el 34% de los pacientes (68 casos), seguida de la hipertensión arterial en 41 casos (20,5%) (tabla 1).
Particularidades clínicas de los pacientes agrupados por décadas
| 1986-1995 | 1996-2005 | 2006-2015 | Total | |
|---|---|---|---|---|
| n (%) | n (%) | n (%) | n (%) | |
| Varón | 9 (47,3) | 34 (46,5) | 64 (59,2) | 107 (53,5) |
| Mujer | 10 (52,7) | 39 (53,5) | 44 (40,8) | 93 (46,5) |
| Antecedentes | ||||
| Cardiopatía | 3 (15,7) | 18 (24,6) | 47 (43,5) | 68 (35,5) |
| HTA | 5 (26 | 19 (26) | 17 (15,7) | 41 (20,5) |
| ACV | 0 | 4 (5,4) | 5 (4,6) | 9 (4,5) |
| Deterioro cognitivo | 1 (5,2) | 3 (4,1) | 4 (3,7) | 8 (4) |
| Diabetes mellitus | 0 | 4 (5,4) | 4 (3,7) | 8 (4) |
| Enfermedad de Parkinson | 0 | 2 (2,7) | 1 (0,9) | 3 (1,5) |
| Factores predisponentes | ||||
| Traumatismo craneal | 6 (31,2) | 49 (67,1) | 59 (54,6) | 114 (57) |
| Anticoagulates/antiagregantes | 2 (10,4) | 17 (23,2) | 52 (48,1) | 71 (35,5) |
| Alcoholismo | 1 (5,2) | 1 (1,3) | 1 (0,9) | 3 (1,5) |
| Sintomatología de inicio | ||||
| Deterioro cognitivo | 4 (20,8) | 33 (45,2) | 45 (41,6) | 82 (41) |
| Déficit neurológico | 10 (52) | 34 (46,5) | 36 (33,3) | 80 (40) |
| Cefalea | 3 (15,6) | 12 (18,2) | 7 (6,4) | 22 (11) |
| Coma | 1 (5,2) | 5 (6,8) | 3 (2,7) | 9 (4,5) |
| Crisis epiléptica | 1 (5,2) | 2 (2,7) | 4 (3,7) | 7 (3,5) |
| Markwalder al ingreso | ||||
| Grado 0 | 1 (5,2) | 1 (1,3) | 1 (0,9) | 3 (1,5) |
| Grado 1 | 4 (20,8) | 16 (21,9) | 2 (1,8) | 22 (11) |
| Grado 2 | 10 (52) | 45 (61,6) | 34 (31,4) | 89 (44,5) |
| Grado 3 | 3 (15,6) | 21 (28,7) | 48 (44,4) | 72 (36) |
| Grado 4 | 1 (5,2) | 4 (5,4) | 9 (8,1) | 14 (7) |
ACV: accidente cerebrovascular; HTA: hipertensión arterial.
En 114 pacientes (57%) se pudo constatar un antecedente traumático, y 71 casos (35,5%) estaban sometidos a tratamiento anticoagulante o antiagregante (tabla 1).
Sintomatología y grados clínicosEl principal síntoma de debut fue el deterioro cognitivo en 82 pacientes (41%), seguido del déficit neurológico focal en 80 casos (40%). Con relación a la escala de Markwalder, 89 pacientes (44,5%) tenían un grado 2 y 72 (36%) grado 3. La demora en el diagnóstico tras el inicio de los síntomas osciló entre 0 y 120 días (media 7,2±2,1) (tabla 1). En los 114 casos en los que fue posible datar la fecha del traumatismo, el tiempo transcurrido entre el mismo y el momento de la cirugía osciló entre 15 y 181 días (media 40,5±21,2).
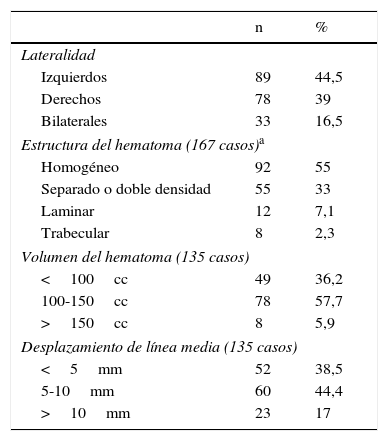
Hallazgos radiológicosEl 44,5% de los hematomas (89 pacientes) estaban localizados en el hemisferio izquierdo, el 39% (78 pacientes) en el derecho y en 33 casos (16,5%) era bilateral. Con relación a la estructura interna del hematoma en los 167 casos unilaterales, 92 hematomas (55%) eran homogéneos, 55 (33%) separados o de doble densidad, 12 (7,1%) laminares y únicamente 8 (2,3%) eran trabeculares. La desviación de la línea media osciló entre 0-18mm, con una media de 6,5±4mm. En 135 casos se pudo determinar el volumen del hematoma, que osciló entre 67 y 297cc, con una media de 107,8±23,7cc (tabla 2).
Características en la tomografía computarizada
| n | % | |
|---|---|---|
| Lateralidad | ||
| Izquierdos | 89 | 44,5 |
| Derechos | 78 | 39 |
| Bilaterales | 33 | 16,5 |
| Estructura del hematoma (167 casos)a | ||
| Homogéneo | 92 | 55 |
| Separado o doble densidad | 55 | 33 |
| Laminar | 12 | 7,1 |
| Trabecular | 8 | 2,3 |
| Volumen del hematoma (135 casos) | ||
| <100cc | 49 | 36,2 |
| 100-150cc | 78 | 57,7 |
| >150cc | 8 | 5,9 |
| Desplazamiento de línea media (135 casos) | ||
| <5mm | 52 | 38,5 |
| 5-10mm | 60 | 44,4 |
| >10mm | 23 | 17 |
En 124 pacientes (63%) se realizó un agujero de trépano y en 73 pacientes (37%) 2 trépanos, con irrigación de suero fisiológico del espacio subdural e implantación de un drenaje mantenido entre 24-72h. Tres pacientes fueron tratados mediante craneotomía al diagnosticarse preoperatoriamente de manera errónea como hematomas subdurales agudos, pero una vez realizada la craneotomía se pudo comprobar la existencia de membrana externa e interna características de un HSC. En 177 pacientes (88,5%) se empleó anestesia local y en 23 casos (11,5%), anestesia general (incluyendo los 3 casos en que se practicó craneotomía).
Complicaciones quirúrgicasLa complicación más frecuente fue la recidiva del hematoma, que se presentó en 29 casos (14,5%) que se resolvieron con una segunda intervención. Tres de los pacientes reintervenidos presentaron una nueva complicación que requirió cirugía, siendo en 2 casos un empiema subdural y en otro, un hematoma subdural agudo.
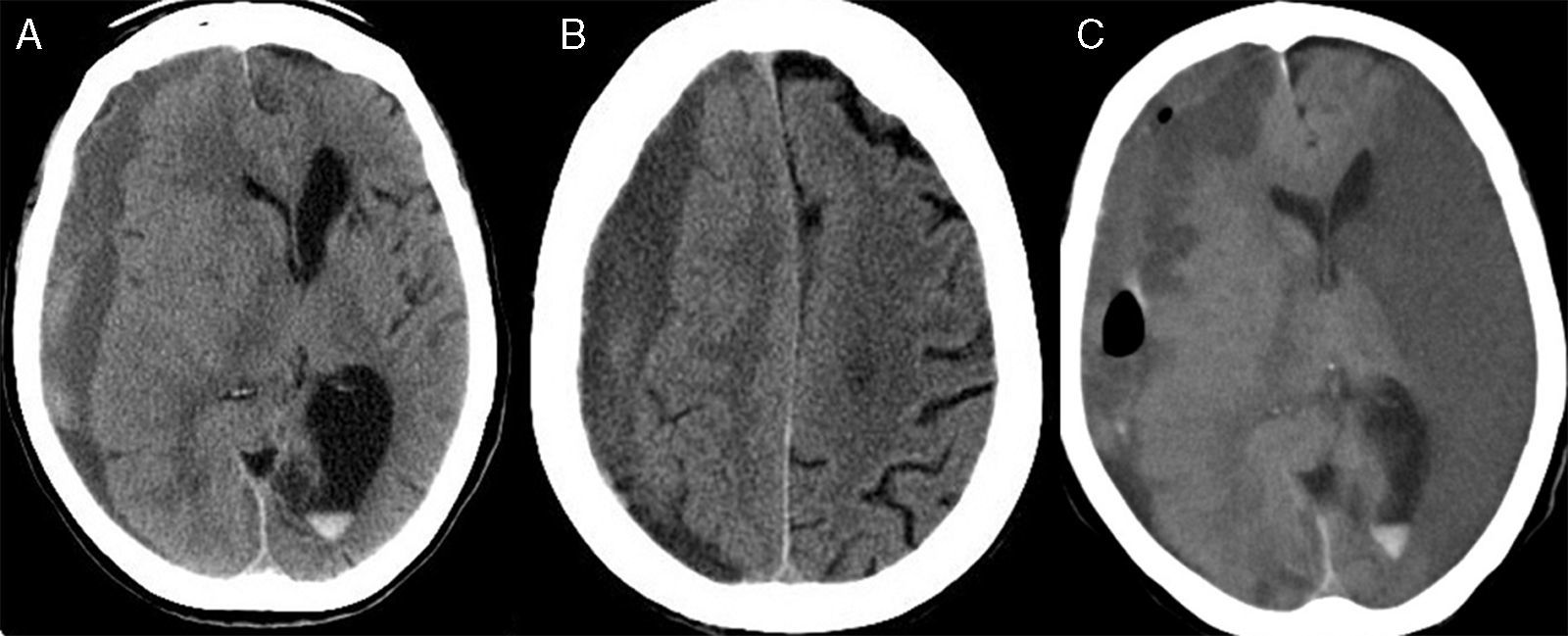
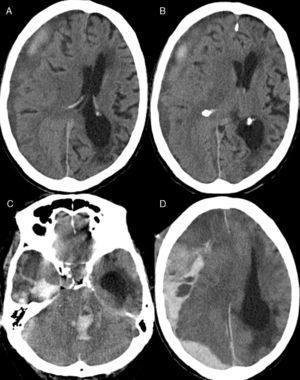
Complicaciones médicasEn 170 pacientes (85%) no se presentaron complicaciones reseñables. En los restantes 30 casos (15%) se diagnosticaron 7 casos de infección respiratoria, 7 pacientes sufrieron un evento cerebrovascular (4 infartos cerebrales isquémicos [fig. 2], 3 hemorragias hipertensivas) y un caso de infarto agudo de miocardio.
MortalidadLa mortalidad durante la estancia hospitalaria (precoz) fue del 10,5% (21 pacientes) y estuvo en todos ellos relacionada con las complicaciones presentadas, tanto médicas (12 casos) como quirúrgicas (9 casos). Otros 11 pacientes fallecieron en los 3 meses siguientes (3 por accidente cerebrovascular, 2 por infarto de miocardio, uno por patología gastrointestinal no especificada y en los 5 restantes no fue posible conocer la causa del mismo).
Análisis estadísticoLas variables elegidas fueron: sexo, grado clínico al ingreso, ingesta de fármacos anticoagulantes o antiagregantes, lateralidad del hematoma, unilateral/bilateral, estructura interna del hematoma, desplazamiento de la línea media y tipo de anestesia. No se encontró relación con la recidiva en las variables: sexo (p=0,061), lateralidad (p=0, 072), bilateralidad (p=0,088), ingesta de fármacos (p=0,064), estructura interna del hematoma (p=0,076), desplazamiento de la línea media (p=0,070), número de agujeros de trépano (p=0,11) o modalidad de anestesia (p=0,058). Únicamente encontramos como factor pronóstico de recidiva el estado clínico al ingreso (p<0,001), mientras que de mortalidad global encontramos el estado clínico al ingreso (p<0,0001), la presencia de alguna complicación (p<0,0001) y el haber empleado anestesia general (p=0,009), aunque este último factor está sesgado, ya que los pacientes con peor estado neurológico, y por lo tanto menos colaboradores, fueron sometidos a este tipo de anestesia.
DiscusiónEl HSC es una patología con una amplia prevalencia en nuestro medio y muy habitual en los servicios de neurocirugía, sobre todo en los países del primer mundo. Debido al envejecimiento de la población, constituye un problema sociosanitario de primer orden. De acuerdo con los cálculos realizados por la ONU, desde 1950 la proporción de personas mayores de 60 años ha aumentado constantemente desde el 8% registrado en ese año, hasta el 11% en 2009, y alcanzará el 21% en el año 2050, pasando del 30% en los países más desarrollados16. Este envejecimiento tan acelerado ocasionará un incremento paralelo de los casos de HSC. En un estudio sobre 875.842 pacientes de la administración de veteranos de los Estados Unidos (EE.UU.) hospitalizados entre 2000-12, se diagnosticaron 695 HSC (el 29% requirieron cirugía), observando una incidencia de 79,4 casos/10.000. Los autores realizan un modelo predictivo llegando a la conclusión de que en el año 2030 se alcanzará la cifra de 60.000 HSC con indicación quirúrgica en EE.UU., superando ampliamente la incidencia de tumores cerebrales primarios (14 casos/100.000) o de metástasis cerebrales (28 casos/100.000 hab)4.
Con relación al sexo, en nuestra serie encontramos un ligero predominio de los varones (53,5%) sobre las mujeres, porcentaje similar al 55% de Tabuchi y Kadowaki8 en pacientes mayores de 90 años, pero inferior al obtenido en otras series de pacientes muy ancianos, como el 62,5% de Zoia et al.9, o el 86% publicado por Stippler et al.17. Al compararlo con series de pacientes más jóvenes, observamos que en edades por debajo de 50 años los varones llegan a representar entre el 70-80%; así, en la revisión de Missori et al.18, con pacientes entre 20-40 años, el 77,7% eran varones (tabla 3). Las diferencias observadas en la distribución por sexos en relación con la edad, se atribuyen a la mayor longevidad de las mujeres condicionando que, a mayor edad de la población, el número de varones será menor, y por lo tanto la relación varón:mujer irá decreciendo.
Análisis comparativo con otras series: jóvenes, todas las edades y actual
| <40 años20 | Serie general42 | Serie actual | |
|---|---|---|---|
| N.ocasos | 42 | 630 | 200 |
| Edad media | 29,9 | 66,7 (12-100) | 88,5 |
| Varón:mujer | 3,2:1 | 2,2:1 | 1,15:1 |
| Síntoma de inicio | |||
| Cefalea | 25(59,5%) | 139 (22%) | 22 (11%) |
| Deterioro cognitivo | 0 | 131 (20,7%) | 82 (41%) |
| Crisis | 9 (21,4%) | 64 (10,1%) | 6 (3%) |
| Déficit neurológico | 8 (19,1%) | 272 (43,2%) | 80 (40%) |
| Coma | 1 (2,3%) | 24 (3,8%) | 9 (4,5%) |
| Antecedentes | |||
| Abuso de alcohol | 3 (7,1%) | 97 (15,3%) | 3 (1,5%) |
| Anticoagulantes/antiagregantes | 1 (2,3%) | 89 (14,1%) | 71 (35,5%) |
| Traumatismo previo | 36 (86%) | 412 (65,3%) | 114 (57%) |
| Válvula derivación | 5 (11,9) | 5 (0,8%) | 0 |
| Tiempo de evolución (días) | 33,4 (16-95) | 30,4 (25-730 | 40,5 (15-181) |
| Lateralidad | |||
| Izquierdos | 19 (45,3%) | 355 (56,3%) | 89 (44,5) |
| Derechos | 21 (50%) | 234 (37,1%) | 78 (39%) |
| Bilaterales | 2 (4,7%) | 41 (6,5%) | 33 (16,5%) |
| Recidivas | |||
| Sí | 0 (0%) | 34 (5,4%) | 29 (14,5%) |
| No | 42 (100%) | 596 (94,6%) | 171 (85,5%) |
| Mortalidad | 0 (0%) | 16 (2,5%) | 21 (10,5%) |
Los factores predisponentes y las comorbilidades observadas en nuestros pacientes son las comunes en todas las revisiones de HSC; llama la atención que en nuestra serie no se encuentra ningún hematoma relacionado con el implante previo de una válvula ventrículo-peritoneal. En pacientes ancianos no es extraño encontrar casos que han sido tratados de una hidrocefalia crónica del adulto mediante una derivación ventricular, como aparece en todas las casuísticas de HSC5,19,20. En la revisión de Tseng et al.21 sobre 14.026 pacientes mayores de 65 años intervenidos de un HSC, 214 estaban tratados de hidrocefalia y, al compararlos con una serie con idéntico número de pacientes que sufrieron un traumatismo craneoencefálico leve (75 portadores de válvula) y que no desarrollaron un HSC, obtienen una diferencia significativa (p<0,001) entre portadores y no portadores. Posiblemente la avanzada edad de nuestros pacientes tenga relación con este hecho, y que no fueran considerados candidatos a derivación del líquido cefalorraquídeo.
Pero sin lugar a dudas hay 2 factores predisponentes que tienen una papel importante en el desarrollo de un HSC en este grupo de edad: la atrofia cerebral y la ingesta de fármacos anticoagulantes/antiagregantes. La atrofia cerebral es el factor favorecedor más importante, estando presente, en mayor o menor intensidad, en la totalidad de pacientes incluidos en este grupo de edad. Aunque en la mayoría de las series sobre HSC se hace mención a esta situación, son muy escasas las publicaciones que lo han cuantificado y analizado como un factor independiente. En una reciente publicación, Lee22 analiza el papel de la edad y la atrofia cerebral en la génesis de los HSC. Considera que la atrofia da lugar a un incremento en el volumen del espacio subdural, ocasionando una presión negativa dentro del cráneo. Esta presión negativa es constante a cada lado del cráneo, y dado que el incremento del espacio subdural es mayor en las partes mediales de los mismos, se provoca una mayor tensión o estiramiento de las venas puente, haciéndolas más vulnerables a los traumatismos. Este mismo autor calcula que una reducción del 10% del volumen cerebral en un varón adulto condiciona que el espacio subdural mida 2cm en el lado izquierdo, mientras que una reducción del 9% en una mujer, este espacio mediría 1,5cm22.
El empleo de anticoagulantes o antiagregantes es el otro factor importante en la génesis de los HSC, sobre todo en la población anciana23,24; en publicaciones con pacientes en los mismos rangos de edad, los porcentajes oscilan entre el 19% recogido por Stippler et al.17 y el 36,25% de Zoia et al.9. En estudios que engloban pacientes de todos los rangos etarios, las cifras oscilan entre 20-50%7,23, y en menores de 50 años estas se encuentran por debajo del 10%20,25 (tabla 3).
En nuestra serie, el antecedente traumático solo aparecía registrado en 114 casos (57%), cifras similares a otras series publicadas previamente9, y sensiblemente inferiores a las registradas en pacientes más jóvenes, que habitualmente están por encima del 70%; este fenómeno creemos que es debido a un mejor recuerdo del evento traumático18,20,25. El intervalo medio de tiempo transcurrido desde el traumatismo y la cirugía es otro factor diferenciador en los distintos grupo de edad. En nuestra población fue de 40,5 días, algo más corto de lo que reseñan la mayoría de series con pacientes de edad avanzada, donde oscila alrededor de los 50 días, sin embargo, en series generales esta cifra tiene un rango muy variable26.
En la población anciana, las formas de presentación más habituales son el deterioro cognitivo y el déficit neurológico, presentes en el 41 y 40% de nuestros casos, representando en la serie de Zoia et al.9 con pacientes mayores de 90 años el 50 y 43,7%, respectivamente; en la revisión de Adhiyaman et al.27, el deterioro cognitivo es el síntoma más frecuente afectando al 50-70% de los casos, seguido del déficit neurológico con el 50%. La cefalea o el bajo nivel de conciencia, que en poblaciones más jóvenes tiene una incidencia alrededor del 15-20%, suelen estar por debajo del 10% en los rangos de mayor edad, debido a la mayor tolerancia cerebral a los incrementos de volumen8.
Como ocurre en la mayoría de series, y como factor independiente de la edad, la localización en el hemisferio izquierdo es siempre ligeramente mayor que en el derecho8,28. En esta serie el 44,5% de los hematomas eran izquierdos y el 39% derechos. La incidencia de hematomas bilaterales fue del 16,5%, ligeramente superior a lo que es habitual en la mayoría de publicaciones, observándose también en la literatura que tiende a ser mayor a medida que aumenta la edad de la población6,8,20 (tabla 3).
Con relación a la estructura interna del hematoma, el predominante en nuestra población fue el de tipo homogéneo, con el 44,5% de los casos, seguido del separado o de doble densidad con 26,5%. Aunque en la mayoría de series publicadas predomina el hematoma de estructura homogénea independientemente de la edad de la población estudiada14,23, el reparto de las otras tipologías es muy variable, sin que podamos definir una estructura característica de la población anciana.
El volumen medio del hematoma en nuestra serie fue de 107cc, similar al encontrado en otras series29 y significativamente mayor que el recogido en pacientes jóvenes20. Esta circunstancia diferenciadora es debida, con total seguridad, a una mayor tolerancia por parte del cerebro anciano, que acepta mayores volúmenes de sangre antes de manifestarse clínicamente. Por el mismo motivo, los desplazamientos de la línea media son mayores en los ancianos que en las series que reclutan pacientes de menor edad20. Aunque se han publicado numerosos casos de hematomas subdurales que han remitido espontáneamente30, o diversas series de pacientes tratados de forma conservadora, preferentemente con esteroides31, no hay duda de que el tratamiento de elección es la cirugía mediante la realización de uno o 2 agujeros de trépano, si es posible con anestesia local, seguidos de la evacuación del hematoma, lavado con suero del espacio subdural y la implantación de un drenaje subdural continuo durante 24-72h32,33. No se han encontrado diferencias significativas entre el empleo de uno o 2 agujeros de trépano34. Con relación al lavado quirúrgico del espacio subdural, existen controversias al haber estudios que no muestran diferencias entre realizar o no el lavado35, aunque la tendencia general es que esta irrigación subdural es beneficiosa, como se demostró en el estudio de Santarius et al.32 y en el reciente metaanálisis de Alcalá-Cerra et al.36. Sin embargo, otras opciones de tratamiento como la perforación craneal con o sin drenaje subdural19, el agujero de trépano con drenaje subgaleal o subperióstico37, o la realización de pequeñas craniectomías38 obtienen también buenos resultados clínicos33.
La recidiva del hematoma es la complicación más grave, oscilando en las diferentes series entre un 11-33%18,27. En la literatura existen descritos numerosos factores de riesgo de recidiva como: la edad, alcoholismo, atrofia cerebral, bilateralidad, desplazamiento de la línea media, etc.; el único encontrado con evidencia científica clase I es el empleo o no de un drenaje subdural32. En nuestro análisis el peor estado clínico al ingreso fue el único factor de recidiva significativo. Existen discrepancias en la literatura sobre el papel que la ingesta de anticoagulantes o antiagregantes desempeñan en la recidiva del hematoma. En nuestros pacientes no encontramos concordancia entre la mortalidad o las complicaciones postoperatorias con el hecho de haber estado sometidos a estos tratamientos. Sin embargo, en una reciente revisión de Wada et al.39, esta relación es muy significativa, con una incidencia del 32% versus 11% (p<0,0001) a favor de los pacientes tratados.
Otras complicaciones quirúrgicas como la infección de la herida, el empiema subdural o los hematomas agudos son menos habituales, oscilando en la literatura entre el 2-5%. Las complicaciones médicas ocurren en alrededor del 15% de los pacientes, incrementándose esta cifra a medida que aumenta la edad de la población estudiada. Las descritas con mayor frecuencia son las de tipo respiratorio (5-10%) y cardiovasculares (5%), características de una población anciana como la estudiada por nosotros, siendo las responsable de hasta un 10% de la mortalidad5,27.
En nuestra experiencia, la mortalidad intrahospitalaria y por lo tanto más relacionada directamente con el hematoma y la cirugía fue del 10,5%, oscilando en la literatura entre el 4-20%40-42, con tendencia a decrecer a medida que la edad de los pacientes es menor. Se han relacionado con la mortalidad variables como el estado clínico preoperatorio, el desplazamiento de la línea media o las comorbilidades, sin embargo, en nuestros pacientes el esto clínico al ingreso y el sufrir una complicación medica son los únicos factores que influyeron de manera significativa en el resultado, ya que el empleo de anestesia general, que tiene una significación de p=0,009, es debido al empleo de este tipo de anestesia en aquellos pacientes más afectados y por lo tanto menos colaboradores. Numerosas publicaciones observan que la circunstancia de sufrir un HSC en pacientes mayores tiene una repercusión importante en su expectativa de vida, con un incremento notable de su mortalidad después del alta hospitalaria; en nuestra serie, en los 3 primeros meses tras el alta fallecieron 11 pacientes (6,1%)5,6.
El presente estudio tiene como fortalezas el hecho de tratarse de una serie bastante uniforme en cuanto al tratamiento quirúrgico realizado, así como en la posibilidad de un seguimiento clínico estricto gracias a la historia clínica electrónica. Aunque el número de pacientes estudiados no es muy amplio (hay numerosas series en la literatura con más de 500 pacientes), siendo para un estudio de HSC, el hecho de tratarse de una serie especifica de pacientes muy ancianos le concede, en nuestra opinión, un grado relevante. Como debilidad importante, cabe destacar que se trata de un estudio retrospectivo.
ConclusionesNuestro estudio indica que la edad no es una contraindicación relevante para el tratamiento quirúrgico del HSC en pacientes muy ancianos. Sus índices de recidiva y mortalidad no difieren significativamente de otras series que incluyen pacientes de todos los grupos de edad. El HSC en los pacientes muy ancianos se manifiesta fundamentalmente con deterioro cognitivo y déficit neurológico. Se encontró como factor significativo de recidiva la peor situación clínica al ingreso, y como factores predictivos de mortalidad, el deterioro clínico, sufrir alguna complicación o el empleo de anestesia general. La ingesta de fármacos anticoagulantes o antiagregantes no ha tenido un papel relevante en el número de complicaciones ni en la mortalidad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.