evaluar la prevalencia de hipotensión ortostática (HO) e hipotensión posprandial (HPP) en pacientes ingresados en una unidad de convalecencia y analizar sus características.
Pacientes y métodosse analizó a 60 pacientes mayores de 65 años, con capacidad de ingesta por vía oral, de sedestación y/o bipedestación, y en situación de estabilidad clínica. Se realizó una valoración geriátrica completa y se registraron el diagnóstico principal y la presencia de síntomas de neuropatía autonómica (SNA). La presión arterial (PA) se registró por la mañana en posición supina y en los 3 primeros minutos de sedestación y/o bipedestación; se definió HO como el descenso de ⩾20mmHg de PA sistólica (PAS) o ⩾10mmHg de PA diastólica (PAD). Se registró también la PA después de que el paciente hubiera estado sentado 15min y 60min después del desayuno; se definió la HPP como el descenso de >20mmHg de la PAS.
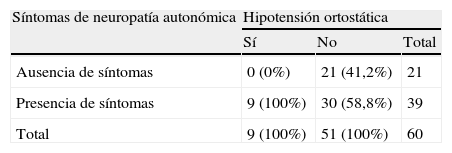
Resultadosla edad media±desviación estándar (DE) de los pacientes fue de 79,1±7,8 años. Nueve (15%) pacientes tuvieron HO y 29 (48,3%) HPP. La media±DE del índice de Lawton (IL) en pacientes con HO fue de 3,1±2,1; mientras que en los restantes fue de 5,2±2,6 (p<0,02) y la del índice de masa corporal (IMC) fue de 23,3±3,1 y 26,1±5,1 (p<0,04). Los 9 pacientes con HO tenían SNA (100%), mientras que de los 51 restantes sólo lo tuvieron 30 (58,8%) (χ2=5,71; p<0,03).
Conclusionesla HPP fue más frecuente que la HO. Los pacientes con HO presentaron de forma significativa un menor IL e IMC. La presencia de SNA fue significativamente más frecuente en los pacientes con HO. No hubo relación significativa entre la HO y HPP, ni tampoco en el resto de las variables estudiadas.
To assess the prevalence of orthostatic hypotension (OH) and postprandial hypotension (PPH) in patients admitted to an intermediate care unit, as well as to analyze the characteristics of these patients.
Patients and methodsSixty patients were analyzed according to the following criteria: age >65 years, able to take food orally, stand up and/or sit down, and clinically stable. A comprehensive geriatric assessment was carried out and the main diagnosis and the presence of autonomic neuropathy symptoms (ANS) were registered. Blood pressure (BP) was registered in the morning in supine position during the first 3min of postural change (standing or sitting). OH was defined as a decrease in systolic blood pressure (SBP) of ⩾20mm Hg or a decrease in diastolic blood pressure (DBP) of ⩾10mmHg. BP was registered after 15min of sitting and 60min after breakfast. PPH was defined as a decrease in SBP of ⩾20mmHg.
ResultsThe mean age was 79.1±7.8 years. Nine patients (15%) had OH and 29 (48.3%) had PPH. The mean Lawton index (LI) score in patients with OH was 3.1±2.1 and was 5.2±2.6 in the remaining patients (P<.02). The mean body mass index (BMI) was 23.3±3.1 vs. 26.2±5.1 (P<.04). ANS was present in all nine patients (100%) with OH but in only 30 (58.8%) of the remaining 51 patients (chi-square=5.71; P<.03).
ConclusionsPPH was more frequent than OH. Patients with OH had a significantly lower LI score and BMI. The presence of ANS was significantly more frequent in patients with OH. There was no significant relationship between HO and PPH or among the remaining variables studied.
La hipotensión ortostática (HO) se ha definido como la caída de la presión arterial sistólica (PAS) ⩾20mmHg o de la presión arterial diastólica (PAD) ⩾10mmHg dentro de los 3 primeros minutos del cambio postural (bipedestación o sedestación)1–4. La hipotensión posprandial (HPP) se define como la caída de la PAS 20mmHg después de 60min de haber finalizado la ingesta de alimentos2,3. La prevalencia de HO varía en función de la población estudiada y del modo en que se efectúa el cambio de posición del sujeto (de supino a de pie frente a supino a sentado) y del momento exacto en que se hace la toma de la presión. En personas mayores de 65 años, que vivían en la comunidad, la prevalencia de HO fue aproximadamente del 20%. Esa frecuencia se incrementaba hasta un 30% en el caso de personas mayores de 75 años. Otro estudio llevado a cabo en ancianos institucionalizados en residencias y con peor estado de salud, mostró que la prevalencia de HO llegó a ser del 50%4. En relación con la HPP, se ha demostrado que sujetos ancianos sanos y también institucionalizados experimentan un descenso de la presión arterial (PA) tras la ingesta de una comida variada o de una sobrecarga oral de glucosa; sin embargo, no se conoce bien cuál es la relevancia clínica de este fenómeno. Entre un 24 y un 36% de los ancianos residentes en una institución presentaron HPP. Cabe resaltar que se trataba de una población con enfermedades crónicas y que con frecuencia tomaba fármacos vasoactivos5.
La HO y la HPP son problemas comunes en personas mayores3 y aunque con frecuencia son asintomáticos, en ocasiones pueden estar asociados con síntomas tales como inestabilidad, síncopes caídas, vértigos, debilidad, anginas de pecho y accidentes cerebrovasculares6, incluso en algunos estudios se ha relacionado con una mayor mortalidad3,7–9.
La prevalencia de ambas, HPP y HO, aumenta con la edad y también parece estar relacionada con la polifarmacia (número y tipo de fármacos usados)3,6,10. Asimismo parece ser más frecuente en pacientes geriátricos con edad avanzada y con altos grados de comorbilidad3. Podría esperarse que ambos fenómenos, HO e HPP, se dieran siempre juntos en el mismo paciente3; sin embargo, esto no siempre suele ser así11.
Existen diversos mecanismos que explican tanto la HO como la HPP, y aunque en algunos trabajos se sugiere que los mecanismos pueden ser diferentes3,11,12, en aquellos casos en que exista disfunción del sistema nervioso autónomo es muy posible que se compartan mecanismos similares13.
En lo que se refiere a la HO, conviene recordar que en el momento de la incorporación desde una posición supina, alrededor de 500–1.000ml de sangre quedan retenidos por la circulación venosa en las extremidades inferiores, así como en la circulación esplácnica y pulmonar. Ello provoca una puntual reducción de la volemia, que produce una disminución en el retorno venoso al corazón y una caída del gasto cardiaco1,14. En consecuencia, se activan los barorreceptores situados en el arco aórtico y en las carótidas, por lo que se origina una respuesta eferente mediada por la activación del sistema nervioso simpático con un aumento de la frecuencia cardíaca, de la contractilidad miocárdica y vasoconstricción arterial periférica. El resultado final es el mantenimiento de los valores de PA sistémica15. Las personas ancianas con disfunción de los barorreceptores en ocasiones no son capaces de producir una taquicardia fisiológica en respuesta a la depleción relativa del volumen sanguíneo que conlleva el ortostatismo16. Otros mecanismos de hipotensión ortostática pueden ser la disautonomía, la reacción vasovagal, la disfunción cardíaca, la hipovolemia motivada por otras causas y también algunos fármacos (diuréticos, vasodilatadores, anticolinérgicos)17.
Con respecto a la HPP, el aumento del flujo sanguíneo esplácnico que se produce después de la ingesta de una comida ocasiona indirectamente una reducción en la circulación vascular sistemica8. Esta reducción de la circulación vascular sistémica produce un ligero aumento en la PAS, en el gasto cardíaco y en la contractibilidad cardíaca7,18. Todo ello compensa la acumulación sanguínea esplácnica; el resultado es una presión sanguínea estable después de la ingesta8. La aparición de HPP podría explicarse por el fallo en alguno de estos mecanismos compensadores, ya sea por un exceso de acumulación sanguínea esplácnica19, una respuesta simpática inadecuada20,21 y/o una insuficiencia en algunos mecanismos neurohumorales22–24. Es probable que muchos de los mecanismos descritos intervengan de una manera parcial facilitando todos ellos en conjunto la aparición de HPP. Asimismo cabe recalcar la escasez de datos de la frecuencia de HO e HPP en nuestro medio, así como estudios relacionados en la población geriátrica en unidades de convalecencia. Con el objetivo de evaluar la prevalencia de HO e HPP en pacientes ancianos ingresados en una unidad geriátrica de convalecencia, se ha realizado el presente trabajo. Asimismo se han analizado las características clínicas de los pacientes relacionados con la presencia de ambas condiciones.
Pacientes y métodosEl presente estudio se realizó en una unidad geriátrica de convalecencia (o media estancia). Las unidades de convalecencia están constituidas por camas sociosanitarias de hospitalización para pacientes ancianos, en donde se les ofrece tratamiento a medio plazo con asistencia médica, cuidados de enfermería y recursos de rehabilitación, para mejorar sus problemas de salud, recuperar la independencia y volver al domicilio. En general, los perfiles de pacientes que ingresan en esa unidad suelen ser ancianos que han padecido un proceso agudo reciente que les ha generado discapacidad y que requieren un período de atención sociosanitaria hasta lograr su recuperación25.
Se estudió a 60 pacientes que ingresaron en una unidad geriátrica de convalecencia y que cumplían los siguientes criterios de inclusión: a) tener más de 65 años; b) capacidad de ingesta por vía oral, y c) en situación de estabilidad clínica (definida como normalidad de constantes vitales, ausencia de síntomas y signos clínicos de enfermedad aguda y haber transcurrido más de 3 semanas desde la enfermedad o condición aguda que había motivado el ingreso en la unidad) y que puedan tolerar la sedestación y/o bipedestación.
Se realizaron una historia clínica y un examen físico a los pacientes, además de registrar el diagnóstico principal y el tipo y número de fármacos que estaban tomando. Asimismo a todos los pacientes se les realizó una valoración geriátrica completa, en la que se incluía una valoración de la capacidad funcional (nivel de independencia para las actividades de la vida diaria). Para dicha evaluación se utilizó el índice de Lawton26 para las actividades instrumentales y el índice de Barthel27 para las básicas. Esa capacidad funcional se evaluó en 3 ocasiones; la primera vez refiriéndose a la situación previa (índice de Lawton y Barthel), y la segunda y la tercera en el momento del ingreso en la unidad y en el momento de la inclusión en el estudio (Índice de Barthel). Se efectuó también una valoración del estado mental (Mini-Mental de Folstein [MMSE]28), del estado anímico (escala de depresión geriátrica de Yesavage [GDS Yesavege]29) y una valoración nutricional (peso, índice de masa corporal [IMC], albúmina, colesterol)30; en aquellos pacientes que no se pudieron tallar debido a que no podían mantener la bipedestación, se calculó la talla mediante la formula de Chumlea, utilizando la distancia talón rodilla31. Se evaluó también la presencia de comorbilidad (índice de Charlson32) y el riesgo de úlceras por presión (escala de Norton33).
Las medidas de la PA se realizaron con un tensiómetro Philips VS1 Monitor Rollstand modelo 989803136571 VS1 Rollstand Mount. En los pacientes capaces de mantener sedestación y/o bipedestación se les evaluó la existencia de HO siguiendo el siguiente protocolo2: se registró una toma de PA entre las 7 y las 8 horas de la mañana, en posición supina, después de haber dormido durante toda la noche; se volvió a realizar el registro de la PA después del primer minuto y dentro de los 3 primeros minutos luego de haber permanecido de pie y/o sentado. Se consideró positivo a todos los pacientes que presentaron una caída de la PAS ⩾20mmHg o de la PAD ⩾10mmHg dentro de los 3 primeros minutos del cambio postural (bipedestación a sedestación). Asimismo a todos los pacientes se les exploró también la existencia de HPP de la siguiente manera2: se realizó la medida después de estar sentado por lo menos 15min antes de desayunar y 60min después del desayuno estando también completamente sentado. Se consideró positivo a todos los pacientes que presentaron una caída de la PAS ⩾20mmHg después de 60min de haber finalizado la ingesta de alimentos.
Asimismo a todos los pacientes se les interrogó acerca de la existencia de síntomas de neuropatía autonómica (síntomas relacionados con ortostatismo, síntomas gástricos, diarrea, trastornos de sudoración y disfunción vesical). Esos síntomas se evaluaron mediante un sistema de puntuación en función de su severidad; se obtuvo una puntuación que permitía cuantificar la presencia de síntomas en normal, moderado y severo34 (véase anexo 1).
Para la descripción de las variables se utilizaron la media y la desviación estándar. Para comparar las medias de las variables cuantitativas, se utilizó la prueba de t de Student; para datos independientes y para la comparación de variables cualitativas se usó la prueba de la χ2 con la prueba exacta de Fisher. Los resultados se consideraron significativos cuando se obtuvo un valor de p<0,05. Todas las variables fueron analizadas utilizando el paquete SPSS 13.0.
ResultadosDescripción de la muestraEn la tabla 1 se muestra una descripción de las variables sociodemográficas de los pacientes y las obtenidas de la valoración geriátrica, en la muestra total y también en los diferentes subgrupos de pacientes en función de si tenían o no HO y/o HPP. Destaca que la media±desviación estándar de edad de los pacientes estudiados era de 79,1±7, 8 años (rango 65–95) y que hubo 31 (51,7%) pacientes que eran mujeres y 29 (48,3%) que eran varones. Asimismo destaca que todos los grupos son bastante homogéneos y que las variables obtenidas de la valoración geriátrica, capacidad funcional (Barthel y Lawton), estado mental (MMSE de Folstein y GDS Yesavage), parámetros nutricionales, comorbilidad (Charlson), riesgo de úlcera por presión (Norton), número de síndromes geriátricos y número de fármacos eran todas ellas muy similares en los distintos grupos. Debemos destacar únicamente que los 4 pacientes del grupo con HO y sin HPP parecían tener una peor capacidad funcional previa, con tendencia a menores puntuaciones en los índices de Barthel y Lawton, así como un peor estado nutricional según el IMC.
Características de los pacientes estudiados
| Características de los pacientes | Grupo total, N=60 |
| Edad | 79,1±7,8 |
| Sexo (mujer/varón) | 31/29 |
| Barthel previo | 91,2±14,6 |
| Barthel ingreso | 40,2±23,5 |
| Barthel actual | 62,9±24,7 |
| Lawton | 4,9±2,6 |
| MMSE | 23,3± 6,8 |
| Escala de depresión geriátriac de Yesavage | 3,1±3,5 |
| Peso | 63,6±12,1 |
| Talla | 157±10,8 |
| Índice de masa corporal | 25,8±4,9 |
| Albúmina | 3,3±0,4 |
| Colesterol | 168±46 |
| Índice de Charlson | 1,6±1,4 |
| Norton | 15,9±2,6 |
| N.o síndrome geriátrico | 4±1,9 |
| N.o de fármacos | 6,7±2,8 |
Las variables cuantitativas se expresan como media±desviación estándar.
MMSE: Mini-Mental de Folstein.
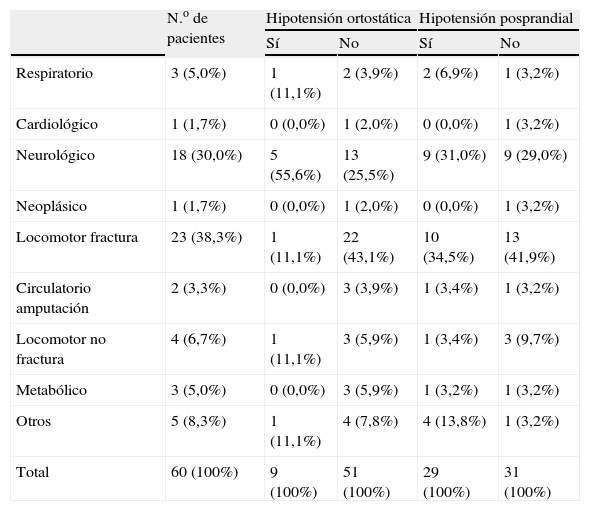
De la misma manera, en la tabla 2 se describen los diagnósticos médicos principales, que motivaron el ingreso en la unidad, agrupados en 9 subgrupos o categorías. Dadas las características de la unidad de convalecencia, el grupo diagnóstico más frecuentes fueron el de las fracturas, seguido de los neurológicos; dada la relevancia de la de determinadas afecciones neurológicas cabe mencionar que en los pacientes con HO había uno con demencia tipo Alzheimer (DTA), uno con enfermedad de Parkinson (EP) y uno con demencia por cuerpos de Lewi; asimismo, en los pacientes con HPP, hubo dos con DTA, dos con EP y uno con deterioro cognitivo leve.
Diagnóstico médico agrupado
| N.o de pacientes | Hipotensión ortostática | Hipotensión posprandial | |||
| Sí | No | Sí | No | ||
| Respiratorio | 3 (5,0%) | 1 (11,1%) | 2 (3,9%) | 2 (6,9%) | 1 (3,2%) |
| Cardiológico | 1 (1,7%) | 0 (0,0%) | 1 (2,0%) | 0 (0,0%) | 1 (3,2%) |
| Neurológico | 18 (30,0%) | 5 (55,6%) | 13 (25,5%) | 9 (31,0%) | 9 (29,0%) |
| Neoplásico | 1 (1,7%) | 0 (0,0%) | 1 (2,0%) | 0 (0,0%) | 1 (3,2%) |
| Locomotor fractura | 23 (38,3%) | 1 (11,1%) | 22 (43,1%) | 10 (34,5%) | 13 (41,9%) |
| Circulatorio amputación | 2 (3,3%) | 0 (0,0%) | 3 (3,9%) | 1 (3,4%) | 1 (3,2%) |
| Locomotor no fractura | 4 (6,7%) | 1 (11,1%) | 3 (5,9%) | 1 (3,4%) | 3 (9,7%) |
| Metabólico | 3 (5,0%) | 0 (0,0%) | 3 (5,9%) | 1 (3,2%) | 1 (3,2%) |
| Otros | 5 (8,3%) | 1 (11,1%) | 4 (7,8%) | 4 (13,8%) | 1 (3,2%) |
| Total | 60 (100%) | 9 (100%) | 51 (100%) | 29 (100%) | 31 (100%) |
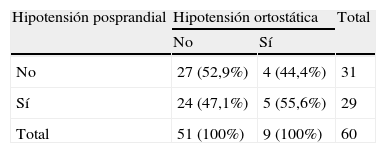
De los 60 pacientes estudiados (50 en bipedestación y 10 en sedestación), hubo 9 con HO (15%) (7 bipedestación y 2 en sedestación) y 29 con HPP (48,3%). En la tabla 3 se muestra la relación entre la presencia de HO e HPP; se observa que no existió asociación significativa entre ambas hipotensiones, ya que de los 9 pacientes que tenían HO, la proporción de los que tenían HPP y la de los que no era muy similar (el 55,6 frente 44,4%).
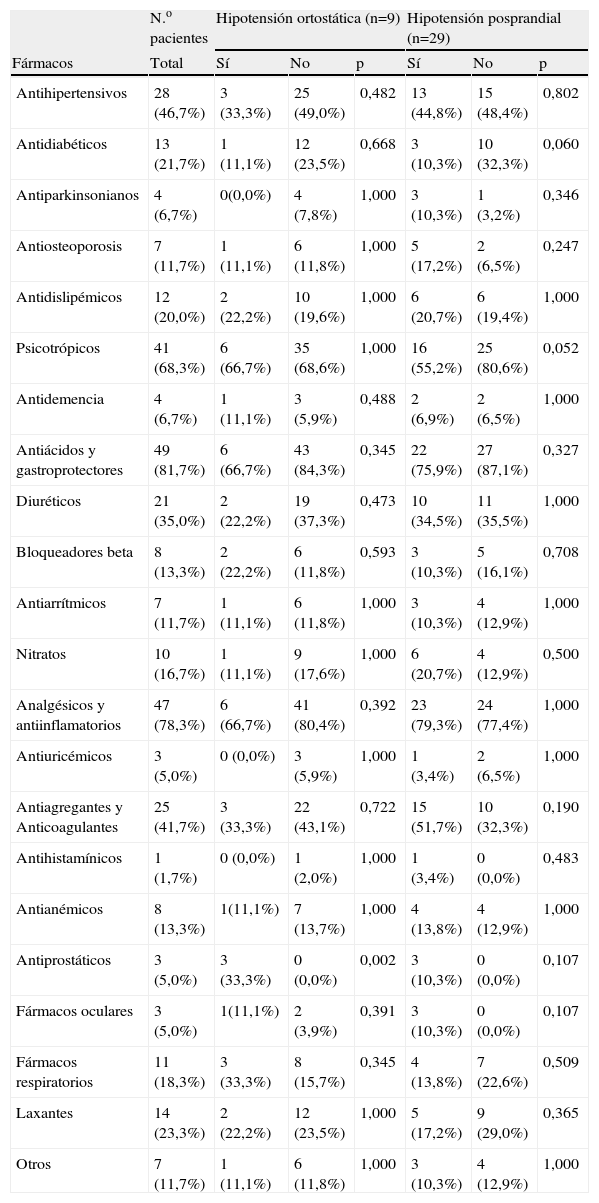
Relación entre los fármacos e hipotensión ortostática e hipotensión posprandialEn la tabla 4 se muestra una relación de los fármacos que con mayor frecuencia estaban tomando los pacientes. Los fármacos más utilizados fueron antiácidos y gastroprotectores 49 (81,7%), analgésicos y antiinflamatorios 47 (78,3%), psicotrópicos 41(68,3%), antihipertensivos 28 (46,7%), antiagregantes y/o anticoagulantes 25 (41,7%) y diuréticos 21 (35,0%). No hubo asociaciones significativas entre ningún grupo de fármacos y la presencia o ausencia de HO e HPP. Únicamente en el caso de los fármacos antiprostáticos se encontró una relación estadísticamente significativa con la presencia de HO (p=0,002).
Relación entre los fármacos e hipotensión ortostática e hipotensión posprandial
| N.o pacientes | Hipotensión ortostática (n=9) | Hipotensión posprandial (n=29) | |||||
| Fármacos | Total | Sí | No | p | Sí | No | p |
| Antihipertensivos | 28 (46,7%) | 3 (33,3%) | 25 (49,0%) | 0,482 | 13 (44,8%) | 15 (48,4%) | 0,802 |
| Antidiabéticos | 13 (21,7%) | 1 (11,1%) | 12 (23,5%) | 0,668 | 3 (10,3%) | 10 (32,3%) | 0,060 |
| Antiparkinsonianos | 4 (6,7%) | 0(0,0%) | 4 (7,8%) | 1,000 | 3 (10,3%) | 1 (3,2%) | 0,346 |
| Antiosteoporosis | 7 (11,7%) | 1 (11,1%) | 6 (11,8%) | 1,000 | 5 (17,2%) | 2 (6,5%) | 0,247 |
| Antidislipémicos | 12 (20,0%) | 2 (22,2%) | 10 (19,6%) | 1,000 | 6 (20,7%) | 6 (19,4%) | 1,000 |
| Psicotrópicos | 41 (68,3%) | 6 (66,7%) | 35 (68,6%) | 1,000 | 16 (55,2%) | 25 (80,6%) | 0,052 |
| Antidemencia | 4 (6,7%) | 1 (11,1%) | 3 (5,9%) | 0,488 | 2 (6,9%) | 2 (6,5%) | 1,000 |
| Antiácidos y gastroprotectores | 49 (81,7%) | 6 (66,7%) | 43 (84,3%) | 0,345 | 22 (75,9%) | 27 (87,1%) | 0,327 |
| Diuréticos | 21 (35,0%) | 2 (22,2%) | 19 (37,3%) | 0,473 | 10 (34,5%) | 11 (35,5%) | 1,000 |
| Bloqueadores beta | 8 (13,3%) | 2 (22,2%) | 6 (11,8%) | 0,593 | 3 (10,3%) | 5 (16,1%) | 0,708 |
| Antiarrítmicos | 7 (11,7%) | 1 (11,1%) | 6 (11,8%) | 1,000 | 3 (10,3%) | 4 (12,9%) | 1,000 |
| Nitratos | 10 (16,7%) | 1 (11,1%) | 9 (17,6%) | 1,000 | 6 (20,7%) | 4 (12,9%) | 0,500 |
| Analgésicos y antiinflamatorios | 47 (78,3%) | 6 (66,7%) | 41 (80,4%) | 0,392 | 23 (79,3%) | 24 (77,4%) | 1,000 |
| Antiuricémicos | 3 (5,0%) | 0 (0,0%) | 3 (5,9%) | 1,000 | 1 (3,4%) | 2 (6,5%) | 1,000 |
| Antiagregantes y Anticoagulantes | 25 (41,7%) | 3 (33,3%) | 22 (43,1%) | 0,722 | 15 (51,7%) | 10 (32,3%) | 0,190 |
| Antihistamínicos | 1 (1,7%) | 0 (0,0%) | 1 (2,0%) | 1,000 | 1 (3,4%) | 0 (0,0%) | 0,483 |
| Antianémicos | 8 (13,3%) | 1(11,1%) | 7 (13,7%) | 1,000 | 4 (13,8%) | 4 (12,9%) | 1,000 |
| Antiprostáticos | 3 (5,0%) | 3 (33,3%) | 0 (0,0%) | 0,002 | 3 (10,3%) | 0 (0,0%) | 0,107 |
| Fármacos oculares | 3 (5,0%) | 1(11,1%) | 2 (3,9%) | 0,391 | 3 (10,3%) | 0 (0,0%) | 0,107 |
| Fármacos respiratorios | 11 (18,3%) | 3 (33,3%) | 8 (15,7%) | 0,345 | 4 (13,8%) | 7 (22,6%) | 0,509 |
| Laxantes | 14 (23,3%) | 2 (22,2%) | 12 (23,5%) | 1,000 | 5 (17,2%) | 9 (29,0%) | 0,365 |
| Otros | 7 (11,7%) | 1 (11,1%) | 6 (11,8%) | 1,000 | 3 (10,3%) | 4 (12,9%) | 1,000 |
Los porcentajes entre paréntesis son respecto a las variables dependientes hipotensión ortostática e hipotensión posprandial.
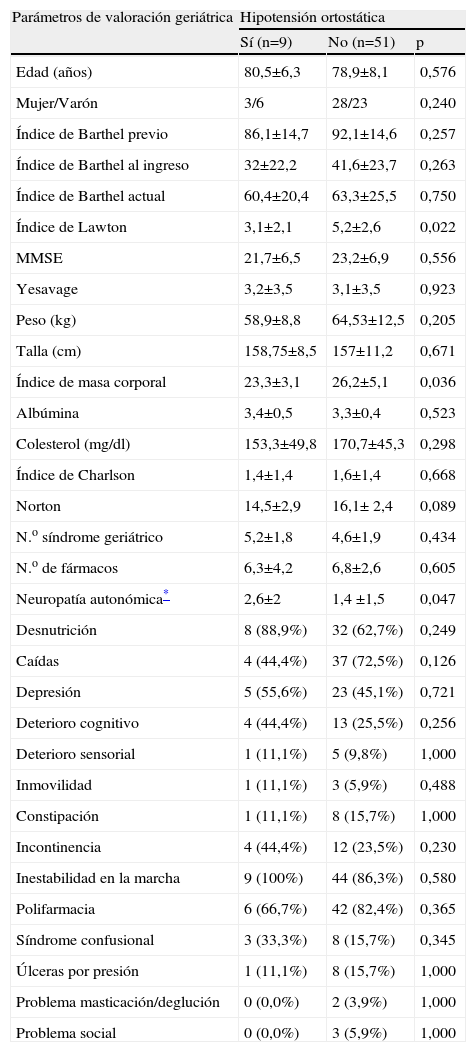
En la tabla 5, se muestran los valores medios de las variables obtenidas en la valoración geriátrica, en los pacientes con y sin HP. Puede observarse que no hubo diferencias significativas en la mayoría de los parámetros, excepto para el caso del IL (3,1±2,1 en los pacientes con HO y 5,2±2,6 en los restantes; p<0,02), el IMC (23,3±3,1 en los pacientes con HO y 26,2±5,1 en los restantes; p<0,036) y los valores de la puntuación de los síntomas de neuropatía autonómica (2,6±2,0 y 1,4±1,5, respectivamente; p<0,047).
Relación entre hipotensión ortostática y los parámetros de la valoración geriátrica
| Parámetros de valoración geriátrica | Hipotensión ortostática | ||
| Sí (n=9) | No (n=51) | p | |
| Edad (años) | 80,5±6,3 | 78,9±8,1 | 0,576 |
| Mujer/Varón | 3/6 | 28/23 | 0,240 |
| Índice de Barthel previo | 86,1±14,7 | 92,1±14,6 | 0,257 |
| Índice de Barthel al ingreso | 32±22,2 | 41,6±23,7 | 0,263 |
| Índice de Barthel actual | 60,4±20,4 | 63,3±25,5 | 0,750 |
| Índice de Lawton | 3,1±2,1 | 5,2±2,6 | 0,022 |
| MMSE | 21,7±6,5 | 23,2±6,9 | 0,556 |
| Yesavage | 3,2±3,5 | 3,1±3,5 | 0,923 |
| Peso (kg) | 58,9±8,8 | 64,53±12,5 | 0,205 |
| Talla (cm) | 158,75±8,5 | 157±11,2 | 0,671 |
| Índice de masa corporal | 23,3±3,1 | 26,2±5,1 | 0,036 |
| Albúmina | 3,4±0,5 | 3,3±0,4 | 0,523 |
| Colesterol (mg/dl) | 153,3±49,8 | 170,7±45,3 | 0,298 |
| Índice de Charlson | 1,4±1,4 | 1,6±1,4 | 0,668 |
| Norton | 14,5±2,9 | 16,1± 2,4 | 0,089 |
| N.o síndrome geriátrico | 5,2±1,8 | 4,6±1,9 | 0,434 |
| N.o de fármacos | 6,3±4,2 | 6,8±2,6 | 0,605 |
| Neuropatía autonómica* | 2,6±2 | 1,4 ±1,5 | 0,047 |
| Desnutrición | 8 (88,9%) | 32 (62,7%) | 0,249 |
| Caídas | 4 (44,4%) | 37 (72,5%) | 0,126 |
| Depresión | 5 (55,6%) | 23 (45,1%) | 0,721 |
| Deterioro cognitivo | 4 (44,4%) | 13 (25,5%) | 0,256 |
| Deterioro sensorial | 1 (11,1%) | 5 (9,8%) | 1,000 |
| Inmovilidad | 1 (11,1%) | 3 (5,9%) | 0,488 |
| Constipación | 1 (11,1%) | 8 (15,7%) | 1,000 |
| Incontinencia | 4 (44,4%) | 12 (23,5%) | 0,230 |
| Inestabilidad en la marcha | 9 (100%) | 44 (86,3%) | 0,580 |
| Polifarmacia | 6 (66,7%) | 42 (82,4%) | 0,365 |
| Síndrome confusional | 3 (33,3%) | 8 (15,7%) | 0,345 |
| Úlceras por presión | 1 (11,1%) | 8 (15,7%) | 1,000 |
| Problema masticación/deglución | 0 (0,0%) | 2 (3,9%) | 1,000 |
| Problema social | 0 (0,0%) | 3 (5,9%) | 1,000 |
Los porcentajes entre paréntesis son respecto a las variables dependientes hipotensión ortostática.
MMSE: Mini-Mental de Fosltein.
En la tabla 6 se muestra que existió una asociación significativa entre la existencia de síntomas de neuropatía autonómica y la presencia de HO; así, todos los pacientes con HO tuvieron síntomas (100%), mientras que de los restantes (sin HO) únicamente los tuvo un 58,8% (p<0,021).
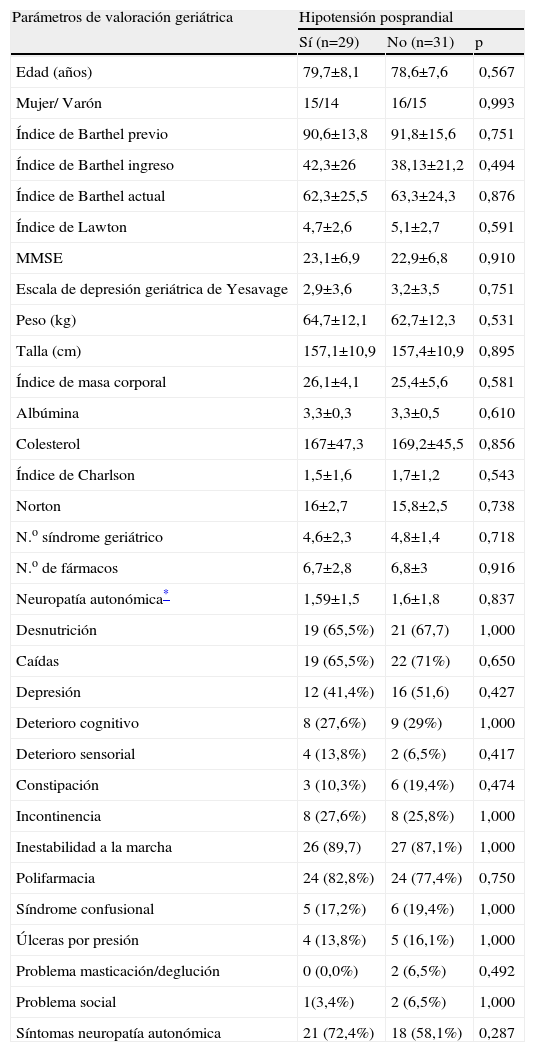
Relación entre la hipotensión posprandial y los parámetros de la valoración geriátricaEn la tabla 7 se muestran los valores medios de las variables obtenidas en la valoración geriátrica, en los pacientes con y sin HPP. Puede observarse que no hubo diferencias significativas en la mayoría de los parámetros.
Relación entre la hipotensión posprandial y los parámetros de la valoración geriátrica
| Parámetros de valoración geriátrica | Hipotensión posprandial | ||
| Sí (n=29) | No (n=31) | p | |
| Edad (años) | 79,7±8,1 | 78,6±7,6 | 0,567 |
| Mujer/ Varón | 15/14 | 16/15 | 0,993 |
| Índice de Barthel previo | 90,6±13,8 | 91,8±15,6 | 0,751 |
| Índice de Barthel ingreso | 42,3±26 | 38,13±21,2 | 0,494 |
| Índice de Barthel actual | 62,3±25,5 | 63,3±24,3 | 0,876 |
| Índice de Lawton | 4,7±2,6 | 5,1±2,7 | 0,591 |
| MMSE | 23,1±6,9 | 22,9±6,8 | 0,910 |
| Escala de depresión geriátrica de Yesavage | 2,9±3,6 | 3,2±3,5 | 0,751 |
| Peso (kg) | 64,7±12,1 | 62,7±12,3 | 0,531 |
| Talla (cm) | 157,1±10,9 | 157,4±10,9 | 0,895 |
| Índice de masa corporal | 26,1±4,1 | 25,4±5,6 | 0,581 |
| Albúmina | 3,3±0,3 | 3,3±0,5 | 0,610 |
| Colesterol | 167±47,3 | 169,2±45,5 | 0,856 |
| Índice de Charlson | 1,5±1,6 | 1,7±1,2 | 0,543 |
| Norton | 16±2,7 | 15,8±2,5 | 0,738 |
| N.o síndrome geriátrico | 4,6±2,3 | 4,8±1,4 | 0,718 |
| N.o de fármacos | 6,7±2,8 | 6,8±3 | 0,916 |
| Neuropatía autonómica* | 1,59±1,5 | 1,6±1,8 | 0,837 |
| Desnutrición | 19 (65,5%) | 21 (67,7) | 1,000 |
| Caídas | 19 (65,5%) | 22 (71%) | 0,650 |
| Depresión | 12 (41,4%) | 16 (51,6) | 0,427 |
| Deterioro cognitivo | 8 (27,6%) | 9 (29%) | 1,000 |
| Deterioro sensorial | 4 (13,8%) | 2 (6,5%) | 0,417 |
| Constipación | 3 (10,3%) | 6 (19,4%) | 0,474 |
| Incontinencia | 8 (27,6%) | 8 (25,8%) | 1,000 |
| Inestabilidad a la marcha | 26 (89,7) | 27 (87,1%) | 1,000 |
| Polifarmacia | 24 (82,8%) | 24 (77,4%) | 0,750 |
| Síndrome confusional | 5 (17,2%) | 6 (19,4%) | 1,000 |
| Úlceras por presión | 4 (13,8%) | 5 (16,1%) | 1,000 |
| Problema masticación/deglución | 0 (0,0%) | 2 (6,5%) | 0,492 |
| Problema social | 1(3,4%) | 2 (6,5%) | 1,000 |
| Síntomas neuropatía autonómica | 21 (72,4%) | 18 (58,1%) | 0,287 |
Los porcentajes entre paréntesis son respecto a las variables dependientes hipotensión posprandial.
MMSE: Mini-Mental de Fosltein.
La prevalencia de HO en el presente estudio fue del 15% y aunque existen otros autores que sitúan estos valores entre un 5 y un 50%35–37, ésta es inferior a la hallada por otros18,38. La prevalencia de HO puede variar en función del perfil de pacientes estudiados y también según la metodología empleada. Así, puede influir el mayor o menor estrés provocado por el cambio postural en función de si éste se produce desde la posición supina a la sedestación, o bien a la bipedestación. En este sentido, debe destacarse que en el presente estudio se incluyó en el mismo grupo a pacientes capaces de hacer la bipedestación y otros que no. Estos últimos, al hacer la maniobra de incorporación, la hacían desde el decúbito a la sedestación. Este hecho podría haber justificado que en estos casos la redistribución del volumen fuese menor (debido a un menor estrés postural)4, lo cual habría podido influir en una menor prevalencia de HO (sólo 2 de 10 pacientes). Por otro lado, debemos destacar también que los pacientes se hallaban clínicamente estables en comparación con otros estudios18,38, hecho que también puede haber contribuido a la baja prevalencia hallada.
Tal como se muestra en la tabla 2, no hubo relación estadísticamente significativa entre la presencia de HO y los diagnósticos principales de los pacientes. Esta falta de relación puede deberse al pequeño tamaño de la muestra; sin embargo, se observó una mayor tendencia a la presencia de HO con los diagnósticos médicos agrupados de tipo neurológico y traumatológico (fractura). Esa tendencia se corrobora por los hallazgos mencionados en otros estudios anteriores, donde se muestra que las causas traumatológicas y los desórdenes del sistema nervioso central, como los accidentes cerebrovasculares, son causas frecuentes de HO4,37,39.
Se encontró una relación significativa entre la HO y las actividades instrumentales de la vida diaria (IL) y, aunque no hubo relación estadística con las otras variables, debido al pequeño tamaño de la muestra, se observó una tendencia a que los pacientes que tenían HO parecían presentar los parámetros de valoración geriátrica algo más deteriorados. Es de esperar que aquellos pacientes que presentaban una menor capacidad funcional pudieran presentar también alteración de los sistemas reguladores de la PA, por lo que a mayor dependencia mayor riesgo de hipotensión4,11.
Aunque no se encontró una relación estadísticamente significativa, en la tabla 5 se puede observar una tendencia a un valor del MMSE de Folstein inferior en los pacientes que presentaron HO frente a los que no la presentaron (21,7±6,5 frente a 23,2±6,9). Mukai y Lipsitz4, así como otros autores, explican la relación entre la presencia de deterioro cognitivo y la HO por un posible deterioro paralelo en el sistema nervioso central y el autonómico. Una vez más, en el presente estudio no se puede demostrar que exista relación estadística entre estos parámetros debido al limitado tamaño de la muestra.
No se encontró una relación estadísticamente significativa entre los parámetros de valoración nutricional (albúmina, colesterol) y la HO, pero sí una relación entre la HO y el IMC en contraste con la mayoría de los estudios anteriores18. Es posible que el menor IMC esté relacionado con los cambios fisiológicos del envejecimiento de acuerdo con la fisiopatología descrita en la introducción, así como con un mayor deterioro del estado de salud. Este parámetro nutricional debería analizarse más específicamente en estudios posteriores.
A pesar de que los síntomas de neuropatía autonómica pueden ser inespecíficos, en el presente estudio se ha hallado una relación estadísticamente significativa entre la presencia de éstos y la HO. Esto mismo se ha demostrado por otros autores, que relacionan los cambios del sistema autonómico con el envejecimiento y con la existencia de una posible insuficiencia autonómica que podría estar relacionada con la aparición de HO3,9,14.
Aunque la prevalencia de HPP es del 36% en pacientes institucionalizados7, en el presente estudio se ha hallado una prevalencia del 48,3%. Vloet et al3 también hallaron una alta prevalencia (67%). Está descrito que la HPP está relacionada con la dieta rica en carbohidratos, así como con el uso de insulina y con la existencia de problemas cardiovasculares37–40. Este hecho hace pensar que la variabilidad de las prevalencias puede deberse a los distintos criterios de inclusión en los diferentes estudios, así como el tipo de alimentación y las enfermedades coexistentes. No se encontraron diferencias significativas, probablemente debido al perfil de los pacientes del estudio, ya que muchos presentaban estabilidad clínica a diferencia de otros estudios donde se realizaron en pacientes agudos18. Este hecho podría haber influido en el momento de realizar el registro de la valoración geriátrica.
Se observó que, de los 60 pacientes, existían más con HPP (29 [48,3%]) que con HO (9 [15%]), lo que coincide con Jansen et al11, donde refieren que la HPP ocurre más frecuentemente que la HO. Sólo 5 (8,3%) pacientes presentaron ambas hipotensiones. Se observó además que las tendencias de las variables dependientes eran muy dispersas entre un grupo y otro, lo que podría sugerir, tal como menciona Vloet et al3, que los mecanismos de hipotensión podrían no ser similares y que dependerán de otros factores que intervengan en la regulación de la hipotensión. Además, nuestros resultados se han visto influidos por algunos parámetros de inclusión un poco diferentes con respecto a los estudios anteriores2,3. Como limitaciones principales del presente estudio, destaca el limitado tamaño de la muestra y el hecho de que se trata de pacientes hospitalizados y con discapacidad; este hecho hace que estos resultados sólo sean extrapolables a poblaciones similares. Aun así, y teniendo en cuenta estas consideraciones, como conclusiones podemos destacar las siguientes:
- 1.
La prevalencia de HO en la muestra estudiada fue del 15% y la de HP fue del 48,3%.
- 2.
Un menor IL (capacidad para realizar actividades instrumentales de la vida diaria) y un menor IMC están relacionados con una mayor probabilidad de presentar hipotensión ortostática.
- 3.
Existió una asociación significativa entre la presencia de síntomas de neuropatía autonómica y la aparición de hipotensión ortostática.
- 4.
En la muestra estudiada no hubo relación estadísticamente significativa entre la HO e HP y la toma de fármacos, síndromes geriátricos y otros parámetros de la valoración geriátrica.