La micosis fungoide (MF) papular es una variante clínica infrecuente de la MF en estadios iniciales sin implicaciones pronósticas adicionales, que progresa de forma indolente durante años. Se caracteriza por la presencia de múltiples pápulas eritematosas pruriginosas de pequeño tamaño, inespecíficas, que dificultan y retrasan su diagnóstico. Presentamos a 2 pacientes mayores con MF papular, entidad posiblemente infradiagnosticada, que ocasiona un deterioro importante en la calidad de vida de pacientes que podrían beneficiarse de tratamientos específicos como la fototerapia.
Papular mycosis fungoides (MF) is an uncommon clinical variant of early MF without prognostic implications that follows an indolent course over years. It is characterized by the presence of multiple, small, pruritic, flat-topped, erythematous papules, often presenting as a nonspecific papular eruption which makes early diagnosis difficult. We describe two cases of elderly patients with papular MF, a probably underdiagnosed entity, which causes a significant deterioration in quality of life of patients who may benefit from specific treatments such as phototherapy.
La micosis fungoide (MF) constituye el linfoma cutáneo de células T más frecuente. Presenta característicamente un curso progresivo durante años o décadas, siendo la fase inicial por lo general muy indolente. Durante estas últimas décadas se han descrito numerosas variantes clínicas e histopatológicas que dificultan su diagnóstico en la práctica clínica1,2. A continuación se describe el caso de 2 pacientes mayores con MF papular, variante morfológica apenas descrita en la literatura.
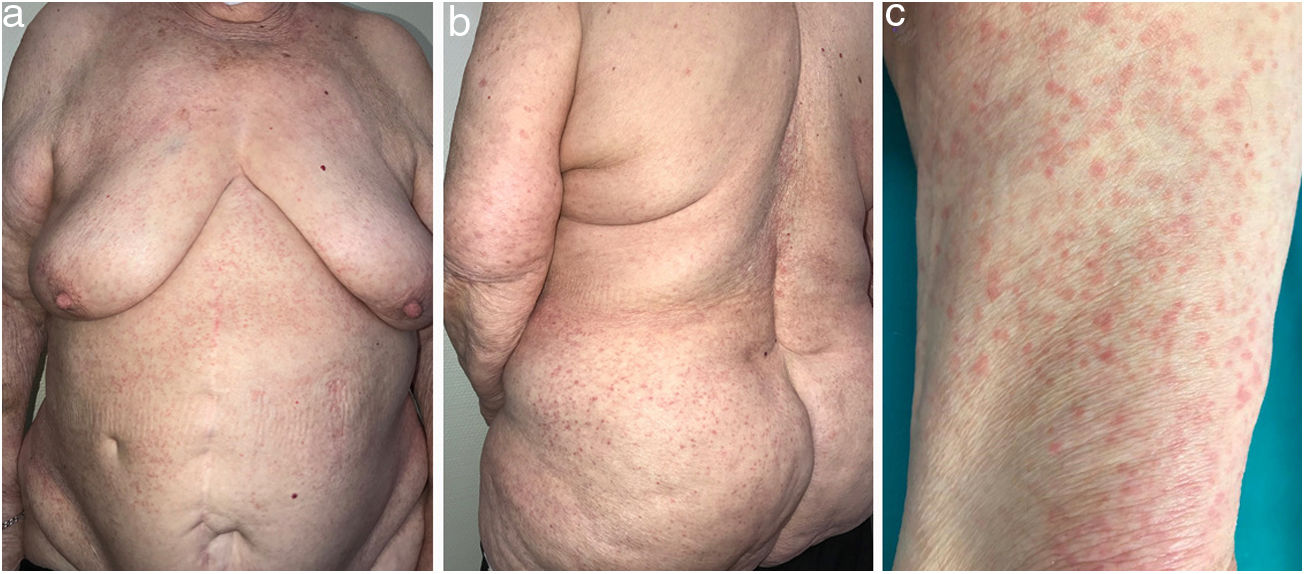
Casos clínicosMujer de 87 años polimedicada con antecedentes de hipertensión arterial e infarto agudo de miocardio en 2019, en tratamiento con Adiro® 100mg, clopidogrel 75mg, rosuvastatina 20mg, olmesartán 10mg y nitroglicerina sublingual de 0,8mg que presentaba desde hacía un mes y medio múltiples pápulas eritematosas en el tronco, los brazos y los glúteos, sin fiebre ni clínica sistémica acompañante. Ante la sospecha de una erupción medicamentosa liquenoide se llevó a cabo una primera biopsia con hallazgos histopatológicos inespecíficos, y se instauró tratamiento oral con prednisona 30mg en pauta descendente cada 7 días, obteniéndose una mejoría parcial bien tolerada por la paciente. Durante los 6 meses siguientes la paciente experimentó progresivamente un incremento en el número de lesiones (30% de la superficie corporal) con afectación de los miembros superiores, los glúteos y el tronco, de características clínicas similares al cuadro previo, y un intenso prurito acompañante (figs. 1A y B). Una nueva biopsia evidenció un infiltrado inflamatorio de tipo liquenoide junto con exocitosis intraepidérmica focal de linfocitos con núcleos cerebriformes sin espongiosis asociada. El estudio inmunohistoquímico mostró positividad del infiltrado para CD3, CD4 y negatividad para CD7, CD8 y CD30, compatible con MF en fases iniciales. La analítica reveló un mínimo incremento de la b2-microglobulina sin otras alteraciones significativas, incluida la lactato deshidrogenasa, que se encontraba en rango. La TAC cérvico-toracoabdominopélvica descartó enfermedad extracutánea y el inmunofenotipo en sangre periférica fue normal. Ante la intensa sintomatología y el mal control del prurito se pautó fototerapia UVB de banda estrecha (UVBBE) 3 veces por semana con gran mejoría del mismo y disminución progresiva del número de lesiones. Actualmente la paciente se encuentra paucisintomática.
Un varón de 93 años, dependiente moderado para las actividades básicas de la vida diaria (índice de Barthel), pero sin otros antecedentes personales relevantes de interés, en tratamiento con quetiapina y donepezilo. Presentaba desde hacía varios meses múltiples pápulas eritematosas en la espalda y los muslos muy pruriginosas, que habían ido aumentando progresivamente en número hasta abarcar el 15% de la superficie corporal. Presentaba así mismo moderada xerosis generalizada, por lo que el paciente había estado siendo tratado desde hacía semanas con corticoides tópicos de baja potencia ante la sospecha de eczema xerodérmico (fig. 1C). El estudio histológico e inmunohistoquímico reveló un infiltrado inflamatorio de tipo liquenoide CD3+, CD4+, CD7–, CD8– y CD30– junto con epidermotropismo compatible con MF en estadio placa. El paciente no presentaba clínica sistémica acompañante ni se palpaban adenopatías. Analíticamente tampoco se obtuvo ningún hallazgo significativo. Dado el estadio precoz de la MF, la edad del paciente y su grado de dependencia, se descartó realizar pruebas de imagen complementarias, instaurándose directamente tratamiento tópico con propionato de clobetasol, inicialmente diario durante 3 semanas y posteriormente en pauta de mantenimiento 3 veces por semana. En caso de empeoramiento se le permitía repetir la aplicación diaria en ciclos intermitentes de 3 semanas. Se ofertó la posibilidad de fototerapia, pero logísticamente era muy complicado para el paciente y fue descartada. El paciente se ha mantenido estable con aceptable control del prurito, sin necesidad de tratamientos adicionales durante los 8 meses de seguimiento, hasta fallecer como consecuencia de un accidente cerebrovascular.
DiscusiónLa MF papular es una variante clínica muy infrecuente de la MF en estadios iniciales descrita por primera vez en 2005. Desde entonces apenas existen unos 30 casos descritos en la literatura3. Afecta principalmente a personas de edad más avanzada, en torno a la sexta y séptica décadas de la vida, con predominio del sexo masculino3,4. A diferencia de otras variantes clínicas carece de implicaciones pronósticas adicionales y progresa de forma indolente durante años, con una supervivencia superponible a la MF clásica en estadios iniciales, en torno al 73-95% a los 10 años1,5. Durante su evolución puede mantener las mismas características morfológicas o llegar a desarrollar lesiones clásicas de MF (parches y/o placas), o incluso, tumores o eritrodermia en caso de progresión. Es importante diferenciarla de las pápulas, que pueden llegar a aparecer durante el transcurso de una MF clásica, consideradas signo de progresión3–6.
La edad avanzada ha sido clásicamente considerada un factor de mal pronóstico, al igual que otros marcadores como la LDH o la beta-2 microglobulina, o algunas variantes histopatológicas como la variante foliculotropa. Sin embargo, un estudio reciente evidencia cómo edades más avanzadas al diagnóstico no se asocian por sí mismas a una menor supervivencia sin progresión de la enfermedad o específica de enfermedad, siendo la estadificación un factor determinante7.
Respecto a la estadificación de la enfermedad existe, todavía a día de hoy, cierta controversia acerca de cuándo solicitar las pruebas de imagen como parte del estudio de extensión en ausencia de adenopatías palpables, ya que la afectación ganglionar, aunque infrecuente en estadios iniciales, puede estar presente conllevando un peor pronóstico y la necesidad de tratamientos adicionales. En este sentido, la presencia de placas parece asociarse a un incremento del riesgo significativo8. De acuerdo a las guías se recomienda la realización de una TAC toracoabdominopélvica con contraste o una PET/TAC a todos aquellos pacientes con una afectación cutánea superior al 10% de la superficie corporal, siendo opcional en aquellos casos que, aun superando el 10%, presenten una baja carga tumoral con predominio mayoritario de parches8,9. En nuestro segundo paciente, dada la edad del mismo, su situación funcional y cognitiva, la poca infiltración clínica de las lesiones cutáneas, su morfología en pequeñas pápulas, así como una extensión limitada del 15% determinó, en decisión conjunta con la familia, la no realización de pruebas de imagen complementarias.
Respecto al tratamiento la fototerapia con UVB de banda estrecha (UVBBE) constituye la primera línea de manejo en estadios tempranos de la MF, con lesiones extensas y poco infiltradas, obteniendo buenas tasas de respuesta con escasos efectos adversos asociados, lo que lo convierte en una opción terapéutica segura y de elección en pacientes de edad avanzada1. Un estudio reciente que engloba a 60 pacientes con MF en estadios iniciales con un periodo medio de seguimiento de 21,9 meses, evidenciaba una respuesta completa (regresión de al menos el 90% de las lesiones) en el 86,7% de los casos, manteniéndose una media de remisión tras suspender la fototerapia de 10,3meses. Respecto a los efectos adversos el eritema y el prurito fueron los más frecuentemente descritos, sin que ninguno de los 2 conllevase la suspensión del tratamiento10. Al tratarse de pacientes polimedicados un detallado registro farmacológico previo a su inicio resulta también imprescindible, con el objetivo de identificar aquellos fármacos potencialmente fotosensibilizantes y minimizar el posible riesgo de reacciones fototóxicas y/o fotoalérgicas. Entre los fármacos habitualmente prescritos se encuentran entre otros la hidroclorotiazida, la furosemida, el fenofibrato, la amitriptilina, el alprazolam e hipoglucemiantes como la glicipida. En caso de que el paciente esté recibiendo algún fármaco potencialmente fotosensibilizante se recomienda iniciar la fototerapia con cautela, a una dosis inferior de la que le correspondería para su fototipo, e irla incrementando cada 2 sesiones en lugar de cada una, sin necesidad de retirar ningún fármaco inicialmente11. Respecto al mantenimiento de la respuesta a medio-largo plazo los resultados no son tan prometedores, observándose en el estudio previamente descrito una tasa de recaída del 70% a los 10,3 meses de media. Es por ello por lo que cada vez más se abre la posibilidad a pautas de mantenimiento con UVBBE que varían desde una sesión semanal a una sesión mensual, especialmente en pacientes con recaídas precoces10.
En definitiva, presentamos a 2 pacientes de edad avanzada con MF papular, entidad posiblemente infradiagnosticada que ocasiona un deterioro importante en la calidad de vida de pacientes que podrían beneficiarse de técnicas, en principio, con un buen perfil de seguridad como la fototerapia. Así mismo aconsejamos incluirla en el diagnóstico diferencial de las erupciones medicamentosas liquenoides y evitar así la retirada anticipada e innecesaria de fármacos en los pacientes de más edad.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.