Las personas con multimorbilidad y polifarmacia se asocian con frecuencia a la complejidad clínica, entendida como aquella situación de incertidumbre condicionada por las dificultades en establecer un diagnóstico situacional y la toma de decisiones.
En este grupo poblacional, la atención centrada en la persona se propone como uno de los mejores enfoques terapéuticos. En este contexto, el elemento práctico más relevante es la elaboración de un plan terapéutico individualizado, donde el plan farmacológico mantiene un rol relevante.
En estos últimos años se ha observado un incremento importante del conocimiento en el ámbito de la adecuación de la prescripción y de la adherencia. Dadas estas circunstancias, es necesario encontrar un modelo que facilite a los profesionales la incorporación de este conocimiento a la práctica clínica.
La prescripción centrada en la persona es un modelo de revisión de la medicación que engloba diferentes estrategias en una misma intervención. Se realiza por un equipo multidisciplinar y permite adecuar el plan farmacológico de pacientes con complejidad clínica.
Patients with multiple disorders and on multiple medication are often associated with clinical complexity, defined as a situation of uncertainty conditioned by difficulties in establishing a situational diagnosis and decision-making.
The patient-centred care approach in this population group seems to be one of the best therapeutic options. In this context, the preparation of an individualised therapeutic plan is the most relevant practical element, where the pharmacological plan maintains an important role.
There has recently been a significant increase in knowledge in the area of adequacy of prescription and adherence. In this context, we must find a model must be found that incorporates this knowledge into clinical practice by the professionals.
Person-centred prescription is a medication review model that includes different strategies in a single intervention. It is performed by a multidisciplinary team, and allows them to adapt the pharmacological plan of patients with clinical complexity.
Los conceptos de polifarmacia o paciente polimedicado son términos habitualmente utilizados para describir aquella situación en la que una persona toma 5 o más medicamentos1. Aunque existen otras definiciones, todas ellas confluyen en un estereotipo de paciente: habitualmente anciano, a veces con fragilidad avanzada, y con alta prevalencia de multimorbilidad a la que se asocia complejidad.
Actualmente existe una clara tendencia de que este grupo de población requiere un planteamiento de atención sanitaria centrada en la persona; y que el elemento práctico más relevante de esta atención es el diseño de un plan terapéutico individualizado, donde el plan farmacológico mantiene un rol relevante2-4. La prescripción de medicamentos en las personas con multimorbilidad y complejidad ha sido siempre un reto para los profesionales y clásicamente se ha basado en el juicio clínico. Pero la prescripción no debe basarse solo en la selección del fármaco indicado para una condición clínica, sino en la adecuación del fármaco a la situación concreta de cada paciente5.
Durante estos últimos años hemos sido testigos de múltiples revisiones enfocadas a la adecuación de la prescripción, en general con buenos resultados en la prescripción y escaso impacto en resultados clínicos6,7. El abordaje de la polifarmacia ha sido estudiado en profundidad, lo que ha derivado en el desarrollo y la publicación de múltiples indicadores para la medición de la prescripción adecuada (criterios explícitos y criterios implícitos), de los que han surgido conceptos novedosos como la prescripción potencialmente inadecuada, la polifarmacia adecuada o la desprescripción8-9. A su vez, recientes estudios muestran la necesidad de un nuevo enfoque en la aplicación de intervenciones para mejorar la adherencia, de modo que estas no se desarrollen aisladamente, sino mediante su integración en modelos orientados a la adecuación de la prescripción10,11.
Dadas estas circunstancias resulta imprescindible encontrar modelos que faciliten a los profesionales la incorporación de este conocimiento adquirido a la revisión de la medicación en su práctica clínica habitual12; con este objetivo se expone un modelo de práctica clínica que ha permitido utilizar este nuevo conocimiento y aproximarlo a los pacientes con complejidad, que son los que más se benefician de este tipo de intervención13,14.
El reto epidemiológico de la polifarmaciaEn los últimos años vemos como, en el entorno europeo, la esperanza de vida de la población está aumentando, y en consecuencia, la edad media de los ciudadanos. Esta eclosión poblacional de personas con complejidad clínica y multimorbilidad15-17, muchas de ellas con enfermedades y condiciones crónicas avanzadas18, está condicionando un aumento de los costes de atención, que de forma ineludible se concentran en los últimos meses de vida19,20. Aunque esta utilización de recursos sanitarios trasciende en la polifarmacia, también es cierto que esta es responsable de buena parte de ello.
Aproximadamente el 30% de los pacientes mayores de 65 años toman 5 o más fármacos, tendencia que en los últimos años ha ido aumentando progresivamente21,22. La prevalencia de polifarmacia es especialmente elevada en hospitales de atención intermedia o en ámbitos residenciales, donde puede superar el 90% (según un estudio reciente llevado a cabo en nuestro ámbito)23.
Es por este motivo que los distintos Gobiernos europeos, también el nuestro, están intentando buscar medidas para corregir y/o en menor medida contener el creciente consumo de medicamentos en este sector más vulnerable de población. En nuestro entorno más cercano, las Consejerías de Salud de las distintas comunidades autónomas, así como también las Sociedades Científicas y/o colectivos profesionales de atención sanitaria, debaten sobre este fenómeno, deseosos de encontrar la fórmula de cómo afrontar idóneamente esta situación.
Ante un paciente con complejidad clínica, entendida como aquella situación de incertidumbre condicionada por las dificultades en el diagnóstico situacional y la toma de decisiones24, los profesionales tienen el reto (y el deber) de realizar una prescripción de calidad (eficaz, segura y eficiente), resultando el plan de medicación uno de los pilares del plan terapéutico en el proceso de atención a estos pacientes.
Ante este escenario resulta trascendental preguntarse por qué a pesar de que los fármacos prescritos sean revisados regularmente por los clínicos —de acuerdo con las recomendaciones de las guías de práctica clínica—, existe el riesgo de que el tratamiento pase a ser inefectivo o incluso perjudicial en algunos casos21.
Así pues, en un contexto epidemiológico creciente de personas con complejidad clínica, el gran reto está en encontrar modelos conceptuales y herramientas facilitadoras de la prescripción. Y es sin duda en este grupo de pacientes con polifarmacia, multimorbilidad, fragilidad y complejidad clínica —muchos de ellos en sus 2 últimos años de vida—, en quienes la adecuación de la prescripción va a suponer un mayor envite5,12.
Abordaje conceptual al reto de la adecuación de la prescripción en situaciones de complejidad clínicaLa base esencial de la atención a personas con multimorbilidad se enmarca ineludiblemente en un proceso de atención centrada en la persona. Es el elemento clave de cualquier programa de atención al paciente crónico, e implica la personalización del plan de cuidados a las características del paciente, sus valores y preferencias, con el objetivo de que este pueda —en la medida de lo posible— participar en su diseño. Esto implica una visión global de todas las dimensiones de la persona y un proceso compartido de toma de decisiones2-4.
La atención centrada en la persona debe tener un enfoque (1) multidimensional, en relación con su naturaleza poliédrica y origen multifactorial, y (2) multiprofesional, en relación con el necesario enfoque organizativo/asistencial.
Abordaje multidimensionalPara afrontar la complejidad clínica es necesario tener en cuenta la multitud de factores subyacentes e interrelacionados entre sí: estos incluyen enfermedades y condiciones crónicas (incluyendo datos relativos a su severidad así como también su comportamiento dinámico/progresión), la presencia de síntomas de difícil control o el grado de discapacidad que de ello se pueda derivar25,26; pero también variables contextuales (socioeconómicas, ambientales y culturales)27 y/o relacionadas con el propio sistema asistencial.
Abordaje multiprofesionalDado que afrontar la complejidad no es factible mediante los modelos estandarizados, devienen necesarias soluciones creativas, flexibilidad, versatilidad, capacidad de innovación y una base común de conocimiento compartido entre diferentes profesionales28, siendo cada vez más los estudios que se posicionan a favor de la integración de múltiples profesionales en los equipos asistenciales29,30. Como no podría ser de otra forma, también en el proceso de la adecuación de la prescripción, el enfoque multiprofesional puede y debe jugar un papel determinante, resultando el farmacéutico clínico una pieza clave y valiosa del engranaje terapéutico.
Efectivamente, el abordaje de la complejidad precisa de trabajar en equipo (atención compartida) y de la interacción entre distintos equipos. En este contexto, la prescripción que es responsabilidad del médico pasa en este nuevo contexto a ser una prescripción compartida y corresponsable con el farmacéutico clínico.
Abordaje práctico del reto de la adecuación de la prescripción en situaciones de complejidad clínicaA diferencia de lo que ocurre en pacientes no complejos, en los que es factible planificar la toma de decisiones a partir de protocolos asistenciales y guías de práctica clínica, la atención a personas con múltiples condiciones crónicas y complejidad clínica requiere, pues, de un enfoque individualizado y a la medida de cada paciente31.
Aunque en la literatura médica podemos encontrar varias publicaciones con múltiples propuestas para afrontar las situaciones de complejidad32, la realidad es que intervenciones únicas y/o aisladas difícilmente podrán dar respuesta a un problema de tal magnitud29.
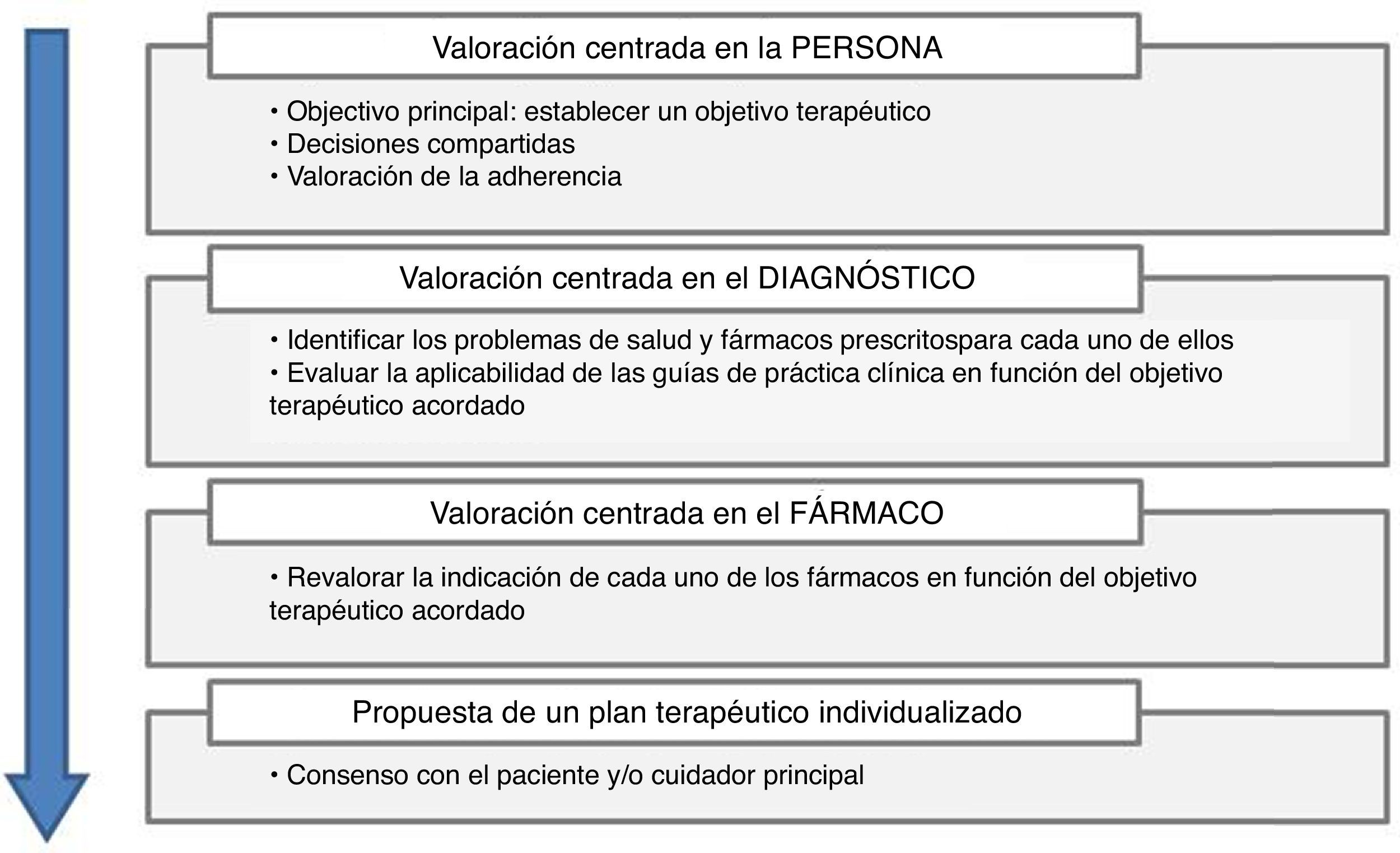
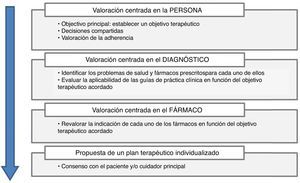
Ante este reto y a partir de las premisas ya especificadas, el modelo de prescripción centrado en la persona, que incorpora desde los principios básicos de valoración multidimensional de la valoración geriátrica, hasta los nuevos instrumentos de la adecuación de la prescripción, ha demostrado capacidad para adecuar la prescripción a las necesidades de pacientes con diferentes grados de fragilidad13,14. En este sentido la introducción de los índices de fragilidad, en la práctica cotidiana, podrán ser una aportación relevante33-35. Este modelo, especialmente útil en un contexto de intervención multidisciplinar, en el que se incluyen médicos geriatras y farmacéuticos clínicos, consta de 4 etapas (fig. 1):
- 1)
Valoración centrada en el paciente.
- 2)
Valoración centrada en el diagnóstico.
- 3)
Valoración centrada en el fármaco.
- 4)
Propuesta del plan terapéutico.
La práctica de una valoración geriátrica integral permite conocer el estadio y grado de evolución de su situación clínica, calidad de vida, estados funcional y cognitivo, y esperanza de vida. A partir de esta valoración exhaustiva se establece el objetivo terapéutico principal de cada paciente (ya sea prolongación de supervivencia, mantenimiento de la funcionalidad o bien de control sintomático). Los objetivos se establecen gracias a un trabajo cooperativo entre los profesionales y el paciente que permite la toma de decisiones compartidas. Si el paciente presenta deterioro cognitivo, las decisiones se tomarán con su cuidador principal. Esta primera etapa determinará las decisiones futuras de los estadios 2 y 3.
También en esta etapa es necesaria una evaluación multidimensional de la adherencia del paciente para detectar barreras de no adherencia que permitan individualizar las intervenciones posteriores. En este sentido, la versión española del cuestionario ARMS para la medida de la adherencia en pacientes crónicos complejos representa una herramienta prometedora de trabajo36.
Valoración centrada en el diagnósticoEn esta segunda etapa se identifican los problemas de salud y los fármacos prescritos para cada situación. Cada fármaco se clasifica según su objetivo (preventivo, primario o secundario), terapéutico o sintomático. En esta etapa es imprescindible conseguir coherencia entre los objetivos de la prescripción y el objetivo terapéutico del paciente acordado en la etapa previa. Esta etapa supone una oportunidad para la aplicación de estrategias de desprescripción que conduzcan a una disminución de la complejidad farmacoterapéutica facilitando en última instancia la adherencia, especialmente en pacientes con regímenes terapéuticos complejos.
Valoración centrada en el fármacoEn función de la valoración y objetivo terapéutico determinado en la primera etapa, se pondera la indicación del fármaco y los riesgos asociados, efectos adversos, interacciones entre medicamentos, contraindicados en pacientes frágiles o ancianos, ajustes de dosis por edad, función renal y/o hepática.
Este proceso engloba los distintos conceptos clásicos del abordaje global del paciente: revisión del tratamiento, conciliación en las transiciones, etc. Al igual que en la etapa previa, la valoración centrada en el fármaco permite también reducir la complejidad farmacoterapéutica mediante estrategias de simplificación posológica.
Propuesta del plan terapéuticoÚltima etapa del proceso, en la que se propone y consensúa con el paciente y/o cuidadores un plan terapéutico individualizado, considerando cada una de las etapas previas. Esta etapa contempla a su vez el empleo de estrategias que aseguren la adherencia terapéutica mediante entrevistas educativas, motivacionales y/o otros elementos de soporte.
No cabe duda que la aplicación de este modelo requiere la creación de equipos multidisciplinares, constituyendo la base de actuaciones futuras en cualquiera de los entornos asistenciales de nuestra red asistencial.
Visión de futuroEl modelo es aplicable y escalable, en el entorno hospitalario, sociosanitario, centros residenciales y atención primaria, aunque en distintas intensidades dependiendo del ámbito. Como se ha comentado anteriormente, el equipo puede y debe ampliarse en función de las necesidades de cada ámbito de actuación.
Resultará imprescindible potenciar la vocación multiprofesional del modelo, incorporando enfermería y farmacéuticos comunitarios como elementos clave para el buen desarrollo, cumplimiento y seguimiento del plan terapéutico, la gestión de pacientes, y el manejo y resolución de problemas con la medicación37.
Este es un modelo de presente y sobre todo de futuro. Su naturaleza permite armonizar las necesidades y objetivos de los pacientes (modelo de atención centrada en la persona) con la tan necesaria optimización de provisión de servicios. Pero tanto su implementación como su difusión requieren de profundos cambios organizativos en los distintos niveles asistenciales, resultando imprescindible, para su diseño, la participación de los distintos actores profesionales y de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses