Introducción
La incidencia de la fractura vertebral osteoporótica se ha incrementado con el aumento de la edad de la población. Representa el doble de incidencia que la fractura de cuello femoral. Anualmente, aproximadamente 700.000 fracturas de columna son atribuidas a osteoporosis en Estados Unidos1.
Las fracturas vertebrales en los pacientes que presentan una disminución de su masa ósea pueden ser asintomáticas2; se cree que hasta dos tercios de las fracturas vertebrales cursan con mínima sintomatología que no requiere consulta médica, se diagnostican en estudios radiológicos incidentales; el tratamiento de estos casos estará enfocado al mantenimiento de la masa ósea, a mejorar el funcionalismo, a la prevención del dolor y a evitar la aparición de nuevas fracturas. En los pacientes sintomáticos que presentan dolor, el tratamiento inicial estará orientado a aliviar el dolor, a la recuperación funcional mediante rehabilitación y a la recuperación de la masa ósea.
El tratamiento a largo plazo, requiere un enfoque multidisciplinar que comprende la valoración ortopédica, las modificaciones en el estilo de vida y los programas de ejercicios físicos.
Si en el transcurso de 4 o 6 semanas del inicio del tratamiento persiste el dolor, se requiere un estudio detallado, para excluir complicaciones neurológicas, miofasciales u ortopédicas que puedan cronificar el dolor y limitar la movilidad. Es en este momento cuando debe considerarse la indicación de tratamientos con mayor agresividad, como la vertebroplastia y la cifoplastia.
En las fracturas de las vértebras torácicas, las costillas y el esternón proporcionan un soporte mecánico, que determina una mejor evolución del dolor. Una fractura situada por encima de la sexta vértebra dorsal debe hacer sospechar una etiología diferente de la osteoporosis3.
Los pacientes osteoporóticos, cuando presentan una fractura vertebral, tienen un riesgo 2,6 veces mayor que el resto de la población de presentar una nueva fractura vertebral en el siguiente año4. La conservación de la masa ósea está asociada a la prevención de nuevas fracturas.
Indicaciones de la vertebroplastia
La indicación principal es en los pacientes con osteporosis y fractura vertebral que presentan un dolor persistente a pesar de seguir un adecuado tratamiento médico durante un período superior a 4 semanas.
En estos pacientes se realiza un estudio mediante resonancia magnética (RM), empleando secuencias sagitales potenciadas en T1 y secuencias T2 con supresión grasa (STIR).
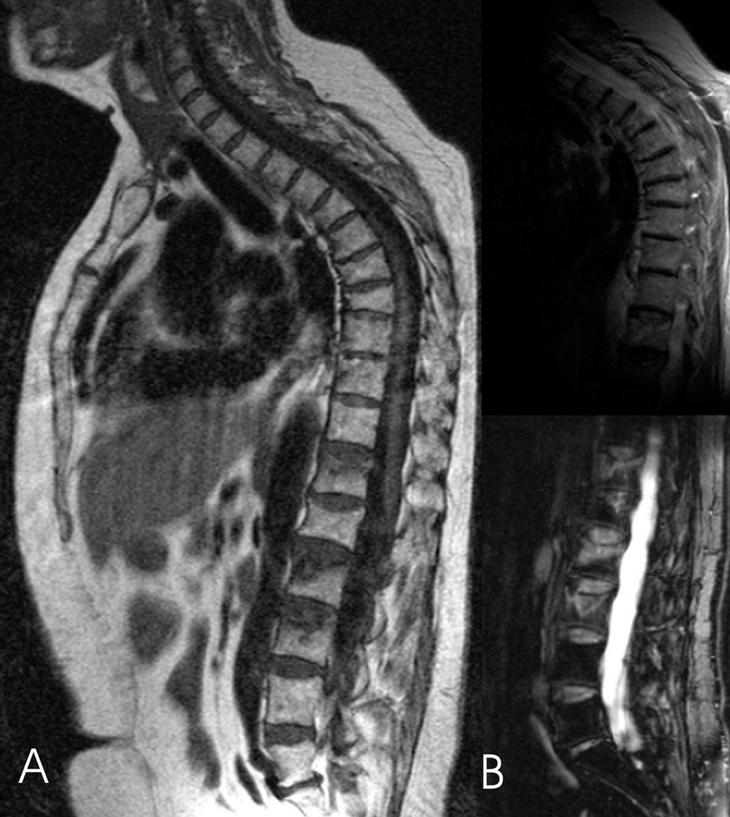
En las secuencias potenciadas en T1, la fractura vertebral reciente se manifiesta con una disminución de la señal de resonancia. En las secuencias potenciadas en T2 con supresión grasa o STIR, la manifestación es una hiperseñal, fácilmente identificable por la supresión grasa; estos cambios de señal traducen la presencia de edema y se correlacionan con un proceso agudo, susceptible de ser tratado mediante vertebroplastia (fig. 1).
Figura 1. A: resonancia magnética sagital de columna con secuencia espín eco potenciada en T1: las fracturas agudas en L3, L2, T12 que presentan disminución de la intensidad de señal, fracturas vertebrales consolidadas, sin edema, en territorio dorsal medio. B: resonancia magnética sagital con secuencia espín eco potenciada en T2 con supresión grasa, hiperseñal en las vértebras con fractura reciente.
La radiología convencional es capaz de detectar la fractura vertebral pero no puede determinar su tiempo de evolución, por ello, no se puede emplear para la indicación de la vertebroplastia, que sólo alivia el dolor en las fracturas recientes. Se considera que las fracturas consolidadas no son causa de dolor, o que el dolor que puedan ocasionar no es susceptible de mejorar con la vertebroplastia.
Se utiliza orientación en plano sagital de las secuencias de resonancia, ya que permite la correcta visualización del muro posterior y su relación con el canal y la médula. La existencia de un fragmento o un desplazamiento del muro posterior hacia el canal contraindica la realización de la técnica. Otra ventaja del plano sagital es que permite contar las vértebras e identificar la vértebra que se va a tratar. Las contraindicaciones de la técnica se detallan en la tabla 1.
Técnica de la vertebroplastia
La vertebroplastia consiste en la punción percutánea de un cuerpo vertebral, por vía transpedicular o lateral. Se emplea control radiológico, mediante exploración radiológica o tomografía computarizada (TC), posteriormente puede realizarse una flebografía inyectando contraste intravenoso en el cuerpo vertebral5, para ver cuáles son las venas de drenaje y prevenir posibles fugas del cemento durante la vertebroplastia. Nosotros no empleamos la flebografía dado que una vez se ha realizado, parte del contraste persiste en el cuerpo vertebral, a pesar de emplear lavado con suero fisiológico, y dificulta la valoración del grado de relleno del cemento, que tiene la misma densidad radiológica.
Cuando se emplea la TC, se tiene información bidimensional excelente pero en un solo plano de corte, generalmente de 1 cm, como la fuga puede realizarse en cualquier parte del cuerpo vertebral se requiere mover la mesa de exploración con imagen continua barriendo todo el cuerpo vertebral (TC). El abordaje empleando TC es más lento que por examen radiológico, lo que dificulta el abordaje de más de un cuerpo vertebral. No obstante, la selección del sistema de control mediante exploración radiológica o TC es un problema de disponibilidad de equipos y preferencia del explorador. Nosotros preferimos el control mediante exploración en un arco vascular, dado que posibilita el abordaje rápido de varios cuerpos vertebrales y la inyección simultánea de 2 cuerpos vertebrales si el procedimiento se realiza entre 2 personas, con la consiguiente disminución de tiempo y dosis de radiación.
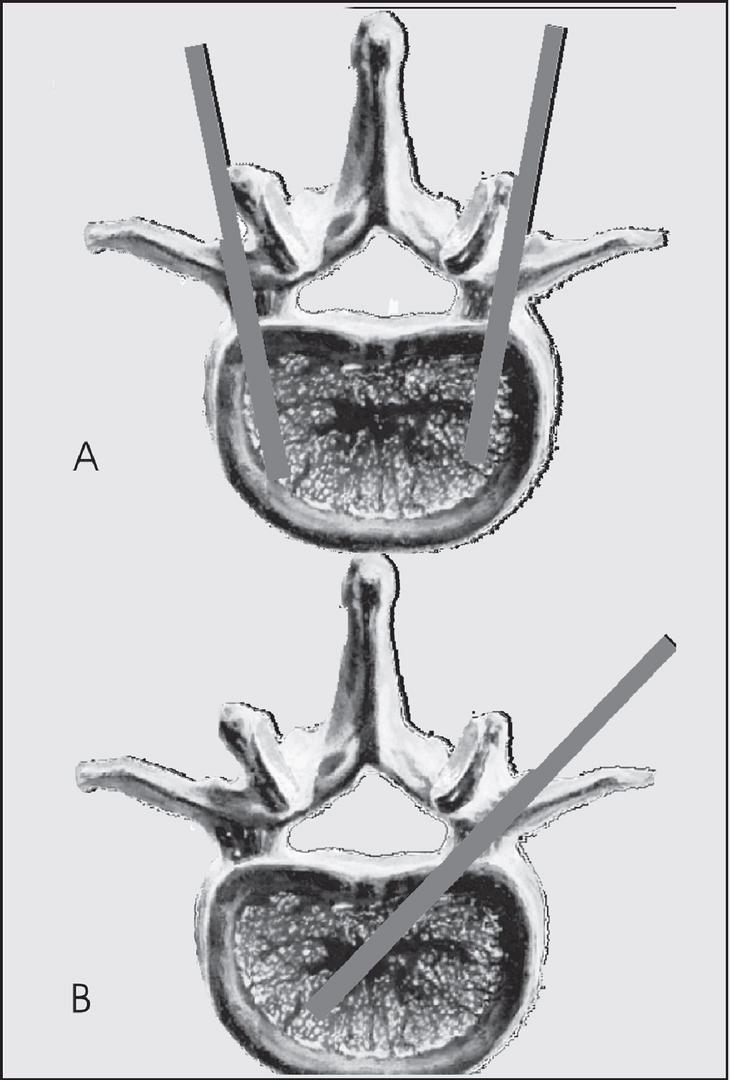
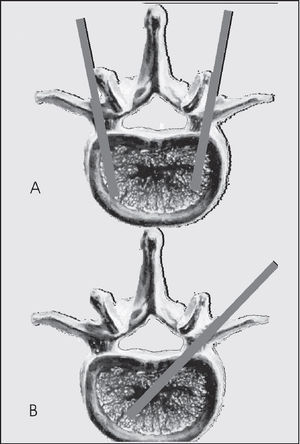
La vía de abordaje transpedicular puede ser a través de los 2 pedículos o laterotranspedicular a través de un solo pedículo (fig. 2).
Figura 2. A: acceso transpedicular; es la vía de abordaje requerida para la realización de la cifoplastia (2 accesos). B: acceso laterotranspedicular; con un trayecto oblicuo es posible acceder a la región central del cuerpo vertebral, con esta técnica se evita una punción al paciente y se acorta el tiempo del procedimiento.
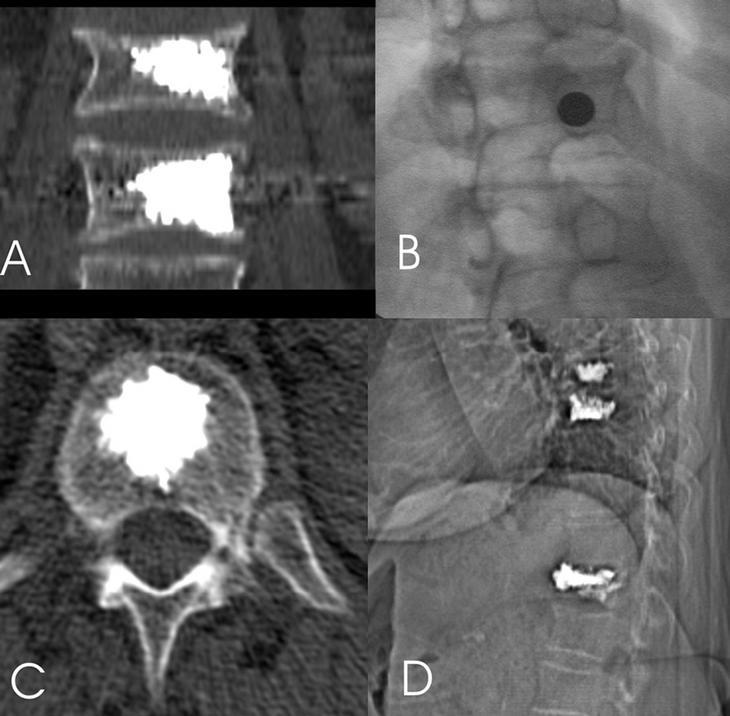
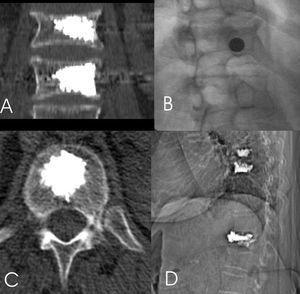
Para poder realizar el acceso laterotranspedicular es necesario que la trayectoria de la aguja, para ello se inclina el haz de rayos X hasta que la apófisis espinosa se superponga con el pedículo contralateral y el pedículo a puncionar se identifique correctamente (fig. 3).
Figura 3. A: reconstrucción con TC coronal de los cuerpos vertebrales de 2 vérterbras tratadas. B: posición oblicua para el acceso laterotranspedicular, control de la aguja perpendicular. C: control con TC de la distribución del cemento en el cuerpo vertebral. D: radiografía lateral, sea oblicua; control de vertebroplastia, 3 niveles.
El procedimiento se realiza bajo anestesia local aplicada en el periostio del pedículo con una aguja de punción lumbar y con sedación controlada por anestesista.
La progresión de la aguja en el hueso se controla en proyección anteroposterior mientras la punta de la aguja está en el pedículo, para evitar entrar en el canal, y en lateral cuando se ha cruzado el muro posterior, para no avanzar más de 2 tercios del cuerpo vertebral.
Material
Las agujas deben tener la punta biselada en un solo plano, ello hace que la punta se desvíe a medida que va penetrando en el hueso; esto que parece un inconveniente permite ir rotando la aguja en la dirección que nos interese que se desvíe, incluso hacer presión hacia el lado de la desviación para que la inclinación sea mayor. El grosor de las agujas también es importante, a mayor grosor, más espeso puede inyectarse el cemento y no es necesario realizar tanta presión.
Existen diferentes modelos de pistolas que ayudan a realizar la inyección a gran presión.
Los cementos utilizados comúnmente son los mismos que se emplean en ortopedia para rellenar defectos óseos y fijar las prótesis articulares, polimetil metacrilatos. Se han desarrollado cementos específicos para vertebroplastias, que tienen la peculiaridad de haber aumentado el tiempo de polimerización, lo que permite prolongar el tiempo de intervención de 4 a 20 min; existen técnicas de refrigeración que retrasan todavía más el tiempo de polimerización6. Los nuevos cementos también han disminuido la reacción exotérmica, que en los cementos clásicos podía llegar a alcanzar temperaturas de 95 °C7. Actualmente, se está intentando sustituir los cementos por fosfato cálcico biodegradable8, que parece que proporciona una resistencia y rigidez similares, uno de los problemas es que no se puede opacificar, por lo que es difícil tener un control de la cantidad que debe de inyectarse.
Para aumentar la opacificación de los cementos no biodegradables se puede añadir bario, que puede estar comercializado o se puede esterilizar9; otra sustancia empleada para opacificar es el tungsteno; cuando se controla mediante TC la opacificación adicional no es necesaria.
Se han realizado estudios para determinar el incremento de la resistencia en los cuerpos vertebrales tratados con vertebroplastia, sorprende que no haya una correlación entre el incremento de resistencia y el volumen de cemento inyectado10,11. Este concepto es importante si durante la realización de la vertebroplastia se produce el paso de cemento a la vena; hay que recordar que el tratamiento puede ser efectivo a pesar de no conseguir una imagen radiológica de relleno completo del cuerpo vertebral. En nuestra experiencia, creemos que es más importante la obtención de una buena distribución del cemento de manera uniforme en el cuerpo vertebral que la cantidad de cemento administrada; idealmente el cemento debe de distribuirse en tres cuartas partes del cuerpo vertebral en sentido anteroposterior y dos terceras partes en sentido transversal, cubriendo un 70% del cuerpo vertebral.
Técnica de la cifoplastia
La vía de abordaje se realiza a través de los 2 pedículos vertebrales; se colocan 2 globos que soportan alta presión y cuando se hinchan crean un espacio que recupera la altura del acuñamiento vertebral y además permite, después de retirar el globo, inyectar el cemento sin presión, lo que disminuye el número de fugas, y posibilita el empleo de cementos biodegradables, no opacificados, dado que se conoce el tamaño del espacio que debe rellenarse. Los inconvenientes de la técnica son que requiere 2 accesos para cada vértebra tratada y el coste mucho más caro que la vertebroplastia.
Complicaciones
Pueden producirse complicaciones derivadas de la punción: hemorragia, lesión medular, neumotórax, etc.
Las hemorragia es una complicación poco frecuente si no está asociada a trastornos de la coagulación. Las lesiones por la técnica de abordaje también son muy raras. Otra complicación descrita es la fractura costal por la colocación en decúbito prono durante el procedimiento.
La complicaciones por la fuga de cemento pueden ser: compresión radicular, compresión medular, fuga a partes blandas y embolismo pulmonar.
Las fugas de cemento son frecuentes y están bien referenciadas en la literatura; para la mayoría de los autores son más frecuentes en las fracturas tumorales, 62% fuga paravertebral, 38% epidural, 24% en disco intervetebral y 21% en la región foraminal. Justifican esta frecuencia porque las barreras naturales se han perdido en la neoplasia12. Otros autores consideran que las fugas de origen osteoporótico y tumoral son similares, y justifican la diferencia observada en la literatura debido al sistema de control realizado posteriormente a la vertebroplastia. En los pacientes con fractura tumoral tratados con vertebroplastia suele efectuarse un control de TC, más sensible para detectar fugas, mientras que en los pacientes con fractura osteoporótica este control, es menos frecuente13. Es raro que estas fugas tengan traducción clínica. En la literatura, un déficit neurológico permanente (> 30 días) es prácticamente inexistente en las fracturas osteoporóticas, y es de un 5% en las fracturas tumorales; un déficit neurológico transitorio se da en un 5% en fracturas osteoporóticas y en un 10% en tumorales14.
Para disminuir el número de fugas de cemento se ha propuesto el empleo de un acceso bipedicular, dejando la aguja de un pedículo sin el fiador mientras se realiza la inyección a modo de descompresión15.
En menos de 1% de los pacientes pueden existir fenómenos alérgicos al material empleado16.
Respuesta clínica
La mayoría de los estudios emplea la escala analógica visual17 (EVA) para la valoración del dolor y de su respuesta. Otros autores también tienen en consideración la disminución de los requerimientos de analgésicos, y pocos estudios han empleado cuestionarios de calidad de vida18. La respuesta al dolor sobre la vértebra tratada suele ser muy importante y de modo inmediato; en la literatura, la media de valores antes de la vertebroplastia es de 8,9 y después de su realización, de 3,4. En el 50% de los controles el valor es inferior a 2. La movilidad autónoma y el mantenimiento de las actividades de la vida diaria también se recuperan en diferentes grados.
La aparición de nuevas fracturas es un hallazgo relativamente frecuente, un 12% de los pacientes tratados con vertebroplastia por osteoporosis desarrolla una nueva fractura vertebral; la máxima incidencia se produce al mes de la realización del procedimiento, y es difícil determinar si corresponden a nuevas fracturas secundarias, a su patología de base o son fracturas inducidas por la vertebroplastia. Un parámetro que parece que podría ayudar sería considerar las fracturas adyacentes a la vértebra tratada como secundarias al tratamiento y las no adyacentes como secundarias a la osteoporosis. En la literatura, la distribución de las nuevas fracturas no es homogénea y se da un 67% de adyacentes19; en nuestra serie la incidencia de fracturas adyacentes es del 33,3% y probablemente esté en relación con la distribución del cemento. En estudios biomecánicos, queda demostrado que la resistencia del cuerpo vertebral tratado está aumentada, pero que las vértebras adyacentes son más susceptibles a la fractura20, fundamentalmente la vértebra superior. Este dato es importante en el momento de planificar una vertebroplastia, dado que debe evitarse dejar una vértebra osteoporótica entre 2 vértebras tratadas, fundamentalmente si presenta algún indicio de edema óseo en la resonancia.
Un incremento de captación en la gammagrafía es reflejo de mejoría clínica en los pacientes osteoporóticos tratados con vertebroplastia21.