La obesidad ha aumentado en forma alarmante en los niños. Los factores que influyen en el desarrollo de esta enfermedad son genéticos y ambientales y, dentro de estos últimos, se encuentran la alimentación y los altos niveles de sedentarismo. Las enfermedades asociadas a la obesidad están apareciendo cada vez a edades más tempranas, siendo las más frecuentes la hipertensión arterial, dislipidemia, resistencia insulínica y las complicaciones psicológicas. El tratamiento es complejo y está enfocado en la dieta, la actividad física y en el cambio de hábitos de toda la familia.
La actividad física es importante en el tratamiento de la obesidad, en el manejo de sus comorbilidades, así como también en su prevención.
The current increase in childhood overweight and obesity reflects the convergence of genetic and environmental factors. One of them is a low level of habitual physical activity. With increasing frecuency, serious medical sequelae of obesity have their onset during childhood. Hypertension, dyslipidemia, insulin resistance and poor-self esteem are among the comorbidities seen more commonly in affected children. The treatment is not easy and should focus on diet, physical activity and lifestyle changes involving the whole family. Physical activity is important in the obesity treatment and obesity-associated complications management, as well as in its prevention
Es por todos sabido que la obesidad es considerada actualmente una epidemia global, con importantes consecuencias para la salud y que la prevalencia de sobrepeso y obesidad infantil se ha triplicado en los últimos 40 años (1). En Chile, el 7,4% de los menores de seis años son obesos, cifra que crece a un 19,4% en los escolares de primer año básico; en el caso de los adolescentes, 30% está con sobrepeso u obesidad (Minsal 2010).
La consecuencia más importante de la obesidad infantil es su persistencia en la adultez y el desarrollo de comorbilidades. Sobre el 60% de los niños que están sobrepeso en el período prepuberal, y 80% de los que lo están en la adolescencia, estarán sobrepeso en la adultez temprana (2-4). Resistencia insulínica (RI), diabetes mellitus tipo 2 (dmii), hipertensión arterial, síndrome metabólico (SM), apnea obstructiva del sueño, baja autoestima y peor calidad de vida son las comorbilidades más frecuentes en los niños y adolescentes obesos (5-9). La obesidad adulta se asocia con altas tasas de hipertensión arterial, dislipidemia y resistencia insulínica, factores de riesgo para enfermedad coronaria, principal causa de muerte en Chile y gran parte de los países desarrollados (10, 11).
La actividad física es esencial para el normal crecimiento y desarrollo de los niños y adolescentes y juega un rol importante en la prevención.
El objetivo de las intervenciones en pacientes con sobrepeso u obesidad es la prevención del desarrollo de estas comorbilidades. El tratamiento de la obesidad en los niños requiere de modificaciones en la dieta, la actividad física y cambios de hábitos en toda la familia. Este manejo es difícil, por lo que se requieren estrategias para mejorar, entre otros factores, los actuales niveles de actividad física y así lograr disminuir la obesidad infantil y sus complicaciones.
Causas de la obesidad en niñosLa obesidad es una enfermedad compleja, en cuya génesis participan factores genéticos, ambientales, metabólicos, endocrinos, conductuales y de estilo de vida. Estudios en gemelos, hermanos y familiares muestran que los niños son más propensos a tener sobrepeso si sus parientes están similarmente afectados y que la herencia puede jugar un rol en 25 a 85% de los casos (12). El descubrimiento de la leptina, grelina, adiponectina y otras hormonas que influencian el apetito, la saciedad y la distribución grasa han ayudado a entender los mecanismos fisiológicos para el riesgo metabólico. Con múltiples sustancias y genes involucrados, el sistema es complejo. Sin embargo, los genes no necesariamente dictan el futuro, sino que son los hábitos y el ambiente los que influencian el desarrollo de obesidad en individuos con predisposición genética. El aumento de la prevalencia a nivel poblacional ha sido demasiado rápido para ser explicado sólo por un cambio genético; más bien parece ser el resultado de cambios en los hábitos de alimentación y actividad física que han alterado el balance entre ingesta y gasto energético. Los niños claramente han aumentado la ingesta calórica y disminuido la actividad física en las últimas décadas. En el pasado los niños dedicaban gran parte de su tiempo ocioso a practicar juegos al aire libre, pero la aparición de la televisión, el computador y los video-juegos han provocado que los niños ocupen una mayor cantidad de tiempo en actividades sedentarias. A esto se suma la elección de alimentos menos saludables a causa de la propaganda televisiva (13). Por otro lado, mientras la actividad física ha disminuido, el consumo de alimentos altos en calorías y de bebidas azucaradas ha aumentado (14, 15). Chile no se escapa de esta tendencia y también se ha observado un aumento del sedentarismo y del consumo de alimentos procesados ricos en grasas saturadas, sal y azúcar, todos factores de riesgo conocidos para el desarrollo de obesidad (16, 17).
Evaluación del sobrepeso en niños y adolescentesExisten métodos directos para medir la composición corporal, como la resonancia nuclear magnética, la tomografía axial computarizada o la absorciometría por rayos X de energía dual (dexa), pero son caros y engorrosos, por lo que se usan sólo en centros terciarios y fundamentalmente para investigación. En la práctica clínica, se usan métodos indirectos para medir masa grasa, como peso para la estatura e Índice de Masa Corporal (imc), circunferencia de cintura (cc) y pliegues cutáneos (18). De éstos, el IMC es el indicador recomendado por la OMS para evaluar antropométricamente a la población menor de 20 años, dada su simpleza, bajo costo y su buena correlación con la masa grasa y las complicaciones de la obesidad. Sin embargo, esta correlación varía con la madurez biológica y disminuye de 0,9 en los prepúberes a 0,32 en los púberes, por lo que es fundamental considerar el grado de desarrollo puberal alcanzado al aplicarlo (19, 20). En Chile se usa en niños mayores de 6 años y existen valores de referencia específicos para edad y sexo, según los estándares americanos del National Center for Chronic Diseases-National Center for Health Statistics (cdc-nchs) (21). Los puntos de corte para definir sobrepeso y obesidad son los percentiles 85 y 95, respectivamente. En los adolescentes, una vez que se ha completado el desarrollo puberal, el percentil 85 se aproxima al valor de imc de 25, que es el punto de corte para diagnóstico de sobrepeso en los adultos y el percentil 95 es cercano al valor 30, que define al adulto obeso. En menores de 6 años se usa la relación peso para la talla (P/T), según referencia internacional NCHS/ OMS, en que se hace el diagnóstico de sobrepeso cuando la relación P/T es mayor a 1 ds y obesidad cuando es mayor a 2 DS.
Tratamiento de la obesidad en niñosEl éxito del tratamiento de la obesidad infantil ha sido escaso hasta ahora y se ve reflejado en las cifras actuales de sobrepeso. La mayoría de los trabajos resalta la importancia de un tratamiento combinado que, además de la dieta y actividad física, incluya manejo conductual (22, 23).
El tratamiento de la obesidad en los niños está enfocado a:
- a)
disminuir la ingesta calórica, manteniendo una óptima ingesta de nutrientes para no afectar el crecimiento y desarrollo;
- b)
aumentar el gasto energético, disminuyendo las actividades sedentarias y aumentando la actividad física;
- c)
estimular a la familia para que apoye al niño y se integre al tratamiento.
Se considera como adecuada respuesta al tratamiento una disminución de 5 a 10% del peso corporal, ya que con este descenso se ve una mejoría en las complicaciones metabólicas de la obesidad (24).
Los estudios muestran que los niños más pequeños responden mejor al tratamiento que los adolescentes y los adultos (25, 18). Dentro de los motivos está la mayor motivación, mayor influencia de la familia en los cambios conductuales y la ventaja del crecimiento longitudinal.
Cuando hay comorbilidad, la baja de peso se hace más urgente, especialmente en el caso de Pseudotumor cerebri, apnea obstructiva del sueño, hipertensión y dmii. Factores adicionales que incrementan la necesidad de tratamiento incluyen las complicaciones sociales y psicológicas mayores y el riesgo aumentado de desarrollar una enfermedad asociada a la obesidad, sugerida por la presencia de historia familiar de obesidad, DMII o enfermedades cardiovasculares.
Sólo en adolescentes, y cuando no han logrado bajar de peso en un programa formal intensivo, se pueden usar medicamentos. El único aprobado actualmente por la Food and Drug Administration (fda), en este grupo etáreo, es el Orlistat (mayores de 12 años). Este medicamento, como coadyuvante de la intervención sobre el estilo de vida, ha demostrado tener efecto en la disminución de imc a corto plazo (22), pero tiene efectos adversos, por lo que sólo puede ser indicado en pacientes cuidadosa-mente seleccionados. La opción de cirugía bariátrica a esta edad es para un muy limitado número de pacientes, con desarrollo puberal completo, severamente obesos y con comorbilidad (26, 27).
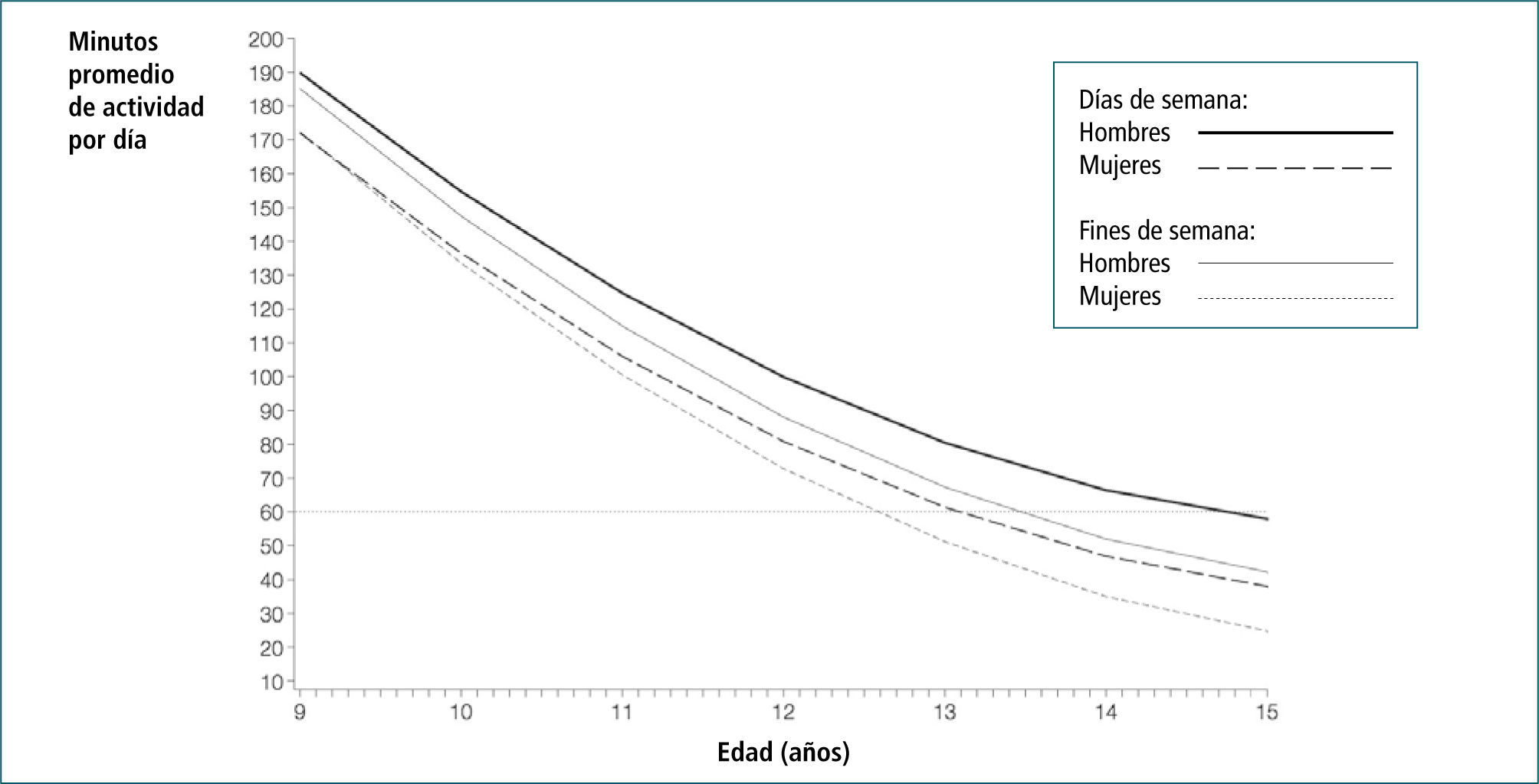
Actividad física y obesidadEn las últimas dos décadas ha habido una disminución constante en la actividad física y la capacidad física en niños y adolescentes (28, 29). Una gran proporción de ellos no alcanza las recomendaciones de actividad física, y esto es más marcado en niños obesos, que además pasan más tiempo en actividades sedentarias (30). La actividad física va disminuyendo con la edad y es menor en preadolescentes y adolescentes y, de acuerdo al sexo, las mujeres son más inactivas que los hombres (31) (Figura 1). Independiente de la edad y el sexo, la disminución de la actividad física se ha asociado con numerosas consecuencias negativas para la salud y mayor obesidad.
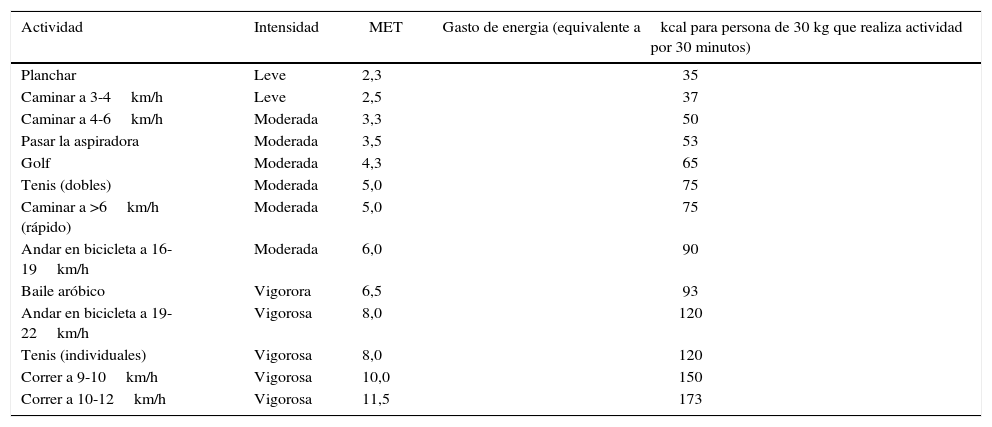
La actividad física es generalmente clasificada como de intensidad baja, moderada y vigorosa, en base a METs (equivalentes metabólicos para actividades específicas, de acuerdo a la tasa entre actividad y gasto energético en reposo (ger)). Existen tablas disponibles con valores de met para una variedad de actividades, basadas principalmente en mediciones hechas en adultos (32). Durante el ejercicio, el gasto energético por unidad de masa corporal es mayor en niños y adolescentes que en adultos, por lo que estos valores de MET tienen limitaciones. Sin embargo, las actividades moderadas a vigorosas requieren 5 a 8 METs y esa es la intensidad necesaria para tener efectos beneficiosos en salud. Habitualmente una caminata enérgica, andar en bicicleta o juegos activos al aire libre cumplen con este requisito (Tabla 1).
Intensidades y gasto energético de las actividades más habituales
| Actividad | Intensidad | MET | Gasto de energia (equivalente akcal para persona de 30 kg que realiza actividad por 30 minutos) |
|---|---|---|---|
| Planchar | Leve | 2,3 | 35 |
| Caminar a 3-4km/h | Leve | 2,5 | 37 |
| Caminar a 4-6km/h | Moderada | 3,3 | 50 |
| Pasar la aspiradora | Moderada | 3,5 | 53 |
| Golf | Moderada | 4,3 | 65 |
| Tenis (dobles) | Moderada | 5,0 | 75 |
| Caminar a >6km/h (rápido) | Moderada | 5,0 | 75 |
| Andar en bicicleta a 16-19km/h | Moderada | 6,0 | 90 |
| Baile aróbico | Vigorora | 6,5 | 93 |
| Andar en bicicleta a 19-22km/h | Vigorosa | 8,0 | 120 |
| Tenis (individuales) | Vigorosa | 8,0 | 120 |
| Correr a 9-10km/h | Vigorosa | 10,0 | 150 |
| Correr a 10-12km/h | Vigorosa | 11,5 | 173 |
Fuente: datos basados en Ainsworth et al (32).
Más que el peso del individuo, lo importante es su composición corporal. Así, si comparamos dos personas con igual peso, el con mayor porcentaje de masa grasa y menos masa magra, es el que tiene mayor riesgo cardiovascular. Por esto la actividad física es importante como arma terapéutica en el tratamiento de la obesidad, ya que ayuda a mejorar y mantener una composición corporal más saludable (33). Estudios de corte y longitudinales sugieren que jóvenes de ambos sexos, que realizan actividad física de intensidad relativamente alta, tienen menos adiposidad que jóvenes menos activos. Hay evidencia consistente de asociación negativa entre actividad física medida y adiposidad en niños. En una revisión sistemática, esta asociación se dio en 79% de los trabajos (34). Se ha descrito que programas de ejercicio de moderada intensidad, de 30 a 60 minutos de duración, tres a siete días por semana, llevan a reducción en la grasa corporal total y visceral en niños y adolescentes con sobrepeso (35). Otros trabajos describen un menor número de factores de riesgo cardiovascular (hipercolesterolemia, hipertensión arterial y grasa corporal aumentada), una mayor capacidad aeróbica y fuerza muscular y menor grasa abdominal, en aquellos que realizan 3 o más horas semanales de ejercicio programado, comparados con aquellos que sólo practican los 90 minutos del programa escolar (36, 37). En Chile (Región Metropolitana) existen diferencias significativas en los hábitos de actividad física entre los escolares de establecimientos municipalizados y privados. Mientras 70% de los niños y 90% de los adolescentes de colegios privados tiene 3 horas semanales o más de ejercicio programado, 60% de los establecimientos municipalizados tiene sólo los 90 minutos del programa escolar (38). El problema es que muy pocos autores han intentado identificar con mayor exactitud la relación “dosis-respuesta” entre actividad física y grasa corporal. Además habría que cuantificar el gasto calórico asociado a actividades de la vida diaria, y no tan solo a ejercicio programado, para lo que podrían realizarse estudios, usando elementos que combinen acelerometría y monitoreo de frecuencia cardíaca, para tener una información más cuantitativa entre actividad física (y gasto energético con la actividad física) y adiposidad (34).
Se han visto efectos beneficiosos a corto (3 meses) y largo plazo (1 año) en niños con sobrepeso con intervenciones que combinan dieta, ejercicio y manejo conductual, asociándose con pérdida de peso significativa, disminución de grasa corporal y de colesterol total y ldl (23). En Chile, Kain y colaboradores (39), implementaron durante tres años (de 2002 a 2004) una intervención en alimentación/nutrición y actividad física en escolares de educación básica de Casablanca, logrando una reducción a la mitad en la prevalencia de obesidad. Un estudio más reciente, en niños prepuberales, que comparó dos programas, uno de actividad física centrado en el niño y otro de modificación dietaria enfocado en los padres, aplicados aisladamente y en conjunto, mostró una disminución en el imc que fue mayor en los grupos en que se incluyó a los padres (dieta sola o dieta más ejercicio) (40). Probablemente, si el compromiso de los padres en los programas de actividad física fuera mayor, los resultados de los tratamientos serían mejores.
Es importante destacar que la actividad física no sólo es beneficiosa para la baja de peso, sino también para mejorar la sensibilidad a la insulina en pacientes con dmii (41), disminuir la presión arterial (42), disminuir la elevación de las enzimas hepáticas en paciente con esteatohepatitis (43), mejorar la autoestima y disminuir las comorbilidades de tipo mental, como la ansiedad y la depresión (44).
Actividad física y síndrome metabólico (SM)El SM es un conjunto de factores de riesgo cardiovascular, muy relacionados con la obesidad, especialmente abdominal. Más que la grasa total, el componente fundamental es la grasa visceral y/o ectópica (grasa que se ubica en órganos que no son de depósito) y la principal anormalidad metabólica es la RI (45). En niños se define comúnmente como la coexistencia de tres o más de los siguientes: obesidad (usualmente con perímetro de cintura mayor al percentil 90 para sexo y edad), dislipidemia (aumento de triglicéridos y disminución de HDL), hipertensión arterial y alteración del metabolismo de la glucosa, Resistencia a la Insulina (RI), intolerancia a la glucosa o diabetes mellitus tipo II (46). En la edad pediátrica hay numerosas definiciones que usan distintos puntos de corte para cada anormalidad metabólica. De acuerdo al estudio NAHNES III, la prevalencia de SM en niños y adolescentes obesos es 5 veces mayor que en los eutróficos (32,1% vs 6,4%) y la de los insulinorresistentes duplica a la de los insulinosensibles (47, 48). Una publicación más reciente reportó que más del 60% de los niños y adolescentes sobrepeso y obesos podrían estar afectados (49). En un estudio chileno (50), se encontró SM en 1 de cada 4 niños que consultaba por sobrepeso, usando criterio de Cook (47), y aumentó a 1 de cada 2 cuando se usó el criterio de Ferranti (51). Mientras la mayoría de los estudios documentan una relación entre la grasa visceral y la RI, la grasa hepática se correlaciona mejor con una dinámica disfuncional de la insulina de la cual deriva el resto del SM. En el hígado de los pacientes con RI hay un alto flujo de ácidos grasos libres (AGL), la síntesis de de triglicéridos (TG) y el depósito de lípidos intrahepáticos está aumentado, y el exceso de tg es liberado como vldl. Este exceso de secreción de VLDL-TG por el hígado es considerada la causa primaria de SM asociado a dislipidemia (52). Los niveles elevados de AGL interfieren en el ciclo glucosa-AG y en el transporte de glucosa en el músculo esquelético, facilitando el desarrollo de hiperglicemia. Además, el depósito de grasa en el músculo esquelético, en forma de lípidos intramiocelulares, también jugaría un rol en la patogénesis de la RI y el sm (53-55). En la génesis del SM también se han involucrado especies reactivas derivadas del oxígeno (ROS, del inglés reactive oxidative species), que en conjunto con el depósito ectópico de grasa llevan a RI y disfunción metabólica (45).
Si bien se cree que la combinación de dieta y ejercicio sería más beneficiosa para reducir el riesgo de sm, evidencia reciente sugiere que la actividad física por sí sola podría atenuar o revertir el sm infantil o sus componentes a través del efecto sensibilizador a la insulina en el músculo esquelético y el aumento del metabolismo mitocondrial hepático, que disminuiría la lipogénesis y, por lo tanto, la RI (56, 45). El ejercicio también estimula la biogénesis mitocondrial en el hígado y el músculo. La mitocondria nueva sería más eficiente, generando menos ros. El ejercicio además quema Acetyl CoA y previene la acumulación de ácidos grasos, lo que mejora la sensibilidad insulínica en estos órganos (45).
La mejoría de la capacidad cardiorrespiratoria, a través del ejercicio aeróbico, puede proteger del sm infantil, incluso en presencia de sobrepeso. Así mismo, algunos ejercicios de resistencia aumentan la fuerza muscular y protegen contra un mayor aumento de la resistencia insulínica (57).
Hay varios estudios que muestran mejoría en elementos del SM en relación a actividad física. Se ha demostrado, que en niños con sobrepeso, el ejercicio reduce exitosamente los niveles de triglicéridos e insulina. Un estudio mostró que un programa de 40 minutos de actividad física moderada a vigorosa, 3 veces a la semana mejoró algunos aspectos del SM (nivel de triglicéridos, insulina y adiposidad) (35). En una publicación reciente se sugiere que 30 a 40 minutos de caminata enérgica (o una actividad equivalente) por día, puede reducir el riesgo sm en adolescentes en un 33% (58).
La recomendación en niños es usar una combinación de ejercicios aeróbicos y de resistencia para mejorar la sensibilidad a la insulina.
Actividad física en prevención de sobrepesoDadas las complicaciones para tratar la obesidad y el poco éxito de las intervenciones hasta ahora, parece ser que el foco debe estar puesto en la prevención. Sin embargo, los estudios controlados realizados hasta ahora no han sido muy auspiciosos (59). Parece poco probable que una estrategia aislada sea suficiente para revertir la actual tendencia de las cifras de obesidad infantil. Se requiere de la implementación de políticas de vida activa sostenibles en el tiempo, económicamente viables y culturalmente aceptadas, integrando a múltiples sectores de la sociedad.
Existe evidencia de que la mejor forma de adquirir y mantener conductas saludables a largo plazo, a través del ejercicio, es creando patrones de actividad física en la niñez que se prolonguen hasta la vida adulta. Y, puntualmente, estas intervenciones en la edad escolar son las más efectivas en aumentar la duración de la actividad física, reduciendo las horas diarias dedicadas a ver televisión y mejorando el nivel de rendimiento físico, tanto individual como general (60, 61).
La actividad física debe promoverse en la casa, el colegio y la comunidad. Probablemente el lugar ideal para intervenir y obtener beneficios sea el colegio.
Los programas de educación física debieran poner énfasis en el conocimiento de las habilidades motoras y de conducta requeridas para adoptar y mantener en el tiempo hábitos de actividad física (60).
En general, todos los programas sugieren la acumulación de 30 a 60 minutos diarios de actividad física, moderada a vigorosa. Los niños pueden aumentar su actividad física en las horas de colegio y fuera de ellas, de muchas maneras: traslados activos, juegos libres no organizados, actividades recreacionales y deportes organizados. Es importante que la comunidad provea las áreas verdes, ciclo vías, etc., para que estas actividades se puedan realizar.
Recomendaciones de actividad física por edad (academia americana de pediatría) (60)PreescolaresJuegos libres, con énfasis en la diversión. Deben ser juegos no organizados, con pocas variables e instrucciones limitadas, como correr, nadar, hacer volteretas, etc. También están en condiciones de comenzar a hacer caminatas cortas con otros miembros de la familia.
6 a 9 añosA esta edad mejoran sus habilidades motoras y el equilibrio, y pueden iniciar deportes organizados como el fútbol, pero con reglas flexibles, con mayor foco en la entretención que en la competencia.
10 a 12 añosA esta edad los niños son capaces de procesar bien las instrucciones verbales e integrar información, por lo que la realización de deportes más complejos (basquetbol, rugby, etc.) es más viable. Se puede iniciar entrenamiento con pesas, pero con supervisión y usando pesos pequeños con 15 a 20 repeticiones.
AdolescentesPueden realizar todo tipo de deportes y pueden continuar el entrenamiento con pesas, y una vez que alcanza la madurez física (Tanner 5), pueden utilizarse mayores pesos, usando la técnica adecuada.
Los profesionales de la salud, y especialmente los pediatras, necesitan aprender y recomendar actividad física en su práctica clínica, de manera de ayudar a los niños y sus familias a tener un estilo de vida activo.
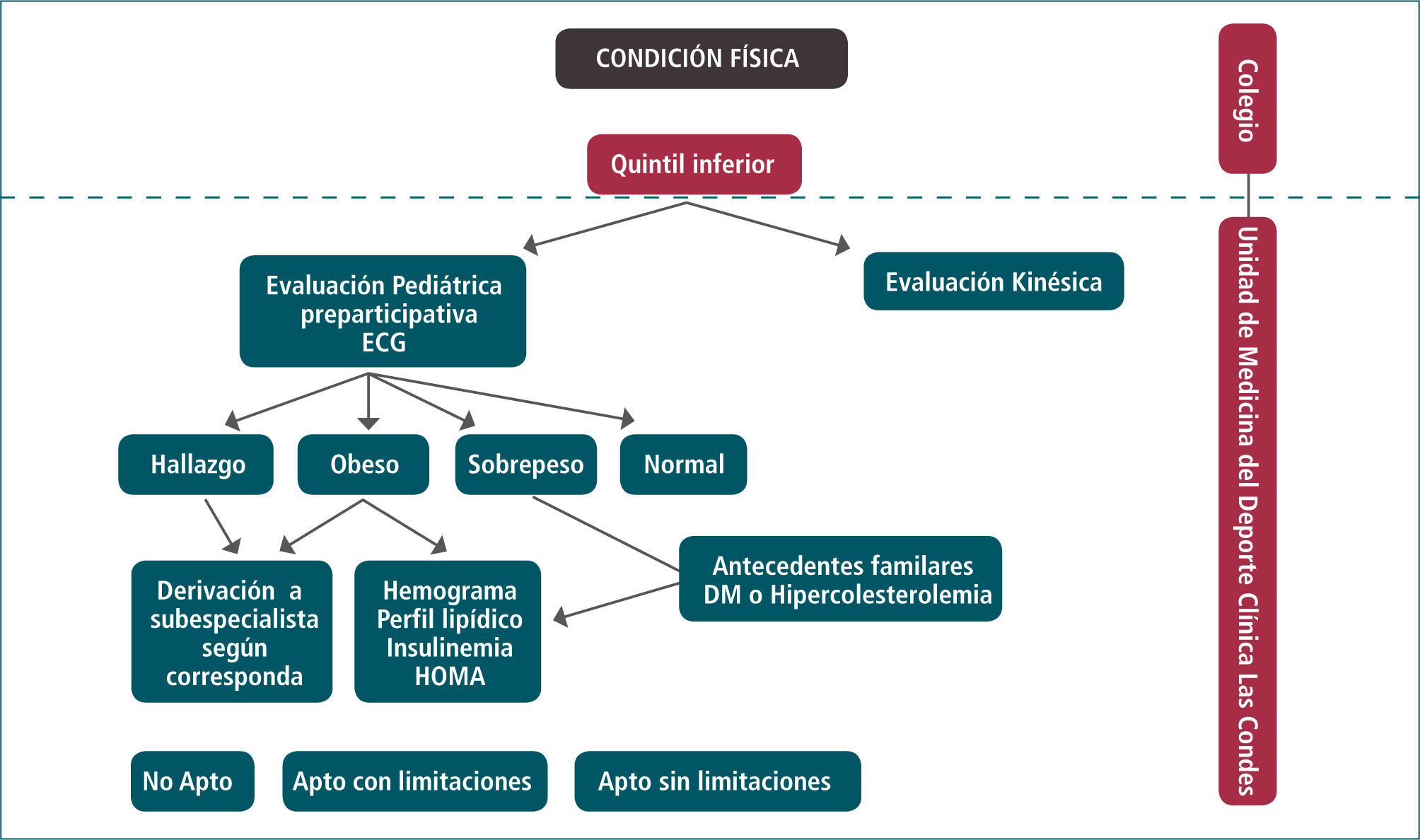
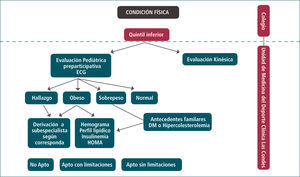
Programa de prevención y manejo de obesidad infantil de clínica las condes (CLC)Conociendo la relación inversa que existe entre la condición física y el porcentaje de grasa corporal y riesgo cardiovascular (35), se implementó, en clc, un programa (Figura 2) para evaluar la condición física de alumnos de sexto básico a cuarto medio, usando una batería de ejercicios de evaluación de condición física acorde a la edad, como forma de tamizaje, para detectar al grupo con menos flexibilidad, fuerza y capacidad aeróbica, que serían los con mayor riesgo de clasificar con sobrepeso y obesidad (61, 60) y, por lo tanto, aquellos que más se beneficiarían con entrenamiento para mejorar la función cardiovascular y atenuar los factores de riesgo de enfermedades crónicas no transmisibles del adulto. El entrenamiento aeróbico induce cambios no específicos en los niños obesos, tales como un incremento en la potencia aeróbica máxima, una disminución en la frecuencia cardíaca submáxima y de reposo, y en la ventilación minuto submáxima (62).
Objetivo generalRescatar dentro de los colegios del convenio escolar con Clínica Las Condes, al grupo de escolares que tengan más riesgo de presentar enfermedades crónicas no transmisibles en la edad adulta, intentando estimular un cambio de conducta, tanto en su estilo de vida como en la elección de la actividad física, como elemento importante dentro de su vida cotidiana.
Objetivos específicos- -
Evaluar la condición física en la población de alumnos de los colegios con convenio con Clínica Las Condes.
- -
Detectar al grupo con mayor riesgo de sobrepeso y obesidad, que se beneficiaría con entrenamiento para mejorar la función cardiovascular.
- -
Realizar un plan de ejercicios a cargo de un entrenador personal, con controles mensuales con pediatra para continuar la evaluación biopsicosocial, evaluar progresos, recibir fretroalimentación y realizar educación en estilo de vida saludable.
- -
Disminuir factores de riesgo de enfermedades crónicas no transmisibles del adulto.
- -
Derivar a subespecialista dependiendo de hallazgos clínicos.
- -
Pediatra.
- -
Profesores de Educación Física.
- -
Kinesiólogo.
Existe una variedad de protocolos de evaluación de condición física en niños. Su elección depende de los objetivos buscados en cada medición y de las habilidades y limitaciones de los pacientes (63, 64).
En el caso del programa de clc, la evaluación es realizada en los colegios, quedando a cargo el profesor de Educación Física del equipo de trabajo de clc, quien tiene la tarea de detectar el quintil inferior en rendimiento del grupo.
Las pruebas realizadas son:
- -
Test de Flexibilidad (Sit and Reach adaptado) cuyo objetivo es medir la flexibilidad de la parte baja de la espalda, extensores de la cadera y los músculos flexores de la rodilla.
- -
Test de Potencia de tren inferior (Sargent). Su principal propósito es medir la fuerza explosiva de la musculatura del miembro inferior.
- -
Test de capacidad aeróbica Navette. Su objetivo es medir el consumo de oxígeno del individuo o capacidad aeróbica.
Los alumnos seleccionados ingresan a la Unidad de Medicina del Deporte y Vida Saludable de Clínica Las Condes para una evaluación por el pediatra del equipo, quien realiza un análisis integral del escolar, solicita exámenes y deriva a los diferentes subespecialistas pediátricos, si detecta alguna patología que requiera un manejo especializado.
El kinesiólogo del equipo evalúa a todos los niños ingresados al programa, luego de la evaluación pediátrica.
Para mantener la continuidad en la evaluación y que los cambios pesquisados sean bajo los mismos parámetros evaluativos, es el mismo profesional el que realiza el examen inicial y final. Se busca así llegar a un diagnóstico claro de salud y malos hábitos, además de poder detectar a individuos específicos que requieran una intervención a nivel individual más exhaustiva.
Una vez realizada la evaluación completa, el niño es ingresado a un plan de ejercicios, a cargo de un entrenador personal. Las sesiones son de una hora de duración, con una frecuencia de 3 veces a la semana, con controles mensuales con el pediatra para evaluar progresos y realizar educación en vida saludable.
Los autores declaran no tener conflictos d e interés, en relación a este artículo.