El diagnóstico precoz de los trastornos del desarrollo permite detectar causas tratables, realizar intervenciones oportunas y dar respuestas a inquietudes de la familia evitando procedimientos innecesarios. Se requiere un enfoque clínico que permita distinguir entre retraso en la emergencia de habilidades, desarrollo atípico o pérdida de habilidades ya adquiridas, como también si se trata de un retraso en un área específica del desarrollo o compromete el desarrollo en forma global. Es necesario considerar el retraso global del desarrollo o discapacidad intelectual como un fenotipo amplio y heterogéneo, manifestación de diversos trastornos o etiologías subyacentes, por lo que se han diseñado algoritmos estructurados por asociaciones académicas, que incluyen estrategias para la sospecha etiológica y recomendaciones de estudios de neuroimagen, metabólicos o genéticos, reconociendo a la historia y el examen físico como fundamentales en el proceso de diagnóstico, permitiendo además la pesquisa de trastornos asociados de visión o audición y el manejo oportuno de comorbilidad psiquiátrica de mayor prevalencia en este grupo de niños. Considerando que el estudio diagnóstico puede requerir bastante tiempo, se deben iniciar intervenciones en los problemas detectados y en apoyo a los padres y al desarrollo del niño mientras se esperan resultados.
Participar en estrategias de prevención de discapacidad intelectual, tanto como en las de promoción de desarrollo óptimo en la infancia, es una responsabilidad para todos los profesionales dedicados a desarrollo infantil.
Early diagnosis of developmental disorders makes it possible to detect treatable causes, carry out timely interventions and respond to family concerns, avoiding unnecessary procedures. A clinical approach is required to distinguish between delay in the emergence of skills, atypical development or loss of skills already acquired, as well as whether it is a delay in a specific area of development or compromises development globally. It is necessary to consider global developmental delay or intellectual disability as a broad and heterogeneous phenotype, a manifestation of various disorders or underlying etiologies, which is why algorithms structured by academic associations have been designed, which include strategies for etiological suspicion and recommendations for studies of neuroimaging, metabolic or genetic, recognizing the history and physical examination as fundamental in the diagnostic process, also allowing the investigation of associated vision or hearing disorders and the timely management of psychiatric comorbidity of greater prevalence in this group of children. Considering that the diagnostic study can take a long time, interventions should be started on the problems detected and in support of the parents and the child's development while the results are awaited.
Participating in strategies for the prevention of intellectual disability, as well as in those for the promotion of optimal development in childhood, is a responsibility for all professionals dedicated to child development
El nacimiento de un niño o niña habitualmente genera en los padres y la familia extendida un impacto emocional único. Desde los primeros momentos se establece un vínculo de una fortaleza no comparable a otras relaciones sociales y se genera un cúmulo de expectativas, sueños, esperanzas, y también temores, acerca del futuro de esta nueva persona. La principal preocupación al inicio de este camino es la salud física, siendo el desarrollo pondoestatural controlado con gran acuciosidad como signo de salud y bienestar del recién nacido. El recién nacido, aun cuando totalmente dependiente del medio para su supervivencia, es capaz de una amplia gama de conductas que reflejan el funcionamiento de su sistema nervioso en desarrollo, conductas que abarcan actividades motoras, sensoriales de origen reflejo, pero también otras que demuestran el componente cerebral cortical, como son la habituación a estímulos y la consolabilidad, lo que se ha demostrado en evaluaciones que se centran en el desarrollo neuroconductual del recién nacido, relacionando el sistema nervioso en desarrollo con el comportamiento funcional y temperamento del niño o niña en el futuro1.
Considerando que un recién nacido normal duerme alrededor de 14 a 16 horas al día, y que su nacimiento genera un aumento extraordinario en el número de tareas diarias que deben realizar su madre y padre, estas conductas pueden pasar desapercibidas, así como también la alteración o no presencia de éstas. Es, por lo tanto, como se ha aconsejado desde hace décadas, necesario incorporar la vigilancia del desarrollo neuroconductual en el control rutinario de la salud de niños y niñas2.
Con el paso del tiempo, los padres o cuidadores pueden percibir que algunas conductas de su hijo o hija no se ajustan a lo esperado de acuerdo con sus experiencias previas o al compararlo con otros niños. Se genera ansiedad, preocupación, en ocasiones negación, y se buscan explicaciones en la familia y en el médico de su confianza, esperando de éste empatía y respuestas, con la esperanza de que este médico, entrenado en evaluación de niños, será capaz de tranquilizarlos con un adecuado esclarecimiento de las causas de preocupación: variante de lo normal, fase esperada del desarrollo u otra. Sin embargo, esta gran responsabilidad debe ser asumida de forma ordenada y científicamente valida, con humildad y cuidando de valorar las preocupaciones de los padres y poniendo a su servicio los recursos necesarios para un diagnóstico correcto e intervenciones apropiadas si la situación lo demanda; comunicando de forma adecuada los hallazgos y pronóstico.
Aunque existe conciencia acerca de la importancia de identificar tempranamente a los niños con problemas de su desarrollo, aún existe tardanza en el diagnóstico. El diagnóstico precoz de los trastornos del desarrollo permite detectar causas tratables (ej. hipotiroidismo), efectuar una terapia rehabilitadora (ej. sordera) o instaurar un tratamiento a una edad en que mejore el pronóstico (ej. fenilcetonuria) y brindar asesoría genética. El diagnóstico precoz requiere un alto grado de sospecha y el uso de instrumentos normados. Se ha usado ampliamente la escala de desarrollo de Denver3, y en Chile, la escala de desarrollo de Soledad Rodríguez4. La percepción de los padres se ha demostrado útil como herramienta de tamizaje (screening)5. Es necesario tener un concepto definido acerca de las edades máximas (banderas rojas) en las que el no haber adquirido un hito en particular es signo de alto riesgo de retraso (Tabla 1)6.
Signos de alerta de retraso del desarrollo
| 2 -3meses | • no muestra alerta especial a la madre• no fija la mirada• no tiene sonrisa social• no sujeta la cabeza en supino• no levanta la cabeza en prono |
| 4 5meses | • no ayuda a sentarse• no gira• persiste reflejo de aprehensión palmar• no es capaz de sujetar un cascabel• no gorjea |
| 6 8meses | • no se sienta sin apoyo• no mantiene un objeto en cada mano• no busca objeto caído• no se ríe |
| 9 10meses | • no se para afirmado• no tiene pinza• no dice pa-pa, ma-ma |
| 12meses | • no busca objeto escondido• no camina con apoyo de ambas manos• no gatea o se traslada |
| 15meses | • no camina solo• no pone o saca objetos de un recipiente• no se interesa en fenómeno de causa efecto |
| 18meses | • no dice palabras sueltas• no entiende orden verbal gestual (ej.: dame) |
| 2años | • no sube o baja escaleras• no dibuja (garabateos)• no hace o repite frases de dos palabras• no entiende orden verbal• no salta en ambos pies |
| 2 años6 meses | • no da vuelta página de un libro• no usa al menos un pronombre personal• no categoriza semejanzas (ej.: animales vs vehículos)• no establece contacto visual, no juega con otros niños• poco interés en mostrar sus juguetes |
Adaptado de First L et al.6.
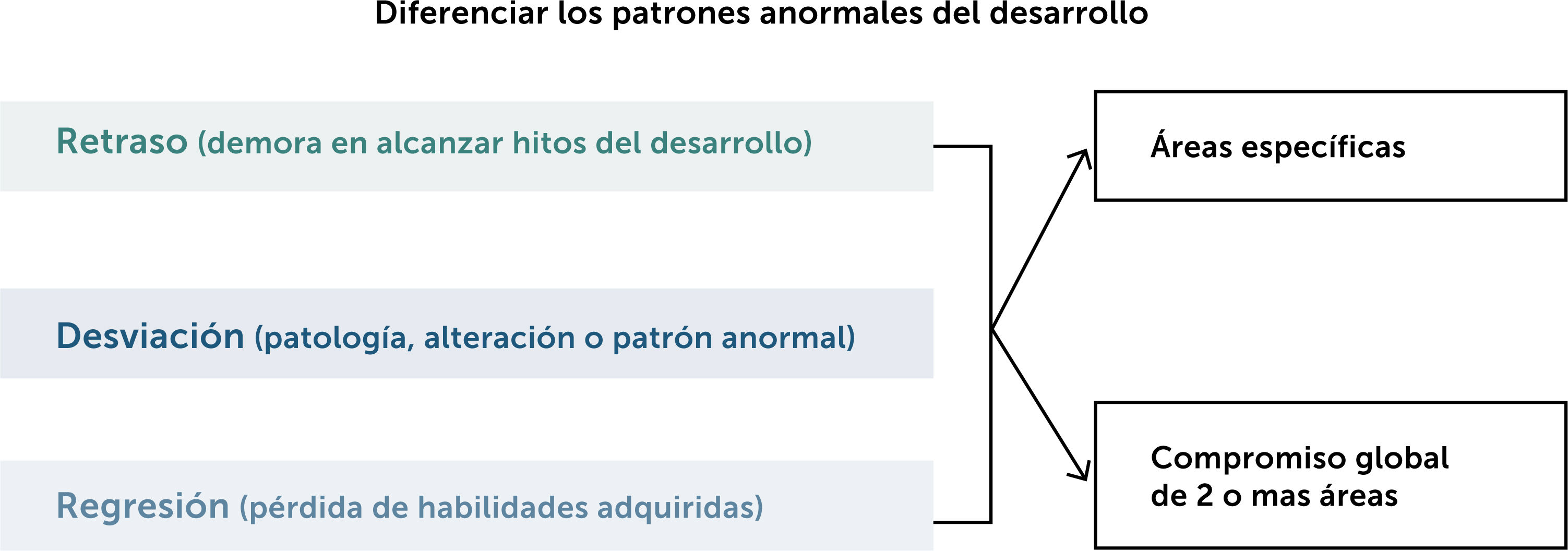
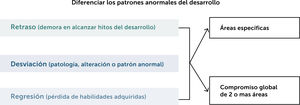
La evaluación del niño o niña con problemas en su desarrollo requiere que el médico distinga en una primera etapa, si se trata de un retraso en la emergencia de habilidades o más bien de un desarrollo atípico, en que el comportamiento del niño hace presumir un nivel cognitivo adecuado, pero sin lograr habilidades básicas, o muestra intereses muy restringidos como en el caso de niños con trastorno del espectro autista (TEA).
Finalmente, un grupo menos numeroso, pero de gran gravedad, lo constituyen niños y niñas que muestran pérdida de habilidades ya adquiridas, lo cual constituye una emergencia médica, ya que es un signo de una enfermedad progresiva.
La evaluación para realizar, adecuada a cada edad, incluye una historia personal y familiar exhaustiva y un examen físico acucioso, incluyendo en forma primordial la observación del comportamiento esperable a la edad: exploración del ambiente, motricidad, relación con su madre/padre/cuidador(a), relación con el examinador, interés por los objetos, contacto visual, comunicación verbal o gestual, reacción al estrés, tolerancia a la frustración, consolabilidad, etc. Esto requiere tiempo y un ambiente apropiado y tener claridad sobre los comportamientos esperables a cada edad.
Se recomienda el uso de instrumentos normados que permitirán apreciar el grado de retraso en las distintas áreas. El objetivo es definir si se trata de un retraso global o de un retraso en un área específica del desarrollo, como el aspecto motor o de lenguaje. Este proceso se esquematiza en la Fig. 1.
Retraso global del desarrollo psicomotorSe define retraso global del desarrollo psicomotor (RDSM) como un retraso significativo (definido como dos o más desviaciones estándar por debajo de las normas de referencia para la edad) en la adquisición de habilidades en dos o más áreas del desarrollo: área motora gruesa o fina, cognitiva, lenguaje, social/adaptativa y actividades de la vida diaria, que puede ser directamente observable y medible7. El término refleja la dificultad en la valoración objetiva confiable y consistente de inteligencia y procesos cognitivos en el niño menor de cinco años. En el niño mayor, en el que se puede hacer una medición formal de cociente intelectual, se aplica al término de discapacidad intelectual (DI), preferible al término, hoy en desuso, de retardo mental. Se ha llamado la atención en relación con la posible interpretación del término retraso o retardo como un continuum del desarrollo típico más que como una discapacidad, lo que se presta a confusión y expectativas poco reales en la familia afectada, así como también existe la tendencia a darle la calidad de diagnóstico, y no considerar el RDSM como un fenotipo amplio y heterogéneo, manifestación de diversos trastornos o etiologías subyacentes8.
Se estima que el RDSM afecta entre 1 a 3% de todos los menores de cinco años en países industrializados, cifra que es probablemente superior en países en desarrollo9–11. La mayoría de los estudios muestran preponderancia masculina de un 40% en la prevalencia de RDSM y DI, que se explica en parte por las causas de discapacidad ligadas al cromosoma X, como el síndrome de X frágil. Se han reportado más de 200 condiciones y más de 90 genes de discapacidad intelectual ligada al cromosoma X, por lo que en niños con DI de etiología indeterminada es justificable realizar un estudio genético11,12.
El realizar un diagnóstico específico tiene implicancias para el tratamiento, pronóstico, pesquisa y manejo de condiciones relacionadas, valoración del riesgo de que el trastorno recurra de la familia y permite evitar estudios innecesarios invasivos o de alto costo. La estimación de hallazgo etiológico varia ampliamente en la literatura, con cifras entre un 20 y 80%. Desde hace ya más de dos décadas se estima que en más del 50% de los niños con RDSM se puede lograr un diagnóstico específico, independientemente del grado de retraso13.
El diagnostico etiológico es un proceso que consume tiempo y recursos, por lo que se recomiendan algoritmos estructurados propuestos por las más importantes asociaciones académicas en el mundo, que incluyen desde un nivel de sospecha etiológica basado en la historia y examen físico a recomendaciones de estudios de neuroimagen, metabólicos o genéticos9,11.
Anamnesis y examen físico en RDSMAun en la actualidad, pese a los examines genéticos disponibles, se reconoce la historia y el examen físico como elementos importantes en el proceso de diagnóstico en el retraso global del desarrollo14.
Existen factores identificables en la historia y en el examen físico que orientan al diagnóstico que se enumeran en las Tablas 2 y 3. La probabilidad de lograr un diagnóstico específico aumenta si el trastorno del desarrollo no corresponde a un espectro autista y con la presencia de antecedentes pre/perinatales anormales, microcefalia o examen neurológico alterado14. Siempre es importante considerar en el diagnóstico diferencial de las posibles causas, en cualquier enfermedad, los cuadros de mayor prevalencia en la población y que tienen tratamiento causal, y luego considerar aquellas con tratamiento causal aun cuando sean de ocurrencia infrecuente. Es prioritario confirmar o descartar la presencia de cuadros con tratamiento específico, como errores innatos del metabolismo (EIM)15, infecciones crónicas como VIH/SIDA16,17, y la presencia de trastornos asociados como epilepsia, trastornos de conducta o déficits asociados de visión y/o audición con las pruebas clínicas y exámenes correspondientes. Ante la sospecha de un origen sindrómico considerar descartar compromiso de otros sistemas (cardíaco, renal) de acuerdo con los hallazgos de historia y examen físico. Algunas de las distrofias musculares más frecuentes en la edad pediátrica como la distrofia de Duchenne y la distrofia miotónica de Steinert, característicamente se presentan tempranamente con un retraso global del desarrollo, con mayor compromiso de la esfera de lenguaje previo a que la debilidad se haga más evidente.
Factores de riesgo de retardo del desarrollo identificables en la historia clínica
| MATERNOS PRENATALES | Enfermedades agudas o crónicasConsumo de alcohol/drogasToxemiaAborto o muerte neonatal previaNutrición inadecuada o restringida |
| PERINATALES | Complicaciones obstétricas: distocia de posición, polihidramniosPrematuridad/bajo pesoGestación múltipleConvulsionesAccidente vascular encefálico perinatal: hemorragia intracraneana/infartosSepsis/meningitisHiperbilirrubinemia severaEncefalopatía hipóxicoisquémica. |
| POSTNATALES | Infecciones recurrentesConvulsionesSepsis/meningitisDificultad de alimentación, intolerancia alimentaria, vómitos recurrentesRetardo de crecimientoExposición a tóxicos |
| HISTORIA FAMILIAR | ConsanguinidadRetraso del desarrollo/discapacidad intelectualSorderaCegueraAnormalidades cromosómicas |
| HISTORIA SOCIAL | Abuso o negligenciaBajo nivel socioeconómicoPadres adolescentesFamilia uniparental |
Factores de riesgo de retardo del desarrollo identificables en el examen físico.
| Crecimiento anormal | Peso o talla bajo el percentil 5 osobre percentil 97Obesidad mórbidaCircunferencia de cráneo bajo el percentil 5 o sobre el percentil 97 |
| Anomalías congénitas mayores | Espina bífida, defectos de línea mediaCardiopatías complejas |
| Anomalías congénitas menores | Micrognatia, hipertelorismo, blefarofimosis, ojos almendradosFiltrum nasal largoPuente nasal bajoSurco palmar único, clinodactilia |
| Lesiones Neurocutáneas | Manchas, hipocrómicas, café con leche, angiomas |
| Anormalidades oculares | CegueraEstrabismo, cataratasAnomalías de la papila o retina |
| Anormalidades auditivas | Malformaciones pabellón auricularHipoacusia |
| Anormalidades viscerales | Hepatomegalia, esplenomegalia |
| Anormalidades esqueléticas | Huesos friablesDisplasia óseaMalformaciones vertebrales |
| Anormalidades neurológicas | Falta de respuesta a estímulosFalta de contacto visualConducta anormal: risa inmotivada, inconsolabilidadAnormalidades del tono muscularAtrofia o hipertrofia muscularAsimetría de movimientosPosturas o movimientos anormales: Estereotipias, distonía, coreoatetosisPersistencia de reflejos arcaicos |
Se ha reportado mayor prevalencia de comorbilidad psiquiátrica y otros trastornos del neurodesarrollo en niños con discapaci-dad intelectual: trastornos de la comunicación y de aprendizaje, trastornos del estado de ánimo y psicosis; trastornos de conducta disruptivos, trastorno por déficit de atención con hiperactividad (TDAH); rasgos desadaptativos como alta ansiedad o impulsividad; estereotipias o comportamiento autoagresivo. Se ha notificado que hasta el 30% de las personas con discapacidad intelectual pueden tener características que se diagnostican como trastorno del espectro autista18,19.
Hay que recordar que el estudio diagnóstico puede requerir bastante tiempo, por lo que se deben iniciar intervenciones en los problemas detectados y en apoyo a los padres y al desarrollo del niño mientras se esperan resultados18.
Aunque la prevalencia de los EIM varia en diferentes estudios entre 0 y 5%, considerando que su diagnóstico y tratamiento se asocian con una alta mejoría del pronóstico, es necesario descartarlos, especialmente si no se han incluido en el tamizaje neonatal22.
Se recomienda realizar neuroimágenes en niños con RDSM, con indicación destacada si existe microcefalia o alteración del examen neurológico, siendo el examen de elección la resonancia magnética9.
Si pese al estudio no se logra un diagnóstico etológico, es necesario mantener una estrategia de control y reevaluación periódica dependiendo de la edad y evolución de las características clínicas presentes.
TratamientoEn un grupo reducido de niños y niñas con DI se cuenta con tratamientos dirigidos a la causa, como es el caso de los errores innatos del metabolismo15. En la mayoría, el tratamiento se dirige a lograr una buena integración social y habilidades funcionales que contribuyan a una buena calidad de vida, incluyendo apoyo farmacológico e intervenciones tempranas dirigidas a regulación emocional, control del comportamiento, desarrollo de funciones ejecutivas entre otras, que permitan la inclusión integral en la sociedad y una adolescencia y adultez sana con el máximo posible de autonomía. El apoyo psicológico y social a la familia juega un rol fundamental23.
La evaluación de los programas de intervención temprana ha mostrado beneficios en cuanto a disminuir las tasas de abandono escolar, repitencia, necesidad de educación especial, y a aumentar la probabilidad de completar la educación media y reducción de conductas antisociales. Los resultados son mejores si la intervención se mantiene a largo plazo y se basa en la familia, obteniéndose mayores beneficios en familias con varios factores de riesgo, incluyendo el bajo nivel educacional de la madre24.
Retraso en áreas específicas del desarrollo motor o lenguaje:
Procedimientos y laboratorioLa Asociación Americana de Pediatría (APA, por sus siglas en inglés)9 y la Sociedad Canadiense de Pediatría14, entre otras, han publicado guías acerca de los exámenes a realizar en los niños o niñas con RDSM o DI y algoritmos diagnósticos de utilidad, que deben ser considerados en relación con el contexto local y epidemiológico de nuestro país.
La guía APA 2014 incorpora recomendaciones para el estudio genético, definiendo como primera línea los microarreglos de DNA11, aunque varios reportes plantean partir con estudios de secuenciación genómica por ser más costo-efectivo20,21.
Retraso del desarrollo motorEl primer año de vida se asiste a un asombroso proceso de cambios en las habilidades de movimiento que permite al niño evolucionar de un estadio de movimientos voluntarios muy limitado, a la autonomía en su desplazamiento a través del gateo o la marcha.
El año 2007 la OMS publicó un estudio internacional sobre edades de adquisición de 6 hitos motores, (sentarse sin apoyo, pararse con ayuda, caminar con asistencia, gateo en 4 puntos, pararse solo y caminar solo) en 816 niños y niñas provenientes de distintas culturas, representando la variación normal en las edades de logro de hitos entre niños sanos25. En este estudio, el 90% de los niños logró la marcha a los 14,4 meses y el 95% a los 15,3 meses. Aunque existen niños sanos que inician la marcha independiente más tarde, es necesario tener una actitud vigilante y descartar causas que podrían estar interfiriendo en el desarrollo de la motricidad gruesa.
El desarrollo de la motricidad gruesa no requiere mayor estimulación del ambiente, por lo que su retraso se debe con frecuencia a causas neurológicas. Estudios de seguimiento de niños con retraso de la marcha muestran que entre que un 30 a 50% presentarán alguna patología26,27.
Un desarrollo motor grueso dentro de lo esperado no es garantía de inteligencia normal a futuro. Los niños con discapacidad intelectual sin otras discapacidades adquieren la marcha a edades más tardías, pero en cada nivel de DI hay niños que caminan a edades comparables a los niños sin discapacidad28. Más predictivo es el uso que hace el niño de sus manos en relación con la exploración del ambiente. La inhibición de los reflejos primitivos y la maduración de la función visual permiten al lactante el uso de sus manos. Desde los 3 a los 6 meses progresivamente logra la aprehensión voluntaria y visualmente guiada, primero en el plano lateral y luego en la línea media. La dominancia (diestro o zurdo) no se desarrolla hasta después del primer año y está claramente definida después de los 2 años. Un lactante que muestra una persistente preferencia por usar una de sus manos y cruza la línea media para tomar un objeto debe hacer pensar en una hemiparesia contralateral.
La manipulación de objetos en el lactante refleja la progresiva comprensión del mundo que lo rodea. A los 9 meses el niño examina los objetos en forma sistemática, gracias a la capacidad de procesar información en forma simultánea, y no secuencial como anteriormente, y aparece la pinza fina que permite una exploración más detallada. Manifestaciones claves de este desarrollo cognitivo asociado a la motricidad fina son la aparición alrededor de los 9 meses del sentido de permanencia que demuestra la representación simbólica de los objetos y la relación causa–efecto, pero es el lenguaje el mejor indicador de desarrollo cognitivo.
Frente a un niño que no ha adquirido la marcha se deben considerar los mecanismos subyacentes a la falla o lentitud en la adquisición de hitos motores, que se pueden dividir en 3 grupos:
A. Debilidad muscular: causada por enfermedades neuromusculares, que pueden comprometer desde la motoneurona periférica hasta la fibra muscular, incluyendo los trastornos de la transmisión en la unión neuromuscular. Característicamente se compromete la motricidad gruesa más que la fina (dependiendo del grado de debilidad). No es infrecuente que se asocie compromiso cognitivo y de lenguaje, como en la distrofia muscular de Duchenne o la distrofia miotónica. Por el contrario, los niños y niñas con atrofia muscular espinal presentan un muy buen desarrollo de estas áreas29,30.
B. Falta de equilibrio: secundario a ataxias congénitas o adquiridas por trastornos cerebelosos o neuropáticos (sensibilidad propioceptiva). En los cuadros sin compromiso de otras estructuras encefálicas, habitualmente el retraso motor afecta la bipedestación y la marcha, con presencia habitual de hipotonía muscular, siendo posible el gateo y un mejor uso de las manos en la exploración del ambiente. Las causas son múltiples, desde alteraciones del desarrollo cerebeloso, síndrome genéticos/metabólicos, hasta cuadros progresivos como tumores del sistema nervioso central o hidrocefalia dando perfiles temporales agudos, crónicos o intermitentes31.
C. Alteración en desarrollo de programas motores: se refiere al desarrollo anormal o lesiones en las redes neuronales requeridas para el movimiento. En este grupo se incluye la parálisis cerebra32, discapacidad intelectual y la dispraxia del desarrollo o trastorno de la coordinación motora33.
Desarrollo de la comunicación y lenguajeEn esta área el debate sobre la importancia relativa de mecanismos biológicos y ambientales en su desarrollo ha recibido mayor atención. La investigación apunta a que los menores de un año estarían dotados de habilidades lingüísticas desde el nacimiento, e incluso antes34.
Al evaluar un niño es necesario diferenciar la fonación, el habla, lenguaje y la comunicación social. El lenguaje se define como el conocimiento y uso de un sistema de símbolos para la comunicación interpersonal. El lenguaje comprende no sólo el habla, sino también el escuchar, comprender, y la comunicación por medios no verbales.
Retraso en adquisición de lenguajeAunque retraso del lenguaje no es sinónimo de discapacidad intelectual, ésta es la causa más frecuente de retraso del lenguaje, y todos los niños con DI presentan algún grado de retraso del lenguaje35. Clínicamente pueden evaluarse los componentes expresivos y receptivos, tanto como el aspecto fonológico, sintáctico, semántico y pragmático, siendo de utilidad la clasificación de Rapin y Allen36.
Es difícil diferenciar en el niño pequeño si el retraso es específicamente del área de lenguaje o es retardo global, especialmente si el desarrollo motor grueso ocurre dentro de limites esperados. En este caso es necesario prestar especial atención a los aspectos de desarrollo social/adaptativo, como el juego, control de esfínteres y actividades de la vida diaria (vestirse, lavarse, etc.). Extremadamente importante es detectar hipoacusia precozmente para lograr un mejor desarrollo de lenguaje y tener presente que se ha reportado asociación leve a inexistente entre otitis media con líquido y desarrollo de habla y lenguaje37. Otros cuadros a considerar en un niño con retardo en la adquisición de las habilidades lingüísticas incluyen el autismo infantil, en el cual existe un trastorno de la comunicación, no solo lenguaje oral, el trastorno específico del lenguaje (disfasia), trastornos motores severos (anartria) y un ambiente extremadamente empobrecido.
El tratamiento en niños con trastorno específico del lenguaje ha sido objeto de revisión. Los resultados de un metaanálisis en 200438 indicaron que la terapia del habla y el lenguaje podría ser efectiva para los niños con dificultades fonológicas o expresivas, pero con respecto a la efectividad para los niños con dificultades de sintaxis y especialmente con dificultades del lenguaje receptivo se consideró débil y se concluyó que faltaban estudios con metodología adecuada. Una nueva revisión sistemática del 2021 replica algunos resultados, como la mayor efectividad en mejorar habilidades expresivas fonológicas, con menor impacto sobre las habilidades morfosintácticas, metafonológicas y narrativas y la evidencia más débil de efectividad con respecto a las habilidades receptivas39.
Finalmente, es necesario tener presente que es responsabilidad de todos promover intervenciones que pueden disminuir la prevalencia de RDSM y actividades de promoción de desarrollo óptimo, que incluyen:
- -
Evitar el embarazo adolescente/parto prematuro
- -
Aumentar el número de enfermedades a pesquisar en el recién nacido (tamizaje)
- -
Disminuir la contaminación ambiental (plomo)
- -
Información a la comunidad sobre el efecto del alcohol en el feto
- -
Prevención de accidentes y abuso infantil
- -
Protección a familias en riesgo socio-cultural
- -
Consultas oportunas ante desviaciones o retrasos del desarrollo
- -
Mayor capacitación al equipo de salud en supervisión del desarrollo infantil
- -
Sensibilizar a la población acerca de la importancia del desarrollo del niño y la necesidad de estimulación temprana de lenguaje y juego.
- -
Promover el uso de guía anticipatoria
La autora declara no tener conflictos de intereses.