Un adecuado balance hídrico en los recién nacidos prematuros con extremo bajo peso al nacer es fundamental para la disminución de la morbimortalidad en los primeros días de vida. Con frecuencia, el manejo del balance hídrico es causa de confusión y mucha dedicación de tiempo entre especialistas. Uno de los elementos fundamentales, es precisar las pérdidas hídricas transepidérmicas y respiratorias, lo que se conoce como pérdidas insensibles. El objetivo de esta revisión es fundamentar los conceptos principales y sintetizar las formas habitualmente empleadas en este procedimiento, a través de una fórmula matemática de fácil aplicación y posible de llevar a una planilla de cálculos, para así simplificar este proceso y las indicaciones de fluidos derivadas.
An adequate fluid balance in extremely low birth weight newborns is essential to reducing morbidity and mortality during the first days of life. Fluid balance management in these newborns is often confusing and time consuming. Key to this process is correctly identifying transepidermal and respiratory water losses, known as insensitive losses. The purpose of this revision is to review the main concepts in this area and synthesize the habitual formulas utilized in fluid balance management in a spreadsheet that simplifies this process and consequent prescriptions.
La primera semana de vida en un recién nacido prematuro con extremo bajo peso al nacer (RNEBPN), es una etapa crítica para su sobrevivencia. En este período de transición de la vida fetal a la extrauterina, el neonato sufre significativos cambios en su composición corporal de agua: líquido intracelular (LIC), líquido extracelular (LEC) y agua corporal total (ACT)1. Por esta razón, en el enfrentamiento terapéutico de estos niños, es fundamental conocer su composición corporal, la fisiología del proceso de adaptación al ambiente extrauterino, las principales pérdidas de agua y las variables que influyen en el balance hídrico de estos. Las variaciones en la distribución del agua corporal son procesos fisiológicos, adecuadamente descritos en la literatura científica2,3, pero existen muchas maneras de abordarlos, lo que dificulta los consensos en el enfrentamiento clínico habitual.
Objetivo Sintetizar en una fórmula matemática, que simplifique el cálculo de los balances hídricos e indicaciones de fluidos, los diferentes métodos utilizados. Esta fórmula se fundamenta en las variaciones del agua corporal en RNEBPN durante la primera semana de vida.
2Agua corporal total, líquido intracelular y extracelularConsiderando que el peso corporal total del RNEBPN es 85-90% agua, dependiendo de su adecuación a la edad gestacional4, el buen manejo hídrico es determinante en el pronóstico. El ACT, está distribuida en el LIC y LEC. Este último se divide clásicamente en un espacio intersticial y vascular, aunque también se puede considerar un tercer espacio que comprende líquido libre en compartimientos corporales en estados fisiológicos, como líquido cefalorraquídeo, secreciones gastrointestinales y líquido pleural o peritoneal. En condiciones patológicas este tercer espacio puede expandirse a expensas de los otros, como ocurre en ascitis, derrame pleural, edema subcutáneo y sepsis5.
En el prematuro extremo, el LIC corresponde a un 40% y el LEC a un 60% del ACT1. En los días siguientes al nacimiento, hay una reducción progresiva del LEC por pérdida hídrica del componente intersticial, lo que se evidencia a través de una disminución, aproximada, al 10% del peso corporal5. Esto está determinado, principalmente, por líquido amniótico intra digestivo y de las vías respiratorias al nacimiento, el que posteriormente difunde a los espacios intersticiales, y después, al torrente circulatorio produciendo una expansión transitoria del LEC. La eliminación gradual de este líquido excedente, por vía transepidérmica, respiratoria y urinaria, genera una contracción fisiológica de este compartimiento, lo que modifica la relación LEC/LIC, hasta homologarse con los niños nacidos a término en quienes el LIC alcanza un 60% del ACT6.
3Adaptación postnatal inmediataPrevio al nacimiento el feto se encuentra en un ambiente acuoso y sus pulmones llenos de líquido; tiene una piel porosa con escasa queratina y riñones con un débito urinario alto y escasa capacidad de concentrar7, tiene una baja presión oncótica y una gran permeabilidad capilar3. Las aquaporinas (AQPs), son las proteínas de membrana responsables de la difusión de agua celular, presentes en casi todos los tejidos del cuerpo, cuya expresión aumenta luego del nacimiento. Estas son especialmente relevantes en el riñón, pulmón y cerebro del recién nacido para su correcta adaptación postnatal, permitiendo el paso del neonato desde un medio acuoso a uno seco8,9.
Tras el nacimiento, estos niños deben adaptarse rápidamente a un nuevo entorno aéreo y de baja humedad. Esto incluye un reordenamiento en la distribución corporal de los diferentes fluidos, en el cual, la contracción fisiológica del LEC es muy importante y se manifiesta en pérdida de peso en los días siguientes10.
4Pérdidas de aguaLas pérdidas fisiológicas de agua que deben ocurrir para la correcta contracción del LEC se pueden dividir en dos: las medibles y las no medibles o insensibles. Las medibles incluyen la orina y deposiciones. La diuresis, aunque muy variable, tiene limitaciones condicionadas por la escasa capacidad de concentrar, determinadas por asas de Henle más cortas y menor tono del intersticio medular por bajas concentraciones de urea7.
Las pérdidas por deposiciones no son tan gravitantes, ya que, por lo general, son inferiores a 5ml/kg/día en la primera semana7.
Las no medibles o insensibles, corresponden al agua que se evapora por el tracto respiratorio y piel. Esta última, es el principal determinante del equilibrio hídrico en el RNEBPN, debido a la extrema inmadurez funcional, por la falta de cornificación y escasos estratos celulares, lo que condiciona una epidermis delgada y permeable7,11.
Las AQPs3 y las AQPs5 son las proteínas predominantes en los queratinocitos y en las glándulas sudoríparas respectivamente, quienes contribuirán con las pérdidas insensibles correspondientes8.
5Pérdidas transepidérmicas (PTE)Estas pérdidas reflejan la inmadurez de la piel y la gran superficie en relación con el peso, lo cual es proporcionalmente seis veces la superficie de piel expuesta por kilogramo y, al menos, tres veces la masa de agua vulnerable a la evaporación12,13.
Las PTE en el RNEBPN, en un ambiente con 50% de humedad, durante las primeras 48 horas de vida es de 60g/m2/h (140mlkg/día); a los 3 días disminuye a 45g/m2/h (105ml/k/día) y hacia los 28 días es de 28g/m2/h (65ml/k/día). Diferente es en un recién nacido (RN) de 32 semanas y más, que presentan PTE similares a las observadas en los de término, 6-8g/m2/h (12ml/k/día)14.
Es importante considerar la pérdida térmica por evaporación. En un RN de 28 semanas, por cada 1ml evaporado se consumen 0,560 kcal14,15.
6Objetivo terapéuticoEl objetivo más importante es mantener un adecuado balance del agua, considerando que las pérdidas principales son transepidérmicas12. La contracción fisiológica del LEC, es un evento adaptativo que se debe respetar. Está determinada por la disminución de la resistencia vascular pulmonar y el consiguiente incremento de la presión telediastólica en aurícula izquierda, lo que estimula la secreción de factor atrial natriurético. Esto genera un balance negativo de agua y sodio de aproximadamente el 10% del ACT hacia el final de la primera semana16.
Un aporte inadecuado de líquido se traduce en una pérdida inapropiada de peso. Si ésta es inferior al 3% o mayor al 12% del peso de nacimiento en el tercer día de vida, hay una mayor mortalidad en RNEBPN. Así mismo, una pérdida de peso menor a la fisiológica incrementa el riesgo de enfermedad pulmonar crónica (displasia broncopulmonar), enterocolitis necrotizante, edema pulmonar y deterioro de la función cardiaca16–19. En casos de baja ponderal suprafisiológica, se asocia a deshidratación, hipoperfusión tisular y hemorragia intraventricular17. Una baja de peso proyectada de 2% diario, para llegar a un 10% hacia el día 5 y un máximo de 15% al fin de la primera semana, representa un rango seguro en la velocidad de contracción del LEC6,20.
En casos de LEC expandido, que podría verse, además, asociado a un sodio corporal total aumentado, como sería la situación de un recién nacido hidrópico, el enfrentamiento es diferente, ya que la eliminación del exceso de agua es un objetivo terapéutico en sí mismo12, por lo que excede los objetivos de esta revisión y no se analizará.
7ConsideracionesSe debe tener en consideración diversos factores que pueden modificar la PTE, tal sería el caso de los calefactores radiantes, dispositivos de fototerapia, ventiladores mecánicos e incubadoras humidificadas21,22.
8EstrategiasPara conseguir un balance hídrico controlado, se debe disminuir y reponer pérdidas, aislar del contacto con el aire y evitar corrientes.
Humidificar y calentar el aire inspirado reduce pérdidas insensibles por vía aérea14. Mantener una alta humedad dentro de la incubadora (90%) durante los primeros días de vida, disminuye la PTE hasta un 60%3.
La identificación y reposición de las pérdidas más importantes, considerando la contracción fisiológica del LEC, constituye una estrategia fundamental.
9Humedad AmbientalMantener un ambiente con alta humedad, principalmente en recién nacidos inmaduros y de extremo bajo peso, reduce las pérdidas transepidérmicas. Así, un prematuro menor de 26 semanas de gestación, puede incrementar hasta en un 100% las PTE, al disminuir la humedad ambiental de 60% a 20%. De manera opuesta, al humidificar sobre 90%, estas se reducen a menos de 40ml/kg/día7,23. Por esta razón, indicar alta humedad ambiental dentro de la incubadora, inmediatamente después del nacimiento, puede reducir de manera significativa las PTE.
10Balance HídricoBasado en los conceptos mencionados, y considerando los métodos utilizados para el cálculo del balance hídrico, se resume en una fórmula matemática una forma de medir de manera simple y precisa las pérdidas insensibles, en un intento por minimizar el error y consensuar una metodología para el cálculo de los aportes. Para estos fines se debe utilizar balanzas digitales de precisión, con un margen de error inferior a 10 gramos.
10.1I. Ingresos y EgresosLos ingresos (I), todos medibles, deben incluir la totalidad de los aportes enterales y parenterales.
Los egresos (E):
- -
Medibles (m): diuresis, deposiciones, extracciones, residuo gástrico o vómitos, otros (drenajes)
- -
Insensibles (i): pérdidas transepidérmicas (PTE) y respiratorias
Ingresos (g)–Egresos totales (g)=Variación de peso (-g/+g)
Ingresos–Egresos (medibles+insensibles)=Variación de peso
Ingresos–Variación de peso=Egresos (medibles+insensibles)
Finalmente: Ingresos–Variación de peso - Egresos medibles=Pérdidas insensibles
Las variaciones de peso del neonato reflejan los cambios en el balance hídrico, por lo que la medición seriada del peso es muy importante para el cálculo de las pérdidas insensibles, las cuales corresponden a los ingresos menos las pérdidas medibles, más las pérdidas de peso o menos la ganancia de peso. Esto último, es una causa frecuente de confusión al calcular el balance hídrico, por lo que se debe prestar particular atención al sumar la pérdida de peso o restar la ganancia.
Para estimar las variaciones de peso se debe utilizar una balanza digital neonatal calibrada y una precisión de lectura no mayor a 5 gramos.
10.3III. Aportes HídricosUna vez determinado el balance e identificados la totalidad de ingresos y egresos, se pueden programar los aportes para los siguientes días y horas. La natremia es de mucha ayuda, ya que un valor alto es concordante con una significativa pérdida de agua libre, en contraste con uno bajo, propio de un LEC expandido a expensas de agua libre, aunque con un sodio corporal total aumentado. Por estas razones, en los primeros días no se aporta este componente, aunque se debe evaluar al menos dos veces por día para evaluar la condición antes analizada12.
A continuación, se explicará cómo, cuánto y por qué vía se realiza el aporte hídrico.
Cálculo del aporte hídrico:
Anteriormente se menciona que los ingresos menos los egresos corresponderían a la variación de peso, por lo que, si la variación de peso es cero, los ingresos y egresos serían equivalentes, por consiguiente, también, equivalentes los ingresos a las pérdidas medibles e insensibles. Esto se explica en la siguiente fórmula matemática:
Ingresos–Egresos=Variación de peso
Ingresos=Egresos (en condiciones de Variación de peso=0)
Ingresos=Totalidad de los Egresos (medibles+insensibles)
Si queremos tener un balance hídrico negativo, para responder a la pérdida de peso fisiológica del recién nacido, entonces, los aportes a entregar serían equivalentes a los egresos menos la variación de peso deseada.
Aporte=Egresos (medibles+insensibles)–(Variación peso deseada)
Para determinar la variación de peso deseada, consideramos el peso actual al que se resta el peso ideal, considerando los días de vida del recién nacido:
Variación peso deseada=(Peso actual)–(Peso ideal)
Para determinar el peso ideal, se considera una disminución diaria de 2% con relación al peso de nacimiento. Así, este sería de 10% y 14% a los 5 y 7 días de vida respectivamente.
Peso ideal: Peso al nacimiento–(0,02 x peso nacimiento x edad en días)
De esta manera, simplificando la fórmula:
Peso ideal=Peso al nacimiento (1–0,02 x edad en días)
Para los efectos referenciales de volumen/peso (ml/k), se utiliza el peso de nacimiento durante la primera semana.
En este proceso, es importante ir contrastando las variaciones de peso con la natremia, lo cual puede ser particularmente importante en niños edematosos o hidrópicos. Como se comentó anteriormente, no se profundizará en este tipo de condiciones, por exceder los objetivos de esta revisión.
Cómo aportar
Los conceptos previamente desarrollados se pueden traducir en una fórmula matemática:
Aportes=Egresos totales (medibles+insensibles)–(Variación peso deseada)
Aportes=Egresos (m+i)–(Peso actual–[Peso al nacimiento x
(1 - 0,02 x edad en días)])
De esta manera, conociendo los egresos, medibles e insensibles (calculados con la fórmula de balance), el peso actual y de nacimiento y, la edad en días, se puede hacer un rápido cálculo de las necesidades de fluidos para las próximas 24 horas, aunque se puede modificar antes, de acuerdo con el siguiente balance hídrico.
Idealmente, los aportes, se podrían hacer a través de dos vías:
- -
Acceso vascular central: vía de flujo constante para infusión de nutrición parenteral.
- -
Acceso vascular periférico: vía de flujo variable a ajustar acorde a los nuevos cálculos de indicación de fluidos y electrolitos.
Lo anteriormente descrito se podría ejemplificar con un caso creado para estos efectos:
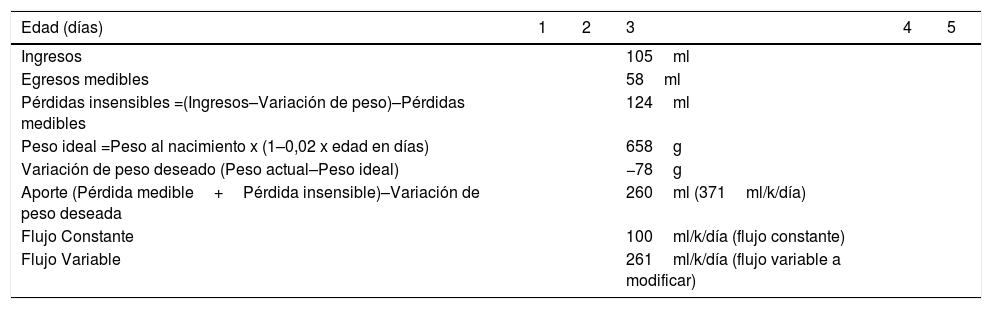
RN prematuro extremo. Peso al nacimiento 700g. A los 3 días pesa 580g, con un descenso de 77g en las últimas 24 horas. Ingresos por fleboclisis: 105ml (150ml/k), extracciones de sangre: 3ml. Residuo gástrico 0. Deposiciones 0. Diuresis 55ml (3,3ml/k/h).
¿Cuál sería la necesidad hídrica para las próximas 24 horas?
Se puede ir realizando paso a paso:
1. Determinar pérdidas insensibles a través del cálculo de balance hídrico):a) (Ingresos–Variación de peso)–Pérdidas medibles=Pérdidas insensibles
Sería: (105ml–(-77ml) - 58ml)=124ml (177ml/k/d)
2. Cálculo de peso ideal:a) Peso ideal=Peso al nacimiento x (1–0,02 x edad en días)b) Peso ideal=700g x (1–0,02×3)=700g x 0,94=658g
3. Determinar variación de peso deseada:a) (Peso actual)–(Peso ideal)=580g–658g=- 78g
4. Calcular aportes:a) Aportes o Ingresos=(m+i)–(Variación de peso)b) Aportes=(58ml+124ml)–(- 78ml)=260ml (371ml/k/d)
Este ejemplo se resume en Tabla 1.
Ejemplo caso clínico
| Edad (días) | 1 | 2 | 3 | 4 | 5 |
|---|---|---|---|---|---|
| Ingresos | 105ml | ||||
| Egresos medibles | 58ml | ||||
| Pérdidas insensibles =(Ingresos–Variación de peso)–Pérdidas medibles | 124ml | ||||
| Peso ideal =Peso al nacimiento x (1–0,02 x edad en días) | 658g | ||||
| Variación de peso deseado (Peso actual–Peso ideal) | −78g | ||||
| Aporte (Pérdida medible+Pérdida insensible)–Variación de peso deseada | 260ml (371ml/k/día) | ||||
| Flujo Constante | 100ml/k/día (flujo constante) | ||||
| Flujo Variable | 261ml/k/día (flujo variable a modificar) |
Como indicaciones adicionales, dados los altos volúmenes de pérdidas insensibles, se debe considerar aumentar la humedad ambiental a 70-90%, revisar humidificación en ventilador24 y planificar una reposición muy gradual de la pérdida, para evitar complicaciones asociadas a la sobrecarga hídrica como sería la reapertura del ductus arterioso o congestión cardiopulmonar. El volumen total por indicar, incluyendo el déficit de líquido, no debiera sobrepasar los 200ml/k/día, complementando con mediciones seriadas de la natremia, al menos dos veces por día, para así tener una mejor comprensión del estado del LEC y evitar estos riesgos12.
Por último, se debe aumentar la frecuencia de los balances hasta que se controlen las pérdidas de manera adecuada.
11Humidificación AmbientalPor la importancia de esta estrategia, como recurso terapéutico, se profundiza en los diversos beneficios de aplicarla en incubadoras. Se ha visto que es fundamental para un adecuado balance hídrico, permitiendo un mejor manejo de las pérdidas transepidérmicas al disminuir el aporte de líquidos y mejora el balance electrolítico, disminuyendo la hipernatremia y las pérdidas insensibles24–26.
Al ajustar el aporte de fluidos, concomitante con una alta humedad ambiental, el recién nacido estará menos expuesto a complicaciones asociadas a la sobrecarga de volumen24, así como menor riesgo de mortalidad y morbilidades en las cuales esta condición tiene un rol27–29, reafirmando la importancia de un adecuado balance y manejo de líquidos.
12ConclusiónDebido a que el adecuado balance del agua es una variable decisiva para la supervivencia en los primeros días de vida, se podría considerar el uso de esta fórmula matemática que resume la experiencia de muchos centros de Neonatología y que se fundamenta en estudios que determinan las variaciones fisiológicas que ocurren en este crítico periodo. Esta fórmula permite simplificar el cálculo de los balances hídricos y orienta en los aportes que individualmente requiere cada niño. Asociada a una planilla de cálculo, podría ser de gran utilidad.
Declaración de conflicto de interésLos autores declaramos que no hay conflictos de interés