La cirugía de la obesidad ha tenido un impresionante desarrollo en los últimos 20 años, debido a la necesidad de tratamiento efectivo y duradero para esta enfermedad crónica epidémica. La introducción de la técnica laparoscópica a las cirugías bariátricas contribuyó en forma importante a disminuir sus complicaciones y mortalidad. Las operaciones más frecuentes en el mundo son el bypass gástrico, la gastrectomía vertical, la banda gástrica ajustable y la derivación biliopancreática, aunque en la actualidad en nuestro país se utilizan solo las dos primeras. Se describen estas cirugías bariátricas, su técnica, complicaciones y resultados. El tratamiento quirúrgico de la obesidad logra bajas de peso y control de las comorbilidades muy superiores a las logradas por el tratamiento médico y terapia farmacológica. Por ello, el tratamiento quirúrgico es la terapia estándar para pacientes con obesidad.
Obesity surgery has had an impressive development in the last 20 years, due to the need for effective and lasting treatment for this epidemic cronic disease. The introduction of laparoscopic technique in bariatric surgical interventions contributed significantly on reducing surgical complications and mortality. The most common operations in the world are gastric bypass, sleeve gastrectomy, gastric banding and biliopancreatic diversion, though only the first two mentioned are used in our country today. These bariatric surgery, their technique, complications and results are described. Surgical treatment of obesity achieves weight loss and comorbidities control far superior to those achieved by medical treatment and pharmacologic therapy. Therefore, surgical treatment is the standard therapy for obese patients.
El término cirugía bariátrica deriva de la raíz griega baros, que significa relativo al peso. Define al conjunto de intervenciones quirúrgicas diseñadas para producir pérdidas importantes de peso. La cirugía bariátrica se ha convertido en una actividad creciente y continua, muy frecuente en cualquier centro de salud, determinada básicamente por dos factores: la elevada prevalencia de obesidad, tanto a nivel mundial como nacional; y la falta de respuesta efectiva al tratamiento médico, basado en dieta, actividad física, cambios conductuales y farmacoterapia en distintas combinaciones.
IndicacionesA partir de las recomendaciones del panel de consenso del National Institute of Health de los EE.UU., que datan de 1991, se produjo una rápida difusión del tratamiento quirúrgico de la obesidad. Sus ya conocidas recomendaciones de indicar el tratamiento quirúrgico para pacientes portadores de Índice de Masa Corporal (IMC) > a 40kg/m2 y para pacientes que tienen un IMC > a 35kg/m2, pero con comorbilidades asociadas a la obesidad, han sido la referencia desde entonces (1). Sin embargo, en los últimos años y debido a factores como: buenos resultados del tratamiento quirúrgico, disminución importante de la morbimortalidad, aplicación de la técnica laparoscópica con todos sus beneficios, pobres resultados de la terapia médica y difíciles de mantener al largo plazo; en la práctica clínica son cada vez más los centros de obesidad que indican el tratamiento quirúrgico para pacientes portadores de IMC entre 30 y 35kg/m2, especialmente sobre 32kg/m2, en la medida que tengan comorbilidades metabólicas y que constituyen parte importante del foco a tratar, como son la diabetes mellitus y dislipidemias severas (2-5).
Hay clara evidencia de que la cirugía bariátrica no solo es efectiva para tratar la obesidad y la diabetes mellitus 2, sino que además es costo-efectiva, lo que quiere decir que los beneficios para la salud se alcanzan a un precio relativamente aceptable (6). La Federación Internacional de Diabetes, en una reciente declaración, recomienda el tratamiento quirúrgico para personas con diabetes tipo 2 asociada a obesidad (IMC ≥35kg/m2) y, bajo algunas circunstancias, para pacientes que tienen IMC entre 30 a 35kg/m2, como Hb glicosilada 7,5%, a pesar de estar tratados con la óptima terapia convencional, especialmente si el peso está aumentando o existen comorbilidades que no logran ser controladas con la terapia estándar (6).
Una revisión Cochrane del año 2009 concluyó que la cirugía bariátrica produce mayor pérdida de peso que el tratamiento convencional en obesidad clase I (IMC > 30kg/m2) y en obesidad severa, acompañado por mejorías en las comorbilidades como diabetes mellitus 2, hipertensión arterial y mejoría en la calidad de vida (7). Hasta hace muy poco el rango de edad para indicar cirugía bariátrica era de 18 a 65 años, sin embargo, datos recientes muestran que los adolescentes y los pacientes de 70 años también pueden beneficiarse de este tratamiento, sin aumentar los riesgos.
ContraindicacionesLas contraindicaciones específicas para realizar cirugía bariátrica están muy acotadas a: alcoholismo, abuso de drogas (activos) y la presencia de patología psiquiátrica no controlada o descompensada. También se considera una contraindicación muy relevante cuando el paciente no es capaz de comprender el procedimiento, sus riesgos, sus beneficios, la evolución esperada; ni será capaz de emprender los necesarios cambios en el estilo de vida que se requieren para el éxito de la intervención (6,8,9).
FrecuenciaSe ha estimado recientemente que el año 2008 se realizaron cerca de 350.000 operaciones bariátricas en el mundo (10), alrededor de unas 30.000 de ellas en Sudamérica, siendo Brasil el país sudamericano que más actividad quirúrgica tiene y es responsable de alrededor de un 80% de las intervenciones bariátricas del continente. En Chile se estima que fueron realizadas al menos unas 1.500 operaciones ese año.
Las cirugías más frecuentes en el mundo, en la actualidad son: Banda Gástrica Ajustable, Gastrectomía Vertical, Bypass Gástrico y Derivación Biliopancreática. Sin embargo, son dos de ellas las que se realizan en más de un 90% de los casos. El Bypass Gástrico es la operación que se realiza en el 49% de todas las intervenciones en el mundo y la instalación de Banda Gástrica Ajustable en el 42% de las veces (10). La Gastrectomía Vertical es la intervención que más ha aumentado su frecuencia en forma relativa, pero aún sigue jugando un rol muy secundario como intervención quirúrgica en el mundo y estrictamente es considerada aún en etapa investigacional (11). Existen variaciones acerca de las preferencias por las distintas operaciones en el mundo; el Bypass Gástrico sigue siendo la cirugía bariátrica más frecuente en Estados Unidos, mientras en Europa el péndulo se está moviendo desde la Banda Gástrica Ajustable hacia el Bypass Gástrico (12).
Son tres los procedimientos quirúrgicos utilizados en la práctica clínica contemporánea: el Bypass Gástrico, la Gastrectomía Vertical y la Banda Gástrica Ajustable, aunque esta última está en franco desuso en nuestro país.
Evaluación preoperatoriaLa evaluación del paciente candidato a cirugía bariátrica involucra a múltiples disciplinas. Tiene por objeto diagnosticar cuál es el estado fisiológico del paciente, identificar objetivamente la presencia de factores que lo convierten candidato a ser tratado quirúrgicamente y pesquisar comorbilidades relevantes que deban ser manejadas para optimizar resultados. Esta optimización puede necesitar especialistas como cardiólogos, pneumólogos, gastroenterólogos, neurólogos, traumatólogos y psiquiatras.
Las evaluaciones iniciales son efectuadas por el cirujano bariátrico y el nutriólogo. La evaluación psicológica, hoy por hoy, es requisito fundamental exigido en EE.UU. por compañías aseguradoras y por los Centros de Excelencia (9). Se ha adoptado hace ya largo tiempo en nuestro país como evaluación indispensable para plantear la cirugía bariátrica.
Un tema importante de las evaluaciones iniciales son la entrega de información al paciente, explicarle potenciales riesgos y beneficios, y decidir siempre sobre la base de una recomendación terapéutica multidisciplinaria.
Elegibilidad: qué técnica quirúrgica para qué pacienteLa elección del procedimiento bariátrico es compleja y requiere de un cuidadoso análisis de los riesgos y beneficios específicos para cada paciente. Un aspecto relevante que hay que considerar es la experiencia del cirujano y las preferencias regionales y locales de cada centro quirúrgico para la recomendación de la técnica. De todas formas la elección debe estar basada en el análisis hecho por un equipo multidisciplinario.
Todas las técnicas quirúrgicas tienen sus propios riesgos y beneficios, y no existe información científica concluyente actual que permita recomendar operaciones específicas para cada paciente (6,8,9).
En su revisión de evidencia, la Asociación Europea de Cirugía Endoscó-pica concluyó que el procedimiento bariátrico de elección depende de factores individuales como el IMC, el riesgo perioperatorio, las variables metabólicas, la presencia de comorbilidades, las competencias del cirujano y, por último, las preferencias del paciente y del cirujano tanto como de su institución (13).
Bypass gástricoEn 1966 Mason describe el primer Bypass Gástrico desarrollado para producir baja de peso, distinto al conocido actualmente (consistía en una gastrectomía horizontal asociada a una gastroyeyunoanastomosis simple). Posteriormente, en 1977, Alder y Terry correlacionaron el largo del remanente gástrico con la pérdida de peso. En el mismo año, Alden propuso solamente engrapar el estómago -en forma horizontal- con el fin de disminuir la posibilidad de filtración, y Griffen introduce la configuración en Y de Roux para eliminar el reflujo biliar. En 1994 Wittgrove y Clark describen los primeros pacientes operados de un bypass gástrico por vía laparoscópica (14).
El Bypass Gástrico es considerado mundialmente como el tratamiento quirúrgico estándar para la obesidad, por la gran cantidad de información que existe sobre esta operación y los buenos resultados reportados a muy largo plazo, en pacientes portadores de obesidad mórbida.
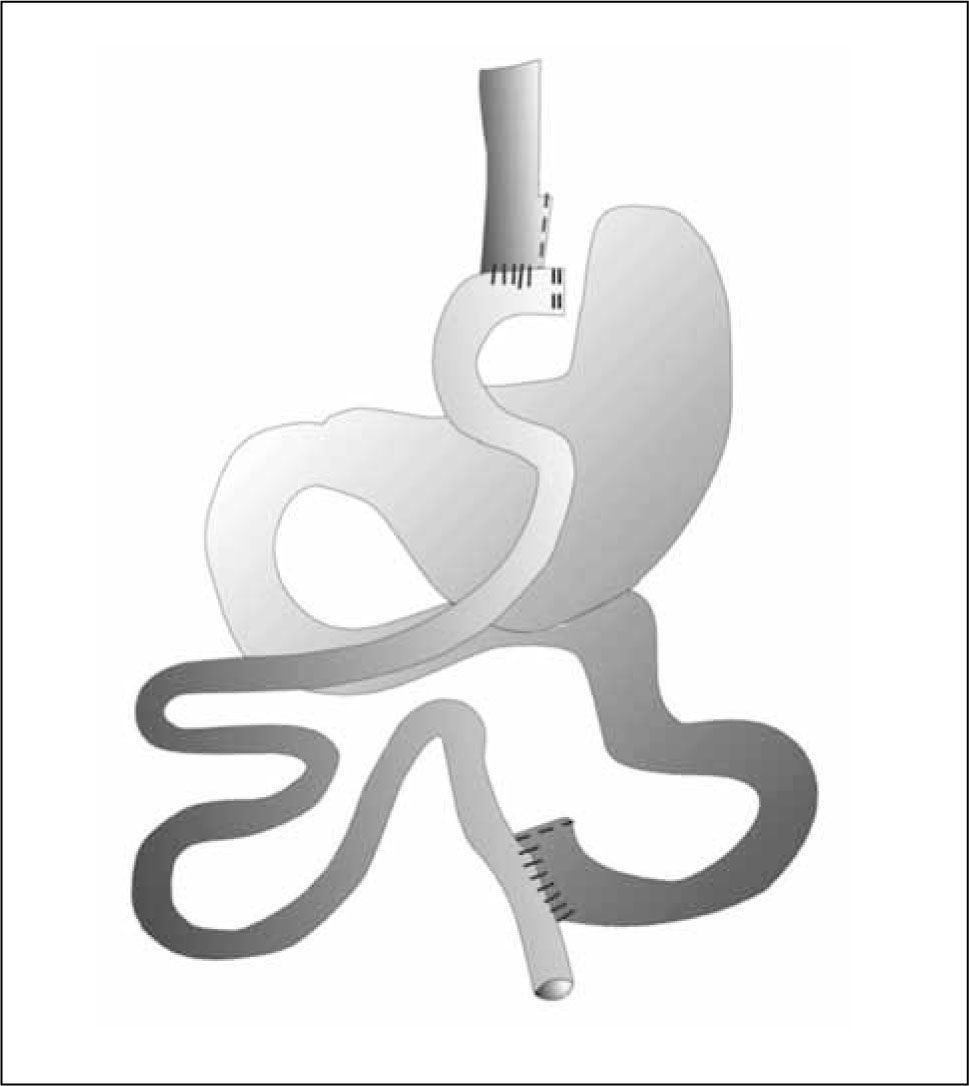
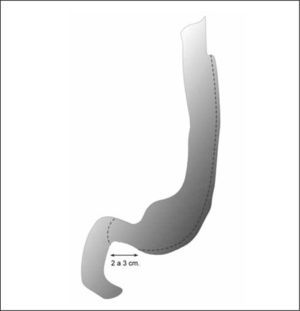
TécnicaConsiste en la creación de un pequeño reservorio gástrico a expensas de la curvatura menor, de no más de 30 ml. de capacidad, asociado a una gastroyeyunoanastomosis a un asa defuncionalizada en Y de Roux. El estómago distal permanece in situ y queda excluido del tránsito alimentario (Fig. 1).
Bypass gástrico
(Ref. 59)
En este procedimiento han sido tres los aspectos técnicos de especial controversia: el tamaño de la bolsa gástrica, el diámetro de la anastomosis entre el estómago y el yeyuno, y el largo del asa defuncionalizada.
El tamaño de la bolsa gástrica resulta difícil de medir con certeza, pues si se mide en el periodo perioperatorio inmediato (la clásica radiografía contrastada del postoperatorio) está distorsionada por el proceso inflamatorio cicatrizal. Se ha encontrado una correlación negativa entre el tamaño de la bolsa y la pérdida de peso a los 6 y 12 meses, después de medir radiografías contrastadas en 2 planos (15). Con la intención de medir en forma tridimensional se publicó una técnica de volumetría con tomografía axial computada (16). Aunque no existe evidencia rigurosa al respecto, la recomendación actualmente es dejar una bolsa gástrica pequeña, menor a 20 ml. y que excluya al fondo gástrico.
El tamaño de la anastomosis gastroyeyunal se puede precisar con relativa certeza cuando se utiliza sutura mecánica circular. La engrapadora circular N° 21 deja un diámetro interno de 11 mm. y la engrapadora N° 25 lo deja de 15 mm. Se reporta 8% de estenosis con engrapadora circular 21 versus 2% con engrapadora 25 (17). La mayoría de los autores propone un diámetro menor a 15 mm. pero mayor a 10 mm., que es el tamaño límite bajo el cual aparecen síntomas de disfagia. Cuando la sutura se realiza en forma manual se recomienda la utilización de una sonda gástrica a manera de tutor, de un diámetro 45 Fr. o menor, que dejaría un diámetro de menos de 15 mm.
El largo del asa alimentaria habitual va entre 75 y 150 cm. de largo. En un estudio prospectivo se comparó la anastomosis en asa larga (100 cm.) con anastomosis en asa corta (40 cm.). La baja de peso que se encontró tuvo relación directa con el largo del asa, mayor baja de peso en pacientes con anastomosis en asa larga. Sin embargo, estos pacientes tuvieron mayor proporción de déficits nutricionales (18). Por otra parte, se comparó retrospectivamente, en un seguimiento de 11 años, a pacientes portadores de obesidad mórbida y superobesidad, con anastomosis en asa corta (40 cm.) con otro grupo con asa larga (100 cm.). No se encontró diferencias entre ambos grupos de pacientes respecto de la intensidad de la baja de peso ni en la posibilidad de reganancia de peso al largo plazo (19). Un largo de asa mayor a 150 cm. sería recomendable solo para pacientes sometidos a cirugía revisional del Bypass Gástrico, en el seguimiento al largo plazo.
ComplicacionesEl desarrollo tecnológico asociado a la experiencia en cirugía mínimamente invasiva de los últimos 20 años, ha permitido que la gran mayoría de la cirugía bariátrica sea desarrollada por vía laparoscópica, incluido el Bypass Gástrico (12). La conversión a cirugía abierta, sin embargo, existe y está reportada entre 0 a 5,7%.
Las complicaciones más frecuentes son la filtración de anastomosis con una frecuencia reportada de entre 0,6 a 4,4%, es la más temida de las complicaciones por el riesgo asociado a mortalidad que implica (20). El sangrado postoperatorio es otra complicación y puede expresarse como hemoperitoneo o como hemorragia digestiva proveniente de sangrado a nivel de alguna de las anastomosis, está reportada en 0,6 a 3,7% de los casos (21). Todos los pacientes obesos tienen un riesgo aumentado de fenómenos tromboembólicos y esa es la principal causa de mortalidad en la cirugía bariátrica, tiene una frecuencia de 0,34% (22). Por último, la obstrucción intestinal precoz se presenta en un 0,4 a 5,5% (20, 21) y tiene múltiples causas dadas fundamentalmente por la creación de nuevos espacios mesentéricos, que ofrecen la posibilidad de desarrollar hernias internas. La obstrucción intestinal a largo plazo existe con una frecuencia que podría llegar al 5% (23) y es un riesgo del que están exentos los pacientes sometidos a gastrectomía vertical laparoscópica o banda gástrica.
MortalidadEn la primera revisión sistemática de la literatura y metaanálisis (85.048 pacientes) sobre mortalidad en cirugía bariátrica, Buchwald reportó una mortalidad de 0,41% en bypass abierto y 0,6 en el laparoscópico (24). En Chile, en el año 2006 el equipo de trabajo del autor encontró una mortalidad global de 0,3% para bypass, siendo la mayoría de ellos realizados en ese tiempo aún por vía abierta (25). Un estudio reciente reporta la mortalidad contemporánea (a partir del 2005) de bypass gástrico realizado por vía laparoscópica en 0,09% y 0,12% cuando es realizado vía abierta (26).
ResultadosEl objetivo final de la cirugía bariátrica es producir baja de peso y se mide como el porcentaje de peso perdido. Se considera exitoso un tratamiento quirúrgico que produce al menos 50% de pérdida del exceso (PEP) medido a 1 año. De todos los pacientes sometidos a cirugía bariátrica en el mundo, alrededor de un 20% no consigue bajar un 50% de su exceso (12).
En una cohorte retrospectiva de 9.949 pacientes sometidos a Bypass Gástrico, seguidos un promedio de 7,1 años, se los comparó con un número equivalente de pacientes obesos no operados. Se encontró que la mortalidad por cualquier causa se redujo un 40% en los sometidos a Bypass Gástrico y disminuyó específicamente la mortalidad por enfermedad coronaria, diabetes mellitus y cáncer. Sin embargo, se observó una mayor frecuencia de muerte por suicidios en la población operada (27).
En un reporte de 22.094 pacientes se encontró un 68,2% de pérdida esperada de peso (PEP) (64,2 - 74,8%), un 83,7% de resolución de la diabetes, un 67,5% de resolución de la hipertensión y 96,9% de mejoría de la dislipidemia (11). En nuestro medio (28) se reportan 232 pacientes seguidos a un año en que el IMC disminuyó de 44 a 29,3kg/m2, el colesterol total y HDL, glicemia e insulinoresistencia disminuyeron significativamente a partir del 3° mes de la cirugía, la diabetes desapareció en el 97% de los diabéticos, la presión arterial se normalizó en el 53% de los hipertensos y se corrigió la dislipidemia en el 88% de los pacientes.
Gastrectomía vertical laparoscópica (en manga)Comúnmente conocida como “gastrectomía en manga”, por la traducción literal al español de “sleeve gastrectomy”, la Gastrectomía Vertical es una técnica relativamente nueva en la cirugía bariátrica. La denominación de esta técnica en nuestro idioma ha sido controversial, pues de la traducción literal del término inglés resulta un concepto no estrictamente correcto en español, desde el punto de vista gramatical. Gastrectomía Vertical (GV) aparece como un término más adecuado, se corresponde con la definición técnica de esta gastrectomía y, por ello, ha sido adoptado por la Sociedad Española de Cirugía Bariátrica en su Asamblea SECO Valencia-2010. Ya se había llamado la atención sobre este tema el 2008 (29) y en Brasil ya se ha adoptado esta nomenclatura desde el año 2010 (30).
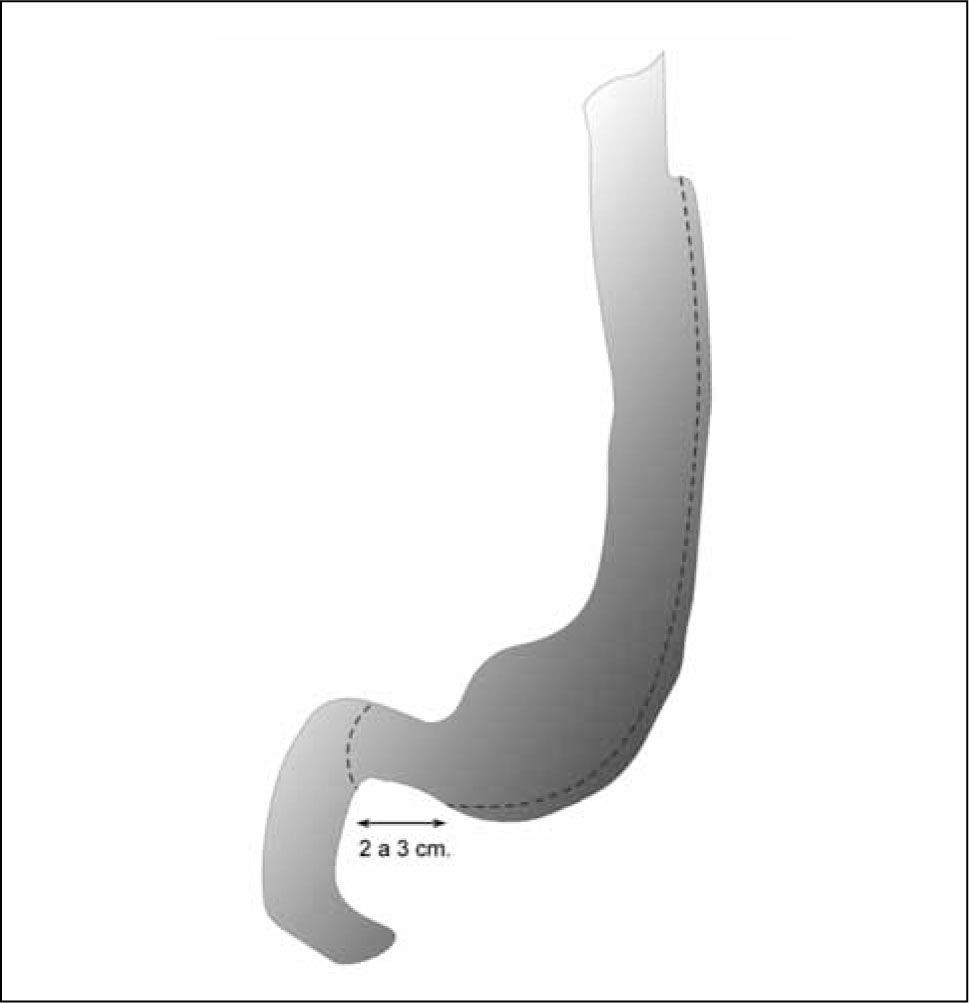
La GV (Fig. 2) fue originalmente desarrollada como una primera etapa de un tratamiento bariátrico definitivo, con la intención de disminuir los riesgos de la intervención quirúrgica defnitiva (como un bypass o unswitch duodenal) en población obesa de alto riesgo por sus comorbilidades o por ser pacientes superobesos.
Gastrectomía vertical
(Modificada de Ref. 60)
Recientemente por los buenos resultados respecto de la baja de peso, por la factibilidad técnica de realizarla por vía laparoscópica y por tener morbimortalidad acotada, se la ha recomendado como operación bariátrica única y defnitiva para pacientes obesos con comorbilidades (31-33). Por esto se ha convertido en una alternativa muy atractiva para pacientes y cirujanos, para ser indicada y efectuada en pacientes obesos con IMC más bajos. Los resultados tempranos y a mediano plazo son prometedores, con series que reportan hasta un 85% de %PEP a 1 año (32), resolución adecuada de las comorbilidades y resultados comparables al bypass gástrico (34-36). Sin embargo, aún falta un gran flujo de resultados a largo plazo para que su aceptación sea aún más amplia.
TécnicaLa GV es un tipo de gastrectomía subtotal que deja un estómago tubular a expensas de la curvatura menor, se extirpa alrededor de un 85 a 90% del estómago y no necesita la creación de anastomosis de ningún tipo. A pesar de que la extensión de la resección gástrica es amplia, el desarrollo de instrumental de sutura mecánica y de selladores vasculares ha permitido que esta técnica se realice por vía laparoscópica en forma expedita.
No existe consenso acerca del calibre de la sonda gástrica para determinar el tamaño de la cavidad gástrica tubulizada residual, ni acerca del beneficio de resecar también el antro gástrico. El diámetro fnal del estómago depende de varios factores técnicos intraoperatorios, independientes del diámetro de la sonda. Aunque los reportes iniciales de la técnica fueron utilizando sondas calibre 60 Fr., existe una tendencia actual a reducir el calibre de la sonda a 32 – 34 Fr., calibres que no difieren mucho en el volumen gástrico residual que dejan (37).
Aunque la descripción inicial de la técnica comenzaba con la disección y resección gástrica a 6 cm. proximal al píloro (con el objeto de alterar lo menos posible el mecanismo de vaciamiento gástrico, manteniendo intacta la bomba antro-pilórica), la tendencia actual es a iniciar la gastrectomía más cerca del píloro, comenzando la disección a 2 cm. proximal al píloro, con el objeto de potenciar aun más el componente restrictivo de la operación. Sin embargo, no hay evidencia actual concluyente que soporte esto.
Entre las 24 a 48 hrs. siguientes, existe la posibilidad de realizar una radiografía contrastada de esófago, estómago y duodeno con sulfato de bario diluido o con medio de contraste hidrosoluble, para precisar la anatomía postoperatoria de este nuevo estómago tubulizado, que es variable y depende en forma muy importante de detalles técnicos. El patrón radiológico inicial, que es variable, puede ser precisado para comparaciones a futuro, que permita evaluar objetivamente modificaciones del tamaño de la cavidad gástrica residual, específicamente el potencial de crecimiento, sobre todo en los pacientes que puedan presentar reganancia o pobre pérdida de peso. En un pequeño grupo de pacientes permitirá eventualmente el diagnóstico de fltraciones precoces, aunque la utilidad con este fin es muy limitada, pues las manifestaciones clínicas de esta grave complicación suelen ser más tardías.
La realimentación se inicia después de realizada la radiografía, con dieta líquida hipocalórica fraccionada de menos de 500 cal./día, por 7 a 10 días y durante las siguientes 3 semanas se continúa con una dieta hipocalórica licuada.
Para los pacientes que cursan su periodo postoperatorio sin eventos adversos, la hospitalización dura habitualmente entre 48 a 72 horas.
ComplicacionesLa frecuencia de complicaciones reportadas varía entre 3,4 a 16,2%, siendo la complicación más frecuente el sangrado, expresado como hemoperitoneo en un 0,4 a 8%, y la más temida de todas las complicaciones, la filtración, se ha reportado ocurrir entre un 0 a 4,3%. Recientemente se reporta una revisión sistemática de la literatura (29 trabajos, 4.888 pacientes) con un 2,4% de promedio de filtración. En un 89% de los casos ocurre en el tercio superior gástrico y cuando se utilizó una sonda de calibración de un diámetro 40 Fr. hubo 0,6% de filtración comparado con 2,8% cuando la sonda fue menor (38). La reintervención quirúrgica dentro de los 30 días siguientes tiene una frecuencia reportada de 0 a 7,4%. Una complicación emergente, que ha aparecido especialmente después de esta técnica, es la trombosis del eje mesentérico-portal parcial o total y a la que no se le ha reconocido algún factor causal específico y no tiene relación con trombosis en otros territorios sistémicos.
ResultadosLos resultados a 1 año, medidos como porcentaje de pérdida del exceso de peso, son bastante satisfactorios, entre un 59 a 86% de %PEP a 1 año (32,34-36), y a 2 años fuctúa entre 62 a 84%. Recientemente se reportan 41 pacientes seguidos a 6 años, con IMC preoperatorio de 39,2kg/m2, poco menos de un tercio (11 pacientes) de ellos necesitaron una segunda operación y de los otros 30 pacientes el PEP fue 77,5% a 3 años y 53,3% a 6 años (39). Se reportan resultados en 23 y 27 pacientes a 5 y 6 años de seguimiento respectivamente. A 5 años el PEP fue de 71,3% y a los 6 años el PEP cayó a 55,9%. Solo un 54,4% de los pacientes lograron un PEP>50% (40). Claramente se muestran muy buenos resultados precoces (a 12 meses), pero la mantención de la pérdida de peso decaería después de los 24 meses y existe un porcentaje creciente de pacientes que comienzan a evidenciar reganancia de peso cuando aumenta el tiempo de seguimiento como a 6 años.
En una revisión de 27 estudios con 673 pacientes diabéticos sometidos a GV, Gill calculó un porcentaje de 66,2% de resolución y 26,9% de mejoría de la diabetes. La glicemia disminuyó 88,2 mg% y la hemoglobina glicosilada un 1,7% (41).
GrelinaLa grelina, hormona orexígena, es primariamente producida y liberada por las células oxínticas del estómago; participa del complejo entero-hipotalámico, que regula la ingesta de alimentos. Siendo el fondo gástrico el principal sitio de producción de esta hormona (también se secreta en el duodeno, íleon, ciego y el colon) se ha observado una marcada disminución de los niveles de grelina post GV a partir del postoperatorio inmediato y mantenida a 3 y 6 meses. Se le atribuye un importante rol en el mecanismo de acción de esta técnica, sumado a la restricción por la disminución del remanente gástrico (34,42).
Reflujo gastroesofágicoLa GV interfiere, entre otros, con los mecanismos fisiológicos de competencia anti-reflujo a nivel del cardias. La mayoría de los estudios han reportado un aumento en la incidencia de síntomas de refujo gastro-esofágico durante el primer año de seguimiento (43-47) y se ha encontrado una disminución gradual hacia el tercer año postoperatorio (43-45).
| AGRAVAN EL REFLUJO | MEJORAN EL REFLUJO |
|---|---|
| Disminución de la presión del EGE | Aumento del vaciamiento gástrico |
| Desaparición del ángulo de His | Pérdida de peso |
| Disminución de la capacidad gástrica | Disminución en la producción de ácido |
| Aumento de la presión in-tragástrica | Remoción del fondo Disminución de la tensión de la pared |
EGE: Esfínter Gastroesofágico.
Actualmente es un aspecto controvertido de esta técnica y los argumentos de la literatura médica están divididos. Por ello aparece como recomendable no plantear esta técnica como primera posibilidad en pacientes que por clínica, endoscopía, manometría y pHmetría son portadores de enfermedad por reflujo gastroesofágico.
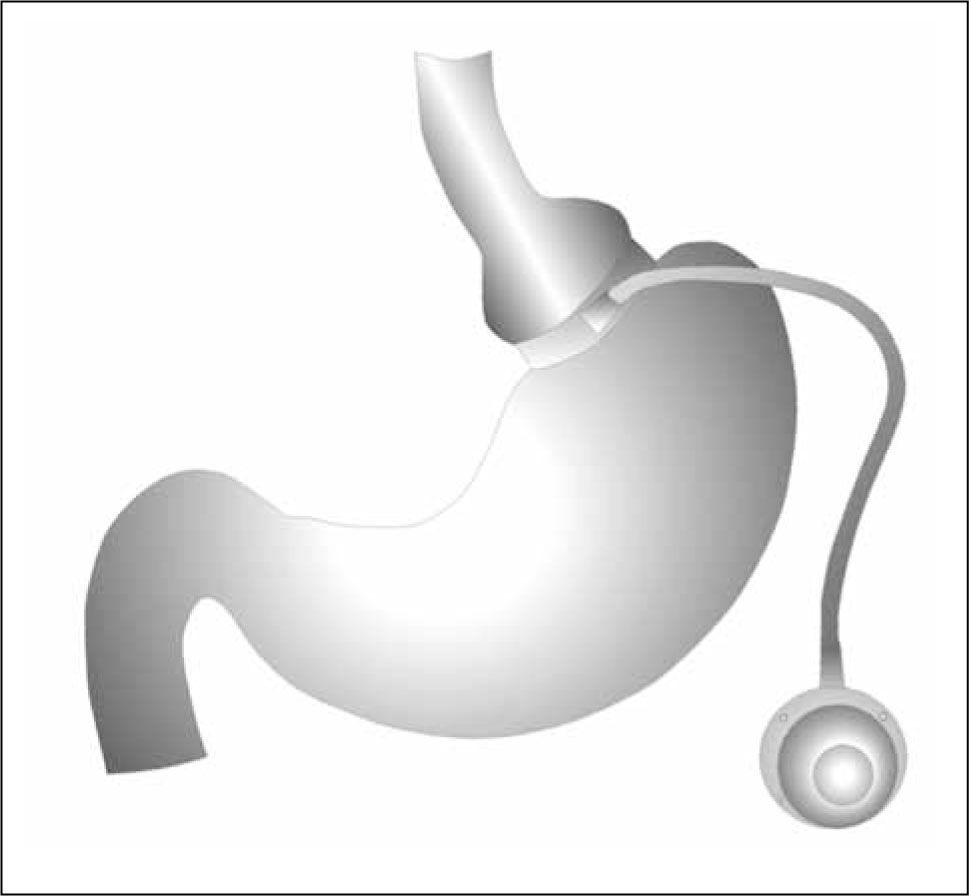
Banda gástrica ajustableLa Banda Gástrica Ajustable (Fig. 3) es una operación frecuente en el mundo y su popularidad estaría fundada en su seguridad, eficacia, durabilidad y capacidad de ser ajustada. Ha sido catalogada clásicamente como un procedimiento restrictivo, que limita físicamente la ingesta a pequeños volúmenes, que el paciente debe tragar y esperar que el alimento transite hasta el estómago distal. Sin embargo, el pequeño remanente gástrico (apróx. 15-30 ml.), creado por sobre la banda, parece ser incapaz de acomodarse aún a pequeñas cantidades de comida. La hipótesis planteada como mecanismo de acción para este método es la inducción de saciedad, aunque las vías para explicar este mecanismo son desconocidas. Se piensa que activaría mecanismos de saciedad periférica sin restricción física al paso de los alimentos. Estudios recientes muestran que en pacientes portadores de banda gástrica y con buena respuesta, tienen una presión intraluminal a nivel de la banda de 26,9 +-19,8 mmHg. Estudios con alimentos semisólidos combinados con registro de presión han demostrado que, para transitar a través de la banda, este contenido avanza propulsado por repetidas ondas peristálticas esofágicas a través de la resistencia que ofrece la banda, esto produce un flujo episódico intercalado con episodios de reflujo. La velocidad de vaciamiento del resto del estómago no estaría alterada en estos pacientes, pero el pouch gástrico suprabanda estaría vacío después de 1-2 min de la deglución. Es materia de investigación actual cuál es la fsiología involucrada en el esófago distal y estómago proximal (48).
Banda gástrica ajustable
(Ref. 61)
La Banda Gástrica Ajustable consiste en la instalación, por vía laparoscópica, de un dispositivo de silicona que consta de una banda propiamente tal, que es la que se instala intraabdominal en la parte alta del estómago, a unos 2 cm. por debajo de la unión esófago-gástrica, con una inclinación de unos 45° hacia el ángulo de His. Está conectada en forma hermética a un catéter del mismo material que sale del abdomen y se conecta a un reservorio subcutáneo, a nivel de la pared abdominal por fuera del plano muscular, en la profundidad de la grasa subcutánea a nivel de flanco izquierdo o sobre el recto anterior derecho.
Parte muy importante del uso de este dispositivo es el compromiso que se requiere entre paciente y cirujano. Por una parte se necesita que el paciente asista a sus controles y ajustes y, por otra, que el cirujano esté disponible para éstos. El ajuste es una especie de arte que se puede realizar en la consulta, en grupos de alto volumen y entrenados, o en la sala de rayos, que es la recomendación para grupos con menos pacientes operados. Encontrar el punto justo de ajuste es difícil y transita entre lo muy estrecho -que deja al paciente con dilatación esofágica y disfagia-, y la muy complaciente, que no cumple su función.
ComplicacionesEstán referidas esencialmente a las complicaciones tardías, pues una de las ventajas de este método es que por ser relativamente simple desde el punto de vista técnico quirúrgico, las complicaciones perioperatorias son de 1,6%(26). Las reales complicaciones aparecen, a largo plazo, como consecuencia de portar un cuerpo extraño aplicando presión anular sobre la porción alta del estómago.
Las más conocidas son la erosión de la banda, que no es otra cosa que la migración de la banda hacia el lumen gástrico. Recientemente en una revisión sistemática se encuentra una frecuencia de 1,46% en 15.775 pacientes (49), y ésta fue menor en centros con más de 100 pacientes reportados y con cirujanos con más años de experiencia (50). El deslizamiento de la banda tiene una frecuencia de alrededor de 1%. Es una urgencia quirúrgica, pues al desplazarse oblitera todo el lumen gástrico y deja al paciente en afagia (51). Otra complicación es la dilatación gástrica proximal, que puede ser simétrica o parcial, con una frecuencia de 4,4% (52). El dispositivo puede sufrir, además, eventualidades como desconexión, filtraciones o infección.
La mortalidad actual de esta técnica (a partir del año 2005) es 0,02% (12).
ResultadosSe reporta una pérdida de peso promedio de 47,5% (40,7% - 54,2%)(24) y 49,4% a 1 año de seguimiento en otro reporte más reciente (53). En nuestro medio (54), se reporta la experiencia con el uso de esta técnica en 21 obesos adolescentes (IMC 38,6kg/m2). Se obtuvo un 54,1% de PEP a 12 meses y debió retirarse precozmente la banda en dos pacientes por deslizamiento. Los resultados alejados de 199 pacientes operados hasta el año 2007 fueron recientemente reportados (55). Complicaciones tardías presentaron el 33,6% y se requirió reoperación en el 20% de los pacientes. El porcentaje de pérdida del exceso de peso a 1, 3 y 5 años fue de 58,8%, 56,8% y 58,4%, respectivamente. Un 46,3% de los pacientes no logró perder más del 50% del exceso de peso a 5 años. Este último reporte refleja la realidad nacional y experiencia clínica con la banda gástrica. Una alta frecuencia de complicaciones alejadas obliga a reintervenir a los pacientes y se obtienen pérdidas de peso insatisfactorias al largo plazo. Por ello, en Chile dejó de instalarse banda gástrica en forma masiva alrededor del año 2006, que coincide con la aparición clínica de la Gastrectomía Vertical. Hoy esta técnica está reservada solo para casos considerados muy especiales y no es una alternativa habitual en la práctica clínica.
Manejo postoperatorioLa continuidad de los cuidados postoperatorios es vital para asegurar el éxito de la cirugía a largo plazo. Cuidados que involucran nuevamente a todo el equipo multidisciplinario y que tienen por objetivo monitorear la baja de peso, reevaluar las comorbilidades presentes previas a la cirugía, vigilar tanto la potencial aparición de complicaciones quirúrgicas como de déficits nutricionales específicos, y proveer a los pacientes de guía y soporte para inducir cambios en su estilo de vida.
El manejo metabólico y nutricional pone especial énfasis en vigilar la eventual depleción de proteínas, desequilibrios en la homeostasis esquelética, malabsorción de grasas (que involucran malabsorción de Vitamina A, E y K), anemia nutricional (por déficits de Hierro, vitamina B12, Ácido Fólico, Selenio y Cobre) o alteraciones en los niveles de Tiamina y Zinc.
La suplementación con vitaminas y minerales en el postoperatorio es la norma de recomendación después de la cirugía, y será más estricta en las operaciones que involucran malabsorción (como el bypass) en su mecanismo de acción, que en las que actúan fundamentalmente a través de restricción (gastrectomía vertical, banda gástrica).
Un aspecto menos difundido es la modificación de la absorción de alcohol que acarrean estas intervenciones. Al alterar la anatomía del tubo digestivo superior, básicamente por reducir la superficie gástrica, se reduce también la superficie capaz de metabolizar el alcohol. Es el principal factor que provocaría que los pacientes sometidos a cirugía bariátrica tengan una mala tolerancia a la ingesta de alcohol, expresada por curvas de alcoholemias más elevadas y de mayor duración al compararlos con obesos no operados, como se ha estudiado en bypass (56, 57), o comparados con ellos mismos antes de ser operados, como lo estudiamos nosotros en gastrectomía vertical (58).
Resultados comparativos de las 3 técnicas quirúrgicasLa revisión Cochranne del 2009 encontró que la limitada evidencia sugiere que la pérdida de peso que produce el bypass gástrico es mayor que la de la banda gástrica ajustable, pero similar a la gastrectomía vertical. Por otra parte, la gastrectomía vertical también provoca mayores pérdidas de peso que la banda gástrica ajustable. Son quizás estos resultados, entre otros múltiples factores, los que han permitido que el bypass gástrico y también la gastrectomía vertical sean las técnicas más requeridas por equipos tratantes y pacientes en la actualidad (7).
ConclusionesCon el tratamiento quirúrgico de la obesidad se logran bajas de peso y control de las comorbilidades muy superiores a las logradas por modificaciones del estilo de vida y/o terapia farmacológica. La morbilidad y la mortalidad perioperatoria han disminuido, en forma muy importante en la última década, con la aplicación de la técnica laparoscópica al tratamiento quirúrgico de la obesidad. De esta forma, hay abundante evidencia actual que sustenta al tratamiento quirúrgico como el tratamiento estándar para el paciente obeso.
El autor declara no tener conflictos de interés, en relación a este artículo.