La cirugía reconstructiva de la mano y el desarrollo de ésta, está ligada al de la microcirugía. Requiere del dominio de varias disciplinas y, por parte del equipo tratante, establecer una estrategia de tratamiento desde el principio. Ideal es realizar toda la reconstrucción en un tiempo para iniciar una movilización precoz. El debridamiento inicial se continúa con la reparación de todos los tejidos de la mano. La cobertura constituye otro paso importante y lo ideal es realizarla en la atención de urgencia. La mano debe iniciar su rehabilitación en forma inmediata ya que lo contrario llevará a la instalación de la rigidez. Cuando no ha sido posible dejar una pinza básica de la mano, la reconstrucción de ésta pasa por el uso de técnicas de transferencias de ortejos a mano. La transferencia del hallux y de otros ortejos hoy son ampliamente usados y con excelentes resultados funcionales.
Reconstructive surgery of the hand and its development, is linked to microsurgery. Requires the mastery of several disciplines, and by the medical treating team, establish a treatment strategy from the beginning. Ideal is to do all the reconstruction at a time to begin early mobilization. The initial debridement is continued with the repair of all tissues of the hand. The coverage is another important and ideally do it in emergency care. The rehabilitation of the hand should start immediately and that otherwise lead to the installation of rigidity. If it is not possible to leave a basic gripper hand, reconstruction of this happens by using transfer techniques from toes to hand. The transfer of the hallux and other toes are widely used today with excellent functional results.
El concepto de reconstrucción de la mano implica una situación de trauma importante, asociado a una gran energía, la presencia de segmentos amputados y secuelas graves para la extremidad; o bien el enfrentamiento de una mano con severas deformidades congénitas.
Para nuestra exposición abarcaremos sólo la reconstrucción de la mano en situaciones traumáticas.
La reconstrucción de extremidades, y en particular la reconstrucción de la mano, está íntimamente ligada al desarrollo de la microcirugía. A partir de la década de los 60 se inicia una rápida carrera en el desarrollo de los materiales y de los instrumentos que hoy se usan en esta disciplina, que permitieron la realización de reimplantes, y cambiar las estrategias en el tratamiento de las lesiones graves de las extremidades. Se desarrollan nuevas técnicas quirúrgicas, como las transferencias de ortejos, colgajos libres, y conceptos como la reconstrucción “todo en un tiempo”
En Chile, la cirugía reconstructiva de la mano ha alcanzado un gran desarrollo en los lugares en donde se atienden los accidentes del trabajo. Son los trabajadores de actividad manual, hombres jóvenes, los que se ven sometidos, principalmente, a lesiones graves de la mano. Dada la gran frecuencia de este tipo de accidentes, y que llegan a estos lugares, ha obligado a la creación de equipos de cirugía de la mano con traumatólogos en el dominio de la microcirugía y la reconstrucción de extremidades.
Una mano que ha sido sometida a un trauma de gran energía supone un desastre, una situación de guerra como dice Alan Masquetel (anatomista francés), y para tal efecto ésta debe ser enfrentada con una estrategia y tácticas adecuadas. La naturaleza multisistémica de este tipo de lesiones, requiere el conocimiento y experiencia en muchas disciplinas: traumatología, microcirugía, plástica y reconstrucción.
En este artículo presentaremos una revisión de los aspectos más importantes a tener en cuenta al momento de enfrentar una mano gravemente lesionada y mutilada, de lo importante que es la reconstrucción precoz, cuales son los elementos a reconstruir y de las técnicas micro-quirúrgicas que hoy nos permiten realizar la reconstrucción de la mano.
Enfrentamiento primarioEn el contexto de una mano gravemente lesionada, son muchas las estructuras que necesitarán de reconstrucción: tendones, nervios, vasos, huesos, articulaciones. No pocas veces, se requerirá de una cobertura, lo que, en ocasiones equivale decir un colgajo, incluso colgajos libres.
Para conseguir ello, hoy se ha establecido un concepto particularmente válido para la mano, el concepto de una “reconstrucción primaria”, y todo en un tiempo, entendiendo por esto la reparación de los tejidos lesionados, en lo posible en una sola cirugía. Uno de los objetivos en toda reconstrucción de la mano es entregar al menos, una pinza básica.
Por pinza básica se entiende:
- 1.
Muñeca estable.
- 2.
Dedos sensibles y móviles (al menos dos).
- 3.
Un espacio entre ellos para tomar objetos de distinto tamaño.
Las razones para realizar todo en el menos tiempo posible, es que una demora en cerrar las heridas significa edema, infección, y en la mano en particular, la instalación de rigidez articular.
El concepto del manejo de las lesiones graves de una extremidad, ha evolucionado en forma importante en el tiempo. El primero en esbozar la idea del cierre de las heridas fue Guy de Chauliac, quien en 1363, señaló el cierre secundario de las heridas sucias (1). El progreso a este concepto, vino con Ambroise Paré, quien en 1545, propuso la excisión del tejido muerto de las heridas (2). En 1780 otro francés, Pierre-Joseph Desault, introdujo el término “debridement”, lo que hoy conocemos como debridamiento de una herida (3). Esto se refiere al aseo de la herida, con énfasis en la resección de todo el tejido desvitalizado.
¿Por qué el cierre primario de una herida?En muchos cirujanos existe aún la idea de esperar con el cierre de las heridas, muchas veces para obtener un buen tejido de granulación. Incluso que con esto, llegue a ser suficiente, sólo un injerto de piel para el cierre final de la herida.
Sin embargo, hoy se sabe que tal espera, por el contrario, aumenta las complicaciones. Una tardanza en el cierre de una herida, favorece la formación de fibrina y de un tejido que es poco penetrado vascularmente, que dificulta la llegada de antibióticos (4), lo que asociado a la colonización de flora bacteriana intrahospitalaria, facilita la instalación de la infección. A la luz de estos conceptos hoy cobra mucha actualidad lo que señalara Ian MacGregor en 1978: la infección se previene y se trata con un cuchillo.
Además, una herida abierta por unos días facilita la instalación del edema, el que alcanza su pick al tercer día. Esto es particularmente importante para la mano en donde el edema es un fenómeno que también alcanza a los ligamentos y músculos, lo que lleva a la dificultad en la movilidad. Debemos entender que en una mano con heridas no cerradas, no tolera la movilización, y así nos enfrentaremos a una condición que rápidamente nos llevará a la instalación de la rigidez articular. La mano no tolera la inmovilización articular.
Todas estas poderosas razones hacen que hoy se privilegie un debridamiento y reconstrucción primaria, en lo posible dentro de las primeras 24hrs., siempre y cuando las condiciones generales del paciente lo permitan.
Pasos de un enfrentamiento primario1Aseo y debridamientoTodo comienza por el debridamiento de la herida, el que debe ser hecho por alguien con experiencia, y no delegado a un médico en formación, como generalmente ocurre. Un cirujano con experiencia podrá diferenciar bien qué estructura es cada uno de los tejidos observados, y más importante que ello, diferenciar un tejido sano de uno desvitalizado.
Como señaló Marco Godina, un debridamiento debe ser hecho bajo el concepto de una resección en bloque de todo el tejido comprometido, dejando sólo tejido sano, tal cual como se hace en una resección tumoral.
En el debridamiento, cualquier segmento amputado que se encuentre en buenas condiciones, y que no será reimplantado, debe ser conservado, ya que puede ser considerado como un eventual tejido de banco.
2PlanificaciónLuego del debridamiento el cirujano está obligado a realizar una evaluación de las nuevas condiciones. Esto implica considerar el estado vascular y la vitalidad de la mano, la estabilidad ósea, el estado de los tendones y los nervios, y por supuesto ver de qué forma se restablece una cobertura adecuada. Y junto a ello responder a las siguientes interrogantes: ¿estoy en condiciones de realizar la reconstrucción?, ¿tengo la infraestructura para hacerlo? Frente a una respuesta negativa, lo más honesto será proceder al traslado a un lugar en donde sí se pueda realizar.
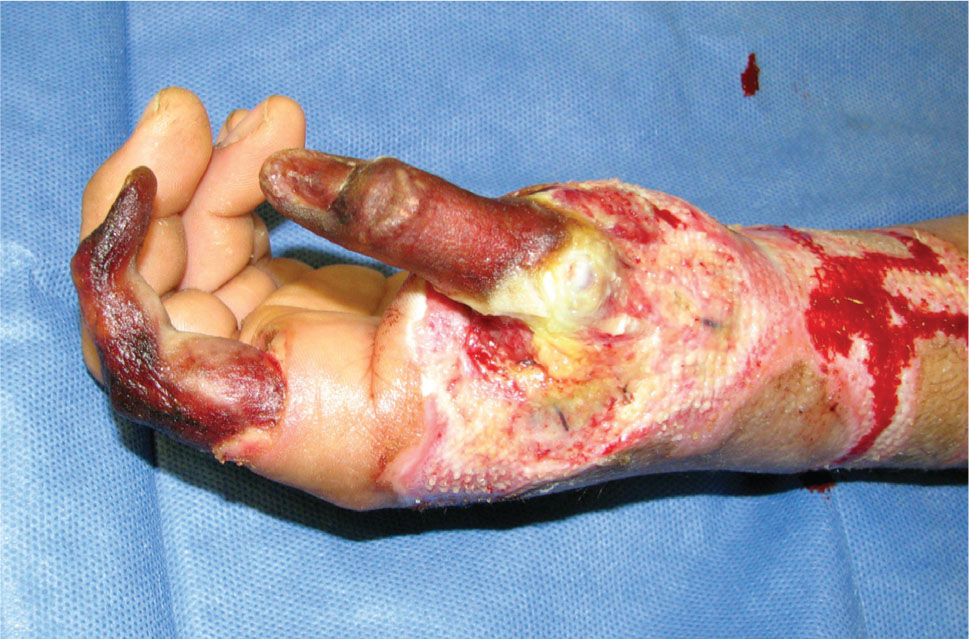
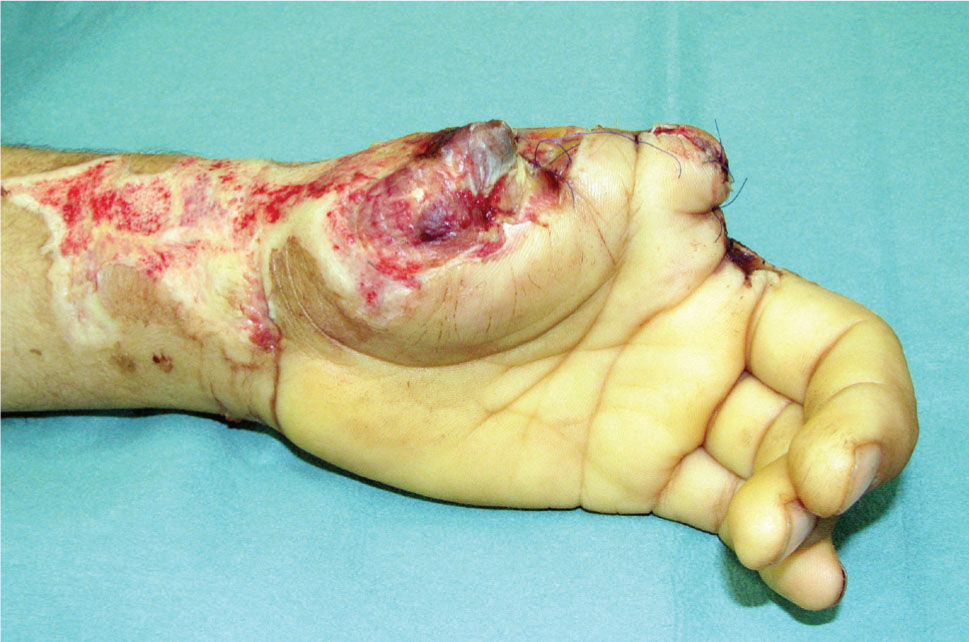
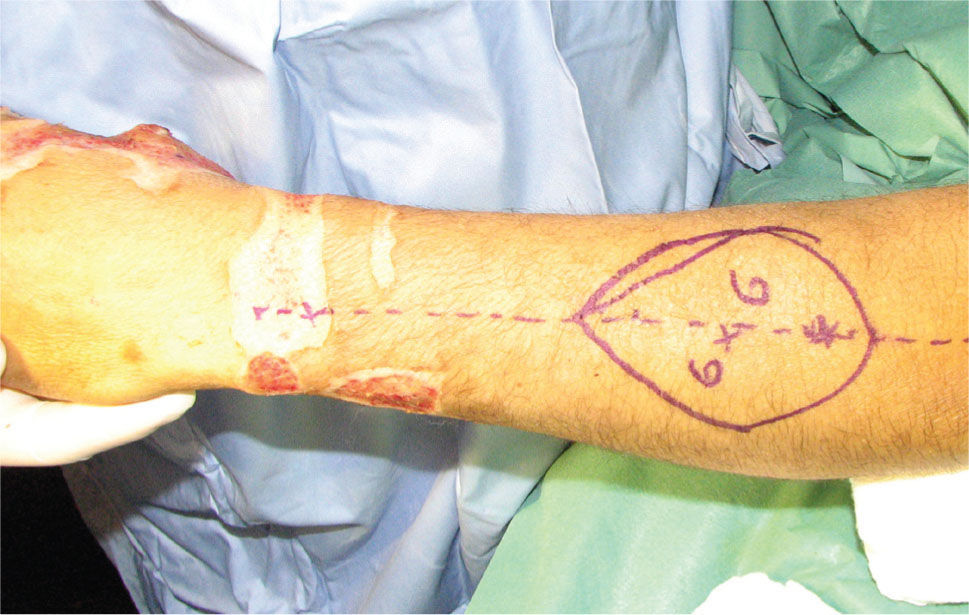
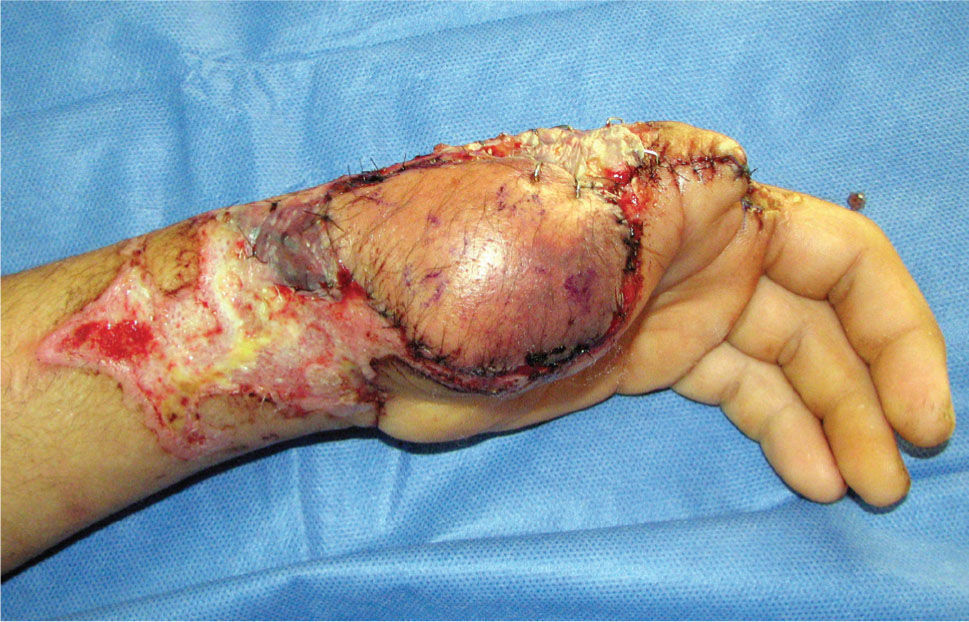
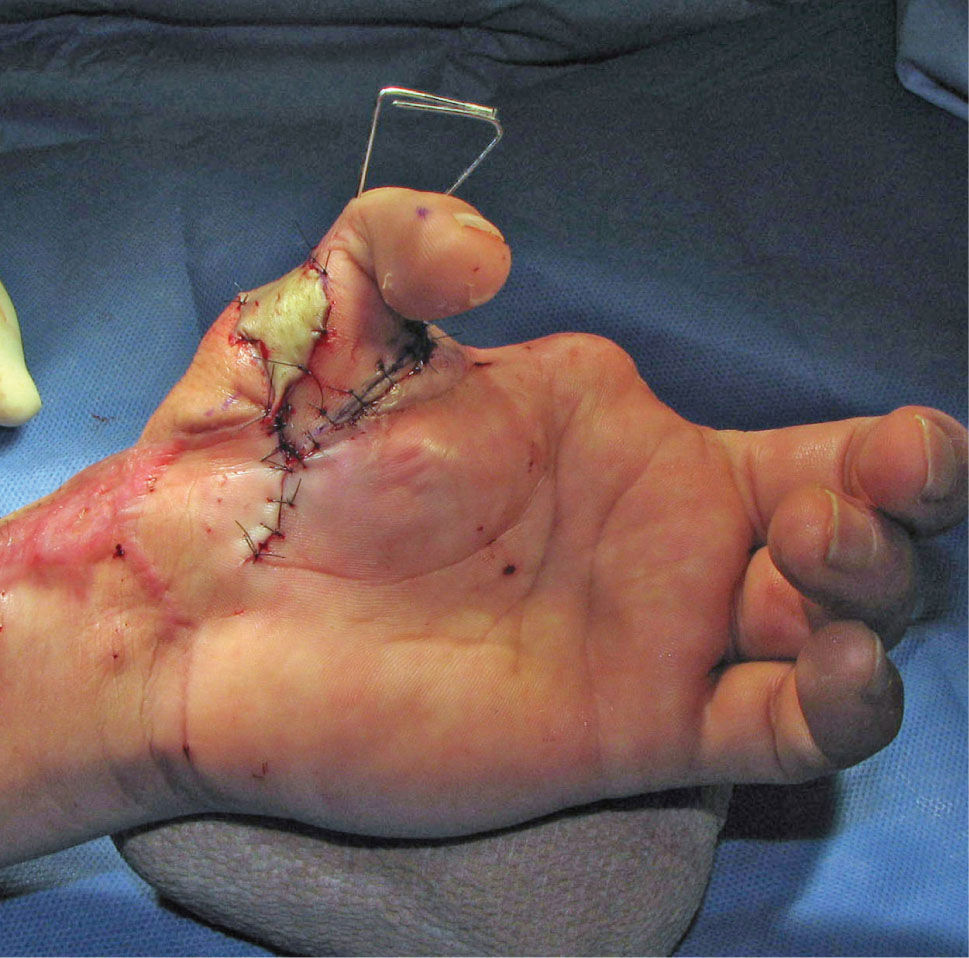
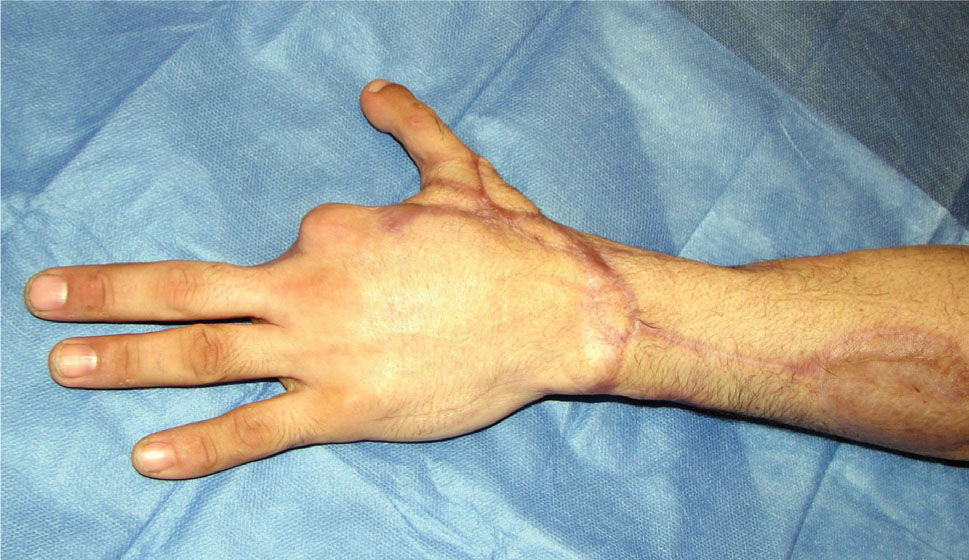
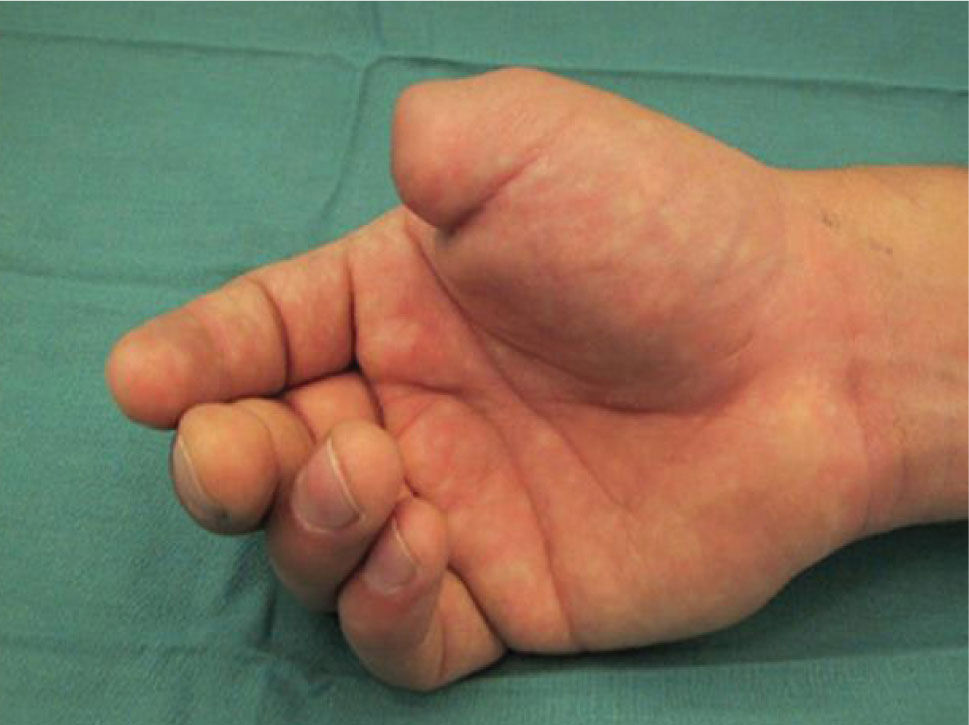
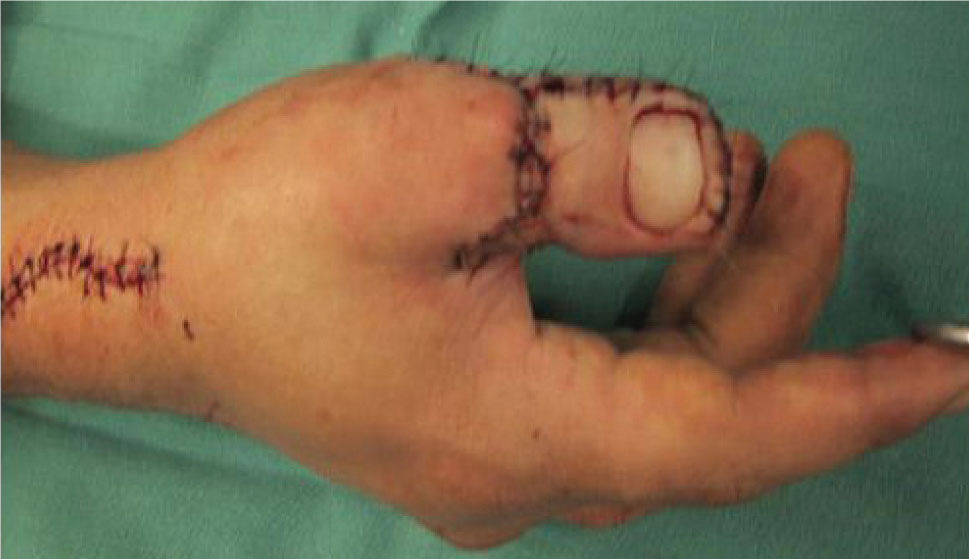
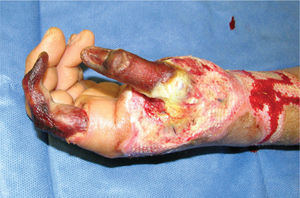
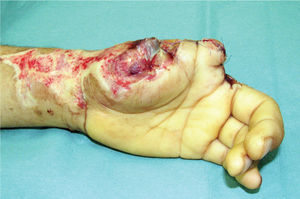
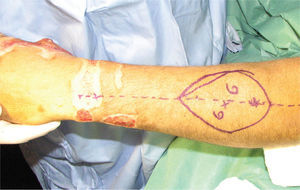
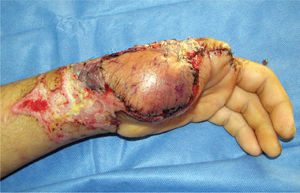
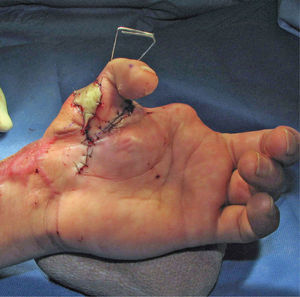
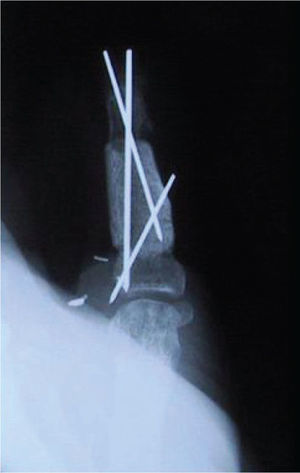
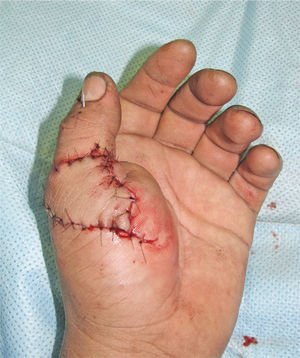
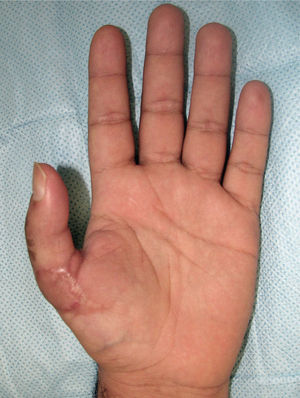
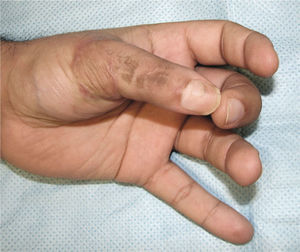
Es de suma importancia que en este momento, se defina cuál es la estrategia que se seguirá en la reconstrucción. Lo ideal es hacer todo en un tiempo (5), pero cuando ello no es posible se debe definir cuál es la estrategia, y actuar en la primera etapa, pensando en cuales son los pasos que vienen (Figura 1–6). Esto implica gestos como, conservar tejidos cutáneos para futuras coberturas, marcar extremos de nervios que más tarde serán injertados, etc.
Cualquiera reconstrucción de la mano, comienza y necesita de una estabilidad ósea. Es frecuente que en el contexto de un trauma de gran energía nos enfrentemos a fracturas de metacarpianos y/o falanges, en ocasiones asociado a pérdida ósea. Hoy disponemos de una gran variedad de elementos de osteosíntesis para fijar las fracturas. Si lo que se persigue es iniciar una movilización precoz, entonces son las placas y tornillos los que aseguran una mayor estabilidad. Se debe considerar el uso de injerto óseo de la cresta iliaca.
En la reconstrucción de la mano debemos asegurar la vitalidad de todos los tejidos, lo que implica verificar la continuidad y permeabilidad de los dos ejes vasculares del antebrazo (arteria radial y cubital), el arco palmar superficial y de las arterias digitales cuando corresponda (una arteria por dedo). Recurriendo a las técnicas microquirúrgicas se realizan las suturas vasculares y cuando sea necesario, se usará injerto de venas del antebrazo para la reconstrucción de los vasos (6). Esto es válido tanto para las arterias como para las venas.
Tanto para la reconstrucción ósea, como vascular (y también para la reconstrucción de un nervio), se puede recurrir a los tejidos de segmentos que han sido amputado. Lo que se conoce con el concepto de dedo banco (7).
En relación a la reparación nerviosa, básicamente podemos decir que lo ideal es hacer una reparación primaria, es decir dentro de los 3-4 días de producida la lesión. Se debe considerar para ello que la reparación de un nervio debe quedar sin tensión y dentro de un lecho de tejidos sanos. Son innegables las ventajas clínicas, de hacer una reparación precoz del nervio (8, 9).
4Cobertura y cierreUna vez hecho todas las reparaciones nos enfrentamos a uno de los desafíos más importantes, que es dar la cobertura de la mano, es decir entregar una superficie cutánea de calidad a los tejidos reparados de la mano, que favorezca el cierre de todas las heridas, y que permitan una movilización precoz de ésta.
Actualmente, para realizar la cobertura de la mano, tenemos la posibilidad de recurrir a un arsenal de colgajos locales, axiales, y cuando se requiera, también la posibilidad de recurrir colgajos libres.
Si son axiales o libres dependerá de varios factores, como la extensión del defecto, la calidad de los tejidos que se quiere reparar (colgajo fasciocutaneo, musculocutáneo, compuesto), la calidad de la piel del sitio dador, la posibilidad de limitar toda la cirugía solo a la extremidad lesionada, la posibilidad del paciente para ser sometido a una cirugía prolongada, y por supuesto la experiencia del equipo tratante.
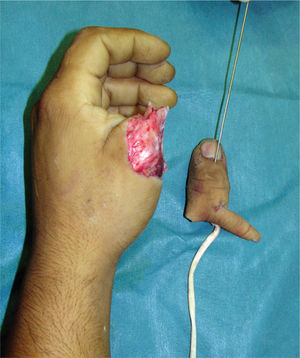
En la experiencia del autor he observado que las lesiones graves de la mano generalmente logran ser cubiertas por colgajos de piel que dejan los segmentos amputados, o bien con colgajos axiales que son tomados de la misma mano o del antebrazo (Figura 1-4). Los colgajos libres se usan menos, pero tienen la ventaja de poder disponer de mayor área de tejido, y de poder elegir colgajos compuestos, es decir con combinaciones de tejidos; por ejemplo permiten hacer reparaciones óseas y de cobertura cutánea en un sólo acto quirúrgico, como ocurre con el colgajo libre de cresta iliaca, el que entrega tejido óseo, muscular y cubierta cutánea en un sólo colgajo. Uno de mis colgajos preferido en la reconstrucción de la mano es el colgajo libre de músculo serrato. Este colgajo muscular es de poca complejidad técnica para ser cosechado, es plano y se adecua al grosor de la mano, puede variar el tamaño del colgajo adecuándolo a las necesidades de la reconstrucción y ofrece un adecuado tamaño de vasos para la microcirugía (10).
Son innegables las ventajas de realizar la cobertura en forma precoz. Esto lo demostró Gomina en un clásico trabajo para la cobertura de las extremidades inferiores. En él, mostró como la falla de los colgajos aumentaba desde 0.75% cuando se realizaban en forma inmediata, 12% cuando se realizaban en forma primaria diferida, y a 9.5% de fallas cuando se realizaban en forma tardía. Los días de hospitalización aumentaban de 27 a 130 y 256 días respectivamente (11). Esta experiencia fue reproducida más tarde por Lister y Schecker (12), del Instituto Kleinnert, para reconstrucciones en la extremidad superior. Este último grupo es el que ha acuñado el término “Colgajo libres de urgencia”, es decir dentro de las primeras 24hrs. Sin duda que ello tiene que ver con la infraestructura, y sobre todo con la experiencia del equipo de trabajo.
Una vez finalizado el proceso de reconstrucción primaria, se debe considerar lo antes posible iniciar la movilización de la mano. Un aspecto que adquiere relevancia en esta etapa es el manejo del dolor. Cuando se estime necesario, incluso se aconseja la instalación de una analgesia continua en el modo de anestesia regional continua.
Todos los esfuerzos realizados en la reconstrucción de la mano van dirigidos a poder iniciar una rehabilitación precoz. Para ello es importante contar con un Fisiatra y el equipo de apoyo de kinesiólogo, terapeuta ocupacional, salud mental.
El paciente debe iniciar su movilización al día siguiente, y las óstesis de posicionamiento se colocan a las 48hrs. El plan de rehabilitación debe ser seguido de cerca por el cirujano para evaluar las complicaciones e indicar las modificaciones al programa. Este período puede durar en condiciones normales, unos 5-6 meses, antes de poder iniciarse las actividades laborales.
Reconstrucción de la pinza con transferenciasHay ocasiones en las que no es posible reconstruir una mano y enfrentarnos a seria dificultad para disponer de una pinza básica.
Entonces el desafío es la reconstrucción de la pinza básica, y en este contexto se inscribe el capítulo de las reconstrucciones de la mano con transferencias, entendiendo por esta la toma de ortejos del pie para ser transferidos a la mano bajo técnicas microquirúrgicas. Muchas han sido las técnicas propuestas para reconstruir dedos de la mano, en especial el pulgar, pero la transferencia microquirúrgica con los ortejos, es el único procedimiento que proporciona dedos funcionales con un aspecto y sensibilidad aceptables.
Esta técnica microquirúrgica fue popularizada en el mundo occidental, por Harry Buncke, quien en 1964 realizó por primera vez una reconstrucción de pulgar en un mono Rhesus, transfiriendo el propio primer ortejo del pie (13). Más tarde fue él mismo quien implementó la reconstrucción de pulgar con transferencia total del hallux en humanos. Esto dio pie para que él y otros grupos de trabajo iniciaran experiencias con transferencias de otros ortejos del pie.
Como la reconstrucción del pulgar es uno de los mayores desafíos (40–50% de la función de la mano), muchas de estas técnicas se iniciaron y se han perfeccionado en el objetivo de poder reconstruirlo (14).
La reconstrucción del pulgar con transferencia total del hallux (primer ortejo), siendo la menos compleja de todas, ha sido reemplazada por otras considerando lo poco estética que resulta, y las secuelas que quedan en el sitio dador (intolerancia al frío).
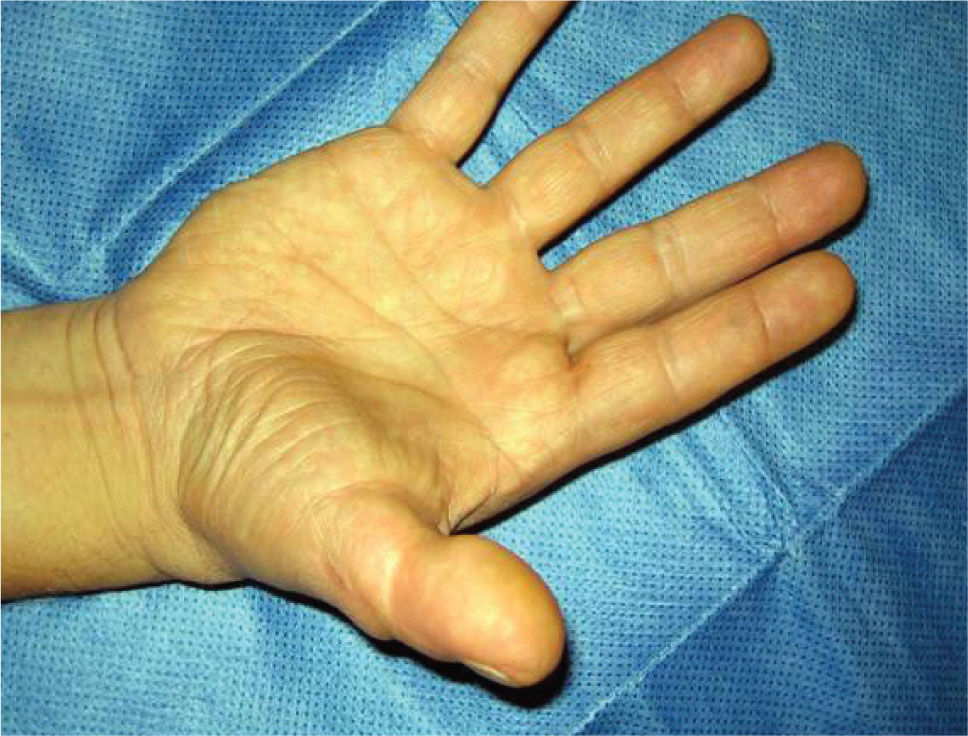
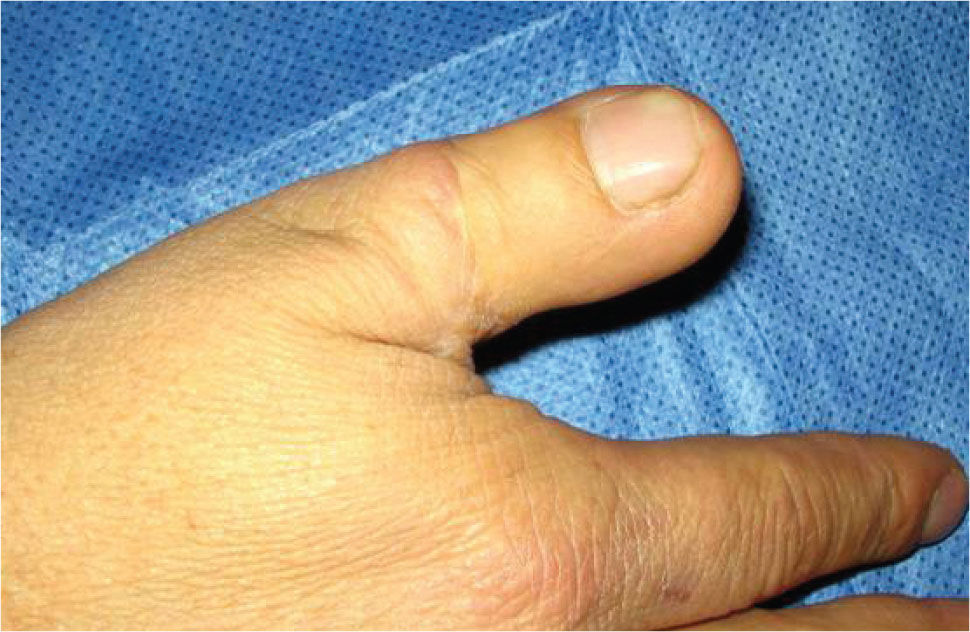
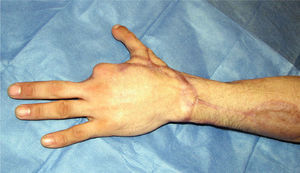
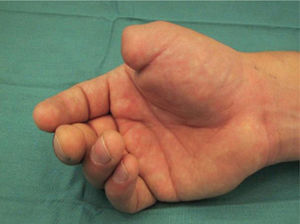
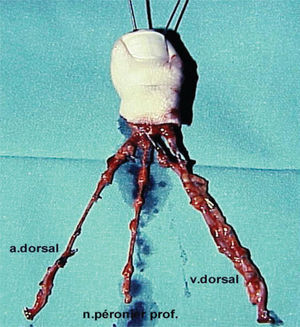
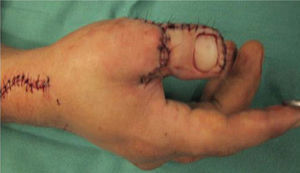
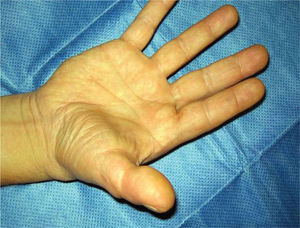
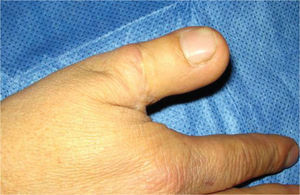
Fue, en este sentido, que en 1980 Wayne Morrison propuso el famoso colgajo envolvente o Wrap-Around para la reconstrucción del pulgar (15). Nos presenta una técnica más elegante, haciendo posible una reconstrucción a medida, más estética, evitando la resección total del hallux (Figura 7–12).
Más recientemente, Fu Chan Wei, nos presentó una modificación más de la reconstrucción del pulgar con hallux. Una de las críticas que se puede hacer a la técnica del Wrap-Around es que la reconstrucción no tiene articulación, entonces la propuesta de Wei es tener un pulgar a medida, estético y con movimiento (16). En lo personal creo que esta técnica es más compleja y no entrega una real ventaja sobre la técnica precedente.
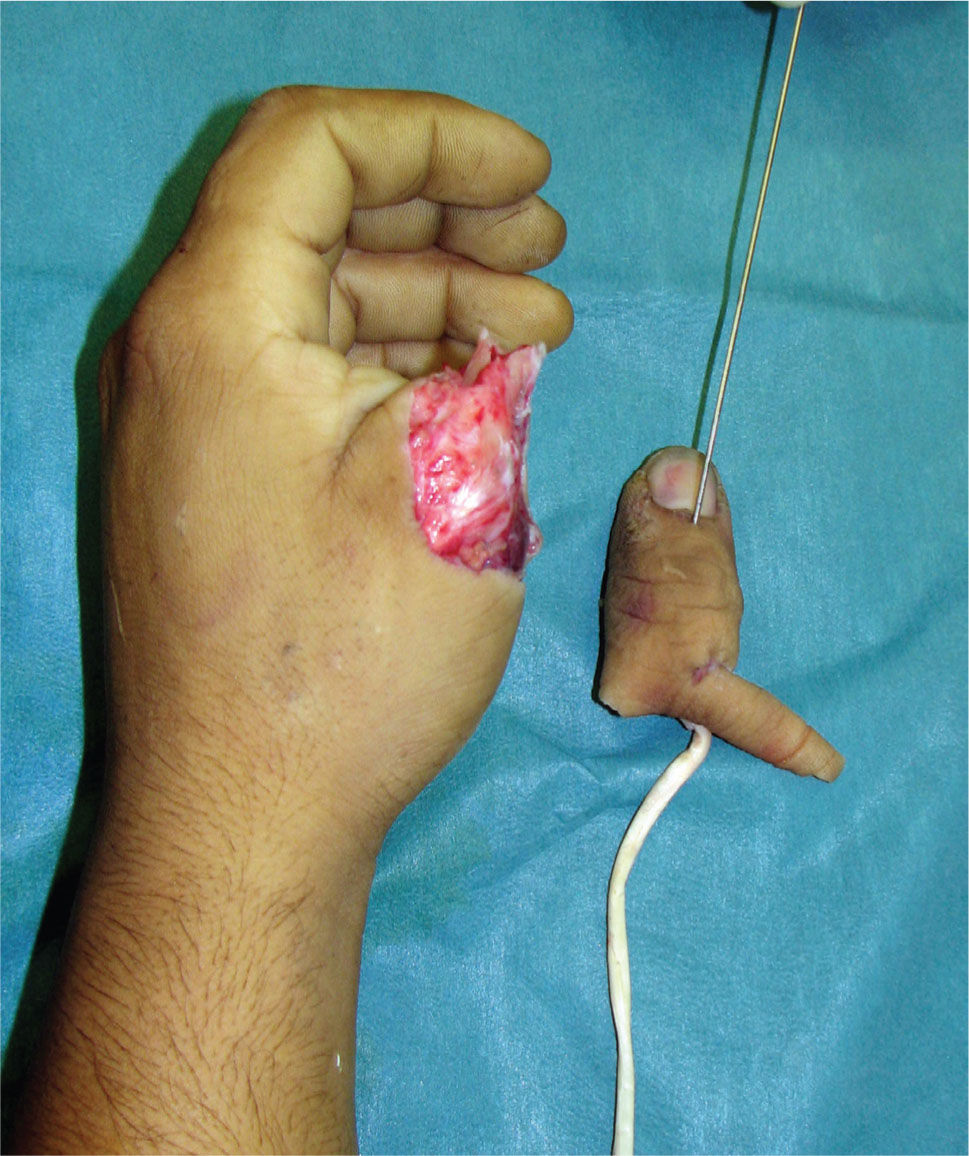
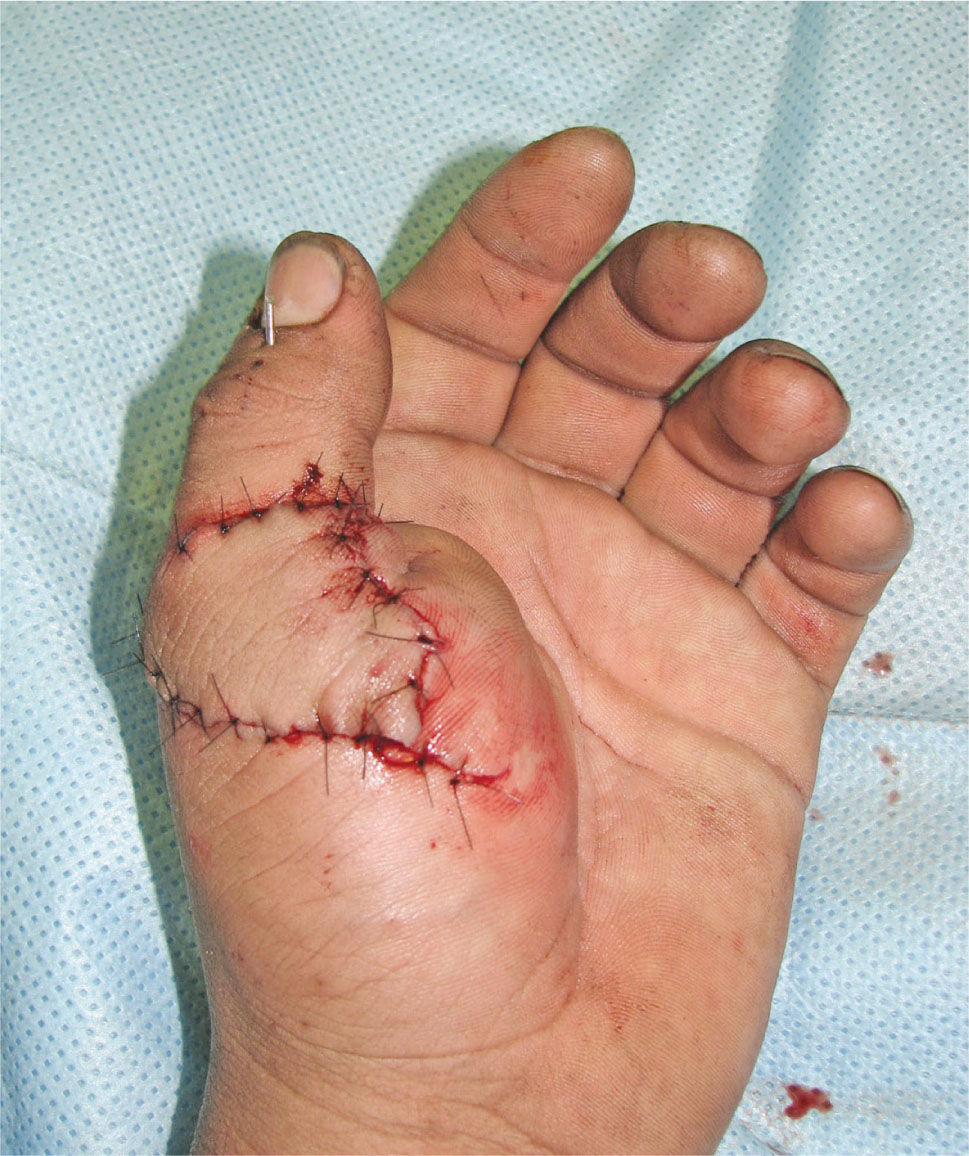
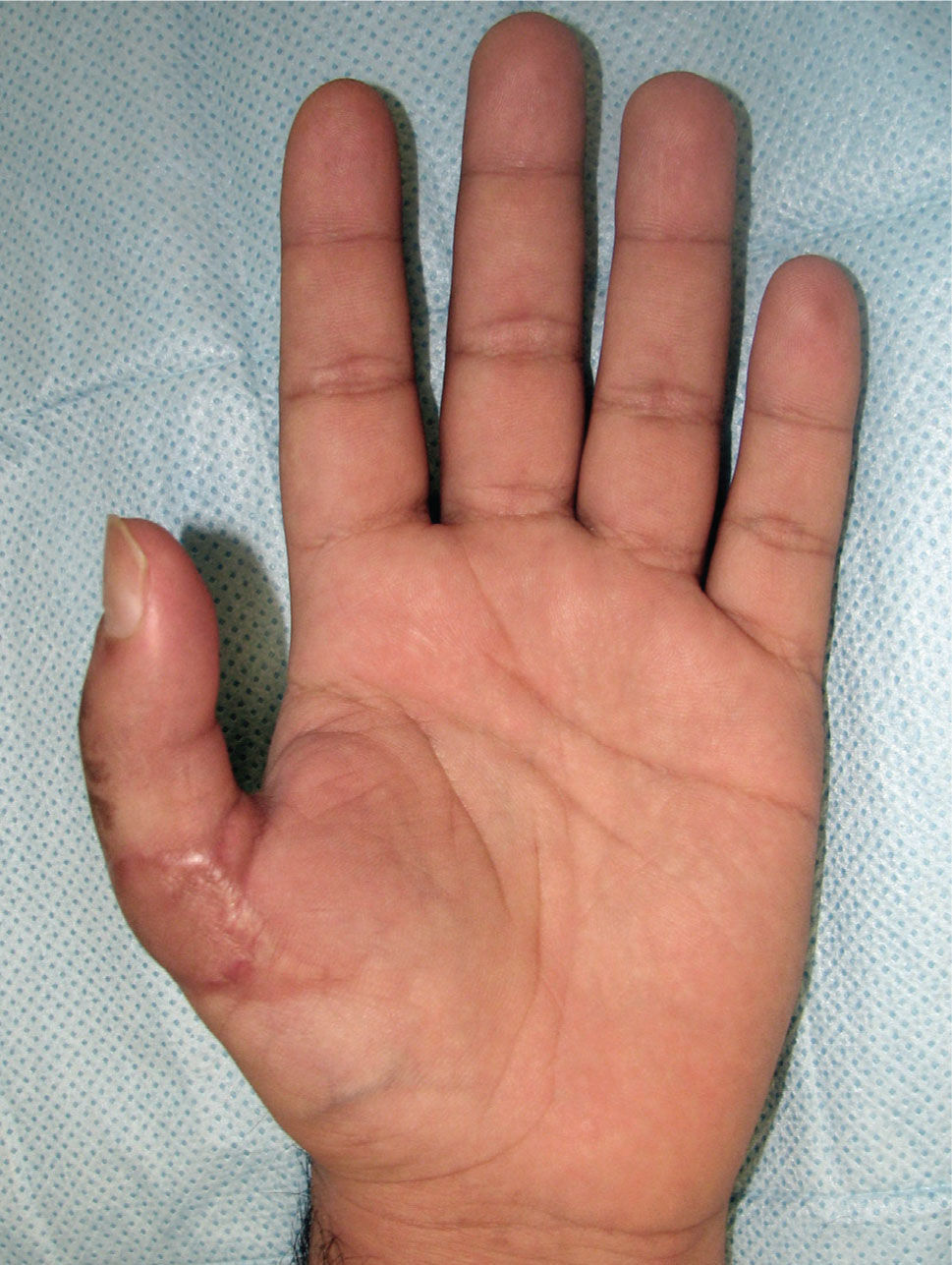
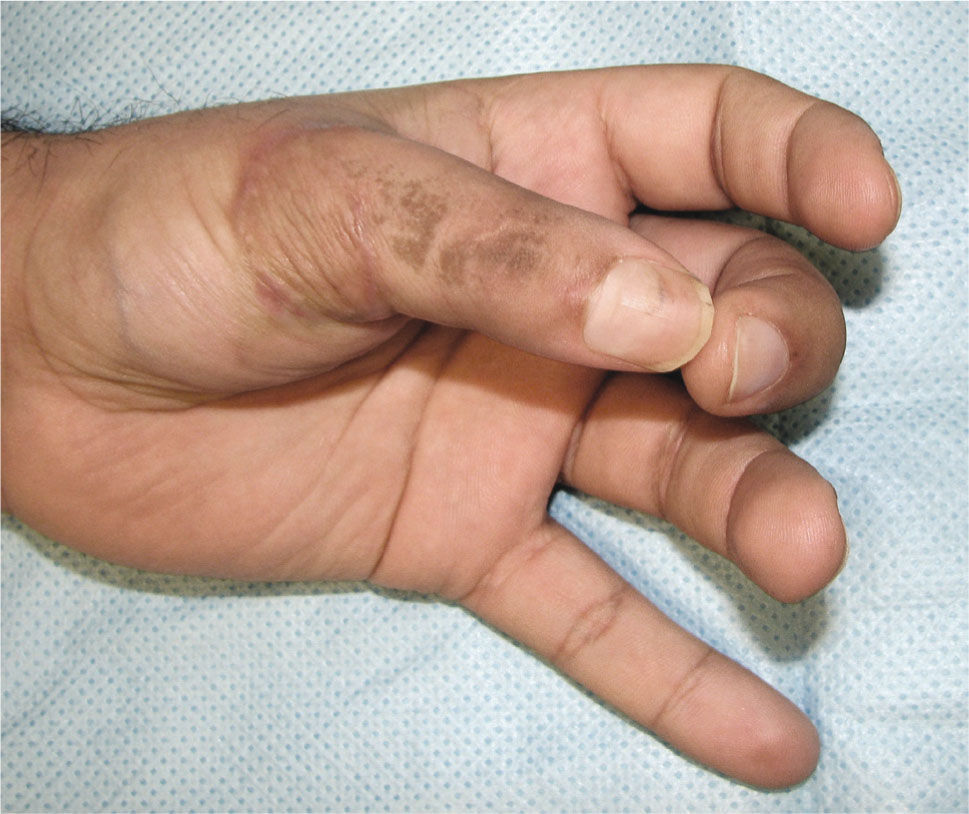
La transferencia del segundo ortejo también se ha popularizado. Esta fue presentada por Yang y Gu en 1966 (17), y alcanzó relevancia en la década del 70 en el Asia y Europa, pero dada la apariencia poco estética del pulgar reconstruido, ha sido reservada sólo para algunos casos. Esta queda definida para reconstrucciones de pulgar en niños (el ortejo sufre una “metaplasia” en el crecimiento y toma apariencia de pulgar), para amputaciones muy proximales del pulgar y para la reconstrucción de la pinza básica cuando son otros los dedos que faltan y no el pulgar (Figura 1–6).
El acabado conocimiento de la anatomía del pie y la experiencia acumulada con las transferencias aisladas del hallux y segundo ortejo, hicieron posible que nacieran también las llamadas transferencias en monobloque de dos ortejos del pie, para la reconstrucción de manos con poliam-putaciones digitales adyacentes, proximal a las comisuras de los dedos. Se pueden reconstruir el dedo índice y medio, o anular y meñique, dependiendo del paciente y su actividad. Dicha técnica se fundamenta en poder entregar a la mano un trípode digital, dando más poder de pinza y precisión, en un sólo acto y sacrificando sólo un pie (18, 19).
La técnica de transferencia de ortejo para reconstrucción de la mano, hoy esta ampliamente difundida y validada en el mundo. Por otro lado las secuelas que quedan en el sitio dador, el pie, son de poco impacto. Las técnicas para toma del hallux, que hoy se usan, sacrifican parcialmente el hallux, lo que deja un mejor resultado estético de la mano y se ha disminuido el impacto sobre la marcha en el pie. Por otro lado una toma del segundo ortejo no deja secuelas para el pie, y estéticamente pasa casi inadvertido.
Reimplante digitalUn capítulo a parte lo constituye el de los reimplantes. El reimplante digital es el procedimiento micorquirúrgico que más se realiza a nivel mundial y el que más porcentaje de fracasos tiene.
En publicaciones extranjeras se estima que la tasa de amputaciones de dedos es de 3.2/100.000 hab. (20), y si bien a nivel nacional no hay estadísticas, hemos calculado que en el servicio de urgencia del Hospital del Trabajador de Santiago se reciben unos 28 dedos amputados por semana, claramente no todos con indicación de reimplante.
Desde que Komastu y Tamai realizaron el primer reimplante digital de un pulgar en 1968 (21), el desarrollo de la microcirugía ha permitido una amplia difusión de la técnica y el mejoramientote los resultados.
Las indicaciones de un reimplante han sido recientemente confirmadas por Wayne Morrison y no difieren de lo que se estableció hace ya casi 30 años (22).
Las indicaciones absolutas de un reimplante de dedo son- •
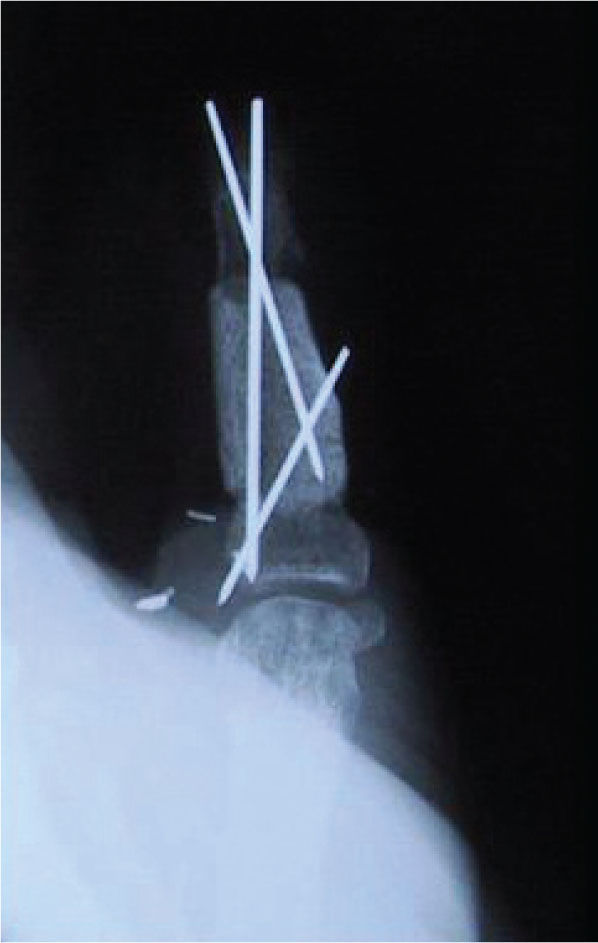
Amputación de un pulgar, independiente del mecanismo. (Figura 13–16)
- •
Amputación de un dedo en niño, independiente del mecanismo.
- •
Amputación de un dedo distal a la articulación iterfalángica proximal (IFP)
- •
Amputación dedo largo en mujer proximal a IFP.
- •
Amputación multidigital (no importa el nivel para reconstruir la pinza).
- •
Riesgo vital
- •
Tabaquismo crónico y no renuncia
- •
Automutilación
- •
Drogadicción
- •
Mecanismo de avulsión (excepto pulgar y niños)
- •
Isquemia caliente mayor 12hrs.
- •
Congelamiento
- •
Edad mayor 60 años
- •
No consentimiento del paciente
El dedo amputado debe ser manejado y aseado sólo con solución fisiológica y envuelto en apósito seco. Este debe ser colocado dentro de una bolsa plástica, sellada, y luego ésta, colocada en un recipiente con hielo (isquemia fría). Nunca el segmento amputado debe ser colocado en contacto con el hielo. Un dedo que no es manejado en estas condiciones es lo que llamamos isquemia caliente.
El paciente deber ser manejado con analgesia endovenosa, antibiótico profilaxis, y nunca colocar anestesia local en los muñones de amputación; una punción en este lugar puede dañar las arterias que se usarán para la revascularización en el reimplante.
Bajo estas condiciones, el paciente debe ser trasladado hasta un centro que cuente con las condiciones de infraestructura y humana para realizar un reimplante.
Un dedo amputado bajo estas condiciones de isquemia fría tiene un plazo de hasta 12 horas para ser reimplantado.
Pasos de un reimplanteEn el pabellón se procede a realizar el reimplante comenzando por el aseo y debridamiento de los segmentos. Es de suma importancia realizar siempre un acortamiento óseo de los segmentos a unir, ya que ello simplificará en forma importante todos los pasos sucesivos.
El reimplante de un dedo se hace bajo visión de microscopio. Todo parte por la estabilización ósea, generalmente se usan las agujas de Kirschner. El orden con que se realiza la reparación del resto de las estructuras puede variar, y tiene relación con la experiencia del cirujano. Personalmente continuo haciendo la sutura del tendón flexor, cuando corresponde, la reparación de los nervios digitales, y luego la sutura de la arteria (vasta con una). Se suelta la isquemia y se verifica el estado de la sutura arterial. Posteriormente se continua con la sutura del tendón extensor (si corresponde), la sutura de las vena (idealmente 2), y la sutura de la piel.
Los cuidados post operatorios consisten en inmovilización por al menos 5 días y profilaxis antitrombótica con ácido acetil salicilico por 10 días.
ResultadosEl éxito de un reimplante se puede ver desde el punto de vista vascular y funcional, y están en directa relación con la indicación y la experiencia del cirujano. En general los reimplantes en niños tienen menores porcentajes de sobrevida, pero tienen mejor éxito funcional (23). La mayoría de las series describen éxitos vasculares y se refieren a la sensibilidad alcanzada en el dedo reimplantado, en términos de la discrimación entre dos puntos al estimular un pulpejo. Los porcentajes de éxito, hoy, bordean el 80%–90%: Goldner 81% (24), Kim 78% (25), Hirase 92.5% (26), Waikakul 92% (27), Hamilton 80% (28).
Sin embargo son pocos los que han hecho el esfuerzo para cuantificar con evaluaciones funcionales los resultados de estos. Hattori describe un mejor resultado funcional al comparar dedos reimplantados con dedos que no fueron reimplantados y cerrados con colgajos locales (29). A nivel nacional, también pudimos corroborar esa situación observando que no hay diferencias objetivas entre los dos grupos, pero si hay una diferencia significativa en la autopercepción corporal y para enfrentar actividades de la vida diaria de los pacientes que fueron sometidos a un reimplante digital (30).
En general, el éxito de todas estas técnicas se equiparan con los logros alcanzados por otras técnicas que implican microcirugía, y que tienen que ver con el desarrollo de los instrumentales quirúrgicos, los materiales de sutura, los instrumentos de aumento, y de forma destacada con la experiencia de los grupos de trabajo. Así, se han mejorado los resultados vasculares de las transferencias y los reimplantes, reduciendo los fracasos y mejorando la movilidad y sensibilidad de estas. Todo se materializa en un mejor resultado funcional en la reconstrucción de la mano.
El autor declara no tener conflictos de interés, en relación a este artículo.