La Fibrilación Auricular es una arritmia frecuente, es la causa de un número importante de accidentes cerebro-vasculares, y tiene una incidencia y prevalencia que aumenta con la edad, lo que se está constituyendo en un problema de salud pública. Existen medidas terapéuticas farmacológicas y no farmacológicas que podrían prevenir esta arritmia. Se revisa la clasificación de la FA, los factores de riesgo relacionados con la ocurrencia de la FA y el rol de fármacos como los inhibidores del sistema renina-angiotensina- aldosterona, inhibidores de aldosterona, estatinas, ácidos grasos omega 3 y beta bloqueadores en la prevención primaria y secundaria de esta arritmia. Además, se revisan los criterios para estratificar el riesgo embólico y el rol de la warfarina y de los nuevos anticoagulantes en prevenir el trombo-embolismo.
Atrial fibrillation is a common arrhythmia, is the cause of a significant number of strokes, and it has an incidence and prevalence that increases with age, which is being a public health problem. There are pharmacological and non pharmacological therapeutic tools that could prevent this arrhythmia. We review the classification of AF, the risk factors related to the occurrence of AF and the role of drugs as inhibitors of the renin-angiotensin-aldosterone, aldosterone inhibitors, statins, omega-3 fatty acids and beta blockers in primary and secondary prevention of this arrhythmia. It also reviewed the criteria to stratify the embolic risk and the role of warfarin and new anticoagulants in the prevention of thromboembolism.
La Fibrilación Auricular (FA) es la arritmia cardíaca sostenida más frecuente. Afecta al 0,4-1% de la población general, a 6% de los mayores de 60 años y al 8% de los mayores de 80 años (1). El riesgo de presentar FA a lo largo de la vida es de 25% pasados los 40 años. En EE.UU. 2,3millones de personas presentaban FA el año 2002 y 4,5millones en Europa; actualmente, 6millones y se espera que se doble esta cifra en 50 años debido al envejecimiento progresivo de la población.
La FA aumenta 5 veces el riesgo de accidente cerebrovascular (ACV), atribuyéndose 1 de cada 5 ACV a esta arritmia (2), aumenta dos veces el riesgo de demencia, tres veces el de insuficiencia cardíaca y dos veces el de mortalidad (3). La FA da cuenta de un incremento de 66% de los ingresos hospitalarios. Además, el costo económico que representa esta patología es enorme.
A pesar de los importantes avances en el tratamiento de la FA, y considerando la magnitud del problema, las estrategias que tiendan a la prevención de esta arritmia podrían tener un mayor impacto social y epidemiológico.
En este artículo se definirá la FA, su clasificación clínica, los factores de riesgo de desarrollo de la arritmia, las estrategias de prevención primaria y secundaria y cómo prevenir la principal complicación de la FA que es el tromboembolismo (TE).
Definición- 1.
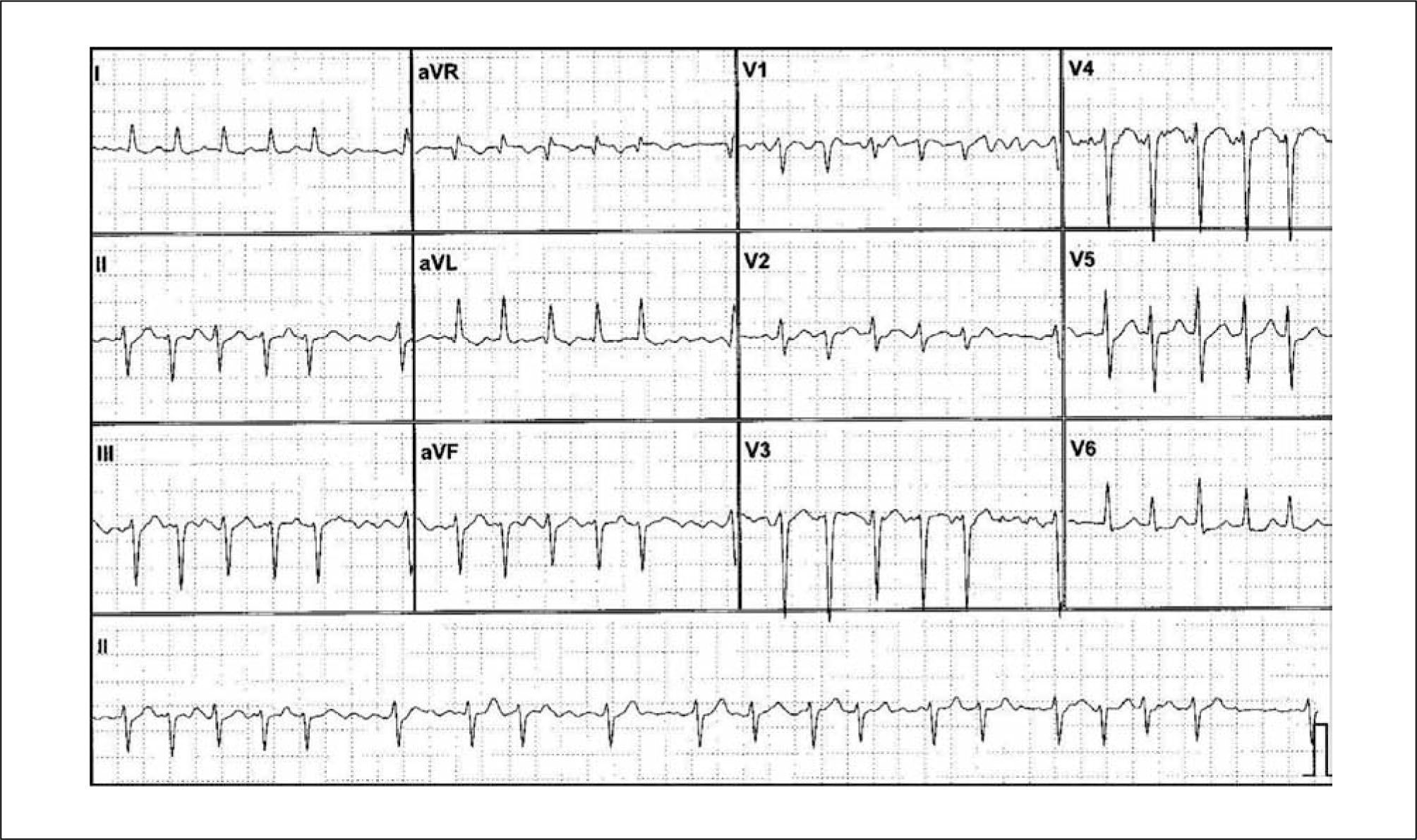
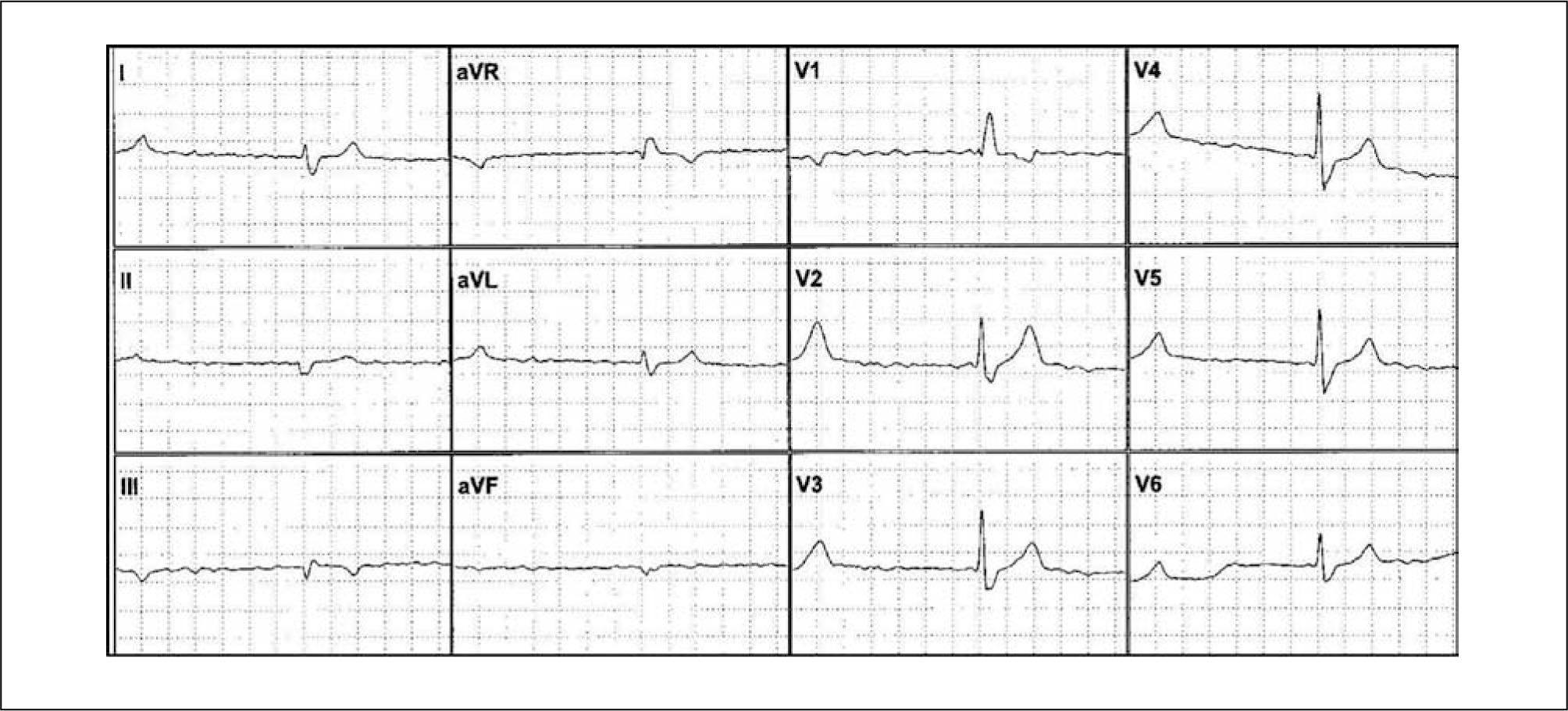
La FA es una taquiarritmia supraventricular con las siguientes características:1. Intervalos R-R totalmente irregulares en el ECG.
- 2.
No hay ondas R definidas. Se puede observar cierta actividad auricular más o menos regular en algunas derivaciones (especialmente V1).
- 3.
La longitud del ciclo auricular suele ser variable y menor a 200ms (>a 300 latidos por minuto).
- 1.
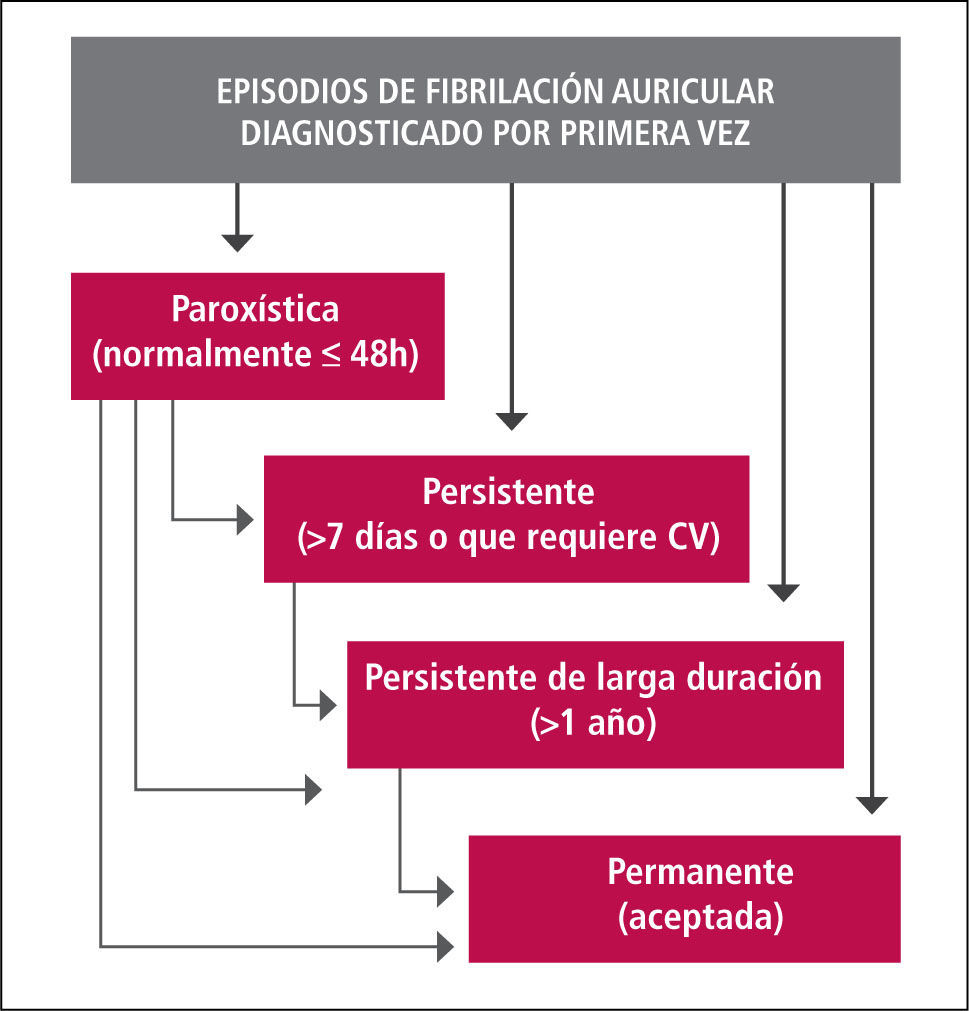
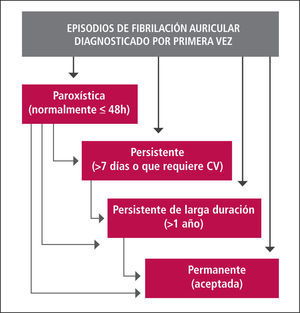
FA diagnosticada por primera vez: Paciente que se presenta por primera vez con FA, independiente de la duración o gravedad de los síntomas.
- 2.
FA paroxística: Es autolimitada; 50 a 70% convierte a ritmo sinusal en 24 a 48 hrs.
- 3.
FA persistente: Un episodio de FA dura más de 7 días o se requiere de cardioversión farmacológica o eléctrica para recuperar ritmo sinusal.
- 4.
FA persistente de larga duración: Es la que ha durado más de un año cuando se decide adoptar una estrategia de control de ritmo.
- 5
FA permanente: Aquella refractaria a cardioversión o de larga duración en que se decide no intentar control del ritmo.
- 1.
Edad: Es el factor más importante para el desarrollo de la FA. Con el envejecimiento ocurren cambios eléctricos que determinan alteraciones tisulares y celulares: fibrosis de la aurícula, apoptosis, hipertrofia, desorganización de gap junctions, acortamiento del potencial de acción; todos cambios que favorecen la aparición de la FA.
- 2.
Hipertensión arterial (HTA) y disfunción diastólica. La HTA genera hipertrofia ventricular izquierda (HVI) y esto lleva a disfunción díastólica con alteración del llene del ventrículo izquierdo, dilatación auricular izquierda y retardo en la velocidad de conducción auricular (5). La HVI favorece la aparición de FA y la dilatación de la aurícula su mantención. La HTA se asocia con un 34% de mayor riesgo de FA de reciente inicio (6).
- 3.
Factores genéticos: Pacientes con familiares de primer grado con FA tienen mayor posibilidad de presentarla, especialmente las de inicio temprano. El síndrome de QT largo y QT corto y el síndrome de Brugada se asocian a FA. También la FA se asocia a miocardiopatía hipertrófica, a mutaciones en el gen que codifica el péptido natriurético auricular, a mutaciones como KCNQ1 y GGJA5, polimorfismos 4q25 y variantes de canales iónicos asociados con FA familiar.
- 4.
Enfermedades cardiacas: Enfermedades valvulares (la FA causada por distensión de la aurícula izquierda es una manifestación precoz de estenosis y/o insuficiencia mitral y tardía de la valvulopatía aórtica), miocardiopatías (10% de los pacientes con FA), comunicación interauricular, cardiopatía isquémica (20% de la población con FA) insuficiencia cardíaca (30% de los pacientes con FA), enfermedad cerebrovascular.
- 5.
Factores de riesgo cardiovascular: Diabetes Mellitus (se encuentra en 20% de los pacientes con FA) obesidad (25% de los pacientes con FA), tabaquismo, aumento de la circunferencia abdominal.
- 6.
Fibrilación auricular secundaria a: Tirotoxicosis o hipotiroidismo, descompensación de enfermedad pulmonar obstructiva crónica, intoxicación alcohólica, crisis hipertensiva, post-operatorio de cirugía cardíaca y uso de inótropos y vasopresores.
- 7.
Sustratos electrofisiológicos: Flutter auricular, enfermedad del nódulo sinusal, trastornos de conducción intraauricular, preexcitación ventricular.
- 8.
Otros: Síndrome de Apnea Obstructiva del sueño; debido a aumento de presión y tamaño de la aurícula izquierda, síndrome metabólico, enfermedad renal crónica (10 a 15% de asociación con FA).
Los factores relacionados con diferencias raciales, étnicas y regionales no están bien identificados.
En la aurícula se producen cambios fisiopatológicos que preceden a la FA. Es un proceso lento y progresivo de remodelación estructural. Ocurre proliferación y diferenciación de fibroblastos en miofibroblastos y aumento del depósito de tejido conectivo y fibrosis. El remodelado estructural produce disociación eléctrica entre los haces musculares y heterogeneidad de la conducción lo que facilita el inicio y mantención de la FA. Este sustrato electro-anatómico permite que se produzcan múltiples circuitos de reentrada que estabilizan la arritmia.
¿Cómo prevenir la FA?La prevención primaria tiene como objetivo disminuir la cantidad de pacientes que desarrollen FA.
La prevención secundaria tiene por objeto reducir la frecuencia, duración y severidad de los episodios o suprimir definitivamente la FA.
Prevención PrimariaLa disminución del riesgo cardiovascular absoluto es fundamental para disminuir la incidencia de FA, y dentro de ellos, una de las estrategias más importantes es el manejo óptimo de la HTA ya que esto puede revertir los cambios estructurales en el corazón y retardar o prevenir la ocurrencia de la FA (4).
Me referiré a algunas alternativas de fármacos, que sin poseer propiedades antiarrítmicas, pudieran ser beneficiosos para la prevención de la FA.
Inhibición del sistema renina – angiotensina –aldosteronaLa inhibición del sistema renina-AT-aldosterona ya sea por lECAs o antagonistas del receptor de AT (ARAs) podría determinar reducción en la aparición y recurrencia de la FA (7).
La distensión auricular se relaciona con el aumento de los niveles de angiotensina II (AT II) y aumento en la expresión de la enzima convertidora de angiotensina en el tejido auricular. La AT II tiene efectos arrit-mogénicos, incluyendo estimulación de fibrosis auricular e hipertrofia, desacoplamiento de gap junctions, alteraciones en el manejo del calcio, alteración de canales iónicos, activación de mediadores de stress oxidativo y estimulación de inflamación.
Los inhibidores de la enzima convertidora (lECAs) disminuyen la presión auricular, reducen la frecuencia de latidos auriculares prematuros, reducen la fibrosis y disminuirían parcialmente la apoptosis evitando parte de la remodelación auricular pero no han evitado el desarrollo de mayor fibrosis en la FA permanente. Los ARAs pueden disminuir la fibrosis intersticial y tienen efecto en la remodelación eléctrica acortando el tiempo de conducción entre orejuela y aurícula derecha baja.
En el estudio LIFE, que incluyó a pacientes con HTA e hipertrofia ventricular izquierda, se observó un 33% de disminución de la incidencia de FA de reciente comienzo comparando losarían versus atenolol (8).
El enalapril parece disminuir la incidencia de FA en pacientes con disfunción ventricular izquierda. En el estudio SOLVD que incluyó pacientes con Insuficiencia cardiaca que recibieron enalapril versus placebo se observó que sólo el 5,4% del grupo enalapril desarrolló FA en comparación con 24% del grupo placebo (9). En un estudio de 159 pacientes con FA sometidos a cardioversión eléctrica, se usó amiodarona sola o asociada a enalapril, mostrando este último grupo menor recurrencia de FA a los 270 días (74 vs 57% p 0,02) (10).
Madrid, publicó un estudio que incluyó 154 pacientes referidos para cardioversión eléctrica por FA persistente. Posterior a la cardioversión, se indicó amiodarona asociada o no a irbesartan, mostrando este último grupo menos FA a los 12 meses de seguimiento (11).
El primer meta análisis, publicado por Healey y col incluyó 53.308 pacientes provenientes de 11 estudios y mostró una disminución del 28% del riesgo de desarrollar FA en pacientes que recibieron lECAs o ARAs. Esto se observó en pacientes hipertensos con HVI o insuficientes cardíacos y fue similar para ambos grupos. Además observó disminución de la recurrencia de FA post cardioversión eléctrica (12). Un segundo meta análisis publicado por Anand y cols, el año 2006 quién revisó los datos de Pubmed y Cochrane desde 1980 hasta el 2005 incluyendo 9 estudios aleatorizados y controlados, con un total de 72.469 pacientes mostró una reducción en FA de reciente inicio de 18%. Los IECA tuvieron mayor efectividad que los ARAs y los que más se beneficiaron fueron los pacientes con insuficiencia cardíaca; 43% de reducción en FA (13).
Recientemente otro meta-análisis publicado por Khalib et al, de 14 estudios, incluyendo 92.817 pacientes con FA reciente mostró que los ARAs disminuyeron el inicio de nueva FA en 21% (14). Otro estudio publicado por Disertori revisó las publicaciones en relación a prevención secundaria; 4 estudios para IECA con 355 pacientes y 6 estudios para ARA con 6040 pacientes. Los lECAs mostraron efectividad en disminuir la recurrencia de FA pero no hubo un seguimiento adecuado en estos pacientes y la población era pequeña. Por otra parte los ARAs tuvieron mayor número de pacientes, en estudios doble ciego, prospectivos y randomizados y con seguimiento transtelefónico y estos no mostraron efectividad en disminuir la recurrencia de FA, así que es esperable que la efectividad haya sido similar en ambos grupos (15).
El estudio clínico de prevención secundaria, GISSI-AF, mostró en 1.442 pacientes con factores de riesgo cardiovascular (HTA en 85%), en FA paroxística o persistente recientemente cardiovertida, que el valsarían no tiene efectos añadido al tratamiento óptimo (IECA y antiarrítmicos), en el tiempo a la primera recurrencia y en el número de pacientes con FA en el seguimiento de 1 año, tampoco tuvo efecto en los pacientes sin enfermedad cardiovascular concomitante aunque tuvieran dilatación de la aurícula izquierda (16).
En conclusión se puede decir que la inhibición del sistema renina-AT-aldosterona, ya sea mediante lECAs o ARAs es efectiva en disminuir el riesgo de desarrollar FA, especialmente en pacientes con disfunción ventricular izquierda o HTA e HVI, siendo la evidencia menos fuerte en pacientes con cardiopatía moderada o sin ella. No se ha demostrado superioridad de una clase sobre otra clase de inhibidores del sistema. En base a la evidencia disponible hasta hoy no puede recomendarse el uso de IECA o ARAs para prevención de FA en pacientes sin disfunción ventricular.
Antagonistas de la aldosteronaLa aldosterona favorece el desarrollo de fibrosis cardíaca y vascular. Es uno de los mediadores de la lesión microangiopática inducida por angiotensina generando fibrosis y necrosis en el corazón. Se ha observado que los pacientes con hiperaldosteronismo primario tienen un riesgo 12 veces superior de desarrollar FA que los pacientes con HTA esencial y se ha descrito también un aumento en la concentración de aldosterona plasmática durante FA y un aumento de los receptores de aldosterona en la aurícula de pacientes con FA (4).
Las dosis altas de espironolactona bajan la presión arterial y la fibrosis pero las dosis bajas sólo disminuyen la fibrosis. Estudios experimentales muestran disminución del contenido de colágeno aórtico y de elastina. Además la espironolactona disminuye los niveles de péptido III NP, marcador de procolágeno que indica el grado de recambio del colágeno relacionado con al fibrosis de la aurícula (3). En modelos animales se mostró que la dieta con exceso de sal genera HVI, fibrosis y aumenta la concentración de aldosterona plasmática. El uso de la espironolactona evitó la dilatación VI, la disminución del colágeno biventriculary la fibrosis intersticial y perivascular (17). Otros efectos beneficiosos de los antagonistas de aldosterona en la prevención de FA incluyen: acortamiento de la onda R en el ECG, reducción de la hiperexcitabilidad auricular, prevención del remodelado del ventrículo y la aurícula (18).
En estudios experimentales se ha demostrado que la espironolactona disminuye la incidencia de FA recurrente después de la cardioversión eléctrica en pacientes con HTA y disfunción VI leve.
En modelos experimentales de falla cardiaca se mostró que la esplerenona suprime la inducibilidad de arritmias auriculares (19). Un sub-análisis del estudio EMPHASIS en pacientes con insuficiencia cardíaca leve, CFII NYHA, fracción de eyección <30% mostró que la esplerenona puede prevenir el primer episodio de FA o flutter auricular (2,7% incidencia de FA a Iso 2 años versus 4,5% en el grupo placebo) (18).
Dabrowsky, en el 2010 publicó un estudio abierto, prospectivo y alea-torizado en 164 pacientes con FA paroxística sintomática con 2 o más episodios de FA, sin enfermedad cardíaca estructural y sin tratamiento previo con IECA, ARA o antagonistas de aldosterona. Se dividieron en 4 grupos: grupo 1: espironolactona, enalapril y beta bloqueo; grupo 2: espironolactona y un beta bloqueador; grupo 3: un betabloqueador y enalapril; y grupo 4: sólo beta bloqueo. A los 12 meses se observó disminución de la ocurrencia de FA en ambos grupos tratados con espironolactona, sin diferencias significativas entre grupos 1 y 2. La incidencia total acumulada de FA al año de seguimiento fue 3,0; 3,4: 5,9 y 10% para cada grupo. Ellos concluyen que la espironolactona es efectiva para reducir significativamente la recurrencia de FA sintomática en pacientes con FA paroxística. El agregado de enalapril no modifica la frecuencia de las recurrencias. La espironolactona fue más efectiva que el enalapril combinado con beta bloqueo o beta bloqueo solo (20).
En suma, es una alternativa el recomendar el uso de antagonistas de la aldosterona para la prevención primaria y secundaria de FA paroxística o persistente, en pacientes hipertensos y con insuficiencia cardíaca de bajo riesgo.
EstatinasLa inflamación es un factor relacionado con algunas formas de FA. Se ha demostrado aumento de citokinas inflamatorias (interleukina 1 β y 6 y factor de necrosis tumoral) y PCR en pacientes con FA reciente o recurrente.
El rol preventivo de las estatinas sería derivado de la suma de múltiples efectos: disminución de ateroesclerosis, acciones anti-inflamatorias y antioxidantes, reducción de la disfunción endotelial y la activación neurohormonal y efectos en conductancia de canales iónicos (21). Además regulan las metaloproteinasas lo que puede ayudar en la remodelación estructural como dilatación y fibrosis. En modelos animales las estatinas han mostrado atenuar el remodelado auricular eléctrico y estructural y reducir la inducibilidad de FA (4).
Algunos estudios en pacientes con disfunción VI e insuficiencia cardiaca han mostrado reducción de 20 a 50% en la incidencia de FA de reciente inicio con el uso de estatinas, pero en pacientes con HTA y enfermedad coronaria los hallazgos no han sido consistentes. Hay evidencia que en pacientes con marcapasos las estatinas disminuirían la incidencia de FA. Fueron 3 estudios con 552 pacientes de los cuales 159 recibieron estatinas; dos estudios con pacientes con enfermedad del nódulo sinusal mostraron disminución significativa de FA y un estudio con pacientes con bloqueo AV donde no se demostró efecto. En total disminuyeron en 57% la incidencia de FA (22). Un meta-análisis de 6 estudios mostró que las estatinas disminuirían la incidencia de FA en pacientes post operados de cirugía cardíaca o después de un evento coronario y en pacientes con historia de FA paroxística o post cardioversión, siendo mayor el efecto como prevención secundaria (23).
Varios estudios clínicos retrospectivos, aleatorizados, observacionales y controlados han mostrado disminución de FA post operatoria con el uso de estatinas. El estudio italiano ARMYDA-3 (Atorvastatin for reduction of myocardial dysrhythmia after cardiac surgery) (24) incluyó a 200 pacientes que iban a cirugía cardiaca electiva, sin historia de FA previa y que no usaban estatinas. Recibieron atorvastatina 40mg desde 1 semana antes vs placebo. La atorvastatina redujo la incidencia de FA a 35% vs 57% el placebo (P 0,003). Al reunir todos los estudios quirúrgicos, 3 aleatorizados y 10 observacionales con un total de 17643 pacientes las estatinas mostraron reducción de un 22% para cualquier FA (p<0,001) y 34% (ρ<0,001) para FA de reciente comienzo (25).
En cuanto a prevención secundaria, las estatinas han mostrado ser menos efectivas cuando se han utilizado posterior a ablación con radiofrecuencia o posterior a una cardioversión eléctrica (estudio con pravastatina no redujo la FA).
La atorvastatina ha mostrado evitar el mantenimiento de FA en modelos animales de pericarditis.
El rol en prevención de FA parece ser un efecto no común a todas las estatinas.
En suma, a excepción de la FA postoperatoria, la evidencia actual no respalda el uso de estatinas para prevención primaria o secundaria de FA. No hay consenso en relación al tipo de estatina, la dosis y la duración del tratamiento.
Ácidos grasos poli-insaturadosLos ácidos grasos omega 3 o PUFA n-3 (ácido eicosapentaenoico y docosahexaenoico) son constituyentes de las membranas biológicas donde tienen efecto estabilizador, optimizan la función endotelial, reducen el estrés oxidativo, inhiben la agregación plaquetaria y suprimen la proliferación de células musculares lisas. Inhiben además los canales de Na+, participa en las corrientes rápidas de K y previene la sobrecarga intracelular de calcio. Estos mecanismos explicarían sus propiedades an-tiarritmogénicas. En estudios experimentales los PUFA han disminuido el remodelado eléctrico auricular y ha atenuado los cambios estructurales de la aurícula (4).
En prevención primaria los resultados de los estudios han sido contradictorios: El estudio Kuopio Ischaemic Heart disease Risk factor ha descrito disminución de un 30 a 35% en FA asociado a consumo elevado de PUFA pero otros estudios no han reproducido estos hallazgos (26).También se menciona que disminuiría la incidencia de FA post operatoria en pacientes coronarios, pero tampoco se han reproducido los hallazgos en ensayos clínicos doble ciego, aleatorizados y vs placebo.
En prevención secundaria hay poca evidencia y resultados controvertidos. Un análisis retrospectivo mostró menor incidencia de recurrencia de FA post ablación de venas pulmonares. Otros 2 estudios no han mostrado efecto en la recurrencia de FA post cardioversión
Actualmente no existe evidencia suficiente que avale recomendar el uso de PUFA para prevención primaria o secundaria de la FA (27).
Beta bloqueadoresEstos fármacos son parte fundamental del tratamiento de los pacientes con insuficiencia cardíaca ya que han demostrado disminuir la morbilidad y mortalidad; siendo un posible mecanismo la disminución de la FA. El Carvedilol (CAPRICORN trial) ha mostrado la capacidad de disminuir la presencia de arritmias auriculares (FA y flutter) en 59% en 1959 pacientes con disfunción VI post infarto al miocardio (FE<40%), con o sin insuficiencia cardiaca, tratados además con lECAs que se randomizaron a Carvedilol 6,25 a 25mg/día vs placebo (28).
Nasr et al (29) publicó un meta-análisis de 11952 pacientes, en siete estudios aleatorizados, controlados con placebo, de pacientes mayores de 70 años, con disfunción sistólica o diastólica, en tratamiento con IECA, en quienes el beta bloqueo logró una reducción del riesgo relativo de desarrollar FA del 27% (p<0,01), siendo similar para los beta bloqueadores selectivos y no selectivos. Si bien los beta bloqueadores no tienen un rol en estabilizar la aurícula, ellos pueden prevenir o mejorar el remodelado ventricular con consecuente disminución en la presión de fin de diástole de la aurícula. Además atenúan las acciones del sistema nervioso simpático en el automatismo y conducción cardíaca. Otro mecanismo de acción propuesto es la prevención de isquemia auricular y fibrosis en pacientes con cardiopatía isquémica.
También se ha establecido su rol en prevención de FA en pacientes sometidos a cirugía cardíaca. En un meta análisis de 94 estudios de prevención de FA post operatoria los beta bloqueadores disminuyeron en 31% la incidencia de FA (30). Así también el retiro de estos fármacos previo a cirugía es un factor de riesgo para la FA (31).
Se recomienda, en los pacientes con disfunción VI, que no tengan contraindicación, el uso de beta bloqueo para prevención primaria o secundaria de FA, con un beneficio similary adicional al uso de inhibidores del sistema renina angiotensina. En cirugía cardíaca se sugiere administrar un beta bloqueador por lo menos una semana antes y a matenerlo después de la cirugía.
Complicaciones de la FATromboembolismo (TE) ¿Cómo prevenirlo?La morbilidad y mortalidad asociada a FA están relacionadas principalmente con el ACV isquémico y la prevención del tromboembolismo es un punto cardinal en el manejo de estos pacientes. La FA paroxística conlleva el mismo riesgo de ACV que la FA persistente o permanente (32).
La elección de la terapia antitrombótica óptima para un paciente determinado depende de su riesgo tromboembólico y la evaluación de este riesgo usando esquemas válidos de estratificación, como el CHADS2 o el recientemente incorporado CHA2DS2VASc es un paso crítico.
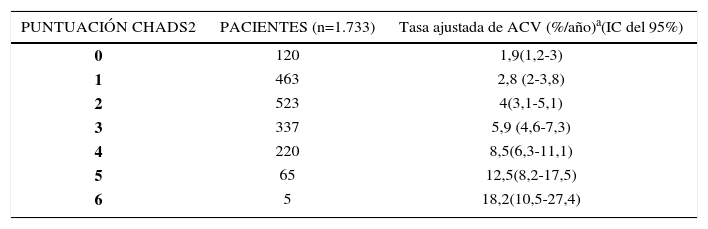
El score CHADS2 es el índice de riesgo más simple y más ampliamente usado y está basado en un sistema de puntos en el cual dos puntos son asignados si hay historia de ACV o Crisis isquémica transitoria (CIT) y un punto por cada variable: edad mayor a 75 años, HTA, Diabetes Mellitus o Insuficiencia cardíaca reciente (33). De esta manera, esta es una forma simple, rápida y fácil de valoración de riesgo embólico. Así se ha establecido el CHADS2 0 como riesgo bajo, el≥2 como riesgo elevado y 1 riesgo intermedio.
Escala CHADS2 y tasa de accidente cerebrovascular
| PUNTUACIÓN CHADS2 | PACIENTES (n=1.733) | Tasa ajustada de ACV (%/año)a(IC del 95%) |
|---|---|---|
| 0 | 120 | 1,9(1,2-3) |
| 1 | 463 | 2,8 (2-3,8) |
| 2 | 523 | 4(3,1-5,1) |
| 3 | 337 | 5,9 (4,6-7,3) |
| 4 | 220 | 8,5(6,3-11,1) |
| 5 | 65 | 12,5(8,2-17,5) |
| 6 | 5 | 18,2(10,5-27,4) |
ACV: accidente cerebrovascular; CHADS2: insuficiencia cardiaca, hipertensión, edad, diabetes mellitus, accidente cerebrovascular (doble); FA: fibrilación auricular; IC: intervalo de confianza.
La tasa ajustada de accidente cerebrovascular se deriva del análisis multivariable en el supuesto de que no hay consumo de aspirina; las tasas de accidente cerebrovascular se basan en datos de una cohorte de pacientes hospitalizados con FA, publicada en 2001, con números bajos en aquellos que tienen una puntuación CHADS2 de 5 y 6, para poder tener una valoración precisa del riesgo en estos pacientes. Teniendo en cuenta que se está produciendo un descenso general de las tasas de accidente cerebrovascular, las tasas actuales de accidente cerebrovascular en las cohorte contemporáneas no hospitalizadas también pueden variar respecto a estos cálculos. Adaptado de Gage BF et al50.
Recomendaciones de terapia antitrombótica según CHADS 2 (Guías Norteamericanas)
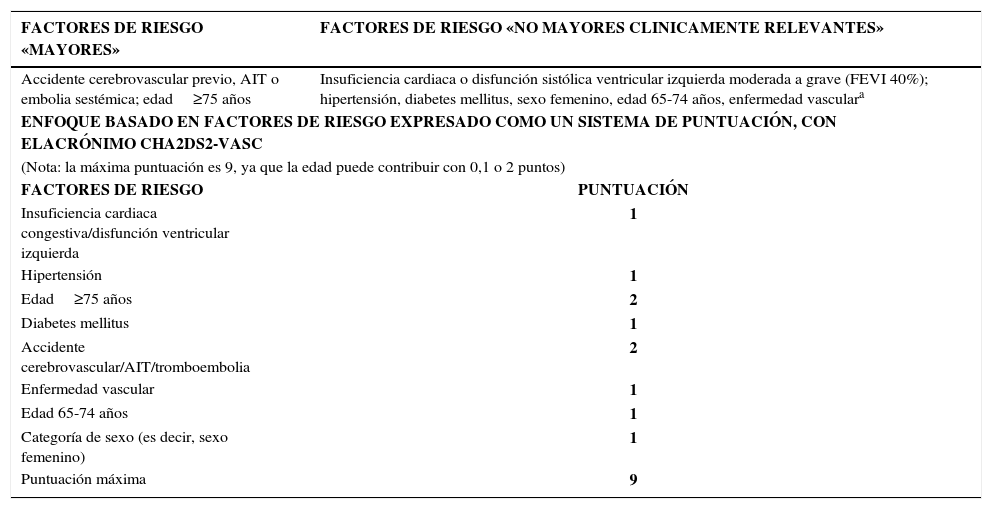
El enfoque de las guías europeas es considerar que incluso los pacientes catalogados de riesgo moderado (CHADS2 de 1) podrían obtener un beneficio significativo del tratamiento anticoagulante, sobre la aspirina, con tasas bajas de hemorragias mayores, por lo que se sub- estratificó este grupo agregando otros factores de riesgo de ACV. Estos factores también se expresan como un acrónimo CHA2DS2-VASc (34). En este esquema se asignan 2 puntos a una historia de ACV o CIT o edad mayor a 75 años y se asigna un punto a cada una de las siguientes condiciones: edad de 65 a 74 años, HTA, Diabetes Mellitus, Insuficiencia Cardíaca reciente, enfermedad vascular (infarto miocardio, placa aórtica compleja y enfermedad arterial periférica) y sexo femenino.
La Aspirina ofrece sólo protección moderada frente a los eventos isquémicos, habiendo numerosas publicaciones al respecto. Un meta análisis de 5 estudios mostró una reducción de riesgo de sólo 19% (35) Sin duda la terapia más importante para prevención primaria o secundaria del accidente cerebrovascular (ACV) es la anticoagulación con antagonistas de la vitamina k. Existen 5 grandes estudios clínicos aleatorizados publicados entre 1989 y 1992 que han evaluado la eficacia de los antagonistas de la vitamina K especialmente para la prevención primaria de TE en pacientes con FA no valvular. En un meta-análisis la reducción de riesgo de ACV total llegó a 64% (36); cuando se evaluaron sólo los ACV isquémicos la reducción de riesgo llegó a 67%. Esto fue similar para prevención primaria y secundaria. La mortalidad por cualquier causa se redujo en 26%.
En los últimos años han aparecido nuevos fármacos anticoagulantes, los inhibidores directos de la trombina (dabigatran) y los inhibidores del factor X activado (rivaroxaban, apixaban, edoxaban).
El estudio RELY (37) demostró que la dosis de 110mg dos veces al día de dabigatran no fue inferior a warfarina para la prevención de ACV o embolia sistémica en 18.000 pacientes con riesgo embólico moderado (CHADS2 de 2,1) y tuvo tasas menores de hemorragias mayores, mientras que la dosis de 150mg dos veces al día se asoció a tasas menores de ACV o embolia sistémica con tasas similares de hemorragia.
El estudio ROCKET AF (38), doble ciego, en 14264 pacientes con FA no valvular con riesgo embólico alto (CHADS2 de 3,4) mostró que el rivaroxaban en una dosis de 20mg, era no inferior a warfarina para la prevención de ACV o embolia sistémica, sin diferencias en el sangrado mayor aunque el sangrado intracraneal y fatal fueron menores en el grupo de rivaroxaban.
El estudio ARISTOTLE (39), doble ciego, randomizado, comparó apixaban en dosis de 5mg dos veces al día con warfarina en 18201 pacientes con FA y al menos un factor de riesgo embólico adicional, demostrando que apixaban fue superior a warfarina en prevenir ACV o embolia sistémica (1,27% versus 1,6%, R<0,01), causando menos sangrado (la tasa de sangrado mayor fue 2, 13 por año para apixaban versus 3,09 para warfarina (p<0,01) y resultando en menor mortalidad (3,52% vs 3,94%, p=0,047).
Factores de riesgo de accidente cerebrovascular y tromboembolias en la fa no valvular
| FACTORES DE RIESGO «MAYORES» | FACTORES DE RIESGO «NO MAYORES CLINICAMENTE RELEVANTES» |
|---|---|
| Accidente cerebrovascular previo, AIT o embolia sestémica; edad≥75 años | Insuficiencia cardiaca o disfunción sistólica ventricular izquierda moderada a grave (FEVI 40%); hipertensión, diabetes mellitus, sexo femenino, edad 65-74 años, enfermedad vasculara |
| ENFOQUE BASADO EN FACTORES DE RIESGO EXPRESADO COMO UN SISTEMA DE PUNTUACIÓN, CON ELACRÓNIMO CHA2DS2-VASC | |
| (Nota: la máxima puntuación es 9, ya que la edad puede contribuir con 0,1 o 2 puntos) | |
| FACTORES DE RIESGO | PUNTUACIÓN |
| Insuficiencia cardiaca congestiva/disfunción ventricular izquierda | 1 |
| Hipertensión | 1 |
| Edad≥75 años | 2 |
| Diabetes mellitus | 1 |
| Accidente cerebrovascular/AIT/tromboembolia | 2 |
| Enfermedad vascular | 1 |
| Edad 65-74 años | 1 |
| Categoría de sexo (es decir, sexo femenino) | 1 |
| Puntuación máxima | 9 |
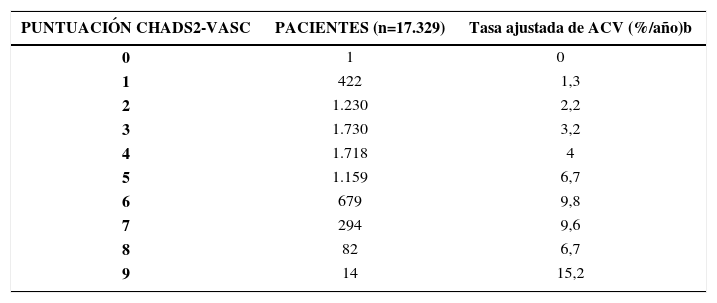
Tasa ajustada de accidente cerebrovascular de acuerdo con la puntuación cha2ds2-vasc
| PUNTUACIÓN CHADS2-VASC | PACIENTES (n=17.329) | Tasa ajustada de ACV (%/año)b |
|---|---|---|
| 0 | 1 | 0 |
| 1 | 422 | 1,3 |
| 2 | 1.230 | 2,2 |
| 3 | 1.730 | 3,2 |
| 4 | 1.718 | 4 |
| 5 | 1.159 | 6,7 |
| 6 | 679 | 9,8 |
| 7 | 294 | 9,6 |
| 8 | 82 | 6,7 |
| 9 | 14 | 15,2 |
ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio; FA: fibrilación auricular; FEVI: fracción de eyección del ventrículo izquierdo (documentada por ecocardiografía, ventriculografía isotópica, cateterización cardiaca, imagen cardiaca por resonancia magnética, etc.). “Infarto de miocardio previo, enfermedad arterial periférica, placa aórtica. Las tasas de accidente cerebrovascular en las cohortes contemporáneas pueden variar respecto a estos cálculos.
En todos los casos que se considere la anticoagulación es necesario discutir las ventajas y desventajas, evaluar el riesgo de complicaciones hemorrágicas, tener seguridad de poder mantener en forma segura una anticoagulación crónica y considerar las preferencias del paciente. Los nuevos fármacos ofrecen igual o mayor reducción de los eventos con igual o menor tasa de complicaciones hemorrágicas por lo que todo parece indicar que la warfarina, usada ya por más de 50 años será progresivamente desplazada por estos nuevos anticoagulantes.
ConclusionesEn suma, el control de los factores de riesgo cardiovascular, especialmente el control óptimo de la HTA son las primeras y más efectivas medidas para disminuir la incidencia de FA. La inhibición del sistema renina-AT-aldosterona, ya sea lECAs o ARAs es efectiva en disminuir el riesgo de desarrollar FA, especialmente en pacientes con disfunción ventricular izquierda. Los inhibidores de aldosterona también serían efectivas en prevención primaria y secundaria en pacientes de bajo riesgo. Los ácidos grasos omega 3 no han mostrado evidencia suficiente como para recomendarlos. Las estatinas han mostrado alguna evidencia en población general pero donde su rol es claro es en la prevención de FA post operatoria. Los beta bloqueadores estarían recomendados en los pacientes con disfunción VI, para prevención primaria o secundaria de FA.
La escala de CHADS2 y CHA2DS2VASc son herramientas útiles y fáciles de aplicar para la estratificación de riesgo embólico en estos pacientes. La Warfarina continúa siendo el anticoagulante de elección pero existe evidencia de disminución de la tasa de AVC, de los eventos de hemorragia e incluso de la mortalidad con el uso de los nuevos anticoagulantes inhibidores de la trombina o del factor X activado.
La autora declara no tener conflictos de interés, con relación a este artículo.