La pandemia SARS-CoV-2 ha desafiado el despliegue de todo el equipo de salud, movilizando no solo un recurso humano, también equipamiento, insumos y una infraestructura, que permita responder una alta demanda de pacientes críticos, que requirió abrir más camas críticas, manejada por un personal sanitario sin experiencia en UCI y con equipamiento e insumos limitados. El trabajo en equipo, la comunicación efectiva y el liderazgo en enfermería, son competencias esenciales en la primera ola de la pandemia, por lo que el objetivo de este artículo es describir la innovación de la orgánica estructural de enfermería, especialmente en las áreas de hospitalización de paciente crítico, para velar por el cuidado del paciente, la familia y el equipo de salud.
The SARS-CoV-2 pandemic has challenged the deployment of the entire health team, mobilizing not only a human resource, but also equipment, supplies and an infrastructure, which allows responding to a high demand for critical patients, which required opening more critical beds, managed by health personnel without ICU experience and with limited equipment and supplies. Teamwork, effective communication and leadership in nursing are essential competencies in the first wave of the pandemic, so the objective of this article is to describe the innovation of the structural nursing organization, especially in hospitalization areas. Critical patient, to ensure the care of the patient, the family and the health team.
La pandemia SARS-CoV-2 en Chile y en el mundo exigió a los equipos sanitarios adaptarse, usando distintas estrategias para poder dar respuesta a los requerimientos que la población requería. Uno de los principales desafíos que Clínica las Condes (CLC) tuvo que abordar, junto al sistema de salud de Chile, fue el aumento de la demanda de camas críticas, por ordenanza de la autoridad sanitaria. Eso significó aumentar de 22 a 64 camas críticas y de 40 camas intermedias a 84. Es decir, duplicar la capacidad del hospital en camas críticas e intermedias, con todos los recursos asociados que implican su óptimo funcionamiento: humano, equipamiento, infraestructura e insumos. La velocidad de reacción requerida era un factor más que adicionar a este proceso, considerando que el primer paciente hospitalizado en CLC fue el 7 de marzo, incluso antes de la declaración de pandemia por parte de la OMS, el 11 de marzo del año 2020.
Si bien es cierto, existían proyecciones de requerimientos de camas críticas en la Región Metropolitana y el país, como institución de salud de alta complejidad -y entendiendo que pacientes de la pandemia SARS-CoV-2 no sería la única patología que requeriría atención- existía una autoexigencia de aportar con el máximo de camas críticas posibles que, en el peak de la pandemia en la institución, fueron utilizadas un 100% para la atención exclusiva de pacientes con neumonía por SARS-CoV-2.
Los equipos que trabajan en unidades críticas tienen características que requieren procesos formativos elaborados y escalonados debido a su complejidad; alta formación técnica, tolerancia al estrés, trabajo en equipo, comunicación efectiva y una sólida base emocional en términos de enfrentarse constantemente probabilidad de muerte de los pacientes.
La pandemia sin duda nos llevó a una situación crítica: disponer de un recurso humano suficiente para dar una cobertura adecuada y competente, procurando entregar una atención clínica con los estándares habituales de la organización.
La formación de los profesionales y técnicos que trabajan en unidades críticas habitualmente lleva años de preparación. Este fue uno de los principales desafíos, por los que se comenzaron a revisar estrategias formativas Bedside (al lado de la cabecera del paciente) y de acompañamiento a los profesionales con menor o sin formación en paciente crítico, que debían dar cobertura a la creciente demanda de atención de éstos y basándose en experiencias de países europeos que ya habían pasado el peak de la pandemia.
Los desafíos en esta pandemia requieren colaboración y articulación de los diferentes actores en el equipo de salud, utilización cuidadosa de recursos y mayor eficiencia de los procesos del sistema. Por esta razón, el objetivo de este artículo es describir la innovación de la orgánica estructural y funcional de enfermería, especialmente en las áreas de hospitalización de paciente crítico, para velar por el cuidado del paciente, la familia y el equipo de salud.
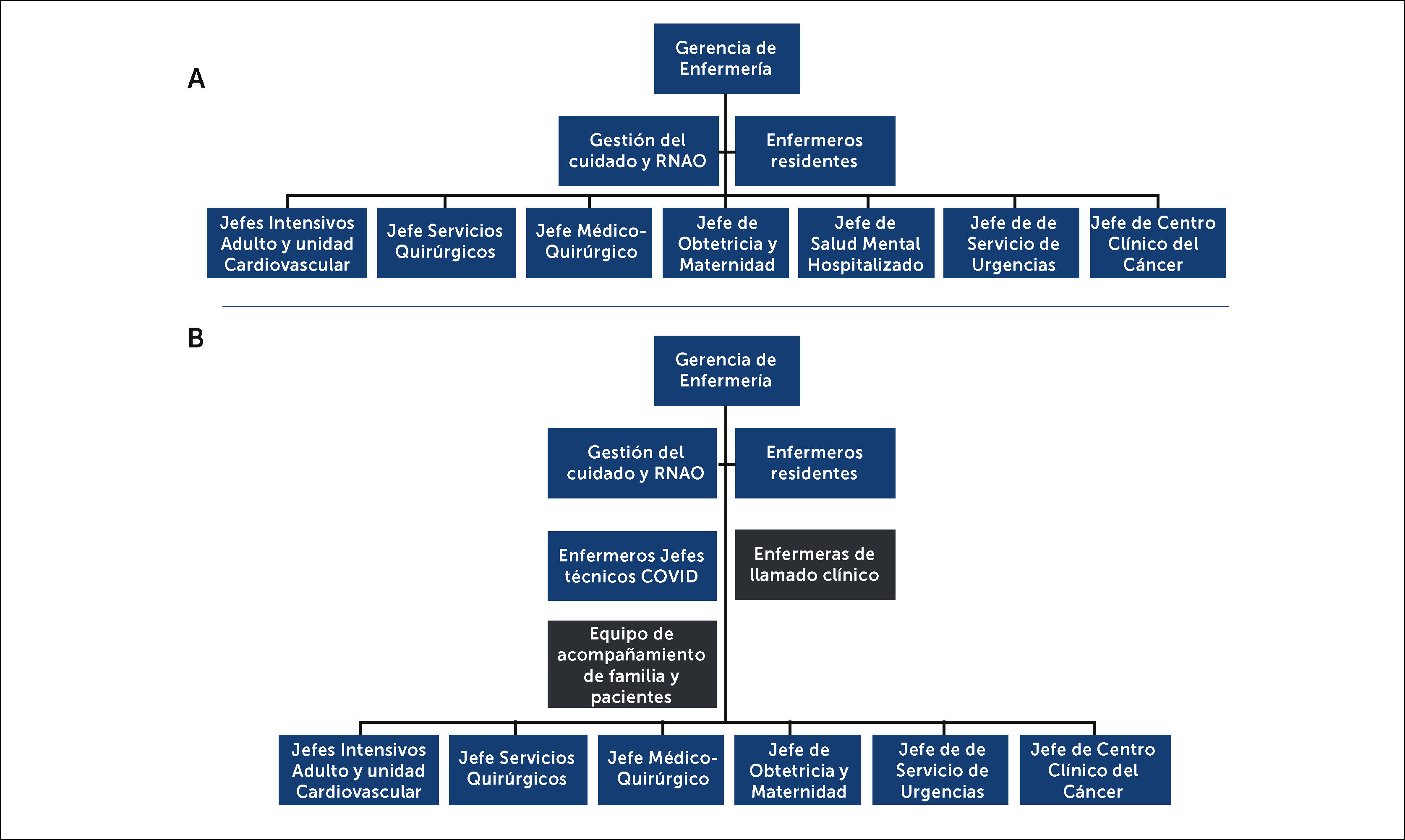
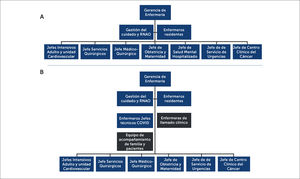
DESARROLLOLa estructura organizacional de enfermería en CLC, previo a la pandemia, en términos generales, estaba configurada por una gerente de enfermería, con dependencia directa del gerente general, con una subdirección de gestión del cuidado y educación continua (Figura 1a), además de enfermeros jefes de gestión clínica, en jornada de cuarto turno, y jefaturas y coordinadoras de los diferentes servicios clínicos.
Estructura organizacional de Gerencia de Enfermería antes y durante pandemia COVID-19
A: Estructura organizacional de la Gerencia de Enfermería antes de la pandemia; y B: Restructuración durante la pandemia, donde al cerrarse el Servicio de Salud Mental, se conforma el equipo de Acompañamiento, y junto con los jefes técnicos y enfermeras de llamados a la familia, con nuevos cargos que dependen directamente de Gerente Enfermería y trabajan colaborativamente con el resto de las jefaturas.
Abreviatura: RNAO: Asociación Profesional de Enfermeras de Ontario (Canadá).
La dinámica de trabajo y coordinación durante la pandemia, requirió cambios para resolver dificultades de comunicación efectiva, organización de recursos, supervisión de actividades y procesos; además del ingreso masivo de nuevo personal sanitario, reconversión de personal de unidades pediátricas, áreas quirúrgicas y ambulatorias en cuidado critico adulto. Esto requirió formación en protocolos institucionales y protocolos COVID-19, en especial en el uso de equipamiento de protección personal (EPP); manejo de paciente crítico y ventilación mecánica, dentro de otros. El aumento de camas críticas se acompañó de la necesidad de gestionar eficientemente el equipamiento e insumos críticos limitados, dificultades en la comunicación entre el equipo de salud, especialmente por protocolos clínicos propios de la patología SARS-CoV-2, y comunicación entre el paciente y familia, en el contexto de restricción de visitas para evitar contagios.
Para responder a las problemáticas anteriores, dentro de otras que surgieron, quisiéramos destacar las siguientes estrategias que modificaron las orgánica de enfermería (Figura 1b), tanto en su estructura, como en su coordinación, para dar respuesta rápida y eficiente a los desafíos constantes a los que nos fue enfrentando esta pandemia.
Educación continuaYa que la llegada del peak a la institución y a la Región Metropolitana, fue retardada en comparación con otras regiones, y otros países, se pudo adaptar la utilización de la Teoría de Miller1 de diferentes estrategias de aprendizaje: lectura de protocolos, clases teóricas online, sesiones prácticas con talleres y simulación in situ.
Al tener espacios de tiempo, se lograron realizar variadas actividades prácticas como: talleres de uso de equipos médicos críticos de ventilación mecánica invasiva y no invasiva, para recurso humano de “reserva”, es decir, personas que su desempeño habitual no es de cuidados intensivos. También sesiones de simulación in situ, de actividades que debido a la pandemia no se realizarían de la misma forma que pre pandemia, uso correcto de EPP, manejo de la vía aérea, paro cardiorrespiratorio, entre otras. Con esto se quiso dar el énfasis en el cuidado del recurso humano antes del manejo del paciente COVID-19. Esto fue posible con el personal de planta y de distintos estamentos incluidos en el cuidado de los pacientes COVID-19 (personal de enfermería, kinesiólogos, médicos, auxiliares de sala, administrativos, fonoaudiólogos, terapistas ocupacionales, entre otros), y no con el nuevo personal que va ingresando durante el peak de la pandemia, donde el aprendizaje era por imitación y con el apoyo de enfermeros “expertos”.
Las actividades de capacitación realizadas son clasificadas según el esquema de la Pirámide de Miller. Algunas actividades fueron de la base de la pirámide (“saber”), como clases online que estaban destinadas al fundamento y aplicabilidad de protocolos nuevos de actuación frente a pacientes COVID-19, y así lograr preparación o reforzamiento para actividades prácticas de la cúspide de la pirámide (“hacer”), como las antes mencionadas.
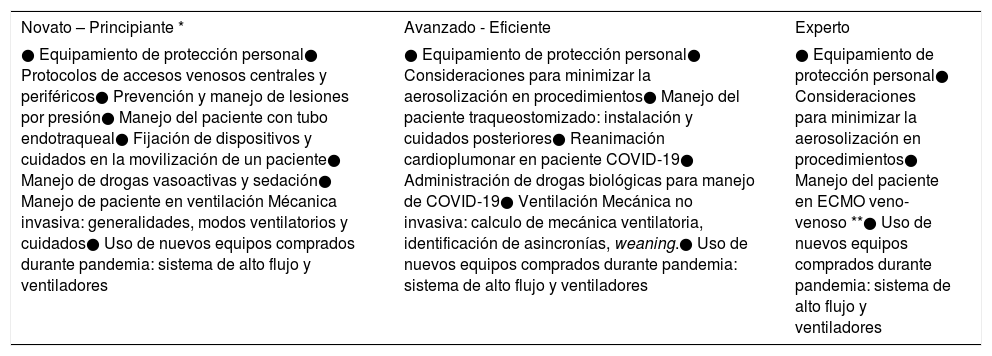
Esto llevó, a que enfermeros nuevos y sin experiencia en intensivo se sintieran en algunas ocasiones abrumados y con la sensación de mucha información, al igual que lo reportado por S. Marks en Hospital de New York1. Para evitar esto, se realizó un boletín informativo que diera un acceso rápido y de fácil consulta para los distintos estamentos, con protocolos, pero también con algunos recursos más prácticos y entendibles, como videos tutoriales e infografías de fácil lectura. Además, la entrega de información, en cuanto a profundidad y dificultad de los contenidos era clasificado según las competencias de Benner2, donde un enfermero “novato”, recién egresado o sin experiencia en UCI recibía refuerzo en el uso de drogas vasoactivas, sedación, manejo de accesos vasculares, manejo del paciente con tubo endotraqueal, entre otros; y un enfermero “avanzado” o “experto” se educaba en identificación de asincronías en ventilación mecánica invasiva (VMI) y manejo del paciente en circulación extracorpórea, respectivamente (Tabla 1).
Contenidos educativos según expertice, categorizada según Patricia Benner
| Novato – Principiante * | Avanzado - Eficiente | Experto |
|---|---|---|
| ● Equipamiento de protección personal● Protocolos de accesos venosos centrales y periféricos● Prevención y manejo de lesiones por presión● Manejo del paciente con tubo endotraqueal● Fijación de dispositivos y cuidados en la movilización de un paciente● Manejo de drogas vasoactivas y sedación● Manejo de paciente en ventilación Mécanica invasiva: generalidades, modos ventilatorios y cuidados● Uso de nuevos equipos comprados durante pandemia: sistema de alto flujo y ventiladores | ● Equipamiento de protección personal● Consideraciones para minimizar la aerosolización en procedimientos● Manejo del paciente traqueostomizado: instalación y cuidados posteriores● Reanimación cardioplumonar en paciente COVID-19● Administración de drogas biológicas para manejo de COVID-19● Ventilación Mecánica no invasiva: calculo de mecánica ventilatoria, identificación de asincronías, weaning.● Uso de nuevos equipos comprados durante pandemia: sistema de alto flujo y ventiladores | ● Equipamiento de protección personal● Consideraciones para minimizar la aerosolización en procedimientos● Manejo del paciente en ECMO veno-venoso **● Uso de nuevos equipos comprados durante pandemia: sistema de alto flujo y ventiladores |
El enfermero novato tras realizar la capacitación y refuerzo de los contenidos detallados, recibe de todos modos los contenidos del avanzado-eficiente, con la consideración que en caso de que sus pacientes requieran alguna intervención más compleja, debe solicitar ayuda a los jefes técnicos o coordinadora.
Las unidades de tratamientos intensivo adultos y unidad cardiovascular, cuentan con al menos 2 enfermeras expertas en circulación extracorpórea, con un programa de formación estricto y de al menos 8 meses de duración. Sin embargo, durante la pandemia 7 pacientes simultáneos conectados a ECMO, lo que requirió una capacitación acelerada y mayor apoyo de las expertas a este grupo de enfermeros.
(Ref. 2).
A la llegada del peak, se había logrado capacitar un porcentaje mayor al 50% del personal, debido a la demanda asistencial, avanzamos a la etapa de educación bedside. Justamente parte del equipo de capacitación en preparación a la pandemia tuvo la flexibilidad de realizar las actividades de “jefatura técnica” y dentro de sus responsabilidades, fue este tipo de capacitación.
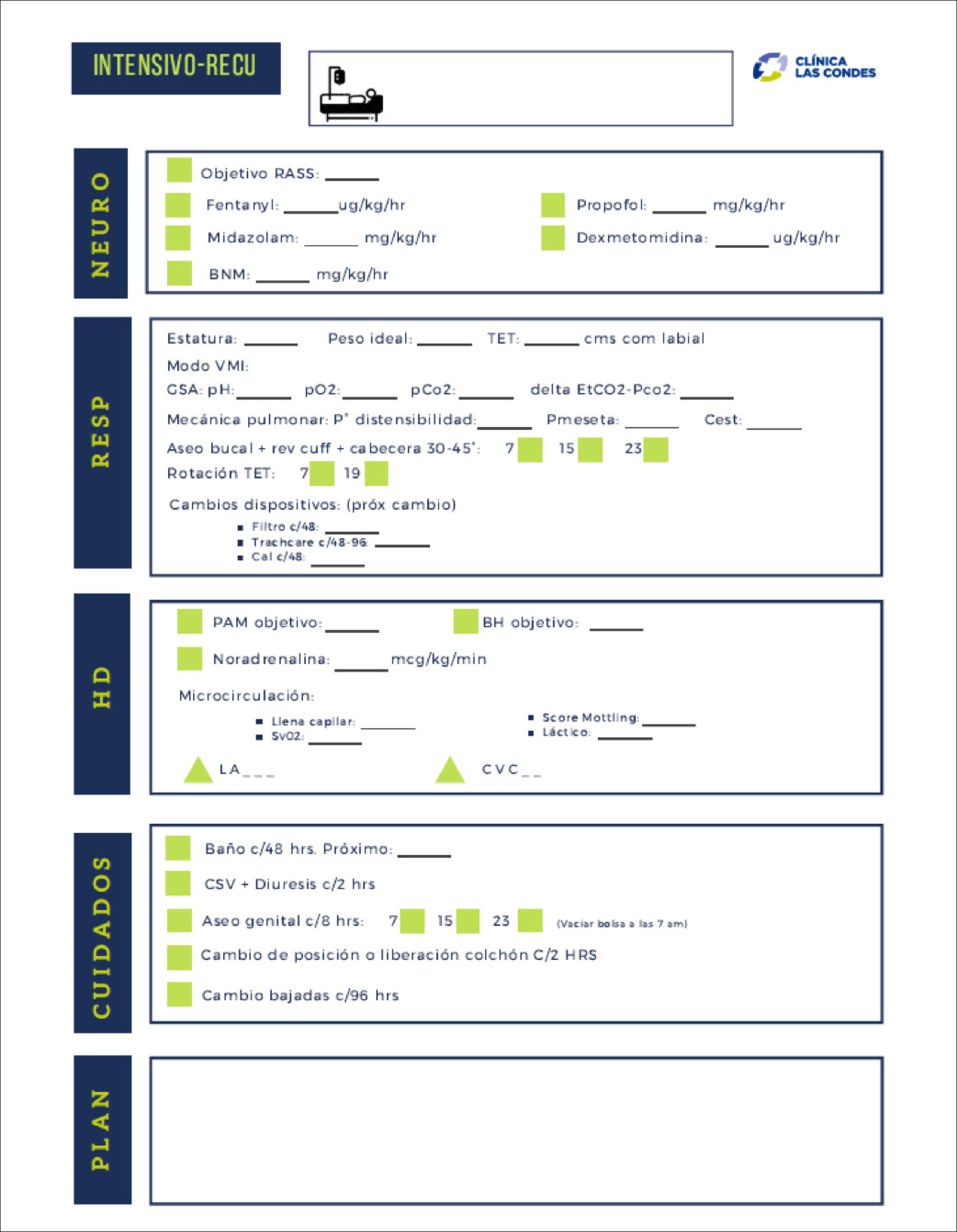
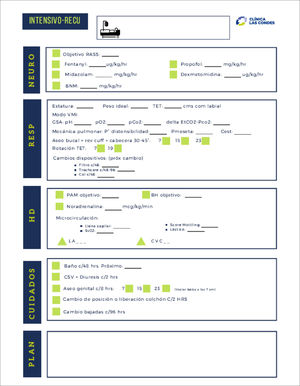
Para facilitar la modificación de las intervenciones de enfermería basadas en la anticipación de riesgos, mitigar los déficit de conocimientos de enfermeras de cuidados no críticos y disminuir los errores de entrega de información por una alta carga laboral, agotamiento y estrés, se confeccionaron planillas de verificación para que en las visitas clínicas, todo el equipo clínico, médico, enfermero, kinesiólogo, técnico de enfermería y químico farmacéutico clínico, tuviese claridad de la información esencial de cada paciente (Figura 2), esto enlazado con el boletín informativo, antes mencionado y (disponible en https://gravita.cl/clc/subirpdf/uploads/Boletin_areas_criticas.pdf).
Apoyo clínico de enfermeros expertosPara brindar apoyo educativo continuo y clínico a los enfermeros de primera línea, se creó el cargo de jefatura técnica de enfermería, con un sistema de cuarto turno modificado con dos enfermero/as por turno en horario de 8:00 a 20:00hrs., además de un sistema de asistencia nocturna telefónica que daba soporte técnico especializado a las unidades que lo requerían.
El objetivo de este cargo fue coordinar y asegurar un cuidado eficiente y seguro, implementando prácticas basadas en evidencia, manejo de estrategias de prevención, vigilancia activa y seguimiento del cumplimiento normativo.
Dentro de las funciones estaba realizar visitas presenciales diarias a los servicios de intensivos, intermedios y urgencia de CLC, además de los servicios que se reconvirtieron para atención de pacientes críticos COVID-19 (centro de pacientes críticos pediátrico, pabellón-recuperación, Intermedio y centro de vigilancia materno-fetal [CEVIM]), además de estar disponibles vía llamados telefónicos para necesidades de los servicios de menor complejidad. La principal estrategia en este ámbito fue realizar visitas técnicas bedside (Tabla 2) de pacientes con enfermera tratante y/o coordinadora del piso y médico intensivista, resolviendo dudas técnicas de manejo de pacientes y de equipamiento utilizado, estandarización de los cuidados de enfermería mediante la implementación de protocolos y haciendo docencia in situ.
Check list jefe técnico durante las visitas clínicas
| Verificar en servicio: |
| □ Uso de EPP, según normativa |
| □ Distribución de carga de enfermería |
| □ Ocupación y disponibilidad de equipos de soporte ventilatorio |
| Manejo de pacientes críticos: |
| □ Equipo de soporte ventilatorio (optimización de recursos) |
| □ Monitorización clínica y seguimiento de pacientes |
| □ Verificar sedo-analgesia y drogas vasoctivas |
| □ Verificar administración de medicamentos |
| □ Chequeo de dispositivos invasivos (TET, CVC, LA, entre otros) |
| □ Prevención de Lesiones por presión |
ABREVIATURAS: EPP: elementos de protección personal; TET: tubo endotraqueal; CVC: catéter venoso central; LA: Línea arterial.
En la visita diaria a los servicios, se verificaba el uso adecuado y eficiente del equipamiento crítico, en cada unidad de paciente y bodegas de servicio, solicitando optimización del recurso y velando por la utilización adecuada, según características del equipamiento y la terapia a entregar en cada caso. Se llevaba diariamente una planilla actualizada con información de uso y disponibilidad de estos equipos como ventiladores invasivos, no invasivos, cánulas de alto flujo y bombas de infusión, lo que permitía redistribuir rápidamente en caso de necesidad.
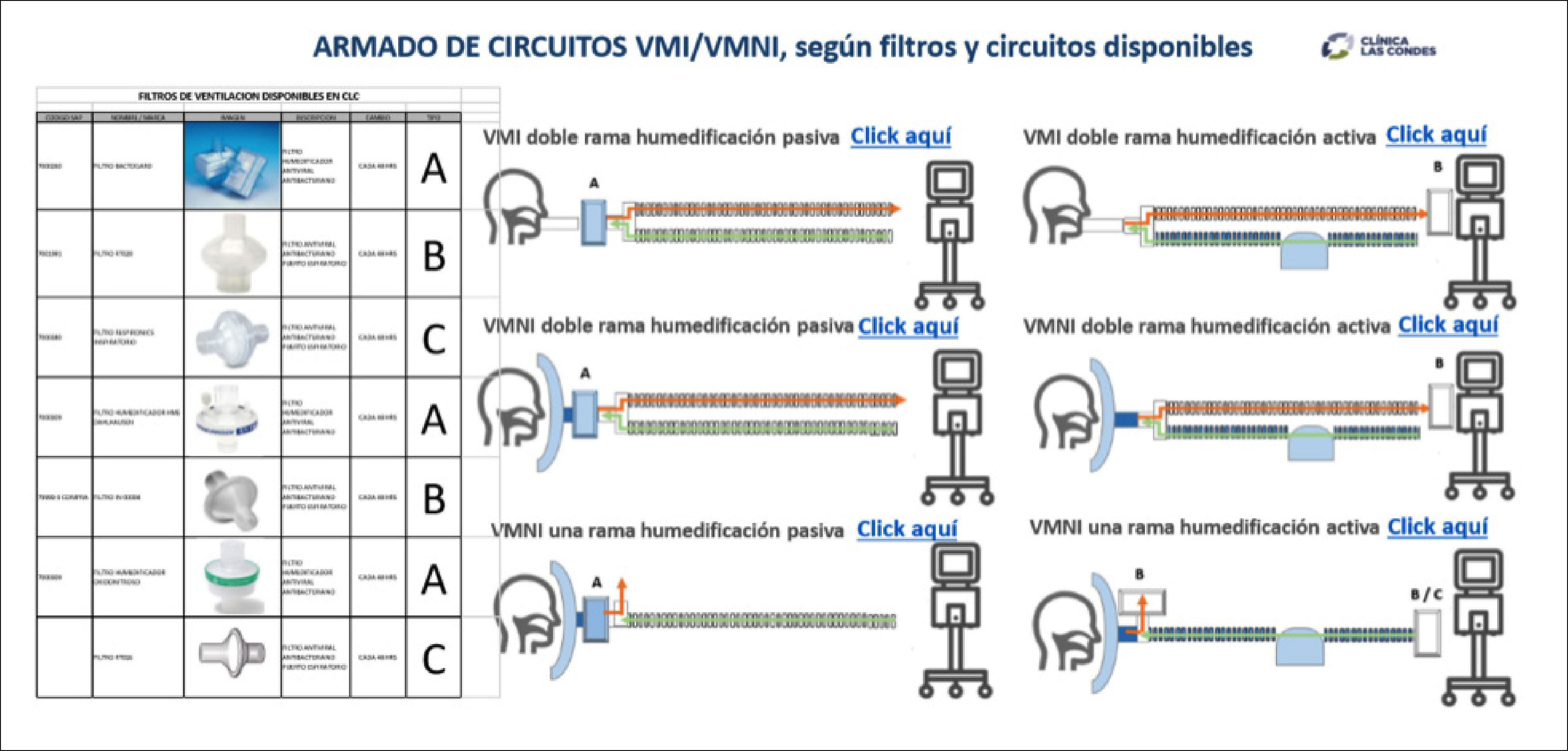
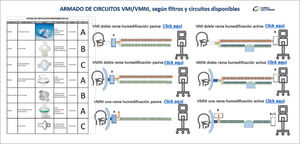
Además, diariamente se verificaba el uso adecuado de los insumos, según recomendaciones de fabricantes y protocolos locales (Figura 3), además de promover el uso eficiente de éstos, estableciendo brechas de stock y de reprocesamiento, según disponibilidad central de estos insumos y se buscaban alternativas técnicamente validadas en caso de quiebres en la cadena de abastecimiento. También se trabajaron adaptaciones de insumos y solicitudes de fabricación en impresión 3D junto al Centro de Innovación de la clínica (Figura 4).
Esquema de armado de circuitos de ventilación mecánica, con insumos de CLC
Descripción de ubicación de filtros HMEF (Heat and moisture exchanger filter) y filtros antivirales-antibacterianos. Tabla izquierda: listado de filtros disponibles en Clínica Las Condes, con su descripción y funciones. En el centro derecha: esquemas con las distintas alternativas de armado de circuitos de ventilación mecánica invasiva y no invasiva, con o sin humidificación activa, así como circuitos de ventilación con una o dos ramas.
Para acceder al formato original, con hipervínculos “Click aquí” y revisar fotos detalladas de armado real de los equipos de ventilación, ingrese a siguiente link: https://gravita.cl/clc/subirpdf/uploads/FILTROS_RESUMEN_2.pptx.pdf.
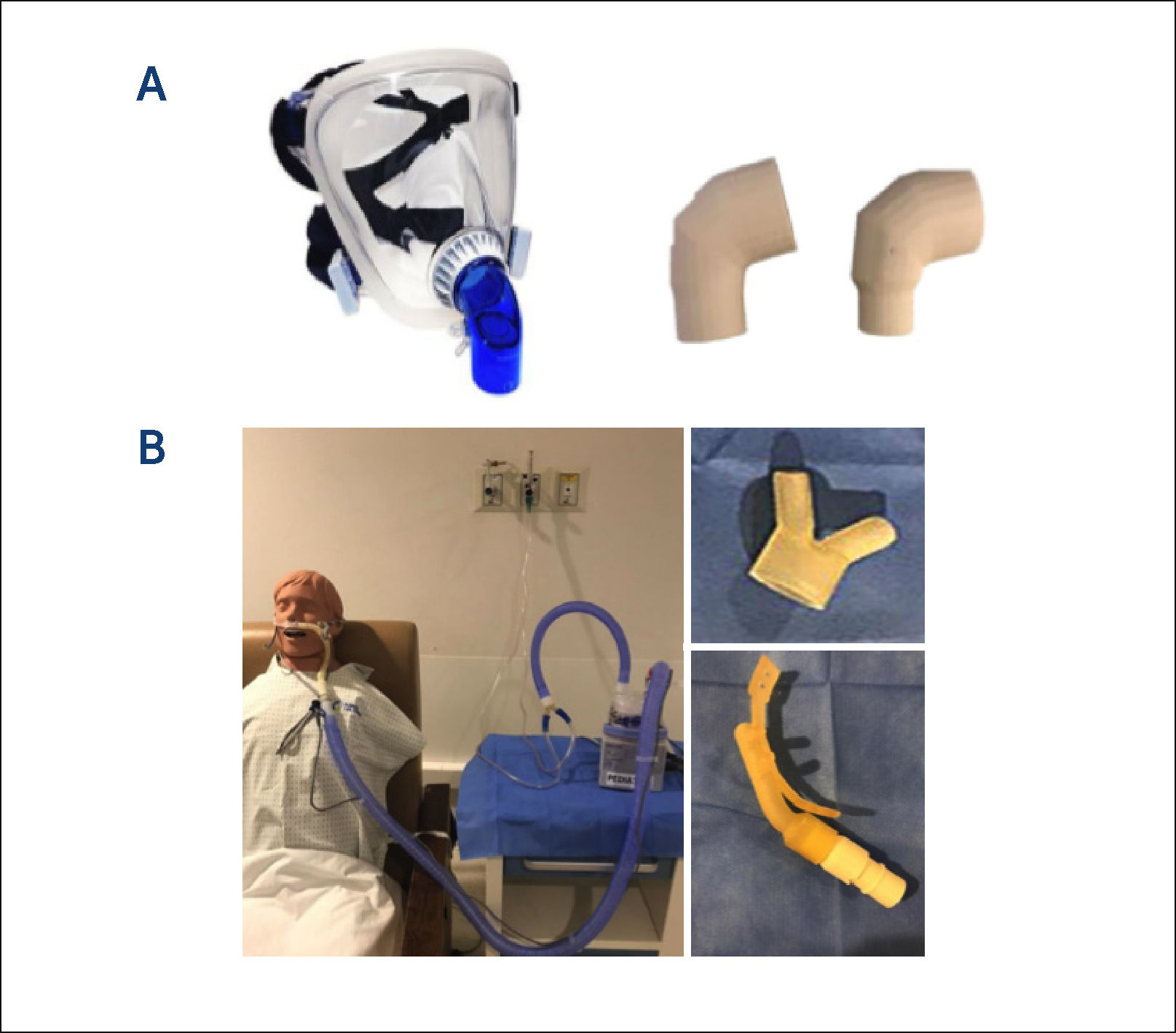
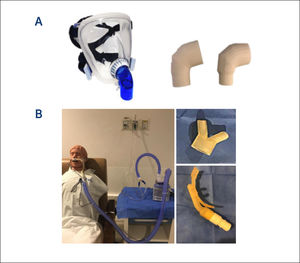
Algunos insumos en impresión 3D
A: se muestra a la derecha codos en impresión 3D para adaptar la interfaz de la Ventilación Mecánica no invasiva, un codo completamente cerrado, que en la practica habitual tiene un puerto exhalatorio. En un paciente COVID-19, para la seguridad del equipo de salud y evitar la aerosolización del virus es importante que sea cerrado, y luego colocar un filtro bacteriostático que filtre el aire exhalado, antes de llegar al ambiente. Se decidió la impresión en 3D por quiebre de stock y costo.
B: se muestra como se crearon 2 piezas en impresión 3D, para Cánula Nasal de alto flujo (a la derecha), una de ellas permitía la adaptación fácil y segura de las siliconas que van a flujometro de aire y oxígeno a la base calefactora, tolerando altas presiones; y una cánula nasal para suplir un quiebre de stock transitorio (a la izquierda).
Estos enfermeros expertos fomentaron la comunicación efectiva y facilitaron la entrega de información hacia y desde el personal, grupos de trabajo y líderes, aplicando el rol de enfermería de práctica avanzada, quienes son facilitadores del cambio y generan iniciativas para mejorar los procesos de atención, o resolver dificultades3 utilizando la práctica basada en la evidencia. Por ejemplo, frente al quiebre de stock de cánulas nasales de alto flujo, los enfermeros, en conjunto con kinesiólogos terapistas ventilatorios, revisaron una metodología para confeccionar un sistema de cánula nasal de alto flujo “artesanal”; para ello, además de identificar los insumos requeridos, tuvieron que modificar el protocolo de humidificación activa para pacientes en VMI, y generar criterios estrictos para determinar que pacientes realmente requerían humidificación activa, con la finalidad de liberar bases calefactoras y poder armar este modelo artesanal4,5.
Atención centrada en el paciente y familiaLas investigaciones han encontrado consistentemente que la familia de pacientes en UCI, experimentan altos niveles de angustia psicológica, incluida la ansiedad, depresión, tristeza y fatiga. Un estudio multicéntrico de 836 familiares de pacientes de UCI reveló que el 69,1% informó ansiedad y el 35,4% tenía síntomas de depresión6.
La mayoría de las familias de pacientes de UCI también experimentó alteraciones del sueño de moderadas a severas, como síntoma de estrés7, sumado a la evidencia de que incluso un 30% de los integrantes de la familia sufren estrés postraumático después del alta de la UCI de su ser querido8,9. Esto corresponde a un fenómeno de angustia psicológica persistente, denominado síndrome post cuidados intensivos de la familia (post-intensive care syndrome-family: PICS-F) por un grupo de trabajo de la Society of Critical Care Medicine10,11.
Estudios de intervención hasta la fecha dirigidos para mitigar los síntomas de angustia y el estrés postraumático, se han centrado en mejorar la comunicación entre los miembros de la familia, profesionales y el equipo de salud, además de la participación de la familia en la hospitalización, recuperación y toma de decisiones del paciente12,13.
Sin embargo, la práctica habitual de puertas abiertas e incorporación de la familia en CLC, fue obstaculizada por las medidas de distanciamiento físico y aislamiento de la pandemia, repercutiendo en la angustia y ansiedad que la familia presentaba y aumentando considerablemente los llamados telefónicos a las unidades clínicas, que se encontraban con alta demanda asistencial. Frente a esta situación, se confeccionó una estrategia de comunicación estructurada, regular y multidisciplinaria familia-equipo de salud, y familia-paciente.
Comunicación entre equipo clínico y familiaEn el contexto de una alta demanda asistencial del equipo sanitario, no era posible destinar un responsable en la entrega de información clínica a las familias de los pacientes hospitalizados, por lo que, un grupo de enfermeras voluntarias, con experiencia en UCI, que se encontraban con resguardo por embarazo, durante la pandemia, conformaron un nuevo cargo cuyo rol fue tener el contacto principal con el responsable legal, comunicando los avances clínicos y levantando las decisiones de la familia, al equipo de salud en turno.
Las cuatro enfermeras a cargo de la comunicación con la familia realizaban teletrabajo desde sus hogares, en horario hábil; para ello, se dispuso de acceso a la ficha clínica electrónica y un celular institucional, para hacer los llamados telefónicos o video conferencias, iniciando el 25 de mayo la primera enfermera, supliendo la entrega de información médica de las unidades de intermedio. Dado los buenos resultados, se sumaron tres enfermeras voluntarias para cubrir las unidades de intensivo adulto, UCI recuperación, UCI pediátrica, y UCI extendidas, como parte de la estrategia de aumentar las camas críticas, realizando más de 3.780 llamados telefónicos.
Para favorecer la consistencia y veracidad de la información entregada a la familia, las enfermeras destinadas a este cargo, debían tener experiencia en UCI y revisar los datos de la ficha clínica electrónica para tener mayor claridad de los antecedentes clínicos.Luego se contactaban con el médico y enfermeras de turno, para complementar la información, aclarar dudas y conocer el plan del día; para hacer un contacto con la familia, de forma diaria, completa y responsable, considerando y adaptando la entrega de información, según la ansiedad del familiar, habilidades tecnológicas y alfabetización en salud de los miembros de la familia.
En los casos de agravamiento de la condición clínica del paciente o requerir alguna intervención adicional como cirugía, el médico de turno debía contactarse con la familia. Sin embargo, las enfermeras se contactaban posteriormente para aclarar dudas, e incluso, las familias las contactaban para solicitar ayuda y orientación.
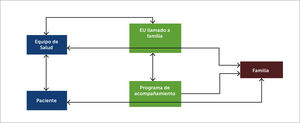
En los casos en que algún miembro de la familia se encontraba en una situación de mucha ansiedad o lábil emocionalmente, se activaba el sistema de acompañamiento con enfermeras de salud mental y psicólogos (Figura 5).
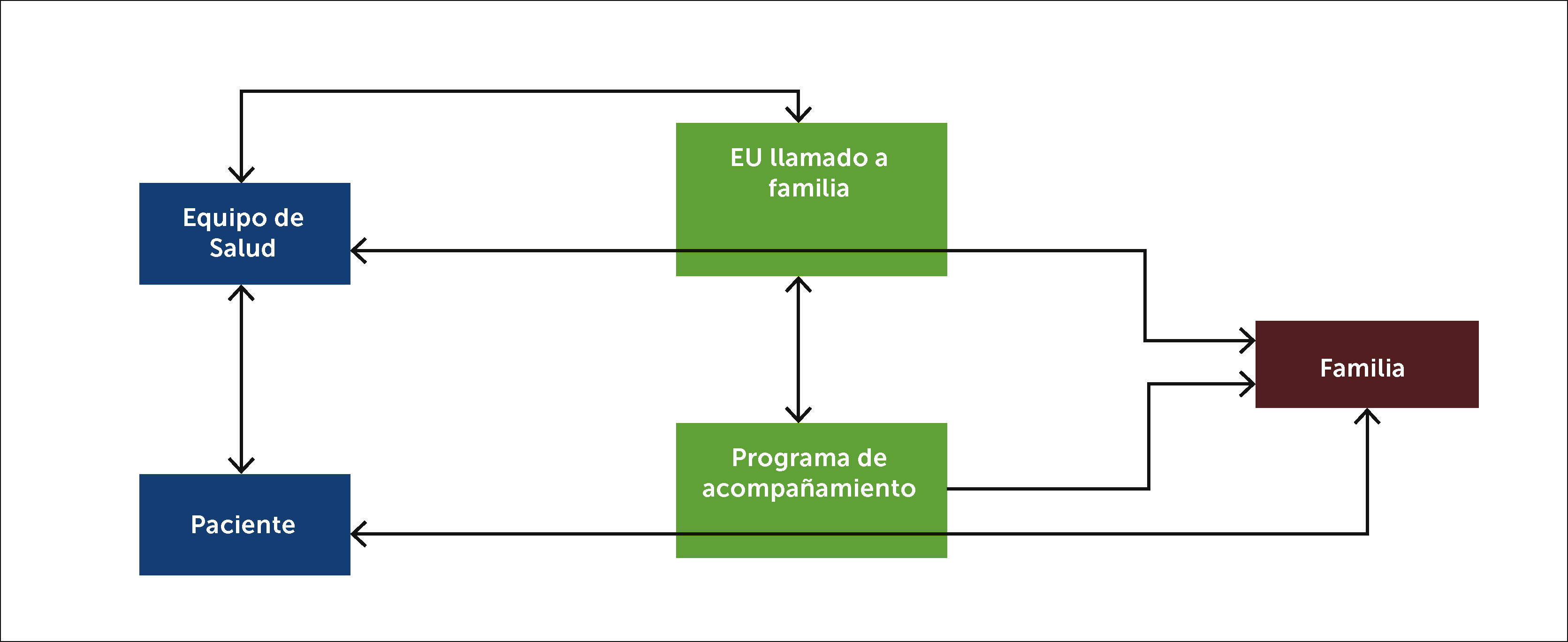
Conexión y comunicación entre el equipo de salud, paciente y familia
La figura muestra la conexión y comunicación entre el paciente, el equipo de salud y la familia. Se crean dos grupos de trabajo: Enfermera que entrega información del equipo médico a la familia; y el grupo de acompañamiento, que establece la comunicación entre paciente y familia. Ambos grupos de trabajo, junto con el equipo clínico de las unidades de intensivo-intermedio tienen una comunicación fluida, para levantar necesidades de información entre familia-paciente, familia-equipo médico.
Este equipo de enfermeras realizaba un registro de las llamadas y la información entregada, además apoyaba a la familia en temas administrativos, como solicitudes de certificados médicos y en el caso de los ingresos de pacientes mayores de 65 años, aplicaban una encuesta de funcionalidad y levantaban la presencia de voluntades anticipadas del paciente o limitación del esfuerzo terapéutico, antecedentes que eran requeridos por el equipo médico, en especial el Comité de triage ético, conformado para esta pandemia en CLC.
Acompañamiento de familia y pacientesEl equipo del servicio de hospitalización de salud mental, al tener baja ocupación, creó un sistema de acompañamiento de la familia y pacientes, trabajando en red con psiquiatras y psicólogos de CLC. Generaron un flujo de derivación a este equipo de acompañamiento, activado por médicos y enfermeras tratantes, ante pacientes que estuviesen extubados o incluso intubados, pero en estado vigil, pacientes en unidad de intermedio lábiles emocionalmente o que tuviesen una estadía prolongada. La activación también era realizada por las enfermeras de llamado a la familia, frente a algún miembro que requiriese acompañamiento. En base a criterios clínicos, este equipo de enfermeras de salud mental, derivaban a psicólogos o psiquiatras, los casos que lo ameritaban, sin costo para la familia ni paciente.
Las actividades realizadas, las dividimos en:
- a)
Comunicación sincrónica de los pacientes y familia:
Se animaba al paciente y a la familia a llamar, enviar mensajes de texto y realizar videoconferencias, en caso de un paciente vigil y orientado. Se facilitaba la entrega de dispositivos de comunicación de la institución, con acceso gratuito a Internet a los pacientes o conectando sus dispositivos personales.
Para aquellos pacientes que se encontraban intubados, pero conscientes, o con un nivel de conciencia que no permita por si sólo contactarse con la familia, el personal clínico activaba la solicitud al grupo de acompañamiento, quien coordinaba un horario que no posea actividades asistenciales y la familia pueda estar disponible, para luego ingresar a la habitación, con un tablet destinado a esta actividad, cumpliendo con las medidas de aislamiento y protección personal. Previo a cada video-llamada entre familia y paciente, la familia era orientada y educada, respecto a los dispositivos invasivos con los que se encontraba el paciente, para disminuir la angustia.
- b)
Comunicación asincrónica de los pacientes y familia:
Se incentivó a la familia y pacientes, el grabar y enviar mensajes de audio, video o escritos a sus familiares; esto se realizaba en especial a los pacientes con extubación reciente, donde el día del weaning o destete (proceso gradual de desconectar a un paciente de la VMI) se entregaba una grabación de la familia, para luego, al día siguiente, realizar el contacto por video-llamada, al tener un nivel de conciencia factible para la interacción.
Dentro de las consideraciones éticas de ambas estrategias, el equipo mantenía el cumplimiento de la confidencialidad de la información, incluso en el teletrabajo realizado por las enfermeras de llamado, aplicando la normativa Health Insurance Portability and Accountability Act Privacy, Security, and Breach Notification Rules (HIPAA)14 para proteger privacidad del paciente.
Optimización de tiemposLa metodología Lean “consiste en un abordaje sistemático que permite la identificación y eliminación del desperdicio en los procesos productivos, teniendo como enfoque principal agregar calidad y entregar al cliente solamente lo que él considera como valor”15. En salud, eso significa suministrar servicios que respeten y atiendan a las preferencias y necesidades de los pacientes16.
Para minimizar la carga de trabajo del equipo, en especial de enfermería, se identificaron dos momentos de trabajo indirecto del cuidado que involucran bastante tiempo, que corresponden a los registros en la ficha clínica y preparación de infusiones y medicamentos.
Si bien, no se han realizado mediciones en CLC, estudios muestran que la enfermera en una UCI utiliza hasta 2,1 hr. en documentación en la ficha clínica17 y otras investigaciones demuestran que el tiempo utilizado llega hasta el 9,6%17 del tiempo en turno, disminuyendo el tiempo de atención directa al paciente. Es por eso que se realizó una modificación en los registros de enfermería, tanto en la periodicidad del control de signos vitales, como en la cantidad. Para ello, se conformó un equipo de trabajo de jefaturas de enfermería y tecnología de la información, para simplificar los seis formularios de enfermería habituales, a un formulario único, con la información más prioritaria y relevante, velando por un traspaso de información eficiente y seguro. Antes de la aplicación, el formulario fue revisado por enfermeras de contraloría y calidad de CLC, para velar con los mínimos indispensables de normativa contractual nacional y acreditación; además de la revisión de enfermeras clínicas, como usuarios finales.
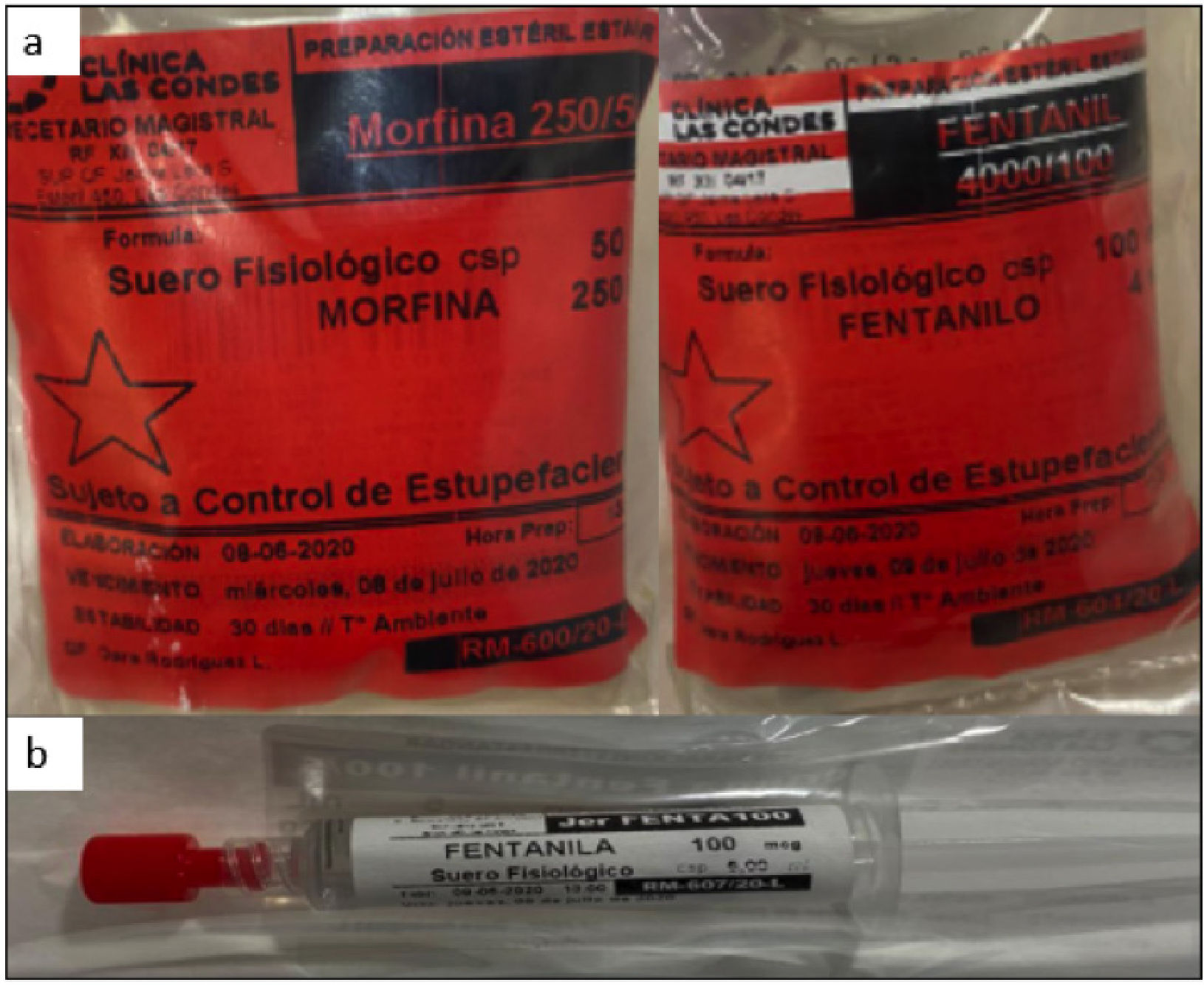
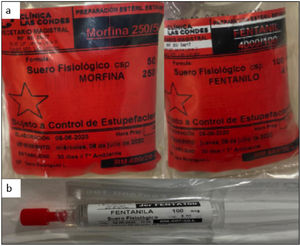
Por otro lado, se conformó un equipo y comunicación estrecha con farmacia central, donde se derivó la preparación de las infusiones de sedación, analgesia, bloqueo neuromuscular y corticoides, a la unidad de recetario magistral. Esto disminuyó la carga de trabajo en la enfermera clínica, especialmente dado el quiebre de stock de algunos medicamentos, que requirieron el uso de ampollas de dosis menor, aumentando el tiempo en su preparación (Figura 6).
Preparación de infusiones en Recetario magistral, Farmacia Central
A: muestra ejemplo de infusión de opioides preparados en Farmacia central. B: muestra jeringas ya preparadas y diluidas, para el proceso de intubación, esto permite menos tiempo de preparación de las drogas de intubación rápida, y al mismo tiempo despachar a los servicios críticos varias dosis de fármacos, usando una ampolla única, lo que permitió hacer eficiencia de medicamentos, en contexto de un stock crítico y quiebre a nivel nacional.
Otra estrategia de apoyo para lograr eficientar el tiempo de las enfermeras clínicas en la atención directa de pacientes, fue la colaboración interservicios, que consistió en que enfermeras y otros profesionales de áreas de consultas, administrativas, investigación, entre otras, realizaban diariamente funciones de apoyo a las áreas críticas, como recepción de medicamentos o devolución de éstos a farmacia, revisión de cumplimiento de cadena de frío, supervisión de carros de paro, preparación de medicamentos y registros de controles, lo que disminuyó la carga laboral de enfermeras, que por contingencia debían tomar más pacientes de los que corresponde por cobertura.
Supervisión activa e identificación de Near missExisten diferentes metodologías para prevenir y vigilar la ocurrencia de los incidentes, siendo la más utilizada la vigilancia retroactiva y el reporte de eventos adversos. Sin embargo, durante esta pandemia se potenció y privilegió la vigilancia activa, que permite una identificación rápida de incidentes más frecuentes, sociabilización y mejora continua inmediata, para reducir la probabilidad de aparición de fallos del sistema y minimizar nuevas apariciones. La vigilancia activa alcanza una sensibilidad del sistema mayor al 70%, permitiendo determinar los niveles endémicos de eventos adversos (EA), definir letalidad asociada a EA, costos de estos, establecer las condiciones que aumentan o disminuyen el riesgo de ocurrencia, identificar factores de riesgo relacionados con procedimientos y evaluar las estrategias de intervención18,22,23.
Para potenciar la vigilancia activa, en especial, en el equipo no experto en UCI, la jefatura técnica y coordinadores, dentro de la visita diaria a las unidades y a sus pacientes, chequeaba la calidad y seguridad en la atención de enfermería, pesquisando eventos adversos y near miss (potenciales eventos adversos) al pie de la cama del paciente, realizando intervención formativa (no punitiva) a los clínicos tratantes y a su equipo. De esta manera identificaban potenciales riesgos en otros pacientes, además de dar feedback inmediato a coordinadora y/o jefa de servicio, a la unidad de calidad de la dirección médica y dirección de enfermería a través de un canal de información informal (WhatsApp), en el cual también participaban todas las jefas y coordinadoras de los servicios de la dirección de enfermería, poniendo alertas ante potenciales eventos similares, lo que permitió no perder de vista la calidad de la atención durante la pandemia.
Una cultura no punitiva favorece el compromiso de los individuos y aplicación de las mejores prácticas y estándares, con un clima de seguridad abierto y de confianza mutua, en la que los errores son una fuente de aprendizaje, en lugar de ser utilizados para culpabilizar. Ante un incidente, el modelo tradicional de aprendizaje se basa en el individual, en el que el individuo detecta, analiza, corrige y aprende del error en un círculo individual, llamado aprendizaje “single loop” o círculo sencillo. Sin embargo, este aprendizaje no se extiende más allá del mismo individuo19. Es por esta razón que utilizamos durante la pandemia el “double loop” o círculo doble, que implica la comunicación del incidente a todo el equipo de la organización para que éste lo analice, aprenda y cambie las condiciones sistémicas que proporcionaron la aparición del mismo20.
Este aprendizaje colectivo, permite evaluar los incidentes de una manera integral y multidisciplinaria, permitiendo identificación de los factores personales, del paciente y organizacionales que favorecieron el incidente e identificar procesos de mejoras rápidos y eficientes19.
Un ejemplo de ello fue un aumento de desplazamientos de catéter venoso central, en especial en la UCI extendida, conformado mayoritariamente por personal no experto en UCI. Si bien es cierto, un factor es la poca experiencia del equipo, sumado a actividades que aumentan el riesgo de desplazamiento como pronación, traslados a tomografías, entre otros; se sumaba a la presencia de un protocolo institucional de fijación de los dispositivos libre de puntos21. Dado el quiebre de stock de este insumo, sumado en la presencia diaforesis en los pacientes, la fijación se despegaba, aumentando el riesgo de auto-retiro o desplazamiento. Además, en los casos en que anestesistas instalaban puntos, se identificó tras una revisión de evidencia, que la técnica estándar (Figura 7A) tenía alto riesgo de desplazamiento, por lo que se protocolizó que se usarían las técnicas de fijación “finger trap” o “trampa de dedos” (Figura 7C), que se asocia a menor desplazamiento22, especialmente en los pacientes con sudoración moderada a alta y pronados, logrando disminución de los eventos.
Ejemplo de mejora continua: modificación en la técnica de fijación con puntos del Catéter Venoso Central
A: representa la técnica “estándar”, recomendada por fabricante; B: representa la técnica de “compresión” del estabilizador al lumen del catéter, más fijación a la piel del estabilizador; C: representa la técnica “finder trap” (trampa de dedos) que no utiliza estabilizador de fabricante; D: técnica “completa”, que utiliza la técnica B y C. Imagen obtenida de Struck MF, et al. (ref. 22).
Las enfermeras y otros profesionales de la salud se enfrentan a altas cargas de trabajo y momentos de tristeza por fallecimientos de pacientes, en un contexto de soledad, por la ausencia de sus seres queridos producto de la pandemia y posponen el duelo.
Por otro lado, las enfermeras son las profesionales de la salud a las que habitualmente acuden familiares y amigos, no existiendo la posibilidad de una desconexión real a la pandemia. Además de la preocupación de contagio a sus familias, lo que hace que un grupo importante se aísle de sus hogares y alejen de sus sistemas de apoyo.
Todo lo anterior pone en mayor riesgo de agotamiento y trastorno de estrés postraumático (TEPT)14. El riesgo de agotamiento, la fatiga por compasión y el trastorno de estrés postraumático aumenta por la participación de enfermeras sin experiencia en cuidados críticos, no estando habituadas a momentos dolorosos y enfrentándose por primera vez al fallecimiento de uno varios pacientes. Es por ello que la gerencia de personas, en conjunto con psiquiatras y psicólogos de CLC, organizaron sesiones del mindfulness, talleres de acompañamiento presencial y/o telefónico, masajes de relajación, talleres de yoga y pilates online, incluso sesiones de terapia psicológica y apoyo de psiquiatra en casos de mayor necesidad.
CONCLUSIONESLa pandemia COVID-19 seguirá desafiando nuestra capacidad para pensar, aprender, adaptarnos y actuar como fuerza laboral sanitaria, y el éxito dependerá del empoderamiento de la enfermera, en el equipo de salud. La literatura propone que los modelos de enfermería no sólo deben ir orientados a la formación y preparación de enfermeras, también potenciar la confianza, autoeficacia y habilidades en gestión y liderazgo.
La comunicación y el trabajo en equipo son vitales y fueron la piedra angular de éxito en estos meses de pandemia. Médicos, enfermeras y otros profesionales de la salud trabajando juntos y derribando los muros de la jerarquía, con una responsabilidad colaborativa, con el fin de mejorar la calidad y disminuir eventos adversos prevenibles y errores de medicación. Todos deben mostrar la capacidad de adaptarse a la dinámica en constante evolución del sistema sanitario23.
En el equipo interdisciplinario, cada miembro desempeña un papel importante, abordando las diversas necesidades de los pacientes y sus familias, en una unidad de cuidados críticos. Las líneas y los roles se comparten hasta cierto punto2, dado que cada uno tiene un enfoque diferente. Esta definición distingue la atención interprofesional de la atención disciplinaria o interdisciplinaria, en la que los miembros del equipo trabajan en paralelo, pero mantienen los limites en las disciplinas, funcionando como “un grupo cohesionado con identidad del equipo, claridad, interdependencia, integración y compartición de responsabilidad”24.
El reconocimiento y la legitimidad de enfermería como expertos, se solventó en las decisiones y la voz activa en todas las fases del desarrollo y enfrentamiento de esta pandemia, manteniendo la comprensión de la cultura organizacional y el flujo de trabajo clínico colaborativo. Los reconocimientos no son sólo por compromiso y carga de trabajo, sino por la adopción de ideas innovadoras para la resolución de conflictos o dificultades, siendo frecuentemente el nexo o puente entre distintos estamentos, como comité de IAAS, gerencia general, comité COVID CLC, prevención de riesgos, entre otros, permitiendo canalizar la información y hacer efectivos los cambios.
Declaración de conflicto de interés
Ninguno de los autores tiene conflictos de interés.
Declaración de agradecimientoAgradecemos a todo el equipo del Centro de Pacientes Críticos, UCIs ampliadas, unidades de apoyo, Gerencia de Enfermería por la su desempeño, entrega, motivación y liderazgo en esta pandemia.
Este es un artículo Open Access bajo la licencia CC BY-NC-ND.