La hipoglicemia endógena (no asociada a Diabetes Mellitus) es una enfermedad en general poco frecuente, pero que presenta desafíos diagnósticos y terapéuticos muy relevantes. Las manifestaciones clínicas son variables y el nivel de glicemia diagnóstico es controversial. En el diagnóstico diferencial deben considerarse el uso de fármacos, patologías médicas graves que alteren severamente el metabolismo de la glucosa y la presencia de una secreción endógena anormal de insulina (hipoglicemia hiperinsulinémica), cuya etiología principal es el insulinoma. Se describen los métodos diagnósticos utilizados, con especial énfasis en el test de ayuno prolongado y las alternativas terapéuticas principales de las diferentes etiologías señaladas.
Endogenous hypoglycemia (not associated with Diabetes Mellitus) is a rare disease, but presents relevant diagnostic and therapeutic challenges. Clinical manifestations are variable and diagnostic blood glucose level is controversial. Differential diagnosis should consider drug-related hypoglycemia, serious medical diseases that can alter glucose metabolism and presence of abnormal endogenous insulin secretion (hyperinsulinemic hypoglycemia), whose main etiology is insulinoma. Principal diagnostic methods used, with special emphasis on prolonged fasting test, and major therapeutic alternatives to different etiologies are discussed.
Los niveles plasmáticos de glucosa están sometidos a un riguroso equilibrio entre las necesidades de los diversos tejidos y las fuentes endógenas y exógenas de este nutriente. La glicemia es finalmente regulada por diversos mecanismos de control, presentando oscilaciones mínimas en condiciones de normalidad.
Los mecanismos de regulación principales son:
- 1)
Hormonales
- a.
Insulina
- b.
Glucagón
- c.
Catecolaminas
- d.
Cortisol
- e.
Hormona de crecimiento
- a.
- 2)
Activación de sistema simpático y parasimpático a nivel central y periférico
Estos mecanismos de regulación gatillan respuestas con rangos de glicemias diferentes, lo que dificulta la definición precisa de un nivel de glicemia asociado a morbilidad, y por tanto, el criterio diagnóstico de laboratorio para definir la hipoglicemia.
Así, la secreción de insulina por la célula beta pancreática se inhibe con niveles de glicemia inferiores a 79mg/dL, lo que provoca la estimulación de la célula alfa y un aumento de la secreción de glucagón (1). Esto provoca un rápido aumento de la glicogenolisis y gluconeogénesis hepática. Si la glicemia desciende a niveles menores de 68mg/dL, se desencadena la secreción de adrenalina y noradrenalina a nivel medular adrenal y de terminaciones nerviosas, suprimiendo aún más la secreción de insulina y estimulando la de glucagón. Además, el aumento de catecolaminas disminuye la utilización periférica de glucosa y aumenta la lipólisis. El aumento de secreción de cortisol y hormona de crecimiento se observa con glicemias menores de 66mg/dL, produciendo una activación de la gluconeogénesis, de la lipólisis y cetogénesis, mecanismos de compensación más importantes en hipoglicemia crónica (2).
Desde el punto de vista clínico, los síntomas autonómicos de hipoglicemia aparecen habitualmente con niveles inferiores a 58mg/dL y los de neuroglucopenia con valores de 49-51mg/dl (3). Las manifestaciones clínicas más frecuentes se describen en la Tabla 1.
La existencia de múltiples factores regulatorios, en ocasiones redundantes, permiten explicar la baja frecuencia de hipoglicemia en pacientes sanos.
La hipoglicemia puede presentarse como una entidad nosológica aislada, o más frecuentemente relacionada al manejo de la Diabetes Mellitus, teniendo en ambos casos un enfoque diagnóstico y terapéutico radicalmente diferente. En esta presentación se describirá el estudio y manejo de las hipoglicemias no relacionadas con la terapia de la Diabetes Mellitus, denominadas específicamente hipoglicemias endógenas.
Tríada de whippleDada la baja frecuencia poblacional de la hipoglicemia endógena (4), y la escasa especificidad de la sintomatología asociada, es necesario identificar con la mayor precisión posible a los pacientes afectados, con el fin de evitar estudios funcionales complejos y costosos en pacientes sin patología.
Desde la década de 1930 (5), se ha considerado como un elemento de alta sospecha diagnóstica la asociación de: síntomas de hipoglicemia, glicemia venosa disminuida y desaparición de síntomas tras la normalización de la glicemia (tríada de Whipple), asociación clínica que amerita un estudio funcional exhaustivo.
El valor de glicemia específico para defnir hipoglicemia es difícil de establecer, ya que algunos sujetos pueden tener niveles de glicemia bajos en condiciones normales (mujeres jóvenes y niños). Sin embargo, un valor < 55mg% en condiciones basales amerita estudio.
Es importante en estos casos enfatizar la necesidad de medir la glicemia venosa, ya que las mediciones de glicemia capilar con equipos portátiles tienen una variabilidad extremadamente alta en rangos de hipoglicemia (6) y por tanto no debieran usarse con fines diagnósticos en pacientes no diabéticos.
Por otra parte, la presencia de glicemias > 70mg % con o sin síntomas asociados, descarta la presencia de una hipoglicemia en pacientes no diabéticos.
Clasificación de hipoglicemia endógenaClásicamente se intentó diferenciar los tipos de hipoglicemia endógena dependiendo del momento de su presentación. Es así que se distinguía la hipoglicemia de ayuno de la postprandial; sin embargo, esta clasifcación no permite una aproximación adecuada a las diversas etiologías del cuadro, ya que una misma causa puede estar asociada a niveles bajos de glicemia que se presenten tanto durante el ayuno como también durante el período posterior a las comidas.
En los últimos años, se ha generalizado la clasifcación que separa las etiologías de la hipoglicemia, según se presenten en pacientes aparentemente sanos, de las que se manifestan en pacientes con morbilidad asociada signifcativa. Esta clasifcación, si bien es arbitraria en la separación de los dos grupos, permite una orientación más adecuada de las etiologías más frecuentes en cada uno (7).
Hipoglicemia en el paciente “enfermo”Existe un gran número de patologías sistémicas que pueden provocar hipoglicemia (Tabla 2).
En la mayoría de los casos, la hipoglicemia es un marcador de la severidad de la enfermedad de base y se asocia a otras manifestaciones clínicas del cuadro causal.
El diagnóstico se basa en la pesquisa de hipoglicemia y su asociación con las comorbilidades señaladas.
El tratamiento de la enfermedad de base constituye el pilar de la terapia de la hipoglicemia en estos casos, siendo necesario con frecuencia aportar glucosa exógena hasta la corrección del trastorno que la origina.
Hipoglicemia en el paciente “sano”En estos casos, el paciente no manifesta una enfermedad causal evidente y la hipoglicemia puede ser la única manifestación del trastorno, habitualmente causada por hiperinsulinismo endógeno (Tabla 3).
Hipoglicemia por fármacosExiste un gran número de medicamentos que han sido asociados a la aparición de hipoglicemia durante su uso, especialmente a través de reportes aislados. Sin embargo sólo en casos muy seleccionados se ha establecido una relación etiológica directa y sistemática.
Los principales son la insulina y sus secretagogos (sulfonilureas y meglitinidas). Estos últimos se unen al canal de K ATP dependiente de la célula beta pancreática, estimulando la secreción de insulina. La presentación y severidad del cuadro tienen directa relación con la potencia del medicamento, su vida media y la dosis administrada.
Existe una gran cantidad de otros fármacos no relacionados con el tratamiento de la diabetes que se han asociado a la aparición de hipoglicemia, por mecanismos menos claros y con mucha menor evidencia sistemática. Entre ellos es relevante señalar a las quinolonas (especialmente gatifloxacino), la pentamidina y la quinina (8)
Otros medicamentos con un nivel de evidencia mucho menor son los betabloqueadores, inhibidores de la enzima convertidora de angiotensina (IECA) y los factores de crecimiento insulinosímiles (IGF).
En todo paciente con hipoglicemia es relevante descartar el uso indicado o involuntario de estos medicamentos.
Diagnóstico de hipoglicemia por hiperinsulinismo endógenoUna vez descartado el uso de medicamentos en un paciente aparentemente sano, es necesario objetivar la presencia de hiperinsulinismo asociado a la hipoglicemia.
La pesquisa de hipoglicemia venosa espontánea asociada a hiperinsulinemia relativa en forma simultánea puede simplifcar el estudio, siendo necesario medir en forma concomitante niveles de péptido C e hipoglicemiantes en plasma.
El uso del test de tolerancia a la glucosa no es recomendado, dada su escasa sensibilidad, especifcidad y reproducibilidad (9).
En caso de no detectar episodios espontáneos de hipoglicemia venosa, es necesario realizar un estudio funcional de mayor complejidad, con el fn de descartar o confrmar la aparición de hipoglicemia en relación a un período de ayuno prolongado (test de ayuno de 72 horas). Este test tiene una alta sensibilidad para el diagnóstico de insulinoma y constituye el “gold standard” para el diagnóstico funcional de este cuadro.
Al ser un test funcional que se realiza con baja frecuencia, es recomendable protocolizar su realización, con el fn de evitar errores en el proceso que puedan llevar a interpretaciones equívocas de los resultados. El protocolo original descrito por Service en 1995 (10) podría ser modifcado levemente considerando la realidad nacional y la disponibilidad de exámenes en nuestro medio.
Protocolo de test de ayuno de 72 horas- 1.
Explicar al paciente la naturaleza y propósito del estudio, obteniendo su consentimiento informado.
- 2.
Educación del personal de enfermería respecto a las características del estudio a realizar (monitoreo de síntomas, toma de exámenes, rotulado de muestras).
- 3.
Coordinación con el laboratorio para el procesamiento rápido de las muestras y/o almacenamiento de éstas en horario no hábil.
- 4.
Registrar la hora de inicio del ayuno.
- 5.
Suspender aporte de alimentos, pudiendo ingerir líquidos sin azúcar libres de cafeína.
- 6.
Instalar una vía venosa periférica para hidratación salina de mantención.
- 7.
Medición de glicemia capilar cada 2 horas las primeras 6 horas, luego cada 3 por 6 horas y luego cada 6 horas.
- 8.
Tomas de muestras de exámenes basales al inicio del ayuno (Glicemia, insulina, péptido C, cortisol)
- 9.
Medición de glicemia e insulina venosas y cetonemia capilar cada 6 horas.
- 10.
En caso de glicemia capilar < 60mg%, o síntomas de hipoglicemia, realizar medición de glicemia venosa.
- 11.
Si se confrma glicemia venosa < 45mg/dL (o < 55 si se ha documentado una triada de Whipple previamente), medir además insulinemia, péptido C, cetonemia capilar, anticuerpos antiinsulina e hipoglicemiantes en plasma en la misma muestra y luego administrar glucagón 1mg I V, midiendo glicemia venosa a los 10, 20 y 30 minutos post administración, y terminar ayuno.
- 12.
Si se completan las 72 horas de ayuno sin comprobar hipoglicemia, administrar glucagón 1mg IV, midiendo glicemia venosa a los 10, 20 y 30 minutos post administración y terminar ayuno.
Una de las decisiones más complejas al realizar este test es defnir el momento de suspender el ayuno, ya que debe sopesarse el eventual riesgo de una hipoglicemia prolongada con el término prematuro del test, que difculta en forma importante la interpretación final de los resultados.
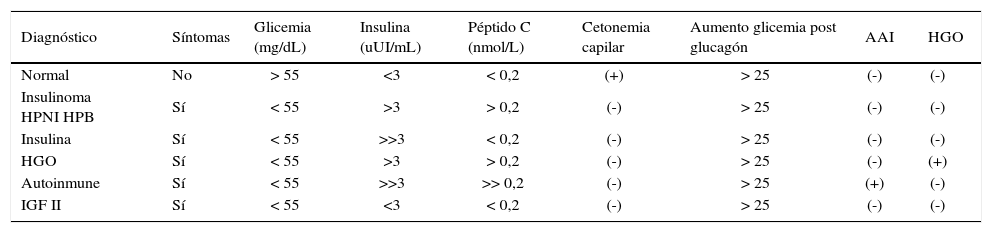
Una vez obtenidos los resultados del estudio, la interpretación de ellos permite establecer el diagnóstico diferencial del cuadro (Tabla 4).
Análisis test ayuno 72 horas
| Diagnóstico | Síntomas | Glicemia (mg/dL) | Insulina (uUI/mL) | Péptido C (nmol/L) | Cetonemia capilar | Aumento glicemia post glucagón | AAI | HGO |
|---|---|---|---|---|---|---|---|---|
| Normal | No | > 55 | <3 | < 0,2 | (+) | > 25 | (-) | (-) |
| Insulinoma HPNI HPB | Sí | < 55 | >3 | > 0,2 | (-) | > 25 | (-) | (-) |
| Insulina | Sí | < 55 | >>3 | < 0,2 | (-) | > 25 | (-) | (-) |
| HGO | Sí | < 55 | >3 | > 0,2 | (-) | > 25 | (-) | (+) |
| Autoinmune | Sí | < 55 | >>3 | >> 0,2 | (-) | > 25 | (+) | (-) |
| IGF II | Sí | < 55 | <3 | < 0,2 | (-) | > 25 | (-) | (-) |
HPNI: Hipoglicemia pancreatógena no insulinoma.
HPB: Hipoglicemia post bypass.
Dado que el tratamiento de elección del insulinoma es quirúrgico, el diagnóstico funcional debe ser confrmado con la demostración de un tumor pancreático con imágenes. Al ser tumores en general de pequeño tamaño, es necesario realizar estudios con técnicas de alta sensibilidad (11).
Como primer examen se recomienda la tomografía computada o la resonancia nuclear magnética de páncreas, que permiten pesquisar nódulos pancreáticos de tamaño mayor a 5-8mm (12).
Si ambas técnicas no logran detectar un tumor pancreático, existen otros estudios posibles de realizar, de mayor complejidad y costo: Endosonografía endoscópica: Puede identifcar lesiones pequeñas de cabeza y cuerpo de páncreas, y además realizar biopsia por punción de dichas lesiones (13).
PET/18F-F-DOPA u otras técnicas cintigráficas: tienen menor sensibilidad para el diagnóstico (14).
Test de estimulación con calcioPermite pesquisar un gradiente venoso de insulinemia en muestras obtenidas de venas tributarias del páncreas tras el estímulo selectivo con calcio administrado por vía arterial, pudiendo identifcar el segmento donde se localiza el tumor (cabeza, cuerpo o cola) (15).
La ecotomografía intraoperatoria puede ayudar el la localización de la lesión en el contexto de una laparotomía exploradora.
Hipoglicemia pancreatogénica no insulinomaEl diagnóstico es planteable al pesquisar una hipoglicemia hiperinsulinémica sin lesión anatómica evidente y tras descartar el uso de secretagogos de insulina e hipoglicemia autoinmune. En adultos es causada por una hipertrofa difusa de las células de los islotes (nesidioblastosis) y puede ser manejada con fraccionamiento alimentario, medicamentos (acarbosa, diazóxido, octreotide) o en casos más graves con pancreatectomía parcial (16).
Hipoglicemia postbypass gástricoDada la frecuencia creciente de la cirugía bariátrica en nuestro medio, es una causa de hipoglicemia importante a considerar, que se presenta tardíamente post cirugía, predominantemente en el período postprandial, cuyo estudio funcional es indistinguible del insulinoma (17). El manejo de este cuadro se basa en el fraccionamiento del aporte de hidratos de carbono, el uso de fbra dietética y eventualmente acarbosa u octrotide y excepcionalmente la reconstitución del tránsito intestinal normal (18).
Hipoglicemia autoinmuneCausada por anticuerpos mono o policlonales que se unen a la insulina y que pueden generar hipoglicemia brusca al disociarse el complejo antígeno-anticuerpo.
Se caracteriza por presentarse predominantemente en individuos de raza asiática, sin embargo ha sido descrita también en Chile (19). Los niveles de insulina frecuentemente son desusadamente altos y es posible detectar la presencia de anticuerpos antiinsulina. El tratamiento es variable, en base al fraccionamiento del aporte de hidratos de carbono y el uso de acarbosa o corticoesteroides.
SíntesisEl estudio y manejo de la hipoglicemia endógena es un proceso complejo, que requiere conocer la fisiología y fsiopatología de los mecanismos que controlan la glicemia, realizar un correcto diagnóstico del cuadro y su diagnóstico diferencial, utilizando herramientas diagnósticas de complejidad creciente, con el fn de establecer el tratamiento adecuado en cada caso.
El autor declara no tener confictos de interés, relacionados a este artículo.