La vitamina D es estructuralmente una hormona producida por la piel cuya función es captar calcio desde el medio externo. Se revisa brevemente su metabolismo y las consecuencias de la hipovitaminosis D. Se describe ostemalacia y miopatia por hipovitaminosis D y su tratamiento al igual que las recomendaciones actuales de aporte de vitamina D en diferentes grupos etarios. Dado que el objetivo principal es referirse a las acciones clásicas, se resumen las no clásicas en tabla al final del artículo.
Vitamin D is a hormone produced by the skin whose function is to capture calcium from the external medium. We briefly review there metabolism and the consequences of hypovitaminosis D. Described ostemalacia and hypovitaminosis D myopathy and its treatment as well as the current recommendations for vitamin D intake in different age groups. Briefly mentioned nonclassical actions of vitamin D.
La vitamina D evolutivamente es una de las hormonas más antiguas, es así que el 1% del peso seco del fitoplancton corresponde a ergosterol. Esto la remonta a 750 millones de años, formando parte del principio de la cadena alimenticia. Su función principal es absorber calcio desde el medio ambiente (1).
El ser humano sintetiza vitamina D en la piel, tejido que se comporta como un órgano endocrino transformando el colesterol en 7 dhidrocolesterol, el cual requiere de radiación ultravioleta para transformarse en previtamina D. Posteriormente necesita dos hidroxilaciones para obtener el producto final. La primera, se produce en el hígado y genera 25 OH colecalciferol y la segunda, en diferentes células del organismo, genera 1-25 OH colecalciferol o vitamina D activa (1, 2).
La enzima gravitante en el último paso de activación es la 1 alfa hidroxilasa que se encuentra en un gran número de tejidos. Inicialmente se creía que solo se ubicaba en el tejido renal, sin embargo, en la actualidad sabemos que es una enzima ubicua y que está presente en la mayoría de las células del organismo (3).
La vitamina D activa o 1-25 OH colecalciferol actúa sobre los receptores de vitamina D (RVD) los cuales, al igual que la 1 alfa hidroxilasa, se encuentran en múltiples tejidos del cuerpo humano (3-6)
La vitamina D que medimos corresponde a 25 OH vitamina D y sobrepasa en 1000 veces la cantidad de 1-25 OH vitamina D. Es transportada en la sangre por la proteína transportadora de vitamina D y normalmente se almacena en el hígado o en el tejido graso. Su metabolismo es hepático través del gen CYP 24 A1 que genera un producto inactivo (7).
La mayoría de las células generan vitamina D activa (1-25 OH vitamina D) de acción autocrina o paracrina y solo un porcentaje menor es generado a nivel renal para proveer vitamina D activa a la circulación sanguínea. El principal sitio de acción de la vitamina D activa de origen renal es el intestino delgado, cuyas células no poseen 1 alfa hidroxilasa (2, 8).
Químicamente la estructura de la vitamina D activa o 1-25 OH vitamina D corresponde a un secoesteroide, es decir, al igual que muchas hormonas, tiene una estructura esteroidal con un anillo abierto (1). Su mecanismo de acción sobre las células es idéntico al de las hormonas esteroidales o tiroideas, se une al RVD de ubicación intranuclear en conjunto con un receptor X retinoico generando un complejo coactivador el cual determina la síntesis de una proteina final (8).
Metabolismo de la vitamina dComo se menciona anteriormente, el ser humano genera vitamina D a nivel de la dermis, que transforma el colesterol en 7 dehidrocolesterol el cual a su vez, a través de radiación solar UV (longitud de onda entre 290 y 315 nm) se convierte en provitamina D3 (2). En los vegetales la acción de luz UV sobre ergosterol genera vitamina D2. La fabricación de vitamina D para consumo humano se efectúa irradiando ergosterol proveniente de la levadura produciendo vitamina D2 e irradiando luz UV sobre lanolina generando vitamina D3. Ambos productos son considerados provitamina D y requieren la doble hidroxilación ya descrita (2-3).
Hipovitaminosis dLa vitamina D juega un rol antagónico en relación a la parathormona, bajos niveles de vitamina D estimulan la secreción de PTH, por otro lado el RVD inhibe la producción de PTH cuya función principal es mantener calcio plasmático a través de resorción ósea. (9)
En el estudio de Chapuy et al de 1997 se observa correlación negativa entre vitamina D y PTH. El plateau de PTH en relación a los niveles de vitamina D es de alrededor de 35 pg/ml con un nivel de vitamina D de 30 ng/ml, es decir en la medida que nos acercamos a valores de vitamina D sobre 30, la PTH alcanza su valor normal mínimo que sería de 35 pg/ml. Valores menores de vitamina D se correlacionan con aumento de la secreción de PTH y determinan aumento de resorción ósea (10).
El valor mínimo Vit D de 30 ng/ml es considerado actualmente como el punto en el cual se logra estabilidad en la secreción de PTH y mínima resorción ósea. Valores entre 30 y 20 determinan una pendiente de activación de PTH que progresivamente se aleja del plateau. Vitamina D bajo 20 ng/ml se asocia con una pendiente muy marcada de activación de la PTH.
Los mayores valores de vitamina D se obtienen durante el verano y en latitudes cercanas al Ecuador, por el contrario, en invierno y en zonas alejadas del sol se detectan los valores menores (11).
En la encuesta nacional de salud de EE.UU. (NHANES) se ha observado en las últimas décadas una tendencia marcada hacia la disminución de los niveles de vitamina D, es así como, la frecuencia de individuos con valores sobre 30 ng/ml ha disminuido a la mitad siendo en 1994 cercana al 50% de la población y en 2004 se observó un 25 a 30%. Por otro lado la población con valores bajo 20 ng/ml, umbral actualmente considerado como crítico alcanzó en la misma encuesta un porcentaje que varía entre 25 y 30%. Es decir la población se dividió en tres porciones un tercio con valores sobre 30 ng/ml considerado óptimo, otro tercio entre 30 y 20 ng/ml considerado como insuficiente y un tercio con deficiencia de vitamina D con valores menores a 20 ng/ml (12, 13). En Chile se encontró un 47,5% de 500 mujeres postmenopáusica con valores de vitamina D menores a 20 ng/ml (14). En otro importante estudio, esta vez de 90 mujeres chilenas postmenopáusicas se observó que este porcentaje alcanzaba el 60% (15).
Causas de bajos niveles de vitamina dLa causa más frecuente de hipovitaminosis D es la disminución de síntesis en piel por baja exposición solar, también influye la pigmentación, edad, latitud y estación del año en la cual se extraen las muestras. Otro factor es la absorción deficiente en pacientes con enfermedad celiaca y en aquellos sometidos a cirugía bariátrica, especialmente by pass gástrico (16). Otra causa de bajos niveles es el aumento del catabolismo de vitamina D provocado por drogas como anticonvulsivantes y otros fármacos como inmunosupresores, terapia antirretroviral, al igual que hipertiroidismo de cualquier origen y uso de glucocorticoides (27). Otro factor relevantes es la obesidad que genera secuestro de vitamina D circulante (1, 29).
Consecuencias de la hipovitaminosis dPodemos dividir arbitrariamente las consecuencias de hipovitaminosis D en a) Patologías asociadas como osteomalacia y miopatía por vitamina D. b) Riesgos asociados como enfermedades inmunológicas, incluidas esclerosis múltiple y diabetes mellitus tipo 1, riesgo de ciertas infecciones como influenza, riesgo oncológico, riesgo cardiovascular, etc.
Se revisarán las consecuencias a nuestro parecer de mayor significación para el clínico enfrentado a un paciente con bajos niveles de vitamina D, estas son osteomalacia y miopatía.
Patologías asociadas a hipovitaminosis d1OsteomalaciaEtimológicamente osteomalacia significa hueso blando. Desde el punto de vista médico se define osteomalacia como alteración de la matriz ósea con aumento del tejido no mineralizado u osteoide, lo que determina una alteración en la calidad del hueso con aumento de la hidratación del tejido óseo. La deficiencia de vitamina D en los niños afecta el cartílago de crecimiento y genera signos típicos que configuran el raquitismo. En los adultos la afección se limita al tejido óseo y es lo que conocemos como osteomalacia.
Aunque la causa de osteomalacia es la deficiencia de vitamina D, no toda la osteomalacia puede ser curada con la normalización de estos niveles, ni tampoco todos los individuos con hipovitaminosis D desarrollan necesariamente osteomalacia. Por otro lado este cuadro se puede presentar en asociación con otras patologías como falla renal donde el cuadro histomorfométrico es de mayor complejidad. En este artículo nos referiremos brevemente y en forma específica a la osteomalacia pura generada por bajos niveles de vitamina D, claramente la más frecuente y de mayor relevancia en la práctica médica habitual.
En el interesante estudio de Priemel et al que incluye 675 individuos fallecidos víctimas de accidentes automovilísticos, se encuentra que en ninguno con valores de vitamina D sobre 30 ng/ml hay algún signo de osteomalacia por estudio histomorfométrico, mientras que en aquellos con valores menores a 30 ng/ml estas alteraciones son progresivamente más frecuentes en la medida que disminuye el nivel de vitamina D, encontrando en un 25,6% de los individuos estudiados defectos de la mineralización ósea y con niveles de vitamina D bajo 30 ng/ml (28).
FisiopatologíaEn la etapa inical de la hipovitaminosis D se produce aumento progresivo de fosfatasas alcalinas y de PTH, esto refleja aumento del recambio óseo sin defectos de mineralización, definido por algunos autores como Osteopatía por hipovitaminosis D etapa I o preosteomalacia, es una etapa reversible, el estado II describe depósito no mineralizado en conjunto con hueso normalmente mineralizado y el estado III hay ausencia absoluta de mineralización, conformando la osteomalacia clásica y de carácter irreversible (17-19).
Presentación clínica de osteomalaciaEs un cuadro de difícil diagnóstico, puede ser oligosintomático. Los pacientes sintomáticos habitualmente presentan fatigabilidad y refieren debilidad muscular, también dolor óseo que aumenta con la actividad, dolor lumbar y de caderas y muchos presentan marcha antialgica (20). En estos pacientes hay mayor riesgo de fracturas por lo que es importante un interrogatorio dirigido. El examen físico puede ser normal o detectar algunos hallazgos significati vos como ciertos puntos dolorosos a nivel de extremidades y atrofia muscular leve a severa (19, 20). El dolor a nivel óseo se produce por excesiva hidratación ósea del tejido poco mineralizado generando presión sobre el periostio (1, 20).
Dentro de los hallazgos de laboratorio se observa aumento moderado a severo de fosfatasas alcalinas, los niveles de calcio y fósforos pueden encontrarse en rango normal-bajo o definitivamente bajo el valor de referencia. En muchos pacientes se encuentra hipofosfemia aislada. La PTH se encuentra en rangos elevados habitualmente sobre 50 y en muchos casos en rangos de hiperparatiroidismo, los niveles de 25 OH vitamina D son bajos. En casos severos es posible observar fracturas de estrés sin desplazamiento o fisuras incompletas o pseudofracturas a nivel de pelvis, costillas y escápulas. El uso de cintigrama óseo es de utilidad para detectar este tipo de alteraciones. La biopsia ósea después de marcación con tetraciclina es una técnica ocupada en centros especializados (19, 20).
En estos pacientes se hace necesario descartar enfermedad celiaca.
2Miopatía por hipovitaminosis dAunque frecuentemente se asocia a osteomalacia, la miopatía por hipovitaminosis D se puede presentar sin compromiso óseo por lo que la trataremos como una entidad diferente (21, 22).
Son pacientes que refieren debilidad muscular proximal, muchas veces de causa inexplicada, predominan alteraciones de la flexoextensión y abducción de cadera, con dificultad para incorporarse desde la posición sentada, subir escaleras y frecuentemente presentan cambios en la marcha. Hay dolor muscular difuso, muchas veces atribuido erróneamente a fibromialgia. Los reflejos son normales y no hay déficits sensoriales (19 – 23). Estos pacientes fácilmente son catalogados como funcionales y manejados sintomáticamente.
Fisiopatológicamente se sabe que tanto el músculo esquelético, como liso son ricos en RVD con capacidad de activar la 25OH vitamina D y generar 1-25 OH vitamina D de acción auto y paracrina que se traduce en optimización de las fibras musculares, especialmente maduración de fibras musculares rápidas (24). Ward et al describen las alteraciones de capacidad muscular en niñas postmenárquicas deficientes en vitamina D (25), esto mismo se observa en ancianos institucionalizados y en pacientes en rehabilitación después de accidente cerebrovascular, en estos últimos, la administración de 1000 UI de vitamina D determinó aumento significativo de la calidad de las fibras musculares y un 60% menos de caídas en comparación con individuos sin aporte especial de vitamina D (26).
El examen físico de estos pacientes aporta poco, pero podríamos encontrar atrofia muscular leve a moderada y disminución de fuerza de la musculatura proximal.
Tratamiento de la hipovitaminosis dEn aquellos pacientes con deficiencia de vitamina D, es decir, valores menores a 20 ng/ml, la Sociedad Americana de Endocrinología propone tratarlos por 8 semanas con aporte semanal de 50.000 UI de vitamina D2 o D3 vía oral, control de niveles de 25 OH al término del tratamiento y continuar en forma permanente con aporte de 1500 a 2000 UI / día (27). Se debe monitorizar PTH, calcio, fósforo, fosfatasas alcalinas y calcio urinario de 24 horas. Algunos pacientes requieren un período intermedio que hemos denominado etapa de consolidación aportando dosis entre 20.000 UI hasta 30.000 UI a la semana hasta obtener un nivel sobre 30 ng/ml y PTH en rangos cercano a 35 pg/ml. Estos pacientes requieren monitorización de 25 OH vitamina D cada 6 meses y luego una vez al año.
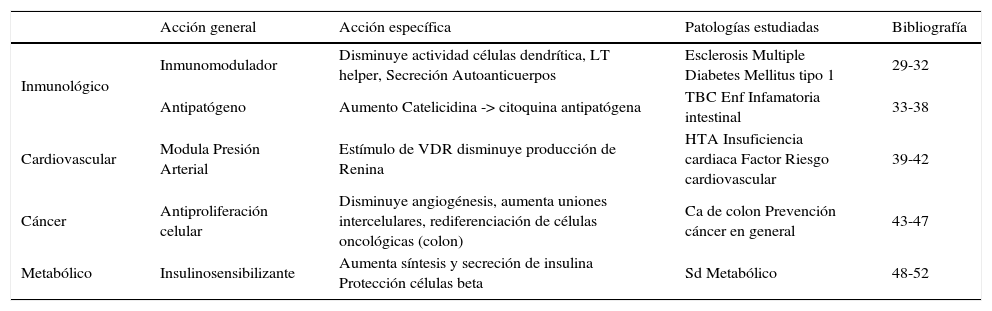
Acciones no clásicas de la vitamina D se mencionan en la Tabla 1.
Acciones no clásicas de vitamina d
| Acción general | Acción específica | Patologías estudiadas | Bibliografía | |
|---|---|---|---|---|
| Inmunológico | Inmunomodulador | Disminuye actividad células dendrítica, LT helper, Secreción Autoanticuerpos | Esclerosis Multiple Diabetes Mellitus tipo 1 | 29-32 |
| Antipatógeno | Aumento Catelicidina -> citoquina antipatógena | TBC Enf Infamatoria intestinal | 33-38 | |
| Cardiovascular | Modula Presión Arterial | Estímulo de VDR disminuye producción de Renina | HTA Insuficiencia cardiaca Factor Riesgo cardiovascular | 39-42 |
| Cáncer | Antiproliferación celular | Disminuye angiogénesis, aumenta uniones intercelulares, rediferenciación de células oncológicas (colon) | Ca de colon Prevención cáncer en general | 43-47 |
| Metabólico | Insulinosensibilizante | Aumenta síntesis y secreción de insulina Protección células beta | Sd Metabólico | 48-52 |
Aportes recomendados de vitamina D se mencionan en Tabla 2.
Recomendaciones aporte vitamina d de la endocrine society
| Edad | UI/día |
|---|---|
| O a 1 año | 400 – 1000 |
| 1-18 años | 600 – 1000 |
| > 18 años | 1500 – 2000 |
| Obesidad | 2-3 veces más |
Ref. 27.
La hipovitaminosis D afecta a un significativo porcentaje de la población debido a múltiples factores que determinan disminución de síntesis y absorción intestinal de vitamina D. La hipovitaminosis D puede generar alteraciones severas del sistema osteomuscular de difícil diagnóstico si el clínico no tiene presente esta condición. Por otro lado existen evidencias crecientes de que la hipovitaminosis D puede afectar otros parénquimas, determinando mayor riesgo de enfermedad y alteraciones significativas de la calidad de vida. Es importante que a nivel de políticas públicas se aseguren niveles apropiados de vitamina D, especialmente en grupos de mayor riesgo, tales como niños, embarazadas y ancianos y que la hipovitaminosis D forme parte del acervo diagnóstico del equipo médico.
El autor declara no tener conflictos de interés, relacionados a este artículo.