La clasificación de pacientes a través del sistema GRD, logra resolver la problemática que existe en las instituciones de salud, cuyo producto final es único. Cada paciente atendido tiene características particulares como: edad, sexo, diagnóstico principal, comorbilidades, tratamientos y procedimientos realizados, todos ellos hacen que la variabilidad sea inmanejable. Cada uno de estos datos descritos puede generar miles de combinaciones. Por esta razón, en la necesidad de resolver esta problemática surge un sistema que logra agrupar, considerando aquellas similitudes y transformando un gran número de casos en grupos relacionados.
Al agrupar es posible estandarizar procesos para tratar determinadas patologías. Disminuyendo la variabilidad clínica y conociendo cuales son los casos que no se asemejan al estándar, es posible realizar las mejoras que traerán ahorro de recursos y mayor eficiencia.
El clínico dirá que sus pacientes son más complejos y el gestor que debe contener gasto, GRD es el punto de encuentro para medir una mayor complejidad asociada a mayor consumo de recursos.
The classification of patients through the DRG system manages to solve the problems that exist in health institutions, whose final product is unique. Each patient attended has particular characteristics such as age, sex, main diagnosis, comorbidities, treatments and procedures performed, all of which make the variability unmanageable. Each of these described data can generate thousands of combinations. For this reason, in the need to solve this problem arises a system that manages to group, considering those similarities and transforming a large number of cases into related groups. By grouping it is possible to standardize processes to treat certain pathologies. By decreasing the clinical variability and knowing which are the cases that do not resemble the standard, it is possible to make the improvements that will bring saving of resources and greater efficiency. The clinician will say that their patients are more complex and the manager that should contain spending, DRG is the meeting point to measure a greater complexity associated with greater consumption of resources.
En noviembre del año 2009 los hospitales de alta complejidad del país inician un camino donde es posible establecer estándares de eficiencia en la actividad hospitalaria. Proporcionando información propia y comparable. Para este trabajo fueron reclutados enfermeros, matrones y médicos, que recibieron capacitación con dedicación exclusiva por un mes. Este trabajo estuvo a cargo de profesionales que ya tenían experiencia en la implementación de Sistema de Grupos Relacionados al Diagnóstico (GRDs) debido a la participación en un Proyecto FONDEF en el año 2002.
Para llevar a cabo el proyecto de “Implementación de Sistema de Grupos Relacionados al Diagnóstico en Hospitales de Alta Complejidad”, fue necesario considerar el número de egresos hospitalarios de cada una de las 16 instituciones participantes, con esta información estimar el recurso profesional codificador para alcanzar de manera progresiva el 100% de los egresos hospitalarios y realizar los primeros análisis de casuística hospitalaria. Esta iniciativa fue instruida por el Ministerio de Salud y necesitó la voluntad de los equipos directivos para prescindir de profesionales clave en sus hospitales, con formación y experiencia en servicios clínicos como Urgencias, Unidades de Paciente Crítico, Pabellones, etcétera. Al regreso de la capacitación en los hospitales donde debían formarse las Unidades de Registro y Análisis de la Casuística Hospitalaria, las tareas de reclutar codificadores, establecer espacio físico y desarrollar flujos para la recopilación de información fueron los desafíos. Hasta ese momento la extracción de datos se realizaba en todos los hospitales desde el registro clínico de papel, solamente un porcentaje de la información demográfica y administrativa era posible importar al sistema de codificación.
Lo que pretendía esta importante decisión era un cambio progresivo en el mecanismo de pago, estandarización en la actividad hospitalaria, benchmarking entre instituciones y levantar un conjunto de indicadores que permitieran monitorear el desempeño de la institución desde nivel central, acercando al gestor y al clínico. Por estas razones mencionadas y observando la experiencia internacional que significaba la implementación de este Sistema de Clasificación de Paciente como herramienta para la gestión clínica es que se realizó la inversión y creación de las Unidades GRD en las instituciones.
La incorporación de hospitales fue progresiva y estuvo a cargo del Departamento de Desarrollo Estratégico y Programa Clínico Financiero del Ministerio de Salud. En el año 2011 se integran 23 instituciones y en el año 2012 otros 18 hospitales. Si bien en los inicios el sistema de clasificación a utilizar era la versión AP-GRD (All Patient), la decisión de comité de expertos es que desde el año 2010 sea el Sistema IR-GRD (Internacionales Refinados) el seleccionado para el país.
El sistema de clasificación actual IR-GRD permite codificar tanto actividad hospitalaria producto de los egresos asociados a cama, como también la actividad ambulatoria, siendo su eje principal el procedimiento. Los GRDs llegaron a Chile para quedarse.
ASÍ NACEN LOS GRDSRevisando la historia y orígenes de los GRDs en Estados Unidos, es posible tener una idea de cuáles fueron las inquietudes y problemas que hicieron buscar esta solución como herramienta de gestión clínica a un grupo de expertos de la Universidad de Yale.
Los GRDs no se crearon con fines de pago, sino más bien como una herramienta de gestión que permite que las actividades en un hospital se midan, evalúen y hasta cierto punto se “controlen” (1).
A principios de 1900, Eugene Codman, un cirujano del Hospital General de Massachusetts en Boston, tenía ya la idea de centrarse en los procesos de atención al paciente en lugar de los servicios de apoyo. En uno de sus discursos en Filadelfia en el año 1913 ya hacía referencia a que la problemática hospitalaria estaba en responder ¿Qué ocurre con los casos?, para esto encontraba necesario desarrollar informes que fueran públicos y estandarizados, permitiendo la comparación entre instituciones. En el año 1916 fue solicitada su renuncia al Departamento de Cirugía, por esta razón decidió formar su propio hospital y desarrollar su proyecto de “Sistema de Resultados Finales”. La recopilación y registro estaba en manos de médicos, describir detalladamente cada uno de los procedimientos, incluir los errores, dar seguimiento a aquellos pacientes que abandonaban el hospital y consignar costos eran las actividades necesarias para establecer algo muy parecido a los GRDs.
Escribió un libro sobre dolencias del hombro cuya matriz de clasificación es similar a la de los GRDs. En 1920 no pudo concluir su trabajo, faltaba un sistema de medición para analizar gran volumen de datos. En el año 1969 Yale realizó un trabajo similar, pero debieron esperar dos años para desarrollar un analizador estadístico. El trabajo consistió en llamar a un grupo de médicos que pudieran señalar ciertas similitudes en cuanto a los procesos de atención, procedimientos y elementos relevantes para un grupo de pacientes, había que establecer patrones y luego diferencia en los tratamientos.
Ya en el año 1983 la Administración de los Estados Unidos adopta el empleo generalizado de los GRD como base para un nuevo sistema de pago hospitalario por parte de Medicare (Seguro federal que presta asistencia sanitaria).
Establecer la homogeneidad de los casos era lo más difícil, ya que sabemos que la producción de un hospital es: cada paciente = un caso.
Por eso crear y unificar los criterios de medición del producto hospitalario constituye un desafío, midiendo la actividad es posible gestionar y mejorar.
Para dar sentido a esta diversidad de casos de pacientes con consumo de recursos, nace el concepto de isoclinica e isoconsumo, es decir grupos de pacientes clínicamente similares con una intensidad de recursos similar. De esta manera se integra el juicio clínico con el análisis estadístico, se acercan así la medicina y la gestión.
Los GRD se basaron en cuatro características que se consideraron necesarias para cumplir con los requisitos de practicidad y significado (1):
Información recopilada rutinariamente: Considerando la información que se concentra en la historia clínica y datos demográficos del paciente, presentes en repositorio de datos en el hospital.
Números manejables: Se logra al agrupar miles de egresos en un número acotado de GRDs, se realiza agrupación por sistema de órganos, considerando las Categorías Diagnósticas Mayores (CDM).
Similitud en la intensidad de los recursos: Existen procedimientos y tratamientos transversales para cada grupo de casos de determinada patología, por ejemplo, el TAC de cerebro para diagnosticar un Accidente Cerebro Vascular.
Coherencia clínica: Comportamiento similar durante el proceso de atención, con una alta frecuencia, para ser considerado una clase de agrupación.
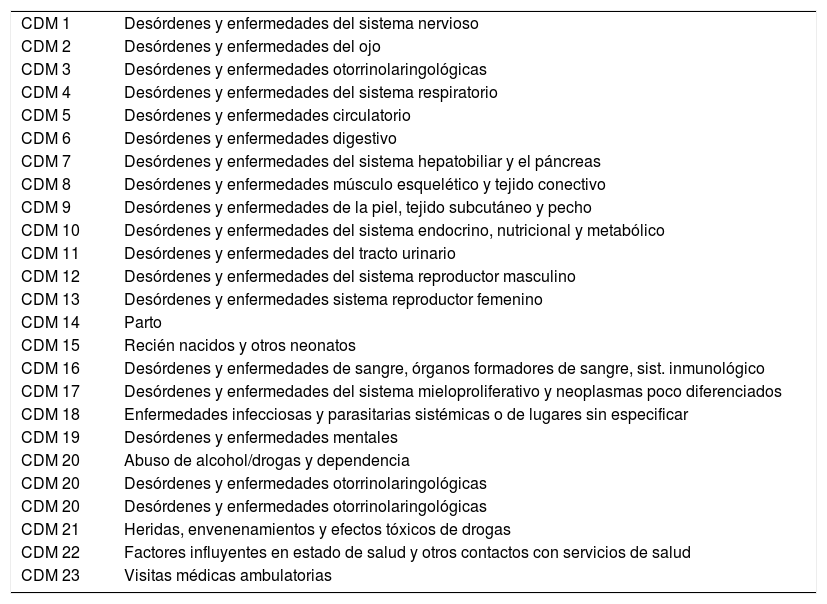
Una primera agrupación de casos consiste en identificar para cada una de las 23 CDMs, los códigos y grupos de diagnóstico y procedimiento que se espera que sean relativamente estables, al menos a nivel institucional, en la utilización de los recursos. En el algoritmo cada uno de los casos de egreso hospitalario pertenece solamente a una de las CDMs. Tabla 1.
Categorías Diagnósticas Mayores (CDM)
| CDM 1 | Desórdenes y enfermedades del sistema nervioso |
| CDM 2 | Desórdenes y enfermedades del ojo |
| CDM 3 | Desórdenes y enfermedades otorrinolaringológicas |
| CDM 4 | Desórdenes y enfermedades del sistema respiratorio |
| CDM 5 | Desórdenes y enfermedades circulatorio |
| CDM 6 | Desórdenes y enfermedades digestivo |
| CDM 7 | Desórdenes y enfermedades del sistema hepatobiliar y el páncreas |
| CDM 8 | Desórdenes y enfermedades músculo esquelético y tejido conectivo |
| CDM 9 | Desórdenes y enfermedades de la piel, tejido subcutáneo y pecho |
| CDM 10 | Desórdenes y enfermedades del sistema endocrino, nutricional y metabólico |
| CDM 11 | Desórdenes y enfermedades del tracto urinario |
| CDM 12 | Desórdenes y enfermedades del sistema reproductor masculino |
| CDM 13 | Desórdenes y enfermedades sistema reproductor femenino |
| CDM 14 | Parto |
| CDM 15 | Recién nacidos y otros neonatos |
| CDM 16 | Desórdenes y enfermedades de sangre, órganos formadores de sangre, sist. inmunológico |
| CDM 17 | Desórdenes y enfermedades del sistema mieloproliferativo y neoplasmas poco diferenciados |
| CDM 18 | Enfermedades infecciosas y parasitarias sistémicas o de lugares sin especificar |
| CDM 19 | Desórdenes y enfermedades mentales |
| CDM 20 | Abuso de alcohol/drogas y dependencia |
| CDM 20 | Desórdenes y enfermedades otorrinolaringológicas |
| CDM 20 | Desórdenes y enfermedades otorrinolaringológicas |
| CDM 21 | Heridas, envenenamientos y efectos tóxicos de drogas |
| CDM 22 | Factores influyentes en estado de salud y otros contactos con servicios de salud |
| CDM 23 | Visitas médicas ambulatorias |
Manual de definiciones irgrd 3.0 3M. (2).
El IR-GRD es el sistema utilizado en Chile, tanto en el ámbito público como privado, logra la agrupación o clasificación de casos y su particularidad es que permite la codificación de pacientes provenientes como egresos de la actividad ambulatoria y la actividad hospitalizados, procedimientos de cirugía mayor y menor ambulatoria, por lo tanto, se puede codificar, medir y analizar toda la actividad del hospital.
Al egresar un paciente desde un servicio clínico, se realiza la lectura del episodio hospitalario, el profesional codificador utilizando nomenclatura CIE digita diagnósticos y procedimientos. La codificación CIE-10 es para registro de diagnósticos y CIE-9-MC para procedimientos y prestaciones. Con esta actividad ya se da inicio a la estandarización. Toda esta información es capturada por un agrupador, que por medio de algoritmo va clasificando en grupos similares cada uno de los casos.
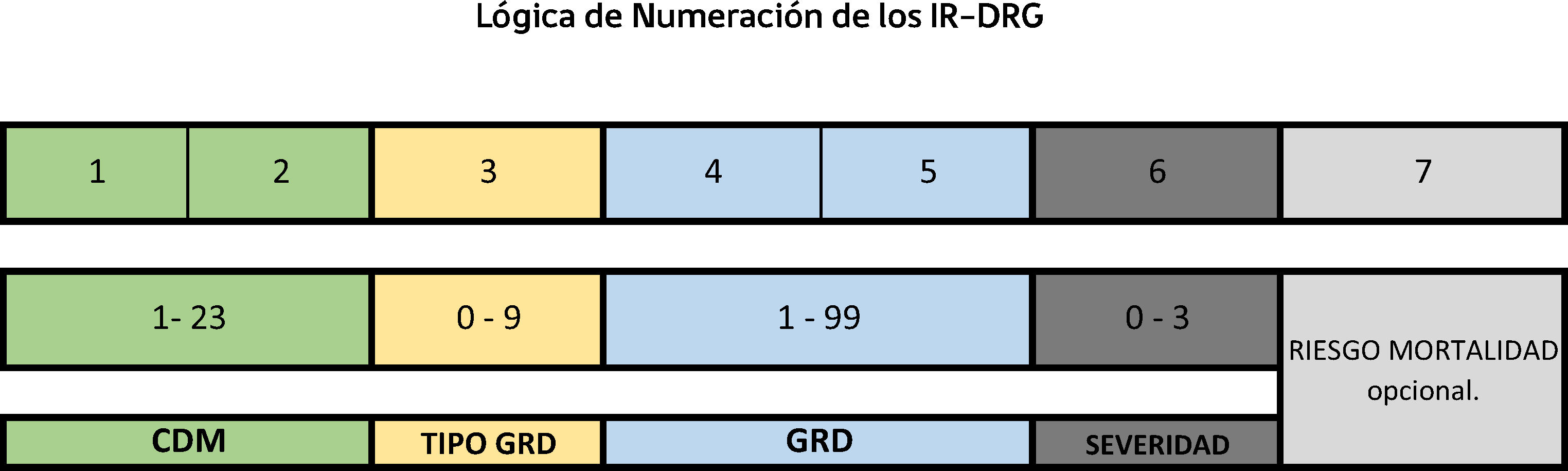
Importante es mencionar que mucha de la literatura disponible es en base a la agrupación AP-GRD donde el eje principal es el diagnóstico, para el IR-GRD el eje de agrupación está centrado en el procedimiento, pero no cualquiera, sino el que consuma mayor recurso o que esté más asociado con la CDM. Figura 1.
Otra característica de los IR-GRD es que tienen 6 códigos de GRD que anteceden a una glosa, sabiendo esto es posible interpretar parte del algoritmo.
La estructura de estos seis números no es al azar, cada posición y valor entrega información relevante.
El número 1 y 2: Corresponde a la CDM, que es la Categoría Diagnóstica Mayor, por ejemplo: un IR-GRD que comience con 05 es alguno de los pertenecientes a la CDM 5 “Desordenes y Enfermedades del Sistema Circulatorio”. Tabla 1.
El dígito 3: Corresponde al Tipo de GRD, va desde el 0 al 9 y la información que entrega es tipo de episodio y subclasificación en tipo de actividad (ambulatorio y hospitalizado).
Los dígitos 4 y 5: Corresponde al GRD específico, es un número correlativo que va desde el 1 al 99, es único para la CDM y Tipo de GRD.
El dígito 6: Ws “Nivel de Severidad o de Gravedad”, entrega la información entendida como nivel de descompensación o pérdida de la función de un órgano o sistema (Dr. Berlinguet). Con respecto al nivel de severidad, en los casos ambulatorios este número es cero. En los casos de hospitalizados hay 3 niveles de severidad (1= Severidad menor, 2= Severidad moderada, 3= Severidad mayor).
Existe un dígito 7: Que nos entrega información acerca del Riesgo de Mortalidad (probabilidad de morir) como indicador, no como predictor. Este tiene 3 Niveles (1= Riesgo de Mortalidad menor, 2= Riesgo de Mortalidad moderado, 3= Riesgo de Mortalidad mayor). No siempre está explícito en la estructura numérica del GRD.
La severidad y riesgo de mortalidad el sistema lo determina en base a los diagnósticos secundarios o comorbilidad, un mayor o menor grado es producto de la aplicación de combinaciones definido en tablas del agrupador.
COMPLEJIDAD DEL CASE-MIX Y CONSUMO DE RECURSOS (1)El Case-Mix, es un término cada vez más utilizado en ambientes de gestión hospitalaria y hace referencia a los distintos tipos de pacientes que consultan en un hospital. El uso de los GRDs permite conocer la casuística hospitalaria, facilitando la gestión y mejorando así sus resultados. La mayor complejidad de los casos es lo que permite justificar el incremento en uso de recursos, si los casos son más complejos se necesitan más recursos para tratarlos. Por esta razón se hace necesaria una herramienta de gestión que permita comparar grupo de pacientes y determinar complejidad asociada al consumo de recursos.
En el libro DRGs Their Design and Development editado por Robert B Fetter, se hace referencia a la dificultad que tiene este concepto para ser definido, ya que: “médicos, administradores y reguladores a menudo le atribuyen diferentes significados al concepto según sus antecedentes y propósitos. El término complejidad de mezcla de casos se refiere a un conjunto de atributos del paciente interrelacionados pero distintos, que incluyen severidad de enfermedades, pronóstico, dificultad de tratamiento, necesidad de intervención e intensidad de recursos”(1).
Un caso cuya complejidad es mayor, se interpreta como que la gravedad de la enfermedad es mayor, tiene un mal pronóstico y por lo tanto la dificultad de tratamiento aumenta.
Conocer cada uno de estos atributos y sus definiciones permite al gestor y al clínico llegar a un punto de encuentro y lenguaje común.
Los factores que determinan complejidad son:
- A.
La gravedad de la enfermedad se refiere a los niveles relativos de pérdida de función y mortalidad que pueden experimentar los pacientes con una enfermedad particular.
- B.
El pronóstico se refiere al resultado probable de una enfermedad, incluida la probabilidad de mejoría o deterioro en la gravedad de la enfermedad, la probabilidad de recurrencia y la vida probable.
- C.
La dificultad del tratamiento se refiere a los problemas de manejo del paciente que una enfermedad en particular presenta al proveedor de atención médica. Dichos problemas de gestión están asociados a enfermedades sin un patrón claro de síntomas, enfermedades que requieren procedimientos sofisticados y técnicamente difíciles, y enfermedades que requieren un monitoreo y supervisión rigurosos.
- D.
La necesidad de intervención se relaciona con la gravedad de la enfermedad que produciría la falta de atención inmediata o continua.
- E.
La intensidad de los recursos se refiere al volumen relativo y los tipos de servicios diagnósticos, terapéuticos y de cama utilizados en el tratamiento de una enfermedad en particular.
Debido a la incorporación de los GRDs en nuestro Sistema de Salud se introduce un nuevo concepto que es el “peso relativo” expresión numérica o medida que es asociada al consumo de recursos que tiene un GRD, pesos relativos elevados representan GRDs más complejos con mayor consumo de recursos.
Siguiendo esta lógica el IMC (Índice de Case-Mix) del hospital, es el promedio de pesos relativos de su “Mezcla de Casos”. A nivel nacional ya es posible a establecer un Case-Mix global para hospitales públicos el que se encuentra en torno a 0.88.
Considerando el total de GRDs que son parte de la cartera de servicios de una institución y teniendo disponible información para comparar, podemos decir que en Chile el establecimiento público más complejo es el Instituto Nacional de E. Respiratorias y Cirugía Torácica con un Peso Medio GRD entorno al 1.7 y el Instituto de Neurocirugía con peso medio GRD de 1.6.
Por lo tanto, el Índice de Case-Mix es un indicador que se obtiene de la suma de todos los Pesos Relativos de los GRDs, dividido por el número de egresos. Si el Índice de Case-Mix es alto, el hospital tiene casos más graves, más complejos y con un mayor consumo de recursos lo que puede justificar un mayor costo en la atención de sus pacientes.
Cuando los clínicos utilizan el concepto de complejidad de la casuística se refieren a aspectos de la complejidad clínica, es decir, los atributos mencionados anteriormente tienen una connotación negativa, como mayor gravedad, peor pronóstico, mayor dificultad en el tratamiento, esto es para ellos una mayor complejidad del case-mix.
Desde la mirada de los directivos y responsables de la administración, se utiliza el concepto mayor complejidad del case-mix para indicar que los pacientes atendidos requirieron más recursos y mayor costo para ser tratados.
Generalmente estas dos interpretaciones de la complejidad del Case-mix están muy relacionadas, sin embargo, hay casos donde el pronóstico es malo, el paciente está gravemente enfermo, pero el requerimiento de recursos es bajo por ejemplo debido a la limitación del esfuerzo terapéutico. Entonces, ningún sistema de medición del case-mix es absolutamente infalible, al considerar todos los elementos de la complejidad de la casuística.
INDICADORES GRD Y EFICIENCIA HOSPITALARIALa obtención de indicadores a través del Sistema de Clasificación IR-GRD es posible ya que se realiza la captura de información administrativa con datos demográficos como edad, sexo, domicilio, comuna, previsión, etnia, fecha de ingreso, fecha de egreso, fecha de procedimiento quirúrgico, condición al alta, traslados y la captura de información clínica del episodio, como diagnóstico principal, comorbilidades, procedimiento principal y secundarios.
Cada uno de los componentes del Conjunto Mínimo Básico de Datos serán las variables necesarias como fuente de información para el proceso de agrupación a través de una herramienta informática, existiendo un analizador clínico estadístico disponible en cada uno de los centros, se logra entregar informes para la gestión clínica y toma de decisiones documentada. Este avance en el Sistema de Salud chileno con medición del producto hospitalario y uso de sistemas informáticos con reportes inmediatos, claros, certeros y comparables es lo que da origen al manejo eficiente de los recursos disponibles.
Existen distintos niveles de indicadores e informes, algunos por ejemplo permitirán a través de una primera fase de agrupación de casos establecer la frecuencia en la casuística hospitalaria de una determinada CDM (1-23). En un nivel más detallado una selección de aquellos IR-GRDs más frecuentes y también acompañado de información relevante para la interpretación, como días de estada promedio para ese grupo, número de altas y peso medio. Cada uno de estos indicadores son de producción hospitalaria.
Se puede obtener Indicadores de Eficiencia como: Estancia Media (EM), Estancia Media de la Norma (EMN) que permite la comparación, Estancia Media Ajustada por el Funcionamiento (EMAF) e Índice Funcional (IF). Para obtener este grupo de parámetros, fue necesario establecer una Norma Nacional o estándar de comparación, una primera experiencia fue la desarrollada con información del año 2010-2011 y la que utilizamos actualmente corresponde a la 2014 (IR 3.0 Minsal 2014) (2).
Ya no contamos solo con información internacional para establecer estándares, existe la posibilidad de acceder a los informes nacionales y comparar. Esta es evidencia clínica propia, a través de la investigación y mejora de la práctica clínica es como se logra la eficiencia. Dando el mejor uso a los recursos públicos y privados con la integración de sistemas de costos y producción sabemos cuánto cuesta resolver cada caso y acceder a la mejor oferta de salud disponible.
Es así como al reunir casuística hospitalaria se logra un estándar nacional o Norma 2014 que permite establecer una Estancia Media Bruta de 6.2 días, considerando total de 807.195 egresos hospitalarios, con una mortalidad de 2.8%. La distribución de las estancias de estos egresos en la curva de normalidad hace posible una evaluación de alto impacto y relevante, permitiendo a través de puntos de corte superior e inferior definir cuáles son los egresos que se prolongaron o ajustaron a estancia. Por lo tanto, del total de egresos un 6.4%, es decir 51799 son considerados Outlier Superiores o casos que se encuentran por sobre el punto de corte superior de estancia.
La incorporación de Norma IR Minsal en las licitaciones de FONASA para pago modalidad GRD en la compra de servicios traslados vía UGCC (Unidad de Gestión Centralizada de Camas), da directrices y parámetros que debe cumplir el participante, permite al oferente establecer cuáles son sus fortalezas en términos de resolución de problema de salud, conocer su casuística hospitalaria, aquellos GRDs que no se ajustan a norma de estancia y ofrecer aquellos que tienen mayor estabilidad y menos variabilidad clínica. Por otro lado, el paciente que es trasladado será tratado en un periodo de tiempo conocido y a un costo pre acordado. El riesgo se comparte.
CONCLUSIONESEn síntesis se ha presentado cómo aparece en el Sistema de Salud chileno la herramienta de gestión clínica GRD y la importancia que tiene el trabajo acucioso que realiza cada uno de los codificadores y analistas en los distintos Centros Públicos y Privados. La metodología de agrupación a grandes rasgos, pero incorporando conceptos que están casi siempre disponibles para profesionales con un grado de conocimiento. Mostrar algunos de los indicadores nacionales. Conocer la casuística hospitalaria permite hacer eficiente el uso de camas y otros recursos. La toma de decisiones documentada con indicadores actualizados es lo que permite gerenciar instituciones con menor margen de equivocación. Conocer cuáles son los GRDs y grupo de enfermedades que tienen una mayor estabilidad y cuales son las que producen un desajuste en lo planificado es el camino que tomaron ya varios países y pudieron mejorar la calidad de la atención, haciendo sus sistemas más eficientes. “El descubrimiento de las causas de la inestabilidad en el proceso es el primer paso esencial para mejorar la calidad de la atención y, al mismo tiempo, mejorar su rentabilidad”.
La autora declara no tener conflictos de interés, en relación a este artículo.