: La isquemia arterial es una complicación infrecuente durante la canalización de una arteria; sin embargo, puede ocurrir durante su realización para la monitorización de un paciente neonatal. Este documento trata de reunir las principales recomendaciones acerca del mejor manejo de la isquemia arterial y así poder ser de utilidad en la práctica clínica médica.
Casos clínicosSe describen los casos de dos recién nacidos pretérmino que desarrollaron resultados adversos tras la canalización arterial, siendo preciso una intervención quirúrgica. En uno de ellos fue necesario la amputación del miembro inferior; en el otro, la realización de una fasciotomía.
ConclusiónEn este documento se resumen los datos más recientes publicados en relación con el tratamiento médico y quirúrgico de la isquemia arterial, así como del control del dolor asociado. El manejo de esta patología continúa siendo un reto debido a la escasa literatura existente de esta complicación en la población neonatal.
Arterial ischemia is an uncommon complication of arterial cannulation. Nonetheless, this condition may occur in neonatal population. This paper seeks to gather the main recommendations with regards to arterial ischemia management so as to be useful for physicians in their clinical practice.
Case reportsThe cases of two preterm newborns who developed adverse outcomes requiring surgical intervention derived from femoral arterial cannulation are presented. One patient required lower limb amputation; the other one, a fasciotomy.
ConclusionWe summarize the most recent published data, concerning both medical and surgical ischemia treatment and associated pain control. Arterial ischemia management remains a challenge to physicians as there is limited data available about the best management of arterial ischemia in the neonatal population.
La canalización arterial es una técnica realizada en numerosas unidades de Neonatología para la motorización de aquellos pacientes más inestables. Existen escasos estudios en neonatos acerca de las complicaciones de la cateterización arterial, y la mayoría de la literatura publicada son casos aislados o series limitadas de casos. Una de las complicaciones más graves de esta técnica es la isquemia de miembros, producida por la obstrucción del flujo sanguíneo secundario a un trombo, émbolo o vasoespasmo. La incidencia exacta de trombosis tras la canalización arterial en neonatos es desconocida y muy variable entre diferentes publicaciones (13-73%). Los cuadros de isquemia graves ocurren en menos del 5% de los pacientes1.
Existen datos muy limitados sobre la mejor actitud terapéutica en la isquemia de miembros en neonatos. El manejo de estos pacientes es inicialmente conservador, con retirada inmediata del catéter, elevación de la extremidad afectada, aplicación de calor en la extremidad contraria (vasodilatación refleja) y nitroglicerina tópica, con buenos resultados2. El tratamiento con anticoagulantes o trombolíticos puede ser beneficioso en pacientes seleccionados.
Presentamos el caso de dos recién nacidos prematuros con una isquemia arterial grave tras la canalización de la arteria femoral. En el primero de ellos, la reperfusión del miembro tras la isquemia requirió la realización de una fasciotomía descompresiva; en el segundo caso fue preciso la amputación del miembro inferior. Este trabajo pretende agrupar las principales recomendaciones sobre el manejo de la isquemia arterial en la población neonatal.
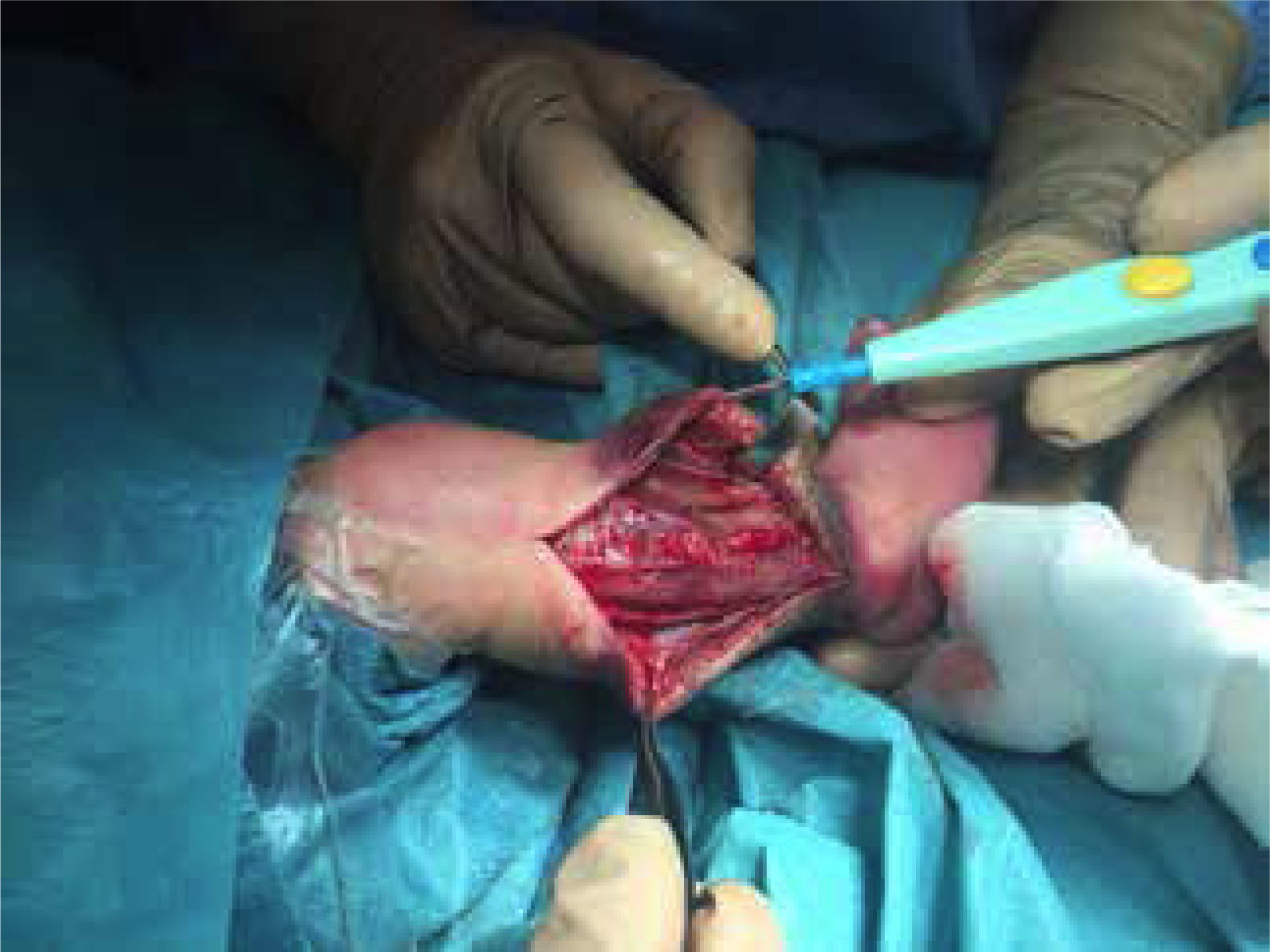
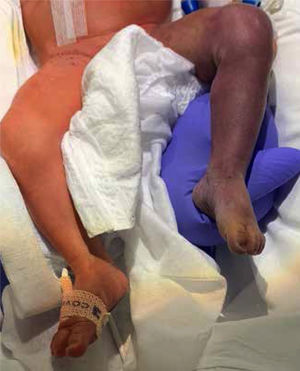
CASOS CLÍNICOSPrimer caso: Recién nacido varón, pretérmino de 31 semanas de edad gestacional (EG)/1850 gr, embarazo gemelar monocorial biamniótico que precisó en la semana 18 de coagulación y oclusión del cordón del feto donante mediante fetoscopia por síndrome de transfusión feto-fetal (STFF). En este contexto fue diagnosticado de estenosis pulmonar severa, confirmada al nacimiento, realizándose valvuloplastia pulmonar percutánea, requiriendo a las 4 semanas una nueva intervención, para lo cual se canalizó la arteria femoral derecha. Tras el procedimiento presentó signos de mala perfusión en el miembro inferior derecho, por lo que se retiró de manera inmediata el catéter. En la ecografía se objetivó flujo arterial disminuido, pero no presencia de trombo. Se inició tratamiento con parches de nitroglicerina 2% y heparina de bajo peso molecular (HBPM). Al cuarto día del cateterismo presentó empeoramiento clínico del miembro, con aumento del edema y dolor. En la ecografía vascular se apreció reperfusión arterial. Fue valorado por el Servicio de Cirugía Vascular y Traumatología Infantil, y ante la sospecha clínica de síndrome compartimental, se decidió realizar fasciotomía de los cuatro compartimentos de la pierna y del pie, la cual transcurrió sin incidencias (Fig. 1). Precisó inserción de catéter epidural durante 3 semanas para analgesia continua. Actualmente tiene cuatro años y presenta una discrepancia significativa entre ambas piernas que requiere de intervención quirúrgica.
Segundo caso: mujer de 31+3 semanas EG/1936 gr. Primera gemela de una gestación monocorial biamniótica con STFF. En su centro de referencia precisó estabilización con presión positiva continua de las vías respiratorias (CPAP, por sus siglas en inglés) al nacimiento. A las 8 horas de vida presentó un hematocrito del 78% e hiperbilirrubinemia, por lo que tras canalización de la vena umbilical se realizó exanguinotransfusión parcial e inicio de fototerapia intensiva. A pesar de ello, presentó un aumento de la bilirrubina hasta niveles de exanguinotransfusión. Debido a la imposibilidad de recanalización umbilical, se canalizó la vena femoral izquierda. Tras el procedimiento, se objetivó mala perfusión del miembro, comprobándose la canalización de la arteria femoral, retirándose el catéter en ese momento. Se decidió traslado a nuestro centro.
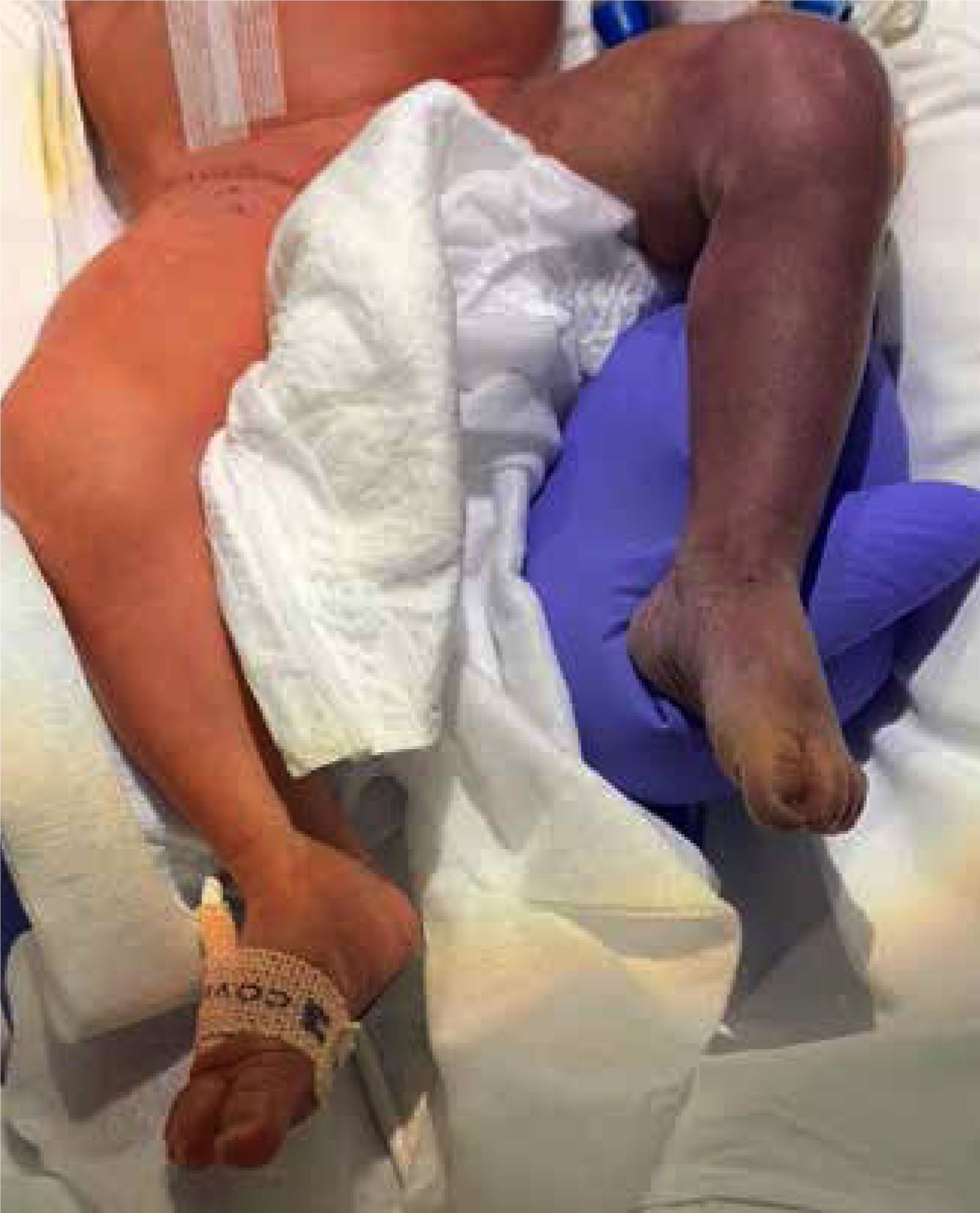
Ingresó estable a nuestro centro, pero con palidez marcada de todo el miembro inferior izquierdo, con pie caído, sin movilidad, relleno capilar lento y ausencia de pulso femoral y pedio (Fig. 2). Se realizó ecografía-doppler que mostró trombosis oclusiva de la arteria ilíaca externa y femoral común izquierda. En la primera ecografía transfontanelar se observaron signos de edema cerebral y discreta heterogeneidad de sustancia blanca periventricular de predominio izquierdo, con dudosa pérdida de diferenciación corticosubcortical frontal parasagital bilateral. Fue valorada por el Servicio de Cirugía Vascular, iniciando perfusión de heparina (15 UI/kg/h) y nitroglicerina tópica.
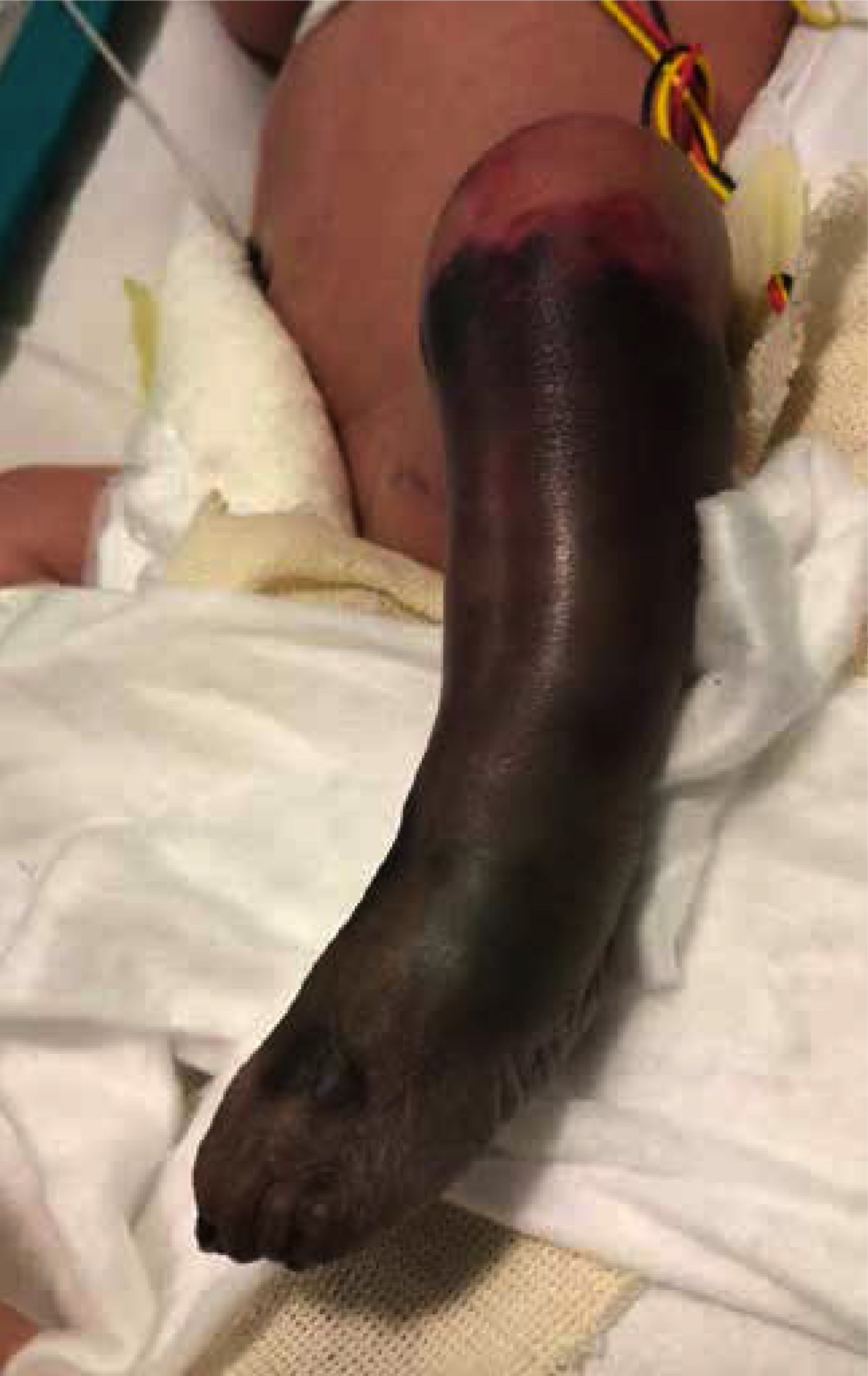
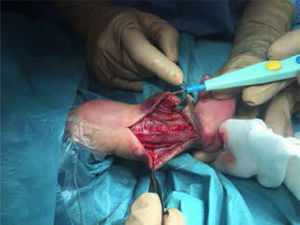
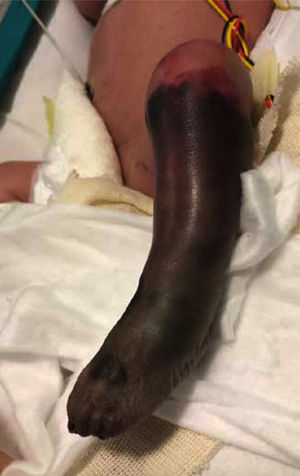
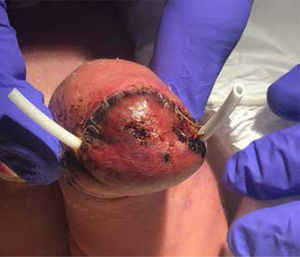
La paciente presentó mejoría de la perfusión en la zona proximal del miembro inferior izquierdo. Tras clara delimitación de la zona de isquemia a nivel infracondíleo con aparición de flictenas (Fig. 3), y después de una valoración multidisciplinaria (Servicios de Neonatología, Cirugía Vascular, Traumatología, Cirugía Plástica y Anestesia) se realizó amputación infracondílea de la pierna izquierda (Fig. 4) a los 10 días de vida. Se insertó además catéter epidural para analgesia (ropivacaina y lidocaína) durante 4 semanas. Fue valorada por la Unidad del Dolor para el manejo agudo y crónico del dolor por amputación, iniciándose 48 horas antes de la cirugía perfusión de ketamina (retirada a las 24 horas postquirúrgicas) y gabapentina oral que se mantuvo hasta el alta.
Tras la cirugía se sustituyó la heparina no fraccionada por HBPM durante 4 días, hasta observar en la ecografía-doppler signos de adecuada reperfusión de la arteria femoral. Por el riesgo neurológico y los antecedentes, se realizó resonancia magnética craneal en edad de a término, donde se observó hiperintensidad de señal de sustancia blanca bihemisférica, sugiriendo una lesión hipóxico isquémica moderada en territorios limítrofes vasculares. Actualmente tiene 15 meses y presenta una movilidad adecuada del miembro inferior izquierdo sin episodios de dolor crónico y un adecuado desarrollo neurológico.
2DISCUSIÓNSe describe el caso de dos recién nacidos pretérmino que presentaron complicaciones graves tras la isquemia arterial de una extremidad causada por un síndrome compartimental en el primer caso y la isquemia completa del miembro con necesidad de amputación causada por una canalización de la vena femoral izquierda en el segundo caso.
La isquemia arterial grave es una complicación infrecuente que requiere una rápida identificación y tratamiento; con importantes limitaciones en el manejo terapéutico en el neonato, especialmente el pretérmino, debido a la falta de evidencia científica, el riesgo de hemorragia y las dificultades técnicas de la cirugía.
Varios autores han relacionado diferentes factores con un mayor riesgo de trombosis e isquemia, como la preeclampsia, la corioamnionitis, el estado de procoagulación en fetos, los embarazos monocoriales, la asfixia perinatal, la policitemia y las alteraciones congénitas de la coagulación. Sin embargo, la principal causa de la isquemia neonatal es la cateterización arterial, dependiendo principalmente del tiempo de mantenimiento de la vía, la relación diámetro arterial/catéter, y la localización3. Nuestros pacientes presentaban varios factores que condicionaban un riesgo elevado de isquemia.
En cuanto al tratamiento, el manejo inicial de la isquemia incluye la retirada del catéter de manera inmediata, pero en ocasiones se deben iniciar otro tipo de medidas. En nuestros casos, se utilizaron parches de nitroglicerina a la dosis recomendada con mejoría del área isquémica. Mossalli et al.2 sugieren que el tratamiento con nitroglicerina es efectivo en un proceso de vasoespasmo, y no en situaciones donde existe una trombosis completa. Sin embargo, la isquemia tras la cateterización arterial puede tener cierto componente de vasoespasmo. Aunque la mayoría de estudios no refieren efectos secundarios significativos, los datos sobre la seguridad y dosificación de la nitroglicerina en prematuros son escasos, y su uso puede estar limitado por la inmadurez en la autorregulación del flujo sanguíneo.
En situaciones de trombosis es preciso recurrir a la anticoagulación, valorando el tratamiento trombolítico médico o quirúrgico4 si no hay una respuesta adecuada. Estos últimos son excepcionales en pacientes neonatales por su asociación con una morbimortalidad elevada5. La principal limitación en el uso de estos tratamientos es la falta de recomendaciones específicas sobre la dosis y el tiempo de anticoagulación y trombolisis en neonatos, quienes tienen un elevado riesgo de sangrado, principalmente intracraneal4. El uso de estos fármacos debe realizarse con precaución y tras considerar las contraindicaciones relativas publicadas4–6.
Teniendo en cuenta la terapia trombolítica, algunos autores1, así como la guía clínica nacional holandesa6, recomiendan el uso del activador tisular del plasminógeno (tPA, por sus siglas en inglés) en perfusión continua a 0,1-0,5mg/kg/h. La dosis para el mantenimiento es muy heterogénea entre los estudios (24-96 horas)1,6.
La guía clínico-práctica basada en la evidencia de la American College of Chest Physicians4, publicada en 2012, sugiere que el tratamiento con heparina no fraccionada es de elección como terapia inicial. Recomiendan la trombolisis en aquellos pacientes en los que la anticoagulación no es suficiente, y la trombectomía en los pacientes con riesgo de muerte que presenten contraindicaciones para la trombolisis. Si bien está disponible una revisión sistemática sobre la anticoagulación realizada por Romantsik et al.7, y otra sobre la trombosis arterial relacionada con catéter en pacientes pediátricos, incluidos neonatos, realizada por Rizzi et al.8, la evidencia científica es limitada, y sus recomendaciones son extrapoladas de la población pediátrica o adulta, o basada en series de casos u opiniones de expertos.
La incidencia publicada de sangrado grave tras la trombolisis en series de casos pediátricos son variables9. El riesgo de efectos secundarios parece ser menor en los últimos años debido a una selección más estricta de los pacientes, y al uso de dosis menores en neonatos. En nuestro caso se inició anticoagulación en ambos pacientes. Se consideró la posibilidad de tratamiento trombolítico y quirúrgico en el segundo caso; sin embargo, no se llevó a cabo debido a la sospecha de lesión distal no recuperable, el elevado riesgo de sangrado, la mejoría clínica conseguida con el tratamiento inicial, y la dificultad técnica de la cirugía en pacientes prematuros.
El síndrome compartimental es otra de las complicaciones más graves asociadas al fenómeno de reperfusión del miembro afecto. Su incidencia en neonatos es desconocida. En los casos más graves es necesario realizar una fasciotomía lo antes posible para evitar la pérdida del miembro.
Una de las grandes dificultades en el manejo de estos pacientes es el adecuado control del dolor. En nuestros pacientes, además del tratamiento intravenoso, se colocó un catéter epidural con ropivacaína y/o lidocaína. Esto permite disminuir el uso de opioides y una extubación temprana. En cuanto al dolor crónico, el conocimiento sobre el desarrollo del síndrome del miembro fantasma (SMF) en neonatos es muy limitada. En nuestro caso se realizó prevención con ketamina y gabapentina10, sin presentar posteriormente síntomas relacionados con SMF.
En nuestros pacientes se inició un seguimiento precoz previo al alta por el Servicio de Rehabilitación por las graves secuelas a largo plazo.
3CONCLUSIONESLos fenómenos isquémicos tras la canalización de vasos en recién nacidos pueden ser frecuentes; sin embargo, las complicaciones severas son raras y muy graves, siendo preciso una adecuada prevención e indicación de cateterización, así como una detección y manejo precoz para evitar lesiones irreversibles. En la población neonatal hay limitada evidencia científica respecto a la eficacia y seguridad de las alternativas terapéuticas propuestas, no solo para el tratamiento del fenómeno isquémico, sino también para el manejo del dolor agudo y crónico como en el caso de la amputación de miembro. Es fundamental el trabajo conjunto de un equipo multidisciplinario para mejorar los resultados a corto y largo plazo.