El presente artículo revisará la epidemiologia general de las adicciones para mostrar la carga de enfermedad que ellas le endosan a la población y los servicios de salud, mostrando los factores de riesgo más importantes en salud hoy en Chile y en el mundo. Asimismo, busca actualizar algunos conceptos sobre el enfrentamiento integral del problema de las adicciones en el ambiente hospitalario. Sus diferentes puertas de entrada, el proceso de tamizaje, diagnóstico intervención breve y derivación en coordinación con equipos especializados, hoy presentes en varios servicios de salud del país y algunas clínicas privadas.
Veremos también ejemplos en el extranjero como en Chile y en particular en Clínica Las Condes de coordinación integral multiprofesional que ha mejorado la atención de nuestros enfermos y los resultados de los tratamientos.
The present article will show the general epidemiology of addictions showing the burden of disease on the people and health system, how these risk factors are some of the most important ones in health in Chile and the rest of the world.
Likewise, it looks to update some concepts regarding how to face in a more integrated way the problems of addictions at the hospital level on its different “way ins”, inpatient units, emergency services looking at a process of Screening, brief intervention and referral to coordinated specialist teams in addictions, nowadays available on several hospitals and a few private clinics.
We will see some successful approaches from abroad and from Chile were coordinated multiprofesional teams improve the care of the patients and hence the results obtained.
“El consumo de sustancias psicoactivas se encuentra ligado a las culturas tanto como los alimentos y otras costumbres” (Lewis 1901). Sin embargo, es también el uso de alcohol, tabaco y otras drogas importante causa morbimortalidad a nivel global y su impacto genera costos sanitarios, sociales y económicos.
El consumo de sustancias en población de 12 a 64 años medido en las encuestas del Observatorio de Sustancias del SENDA (Servicio Nacional Drogas y Alcohol) en el 2015, muestra en el tabaco una detención del descenso mostrado a lo largo de la década pasada. No obstante, se observa un aumento significativo en mujeres pasando de un 20.1% en 2012 a un 22.2% en 2014, equiparándose las prevalencias de consumo respecto a hombres 1.
Sin embargo, el estudio ENCAVI (Encuesta de Calidad de Vida y Salud) reciente ha mostrado una reducción del consumo de tabaco del año 2000 a 40%, 2006 un 39.1 y en el 2016 de un 30.1%. 36
En el caso de la marihuana se observa un cambio en nivel independiente del sexo, edad y nivel socioeconómico, pasando de un 7.1% en 2012 a un 11.3% en 2014, es decir al menos aumentó un 60% en dos años, probablemente coincidente con los proyectos de “despenalización/legalización” del consumo de marihuana y la baja percepción de riesgo en adolescentes, facilitado por el lobby de varias organizaciones 1.
La prevalencia de consumo de alcohol aumentó 8.1 puntos porcentuales respecto a 2012 y es el mayor reporte en la serie de estudios desde 2008. El aumento se da en mayor medida en mujeres respecto a hombres (10 frente a 6.1 puntos porcentuales), a pesar de lo anterior, el consumo continúa siendo significativamente mayor en hombres 1.
Para cocaína, el aumento en la prevalencia año se explica por un aumento significativo en hombres (1.3% a 2.2%) y en niveles socioeconómicos medios (0.6% a 1.3%), interesantemente en la misma cuantía mostrado para la marihuana 60%. Por otro lado, la prevalencia de consumo de pasta base se mantiene en un 0.5% variando sólo 0.1 puntos porcentuales respecto al 2012 1.
La tasa de mortalidad atribuible al alcohol y otras drogas ilícitas es de aproximadamente 39 por cada 100000 habitantes a nivel mundial, de las cuales el 90% son por alcohol. Asimismo, producen una pérdida de 13 años de vida perdidos ajustados por discapacidad (AVISA) por cada 1000 habitantes en el mundo 1.
Los costos económicos asociados al consumo de drogas se han estimado en aproximadamente 500 millones de dólares al año, equivalente al 0.45% del producto interno bruto del año 2006 7. Por su parte, en un estudio publicado recientemente se estimó que el 9.8% del total de muertes ocurridas en la población de 15 años y más en Chile son atribuibles al consumo de alcohol 3.
El alcohol es factor causal de más de 200 enfermedades y trastornos y responsable del 5.1% de la carga mundial de morbilidad y lesiones, siendo más crítico el uso en edades entre 20 a 39 años, donde un 25% de las defunciones son atribuibles al consumo de alcohol 4. El alcohol es también el principal factor de riesgo de muerte y discapacidad para las personas de 15-49 años de edad, franja etaria en la que el hombre y la mujer suelen ser más productivas económicamente 5.
El alcohol es el primer factor de riesgo que causa más muerte y discapacidad en Chile. Según el Estudio de Carga de Enfermedad y Carga Atribuible para nuestro país 6, el consumo de alcohol como factor de riesgo, se relaciona con el 12.4% de los años de vida saludables (AVISA) perdidos por muerte o discapacidad. Esto es el doble de los AVISA producidos por obesidad (6.3%) o por presión arterial (5.6%). El consumo de alcohol es el principal factor de riesgo para la salud en nuestro país 8.
Chile se sitúa en el primer lugar en Latinoamérica en cantidad de consumo de alcohol per cápita al año, con un total de 9.6 litros de alcohol puro per cápita en adultos 8, lo que hace un volumen de 1099000 de litros anuales y alcanza los 61.3 litros por persona. En estudios nacionales se ha visto un consumo diario 55grs. de alcohol puro por persona al día. 9 El patrón de consumo promedio seria de atracones de consumo, focalizados en un día o dos a la semana, patrón ya descrito como “Binge Drinking”, en edades de 18-29 años, llegando en adolescentes a un promedio de 80 grs. de alcohol puro al día de consumo 9. Esto se ejemplifica en los adolescentes que en “las previas” antes de las fiestas consumen su “media promo” consistente en media botella de pisco (destilado) más bebida cola en un periodo no mayor de dos horas, agregándole la gravedad de la intoxicación en corto plazo, con el descontrol consecuente y superando así la capacidad de metabolización hepática, aumentando los riesgos y daños 2.
Para la medición y control de la ingesta la OMS definió UBE (Unidades Básicas Estándar) que equivalen a 1 trago de alcohol conteniendo una (UBE) o medida estándar de etanol (alcohol), 10 gramos de alcohol puro por “trago”. 10 En el caso de UK el UBE se define en 8 gramos 1, mientras que en Chile en la ENS 2010 9 informa que el gramaje promedio de alcohol es de 15.5 grs. por trago, es decir, sería el doble que en UK y 50% más que OMS y las guías de Minsal de intervención breve define el estándar en 14grs. 11.
El consumo de bajo riesgo, es definido hasta 20grs. de alcohol al día, consumo que no debe repetirse por más de 5 días a la semana, recomendando al menos 2 días sin consumo 4. Las mujeres debieran consumir menores cantidades de alcohol, ya que está reportado que el consumo de más de 12 grs. de alcohol diario en mujeres se asocia a un aumento de probabilidad de cáncer de mama y por sobre estas cantidades diarias, aumenta el riesgo de ocurrencia de más de 200 enfermedades crónicas 8.
- •
El consumo de riesgo es un patrón que aumenta el riesgo de consecuencias adversas para la salud si el hábito del consumo persiste. La OMS lo describe como el consumo regular de 20 a 40grs. diarios de alcohol en mujeres y de 40 a 60grs. diarios en varones 13.
- •
El consumo perjudicial se refiere a aquel que lleva consecuencias tanto para la salud física como para la salud mental de la persona y está definido por la OMS como consumo regular promedio de más de 40grs. de alcohol al día en mujeres y de más de 60grs. al día en hombres.
- •
El consumo excesivo episódico o circunstancial (también llamado “binge drinking”), puede resultar particularmente dañino y generar ciertos problemas de salud. Esto es el consumo, por parte de un adulto, de por lo menos 60 grs. de alcohol en una sola ocasión.
- •
La dependencia del alcohol es un constructo definido por Grifith Edwards & Gross en 1976 12 y presente en el ICD 10 y DSM V en el Trastorno por uso de Alcohol cuyos criterios clínicos son 13:
El año 2014 el alcohol estuvo presente en 5654 accidentados, con 5142 lesionados y 193 fallecidos, un aumento en relación al 2013. Una vez implementada la Ley “Tolerancia Cero” el año 2012, se registró una baja importante en la mortalidad por alcohol 14.
Un 37% de los delitos tienen alguna relación con el consumo de drogas en población adulta, mientras que en los adolescentes llega al 21%. Sin embargo, cuando se realiza esta misma estimación en relación al consumo de drogas y/o alcohol, los porcentajes aumentan a 57% y 32% respectivamente, lo que evidencia que la contribución del alcohol en este tipo de acciones es de gran importancia 15.
Un 81.2% de los que cometen delitos se asocia con consumo de sustancias siendo el alcohol asociado en el 88.8% de los casos en adultos y para cocaína (clorhidrato o pasta base) del 70.6% 16.
De los costos sociales y económicos directos e indirectos para el país por consumo de drogas ilícitas y alcohol en Chile, en el año 2006, fue de $882512 millones de pesos (en moneda de valor de ese año). Específicamente, el alcohol se lleva la mayoría del costo estimado, alrededor de $550000 millones 16.
SERVICIOS DE URGENCIAUna de las puertas de entrada más importantes en todos los establecimientos hospitalarios y crecientemente en nuestra clínica, son los servicios de Urgencia. Sin embargo, el diagnostico, intervención mínima y posterior derivación, no adquiere aún la relevancia que ha tomado en las últimas décadas en otros países como veremos a continuación.
En el año 1994 en el norte de Chile (proyecto colaborativo MINSAL y la Comunidad Económica Europea CEE) se implementó un proyecto piloto “PAM drogas” de evaluación, intervención. y vigilancia epidemiológica, que entre varias acciones estudió la consulta de pacientes en servicios de urgencia. Ahí se comparó el reporte de consumo de sustancias de los pacientes consultantes a servicios de urgencia en Arica e Iquique, el diagnóstico en la atención hecho por los profesionales y contrastando con muestras de drogas en orina 17.
Criterios diagnósticos de Trastorno por uso de Alcohol (DSM-V) 2013
| A. Patrón problemático de uso de Alcohol que clínicamente altera en forma significativa o produce estrés manifestado por al menos dos de los siguientes hechos, en un periodo de 12 meses: |
| 1. A menudo usa alcohol en mayor cantidad o durante un periodo más largo del que la persona se había propuesto. |
| 2. Deseo persistente de usar 1 o más intentos fracasados por reducir o controlarlo. |
| 3. Usa una cantidad significativa de tiempo destinada a actividades relacionadas con conseguir alcohol, consumirlo o recuperarse de sus efectos. |
| 4. Craving o fuerte deseo o urgencia por beber alcohol. |
| 5. Uso recurrente del alcohol resultando en falla de cumplir con obligaciones en el trabajo, colegio o en la casa. |
| 6. Continúa usando alcohol a pesar de presentar persistentes problemas sociales o interpersonales causados o exacerbados por los efectos del alcohol |
| 7. Importantes actividades sociales, ocupacionales, o recreativas abandonadas o reducidas por el uso de alcohol. |
| 8. Uso recurrente de alcohol en situaciones físicamente peligrosas |
| 9. Persistencia del consumo pese a conocer los riesgos que el tabaco produce en la propia salud física y/o psicológica. |
| 10. Tolerancia, definida por: aumenta la cantidad de alcohol consumida para conseguir embriaguez o el efecto deseado, o disminución del efecto al mantener la misma cantidad. |
| 11. Síntomas de Privación: El paciente presenta síntomas característicos de privación de Alcohol o sustancias cercanas (benzodiacepinas, etc.) son usadas para reducir o evitar los síntomas de privación. |
SI EL PACIENTE PRESENTA 2 O MÁS CRITERIOS SE PLANTEA LA EXISTENCIA UN “TRASTORNO POR USO DE ALCOHOL”. DSM-V
Se observó una asociación importante entre motivos de consulta traumáticos y violencia, consumo drogas y alcohol, sin embargo, había contradicciones entre el reconocimiento de pacientes que, teniendo una muestra positiva a drogas, negaban el haber consumido de 1 es a 3, es decir que solo alrededor de un tercio reconocía haber consumido a pesar de tener una muestra positiva a drogas en el momento de la consulta 17.
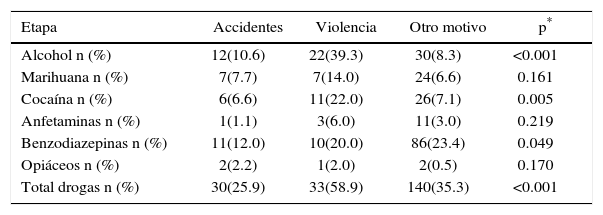
En un estudio de carácter regional, que evaluó la presencia de consumo de alcohol y otras drogas en personas ingresadas a servicios de urgencia, encontró que de los 2963 participantes de 6 países latinoamericanos (Chile, Argentina, Bolivia, Perú, Uruguay y Colombia), 231 pacientes ingresaron por accidentes relacionados con algún tipo de acto de violencia, donde la prevalencia de consumo de alcohol llegó al 46% (n=106). Para el caso específico de Chile, de 56 pacientes ingresados por violencia de algún tipo, un 39% (vs. un 12% en la muestra total) lo hizo con presencia de hálito alcohólico 15.
En las pruebas toxicológicas, el 12% arrojó positivo para alcohol y el 20.9% para benzodiacepinas. La prevalencia del marihuana, cocaína, anfetaminas y opiáceos fue de 7.5%, 8.5%, 3.0% y 1.0%, respectivamente. La prevalencia de drogas ilícitas en general fue de 15.3%.
Se observaron diferencias significativas por sexo en el consumo de benzodiacepinas (17.6% en hombres y 27.2% en mujeres, p=0.014), por tramo de edad para cocaína (mayor porcentaje en grupo entre 19 y 25 años 11.6%), según situación de pareja para marihuana (sin pareja 11.9% vs. con pareja 4.7, p=0.005) y según motivo de ingreso para alcohol, cocaína (mayor prevalencia en personas ingresadas por violencia alcohol 39.3% y cocaína 22.0% 18.
Otros estudios en la región metropolitana mostraron también altas prevalencias de consultas por alcohol en servicios de urgencia, pero sin intervenciones y escasa derivación a tratamientos especializados 19.
Los resultados de estas investigaciones confirman la alta prevalencia de problemas de consumo de sustancias adictivas y por ende la necesidad de sospecha clínica y anamnesis dirigida en casos de consultantes a servicios de urgencia por eventos traumáticos, secundarios a violencia y morbilidad general y que permitan intervenir y/o derivar correctamente los casos como en cualquier otro diagnóstico médico de urgencia.
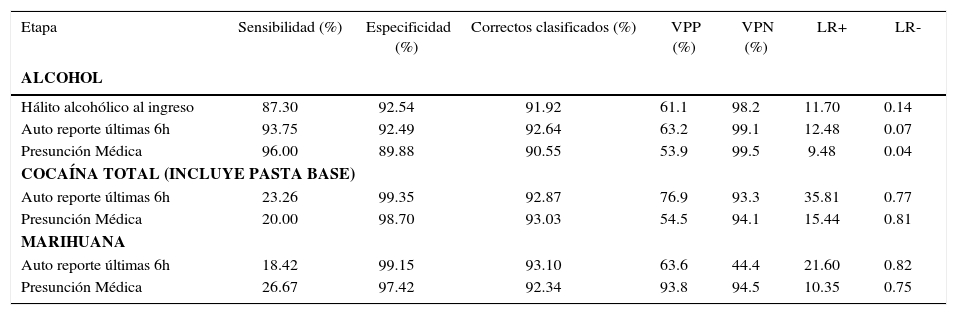
Validación de la impresión al ingreso, auto reporte de consumo y presunción médica
| Etapa | Sensibilidad (%) | Especificidad (%) | Correctos clasificados (%) | VPP (%) | VPN (%) | LR+ | LR- |
|---|---|---|---|---|---|---|---|
| ALCOHOL | |||||||
| Hálito alcohólico al ingreso | 87.30 | 92.54 | 91.92 | 61.1 | 98.2 | 11.70 | 0.14 |
| Auto reporte últimas 6h | 93.75 | 92.49 | 92.64 | 63.2 | 99.1 | 12.48 | 0.07 |
| Presunción Médica | 96.00 | 89.88 | 90.55 | 53.9 | 99.5 | 9.48 | 0.04 |
| COCAÍNA TOTAL (INCLUYE PASTA BASE) | |||||||
| Auto reporte últimas 6h | 23.26 | 99.35 | 92.87 | 76.9 | 93.3 | 35.81 | 0.77 |
| Presunción Médica | 20.00 | 98.70 | 93.03 | 54.5 | 94.1 | 15.44 | 0.81 |
| MARIHUANA | |||||||
| Auto reporte últimas 6h | 18.42 | 99.15 | 93.10 | 63.6 | 44.4 | 21.60 | 0.82 |
| Presunción Médica | 26.67 | 97.42 | 92.34 | 93.8 | 94.5 | 10.35 | 0.75 |
VPP: Valor Predictivo Positivo
VPN: Valor Predictivo Negativo
LR+: Razón de verosimilitud positiva (Positive Likelihood Ratio)
LR-: Razón de verosimilitud negativa (Negative Likelihood Ratio)
Resultado positivo de pruebas toxicológicas según motivo de ingreso al hospital
| Etapa | Accidentes | Violencia | Otro motivo | p* |
|---|---|---|---|---|
| Alcohol n (%) | 12(10.6) | 22(39.3) | 30(8.3) | <0.001 |
| Marihuana n (%) | 7(7.7) | 7(14.0) | 24(6.6) | 0.161 |
| Cocaína n (%) | 6(6.6) | 11(22.0) | 26(7.1) | 0.005 |
| Anfetaminas n (%) | 1(1.1) | 3(6.0) | 11(3.0) | 0.219 |
| Benzodiazepinas n (%) | 11(12.0) | 10(20.0) | 86(23.4) | 0.049 |
| Opiáceos n (%) | 2(2.2) | 1(2.0) | 2(0.5) | 0.170 |
| Total drogas n (%) | 30(25.9) | 33(58.9) | 140(35.3) | <0.001 |
Es importante agregar, que hoy el instrumento del tamizage o “screening” de sustancias, no estaría fácilmente disponible en todos los servicios por diversas razones técnicas, legales (de requerir un consentimiento escrito en algunas instituciones), el rechazo de los pacientes y finalmente evitación de solicitar dicho examen por los mismos facultativos, quizás por lo complejo de la operativa o por falta de capacitaciones su uso e intervenciones (Figura 1 y Gráfico 1).
Todos estos puntos merecen investigación para confirmar su ocurrencia, entrenar a los equipos en la utilidad que ofrecen al igual que otros exámenes de rutina y las intervenciones del ABCD, que su uso podría abrir en la adecuada atención integral del paciente.
¿Por qué debemos hacer entonces una pesquisa e intervención de adicciones en pacientes hospitalizados en una Clínica u Hospital General?
El problema del abuso de sustancias es un problema biopsicosocial, no solo un problema médico, pero si desperdiciamos esa ventana de oportunidad única, que constituye el paciente hospitalizado o que consulta en servicios especializados, no estaremos colaborando efectivamente a nuestra labor primordial, cual es, prevenir enfermedades, salvar la vida y/o mejorar la calidad de vida de nuestros pacientes, sus familias y por ende la sociedad.
Los recursos en salud son siempre escasos y desperdiciar el recurso medico en cualquier acción de salud, sin integrar al menos una intervención mínima es malgastar recursos como perder vacunas, que se venzan medicamentos o se pierdan horas de pabellón.
No sería una “buena práctica clínica” que ante cualquier sospecha de un tumor esperáramos a que se manifieste clínicamente como un cáncer para derivarlo a un oncólogo, aunque ellos sean los encargados finales del tratamiento. Asimismo, tampoco lo seria con una hipertensión arterial o una diabetes, más aún sabiendo la diferencia de pronostico que tiene una intervención precoz y tratamiento oportuno en cualquiera de estas patologías.
Sin embargo, dado lo planteado epidemiológicamente, en que los problemas de alcohol, drogas y tabaco que se hacen cargo de los mayores factores de riesgo y AVISA en nuestro país, aún más que la hipertensión y obesidad, nuestra capacidad u operatividad para ofrecer intervenciones demostradamente efectivas en nuestra práctica habitual es claramente insuficiente aún.
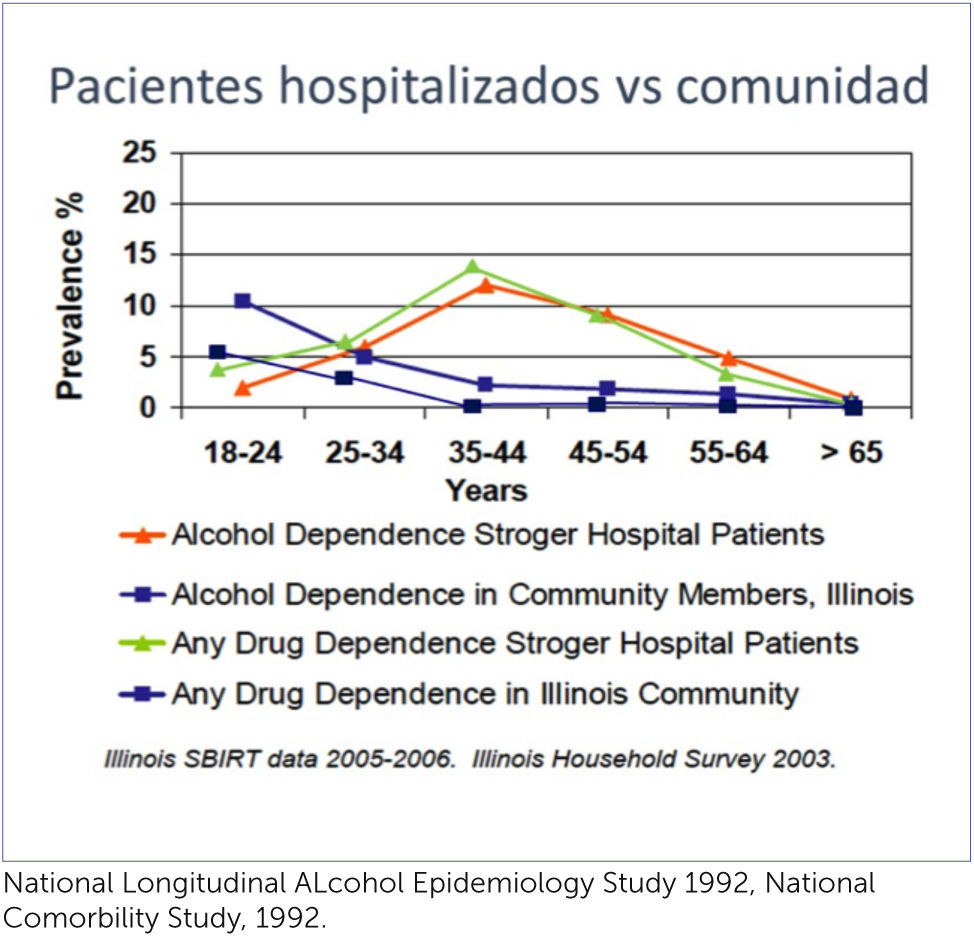
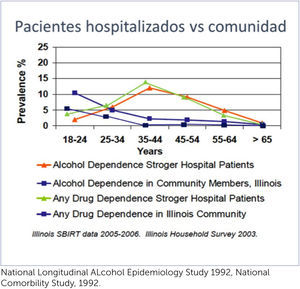
Además, como lo muestran los gráficos a continuación, la mayor parte de los problemas y enfermedades de salud los presentan los abusadores y no obligatoriamente los dependientes de sustancias, por lo que se debe intervenir antes de que lleguen a esa condición también. Esto se hace en mayor proporción a nivel primario de salud, sin embargo, las cifras de pacientes con problemas de alcohol y drogas en pacientes hospitalizados son ampliamente mayores que en APS, en las edades de 25 a 65 años. Durante la hospitalización son más accesibles y además el tiempo de exposición al tratamiento médico y la posibilidad de intervenir preventiva, motivacional o terapéuticamente es mucho mayor que en la consulta o en Atención primaria de salud (APS) dado el escaso tiempo del que se dispone para algunas de esas intervenciones.
En publicaciones previas en esta misma revista 21,22 se ha mencionado “screening” e intervenciones, pero dirigido a sustancias en particular como tabaco o drogas de abuso con instrumentos como EBBA, AUDIT, Fagerström, Goldberg entre otros que apuntan a un diagnóstico o presunción precoz de problemas de sustancias o de salud mental.
En los últimos años la Organización Mundial de la Salud ha desarrollado un instrumento de tamizaje o screening para alcohol, tabaco y drogas de abuso llamado ASSIST, cuya aplicación en forma escalonada y coordinada por los diversos agentes de salud, enfermeras, médicos generales, médicos de diversas especialidades permite mejorar la sospecha y diagnóstico, para realizar intervenciones mínimas, entregar apoyo educativo, realizar interconsultas más precoces a especialistas en adicciones y como tal potenciar y fortalecer un enfoque integral y multidisciplinario de los pacientes con problemas de uso, abuso y dependencia de sustancias y lograr mejores resultados de tratamiento 9.
Este instrumento se denominó ASSIST por sus siglas en inglés (Alcohol, Smoking and Substance Involvement Screening Test) y fue validado con un estudio multicéntrico realizado en Australia, Brasil, India, Tailandia, Reino Unido, Zimbabue y Estados 20.
El ASSIST, en su versión 3.0, es un cuestionario de ocho preguntas de aplicación breve que evalúa riesgos para la salud y otros problemas asociados al consumo de sustancias 23.
Este instrumento ha sido validado en Chile y debe ser aplicado por personal entrenado para tales efectos, como psicólogos u otros profesionales. Sin embargo hay preguntas básicas de screening inicial que permiten al clínico hacer una “sospecha inicial” para en una segunda instancia, u otro profesional en interconsulta, aplicar el instrumento y la intervención breve en el caso de un paciente hospitalizado 24.
En Clínica Las Condes hemos aplicado desde hace ya más de 10 años un modelo basado en las guías de Nueva Zelanda de intervención en Tabaco, que ha sido descrito en detalle en publicaciones anteriores 22. Este consiste en una aproximación sucesiva en el screening e intervención en tabaco, con material educativo de intervención y con un sistema de derivación que forma la base de nuestro programa “No Fumo más”. Este modelo ABC contempla Anamnesis – Breve intervención – Cesación, a lo cual agregamos una D por Derivación a equipos especializados.
Este tipo de intervenciones han mostrado también ser de utilidad para enfrentar otros tipos de adicciones tanto a nivel primario como otros “settings”.
El esquema plantea lo siguiente (Figura 2):
Este primer paso contempla que todo médico pregunte por consumo de alcohol, tabaco y drogas en forma muy breve, que veremos en las tablas las preguntas básicas.
Anamnesis Básica de una pregunta 24.
Alcohol:
- •
Cuántas veces ha bebido Ud. En el último año:
- •
Hombres: 5 o más Unidades de alcohol (>3 piscolas, >4 cervezas, >3 copas de vino)?
- •
Mujeres: 4 o más unidades de alcohol (>2,5 piscolas, 3 cervezas, 2.5 copas de vino)?
Drogas:
- •
En los últimos tres meses cuántas veces ha usado:
Marihuana, cocaína, benzodiacepinas sin control médico, estimulantes, éxtasis MDMA u otras drogas?
Tabaco:
- •
¿En los últimos tres meses ha fumado Ud., cuántos al día?
Existen evidencias provenientes de diversos estudios aleatorizados, controlados en diversos settings de salud como pacientes hospitalizados, atención primaria de salud y consultas privadas, servicios de Urgencia y centros de trauma que muestran resultados que validan el efecto de las IB en:
- •
Bajan el consumo de alcohol
- •
Bajan las enzimas hepáticas (gamaglutamiltranspeptidasa
- •
Reducen las licencias y ausentismo laboral
- •
Bajan el beber y conducir
- •
Reducen las lesiones por beber y conducir
- •
Bajan los días de hospitalización.
Sin embargo, es importante plantear que los estudios de metanálisis nos plantean que si bien la efectividad de intervención breves en bebedores problema está establecida, los resultados para atención primaria no son concluyentes y así también para pacientes hospitalizados 37,38.
Cabe mencionar que en estos estudios las intervenciones mínimas fueron efectuadas en pacientes con diferentes niveles de enfermedad adictiva o trastorno por uso de alcohol, por lo que el efecto de la intervención debiera diferenciarse de acuerdo al estadio de avance de la enfermedad, así como en la hipertensión arterial u otras enfermedades crónicas, donde el simple consejo pudiera no ser suficiente para producir grandes cambios.
Existe además evidencia de la utilidad de las IB para Cannabis 26,27, Benzodiacepinas 28, marihuana y tabaco 30, Cocaína y Heroína 29.
Todos estos factores tienen alta influencia en la salud de la población y calidad de vida, pero también en los costos directos e indirectos que producen estas conductas y los AVISA (años de vida perdidos por defunción o discapacidad). Esto refuerza nuestra aseveración de que no podemos desperdiciar el valioso recurso de salud profesional, la atención médica, perdiendo la oportunidad de salvar vidas y recursos de salud, siempre escasos, con un mínimo de tiempo y una eficaz coordinación en salud.
Un dato relevante de las revisiones en el tema es que las intervenciones breves en pacientes hombres son tan efectivas como intervenciones más prolongadas y específicas 25. De ahí se desprende que la intervención inicial, precoz y dirigida por el médico tratante y apoyada por otros profesionales en “un equipo común integral de apoyo al paciente” cobran sentido y dan mejores resultados como veremos más adelante.
CEnlace hospitalizado: Intervenciones integrales Interconsulta (IC)El diagnóstico intervención y tratamiento precoz resulta importante pues los pacientes con problemas adictivos, en general tiene dificultades de motivación al cambio de conducta, percepción de riesgo y muestran mecanismos de defensa de negación y minimización que no favorecen una pedida de ayuda a su médico tratante. Los pacientes pueden además no estar motivados a dejar de consumir sustancias, aunque eso sea muy importante para recuperarse de su cuadro médico o adictivo. Incluso algunos pacientes se muestran muy dispuestos, pero al ser dados de alta y volver a las mismas condicionantes personales, psicológicas, familiares, ambientales y psiquiátricas anteriores, retornan al uso de sustancias en breve tiempo.
DDERIVACIÓNComo en toda patología médica, cuando un paciente es diagnosticado y tratado inicialmente en atención primaria u hospitalizado, puede requerir la intervención de especialistas en el tema de adicciones. Así entonces surgen una serie de condiciones que de cumplirse deberían llevar a una interconsulta y derivación efectiva. Los Criterios de derivación son 22:
- •
Cuando tiene síntomas de ansiedad, stress, depresión (Goldberg >4).
- •
Diagnosticar y tratar Comorbilidad (Depresión, Ansiedad, Stress) o Abuso de otras sustancias (marihuana, Cocaína).
- •
Cuando el médico no se siente con las herramientas o apoyos necesarios para tratarlo solo.
- •
Cuando el médico no se siente cómodo con el paciente (contratransferencia).
- •
Cuando el paciente ha tenido recaídas múltiples.
- •
Para apoyo y seguimiento grupal al paciente que logró dejar.
- •
Para Intervención Intensiva especializada de una Unidad de Adicciones o Tabaco (individual o grupal).
- •
Grandes fumadores de más de 20 cigarrillos.
- •
Ha tenido o está en tratamiento por cuadro psiquiátrico o con psicofármacos.
- •
Cuando por recarga laboral no da el tiempo para hacer B y C.
En 1984 ya había un estudio nacional que mostraba altas prevalencias de problemas de alcohol en pacientes hospitalizados, pero un bajo diagnóstico y en aquella época casi nula derivación a tratamiento 31.
En otro estudio del 2002, considerando todos los cuadros de abuso o dependencia actual o de curso de vida para todas las sustancias descritas, 37.9% de los hombres y 6.4% de las mujeres de la muestra de pacientes de un Servicio de Medicina Interna hospitalizado en Hospital de Santiago, presentó algún trastorno de esta clase. La diferencia por género, fue significativa, p<0.00000, y se explica por la alta acumulación de trastornos por uso de alcohol en hombres. Así, el diagnóstico más frecuente fue la dependencia a alcohol como cuadro de prevalencia de vida en 22.7% de los hombres seguido por dependencia actual (12.3%) y mayor prevalencia de benzodiacepinas en mujeres 32.
En un estudio en España, de interconsultas en hospitalizados a una unidad de adicciones, mostro que la mayoría se generan en Hepatología (30%), Medicina Interna (22%) y Psiquiatría (11%). El 83.5% son por alcohol y de ellas un 72% de éstas presentaron trastornos psicosociales que interfieren gravemente en los tratamientos médicos de ingreso.
El 47% de IC tienen antecedentes de ingresos y el 22% de IC previas. El 49% acepta visitas ambulatorias post-alta, derivándose 18% a otros centros, 14% rechaza tratamiento y el resto mueren o no se indica seguimiento ambulatorio.
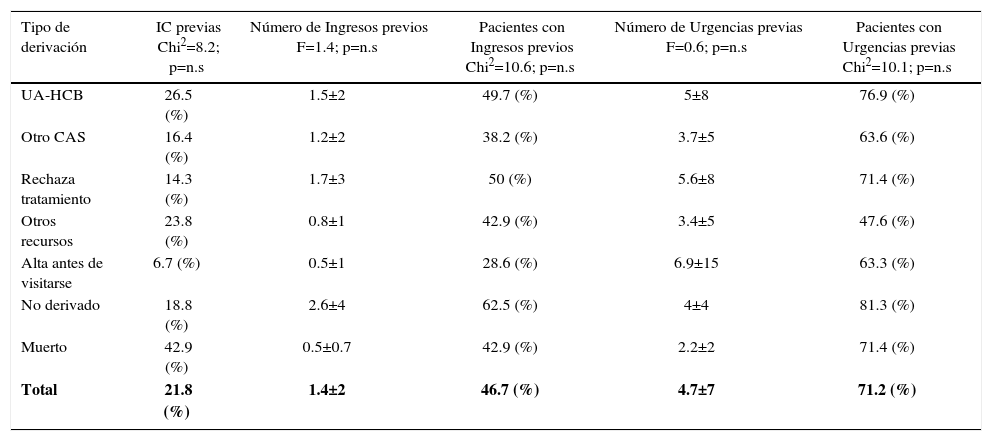
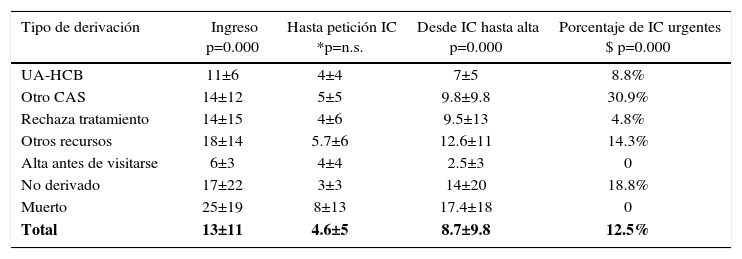
Se detecta así a los consumidores más graves y cronificados, en estadios finales de su enfermedad y no en los primeros ingresos, cuando las IC serían más eficaces 33 (Tabla 4, 5 y 6).
Tipo de derivación en función de antecedentes de interconsultas, ingresos y urgencias de los pacientes
| Tipo de derivación | IC previas Chi2=8.2; p=n.s | Número de Ingresos previos F=1.4; p=n.s | Pacientes con Ingresos previos Chi2=10.6; p=n.s | Número de Urgencias previas F=0.6; p=n.s | Pacientes con Urgencias previas Chi2=10.1; p=n.s |
|---|---|---|---|---|---|
| UA-HCB | 26.5 (%) | 1.5±2 | 49.7 (%) | 5±8 | 76.9 (%) |
| Otro CAS | 16.4 (%) | 1.2±2 | 38.2 (%) | 3.7±5 | 63.6 (%) |
| Rechaza tratamiento | 14.3 (%) | 1.7±3 | 50 (%) | 5.6±8 | 71.4 (%) |
| Otros recursos | 23.8 (%) | 0.8±1 | 42.9 (%) | 3.4±5 | 47.6 (%) |
| Alta antes de visitarse | 6.7 (%) | 0.5±1 | 28.6 (%) | 6.9±15 | 63.3 (%) |
| No derivado | 18.8 (%) | 2.6±4 | 62.5 (%) | 4±4 | 81.3 (%) |
| Muerto | 42.9 (%) | 0.5±0.7 | 42.9 (%) | 2.2±2 | 71.4 (%) |
| Total | 21.8 (%) | 1.4±2 | 46.7 (%) | 4.7±7 | 71.2 (%) |
Marik P, Mohedin B. Alcohol-related admissions to an inner city hospital intensive care unit. (1996) Alcohol & Alcoholism.; 31: 393-396.
Duración del ingreso, demora en la petición de la interconsulta y tiempo hasta el alta posterior a la interconsulta, en función del tipo de derivación
| Tipo de derivación | Ingreso p=0.000 | Hasta petición IC *p=n.s. | Desde IC hasta alta p=0.000 | Porcentaje de IC urgentes $ p=0.000 |
|---|---|---|---|---|
| UA-HCB | 11±6 | 4±4 | 7±5 | 8.8% |
| Otro CAS | 14±12 | 5±5 | 9.8±9.8 | 30.9% |
| Rechaza tratamiento | 14±15 | 4±6 | 9.5±13 | 4.8% |
| Otros recursos | 18±14 | 5.7±6 | 12.6±11 | 14.3% |
| Alta antes de visitarse | 6±3 | 4±4 | 2.5±3 | 0 |
| No derivado | 17±22 | 3±3 | 14±20 | 18.8% |
| Muerto | 25±19 | 8±13 | 17.4±18 | 0 |
| Total | 13±11 | 4.6±5 | 8.7±9.8 | 12.5% |
Marik P, Mohedin B. Alcohol-related admissions to an inner city hospital intensive care unit. (1996) Alcohol & Alcoholism.; 31: 393-396.
Dificultades objetivas/subjetivos para realizar un tratamiento
| Tipo de derivación | Presencia de dificultades | Deterioro | Marginación | Falta de soporte familiar | Fuga o alta voluntaria | Trastorno psiquiátrico | Negación de problemas | Cronicidad de tratamientos |
|---|---|---|---|---|---|---|---|---|
| UA-HCB | 95/147/ (64.6%) | 24 | 3 | 1 | 0 | 28 | 21 | 18 |
| Otro CAS | 50/55/ (90.9%) | 4 | 2 | 0 | 2 | 9 | 0 | 33 |
| Rechaza tratamiento | 40/42/ (95.2%) | 4 | 3 | 0 | 3 | 11 | 16 | 3 |
| Otros recursos | 20/21/ (95.5%) | 6 | 4 | 0 | 0 | 8 | 1 | 1 |
| Total | 205/265 (77%) | 38 | 12 | 1 | 5 | 56 | 38 | 5 |
Marik P, Mohedin B. Alcohol-related admissions to an inner city hospital intensive care unit. (1996) Alcohol & Alcoholism.; 31: 393-396.
Una consideración seria que además de un subdiagnostico a los enfermos consumidores de alcohol y drogas, lo hacemos tarde, precisamente con los más graves orgánica y psicológicamente, de mayor edad y que están en fases muy avanzadas de su proceso de deterioro psíquico y social 33, lo que hace más difícil que se beneficien de una ayuda terapéutica.
Este tipo de enfermos crónicos en el futuro generaran un elevado número de atenciones médicas con los consiguientes costos sociales y de salud indirectos 34.
Estos pacientes complejos, presentan múltiples patologías orgánicas y psiquiátricas que provocan, incluso en el caso de seguir tratamiento adictológico, un 7% de muertes a los 5 años de seguimiento 34.
Quizás debido a que algunas manifestaciones de la dependencia alcohólica son inespecíficas o porque se cree que el miedo y el consejo son suficientes para cambiar (la mera “voluntad”), o porque creen que el paciente se va a molestar si le tocan el tema, muchos médicos se abstienen de intervenir. No es cierto que la detección precoz provoque mayor rechazo, pues los pacientes rechazadores tienen una edad similar y cuentan también con un amplio historial de ingresos y sobretodo IC previas que los no rechazadores.
La IC por lo tanto cumple distintos objetivos en función de las características de los pacientes, no solamente en cuanto a la sustancia que consumen sino respecto al momento del proceso de su dependencia.
En los pacientes que debutan en su patología orgánica es una oportunidad única para encauzar el tratamiento de su dependencia de sustancias, en un momento en que las ganancias de orden físico, psíquico y social pueden ser muy importantes.
En los pacientes cronificados, que repiten ingresos y que presentan deterioro psicosocial importante tanto desde el punto de vista cualitativo como cuantitativo, la IC puede permitir un objetivo de disminución de daños y minimización de los ingresos, mediante el establecimiento de una buena relación terapéutica y de controles externos, más adecuados a sus capacidades cognitivas y sociales 35.
Un aspecto primordial lo constituye el momento en que solicita la interconsulta dada la importancia de poder intervenir, educar, motivar al paciente y a sus familiares.
En la práctica es habitual solicitar la interconsulta poco antes o el mismo día del alta, lo que no da pie para una intervención y además no permite un trabajo en conjunto. Particularmente en casos en que los cuadros de privación de sustancias oscurecen o complican el diagnóstico, tratamiento y aumentan la aparición de delirium con el consiguiente alargamiento del tiempo de hospitalización y costos.
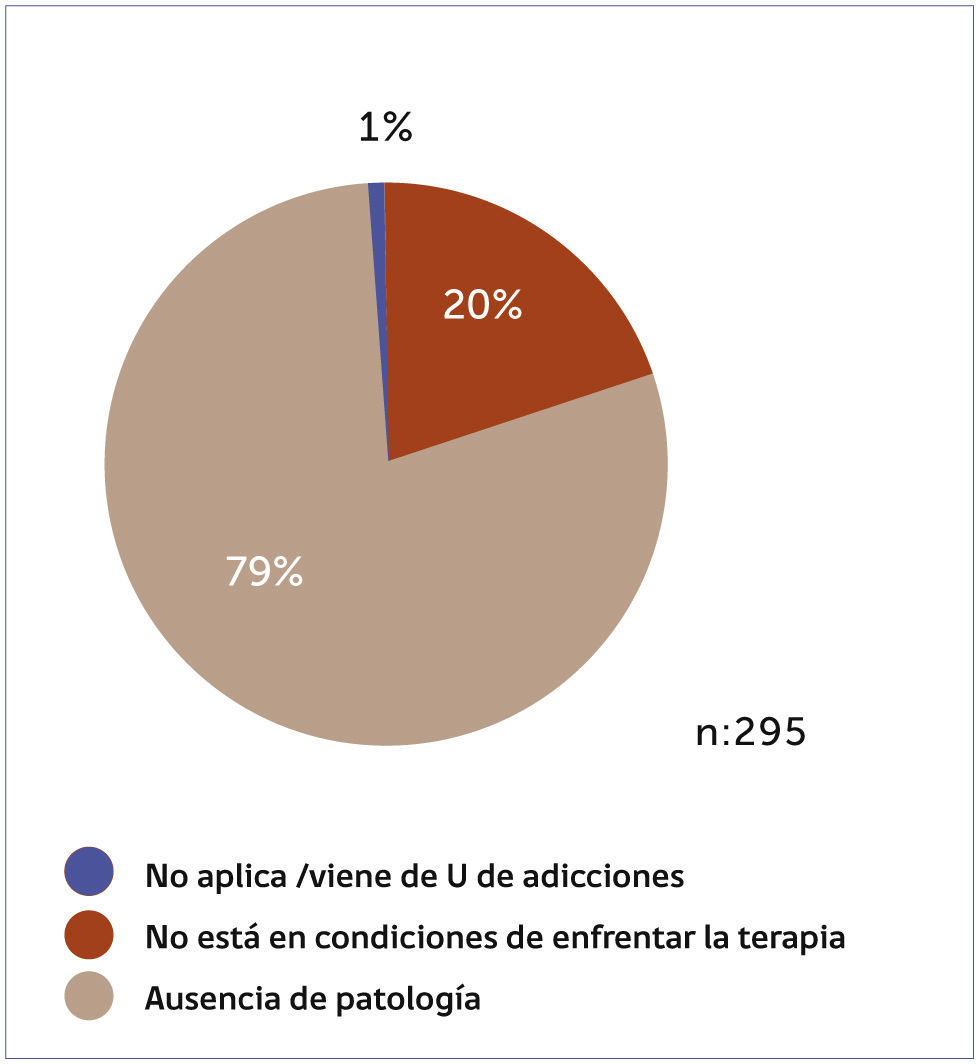
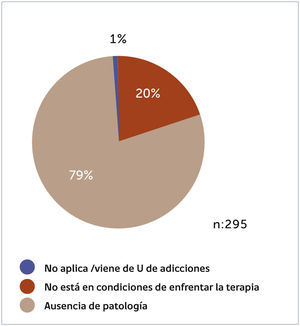
En el Departamento de Psiquiatría de Clínica Las Condes desde junio 2015 a mayo 2017 se recibieron 89 interconsultas e pacientes hospitalizados con problemas adictivos con la siguiente distribución:
Considerando que Clínica Las Condes tiene cerca de las 500 camas con alta rotación en 730 días cama y aplicando las cifras que hemos mencionado, podemos suponer que nuestros argumentos de subdiagnóstico e intervención son reales y eso nos da un amplio margen y espacio para mejorar nuestras intervenciones de salud y la coordinación necesaria para reducir esta brecha.
Esta realidad es mayor aún en varias instituciones en nuestro país e incluso más grave dado la escasez de recursos profesionales especializados o de Unidades de Adicciones estructuradas en esta área en muchos servicios de salud e incluso clínicas privadas.
Unos de los factores a considerar es como utilizar mejor los recursos de salud y como tal como coordinar las acciones profesionales para satisfacer la demanda de los pacientes, sea está abierta o encubierta.
En Clínica Las Condes, hay una historia de tratamiento de fumadores de más 15 años y desde hace 3 años existe una experiencia exitosa de intervención integral multidisciplinaria, desarrollada en el programa “No Fumo Más”, que ha unido al Centro Clínico del Cáncer, el Departamento de Enfermedades Respiratorias y la Unidad de Adicciones del Departamento de Psiquiatría.
El programa es de carácter ambulatorio (aunque nuestras intervenciones a nivel del paciente hospitalizado han ido en aumento) y parte con una evaluación inicial de enfermería que realiza un Screening inicial con historia clínica, antecedentes clínicos médicos, de fumar e intentos previos, Índice Paquete Año y aplican escalas de dependencia de Fagerström, de Salud Mental Goldberg (GHQ), de motivación para Fumar y dependencia DSM V. Si en el “triage” el paciente no presenta antecedentes de patología psiquiátrica pasada o actual es derivado a broncopulmonares para cesación.
Esta coordinación centralizada por el equipo de enfermería ha permitido una derivación a la unidad de Adicciones en un mayor porcentaje al históricamente proveniente de la clásica referencia a psiquiatría, con un seguimiento y apoyo al paciente fundamental en el logro de las cifras obtenidas en el tratamiento.
El tratamiento de cesación integra consejería, tratamiento farmacológico, seguimiento telefónico y atención médica interdisciplinaria, incluyendo médicos broncopulmonares, (en el caso del tabaco) psiquiatras y nutriólogos.
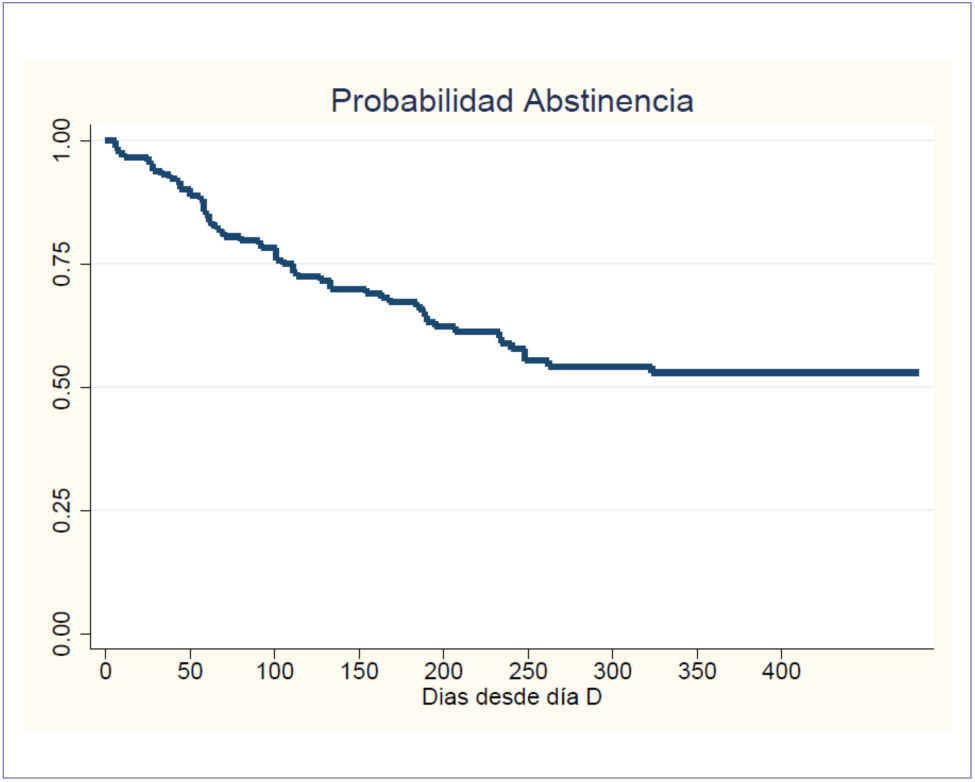
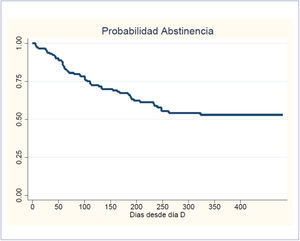
Desde el inicio del Programa integral en el año 2014, 380 pacientes han solicitado atención en el Programa. De estos, 333 pacientes cumplen con los criterios de análisis ya que son pacientes que iniciaron tratamiento y recibieron recomendación médica para cesación. La probabilidad de mantenerse sin fumar tras un año de la primera evaluación fue de 52% ().
Los fumadores con nivel medio y alto de dependencia tienen un riesgo significativamente mayor de recaída en el modelo univariado. El índice paquete año y el riesgo de psicopatología no resultan significativos en relación al riesgo de recaída en el modelo univariado. Esto último es importante, pues plantea que pacientes bien evaluados y tratados de sus problemas de salud mental tienen las mismas posibilidades de dejar de fumar que la población general, confirmando nuevamente nuestra experiencia de triage presentada en publicaciones anteriores 21,22.
El Programa “No Fumo Más” logra una efectividad igual o superior de cesación al año a lo reportado en otras experiencias, creemos por el nivel de atención integral Es relevante analizar si experiencias como esta pueden ser aplicables en otros contextos clínicos y sociales.
CONCLUSIONESEn este artículo he intentado puntualizar la necesidad imperiosa de cambiar muestras prácticas clínicas en el diagnóstico precoz, intervención mínima, intermedias y finalmente derivación a equipos especializados en las etapas precoces de las enfermedades adictivas, ofreciéndole a los pacientes mejores posibilidades de rehabilitarse, reducir daños, riesgos secundarios afectaciones familiares y sociales.
Los recursos en salud son escasos y vemos cómo pequeñas intervenciones, tienen impacto en el largo plazo, un buen “triage”, derivación eficiente, oportuna y accesible, utilizando el recurso valioso de la atención médica y de los profesionales de la salud pueden hacer cambios en esta patología.
Experiencias que confluyen diversos agentes, de distintas especialidades en coordinación y trabajo en equipo, dan mejores resultados en Servicios de Urgencia, pacientes hospitalizados y pacientes de atención primaria.
Nuestro país necesita cambios en nuestro accionar en base a estos aspectos si queremos realmente disminuir la curva de crecimiento constante de uso y dependencia de sustancias.
El autor declara no tener conflictos de interés, en relación a este artículo.