Los síntomas urinarios bajos en el hombre han sido tradicionalmente interpretados como secundarios a obstrucción del tracto urinario inferior originada en crecimiento de la próstata y llamados “prostatismo”. Esto es una simplificación inexacta, ya que existen otras patologías obstructivas y otras alteraciones no obstructivas del ciclo vesical que pueden presentar los mismos síntomas, pero que difieren en su fisiopatología y en su manejo terapéutico. Un diagnóstico preciso, permitirá no solo evitar el deterioro de la calidad de vida de estos pacientes sino evitar complicaciones derivadas de un manejo inadecuado. El objetivo de este artículo es entregar herramientas para interpretar los síntomas urinarios bajos en el hombre en relación a la fisiología y fisiopatología del complejo vesico esfinteriano, representada en el ciclo vesical, diagnosticar sus principales causas y delinear sus opciones terapéuticas de un modo racional.
The lower urinary tract symptoms in men have traditionally been interpreted as secondary to lower urinary tract obstrution caused by prostate enlargement and called “prostatism”. This is an inaccurate simplification since there are other obstructive diseases and non-obstructive urinary disturbances, that may have the same symptoms, but differ in their physiopathology and therapeutic management. An accurate diagnosis, will not only prevent deterioration of the quality of life of these patients but also avoid complications arising from inadequate management. The aim of this article is to provide tools to interpret the lower urinary tract symptoms in men in relation to the physiology and physiopathology of the vesico sphincter complex, diagnose their main causes and outline treatment options in a rational way.
La prevalencia de síntomas urinarios en los hombres mayores, es alta y creciente, por lo que es un motivo consulta muy importante en este grupo etario. A pesar de ello, también un grupo muy importante de pacientes sufre de este tipo de problemas en silencio y hay evidencias importantes de sub consulta y sub diagnóstico, lo que causa un importante deterioro en su calidad de vida.
Tradicionalmente se ha asociado la presencia de síntomas urinarios bajos en el hombre (conocidos ampliamente en la literatura por su nombre en inglés: (lower urinary tract symptoms “LUTS”), a la obstrucción en el tracto de salida secundaria al crecimiento prostático (1), o “prostatismo”. Este concepto simplificado ha quedado atrás ya que los mismos síntomas causados por el crecimiento benigno de la próstata pueden ser originados por otras causas de obstrucción (Ej: Estrechez uretral) o por una falla de la contractilidad vesical con o sin una obstrucción mecánica del tracto de salida.
Después de los 40 años de edad puede haber un crecimiento progresivo del componente glandular y estromal de la próstata que explique síntomas obstructivos, pero es frecuente la presencia de hiperplasia prostática benigna en ausencia de síntomas obstructivos o incluso de pacientes con obstrucción del tracto de salida vesical y que no manifiestan síntomas urinarios bajos. Esta situación afecta al 40% de los hombres en su cuarta década y a cerca del 90% de ellos durante su novena década (2).
Si bien es frecuente que se diagnostique y trate pacientes con síntomas urinarios bajos en búsqueda de mejorar su calidad de vida (3), no debemos olvidar que el objetivo principal es evitar las complicaciones secundarias a la uropatía obstructiva baja como es la formación de litiasis vesicales, hidronefrosis, insuficiencia renal e infecciones urinarias (4). Desgraciadamente, para muchos médicos de diversas especialidades e incluso para muchos urólogos generales, existe gran confusión entre los conceptos antes mencionados. Por este motivo, creemos importante hacer un esfuerzo por aclarar lo que sabemos y lo que aún permanece desconocido.
El objetivo de este artículo es entregar herramientas para interpretar los síntomas urinarios bajos en el hombre en relación a la fisiología y fisiopatología del tracto urinario inferior, representada en el ciclo vesical, diagnosticar sus principales causas y delinear sus opciones terapéuticas.
Definiciones: síntomas urinarios bajos (luts)Los síntomas del tracto urinario inferior corresponden a una variedad de molestias atribuidas a este conjunto anatómico y que trataron de ser sistematizadas por la International Continence Society (ICS), quien publicó su trabajo agrupándolas como Lower Urinary Tract Symptoms (Luts), nombre que se ha hecho usual en la literatura, por lo cual lo usaremos en adelante en el presente trabajo.
Estos síntomas se agruparon como de “fase de llenado o de acumulación”, consistentes en polaquiuria, nocturia, urgencia, incontinencia por urgencia y dolor vesical al llenado (atribuidos a entidades que afectan la vejiga como detrusor hiperactivo, cistitis intersticial, etc.) y de “fase de vaciado o miccional” consistentes en chorro miccional débil, latencia, disuria de esfuerzo, goteo terminal, o retención urinaria (atribuidos a fenómenos obstructivos como hiperplasia prostática benigna, estenosis uretral, etc.) (5).
Desgraciadamente se ha demostrado que tanto síntomas de fase de vaciado como de fase de llenado, pueden coexistir en las mismas patologías y que pueden combinarse de cualquier manera, siendo por lo tanto totalmente inespecíficos.
Por otro lado, estos síntomas también pueden ser secundarios a una alteración del sistema nervioso central o periférico, o incluso a patologías cardiacas, respiratorias o renales que pudieran estar contribuyendo a la presencia de síntomas urinarios, por ejemplo por medio de la producción de poliuria nocturna que simule nocturia.
Por lo anterior un paciente de 50 años puede presentar LUTS por hiperplasia prostática o por otra causa que simula lo anterior como una infección urinaria, patología maligna, una enfermedad neurológica o una alteración de la función vesical: Vejiga hipoactiva o hiperactiva. Es por esto que actualmente se habla de “LUTS” independiente de “Hiperplasia prostática benigna” en reemplazo de “Prostatismo”.
Hiperplasia prostática benigna (HPB)La HPB corresponde a un fenómeno histológico, que causa aumento progresivo del tamaño de la próstata y que en mayor o menor grado, afecta a todos los hombres después de la cuarta década de vida. La causa de la HPB es desconocida, pero parece relacionada a cambios en los niveles hormonales presentes a esta edad. El incremento de volumen prostático, puede producir obstrucción del tracto de salida. La velocidad del aumento de volumen glándulo estromal de la próstata es variable en cada persona y la relación entre volumen prostático y obstrucción es también variable. Vale decir, un mayor volumen glandular en general se asocia a un mayor nivel de obstrucción, pero no existe una relación matemática entre ambas entidades. Por otro lado, tradicionalmente se ha pensado que la existencia de crecimiento prostático en sí, no esta relacionada a la presencia de síntomas y que las molestias relacionadas a este fenómeno estarían en su mayoría ocasionadas por la presencia de obstrucción, lo cual se ha puesto en duda cada vez con mayor énfasis. Vale la pena destacar que la expresión de receptores alfa adrenérgicos tanto prostáticos como del cuello vesical y otras ubicaciones se encuentra aumentada en pacientes con hiperplasia benigna de próstata, complementando la teoría anatómica con un factor bioquímico activo (6).
Aun cuando no forma parte del objetivo de este trabajo, cabe destacar que la presencia de hiperplasia prostática benigna no parece constituir un factor favorecedor ni protector de la aparición de cáncer de próstata.
Uropatía obstructiva baja (UOB)El normal vaciado de la vejiga durante la micción depende de la contractilidad del detrusor y de la conductancia del tracto de salida. El balance entre ambas, ocasiona la diferencia de presión existente entre el interior de la vejiga y la atmósfera y ocasiona el movimiento del fluido (orina) desde la zona de mayor presión (vejiga) hacia el exterior del cuerpo. La presencia de obstrucción infravesical, puede alterar este proceso, al disminuir la conductancia del tracto de salida, ocasionando un vaciado vesical ineficiente o incluso incompleto o imposible. La hiperplasia prostática benigna puede ocasionar obstrucción, pero debe establecerse que el simple aumento del tamaño de la próstata no garantiza que esta es obstructiva, como se indicó previamente. Por otro lado, la presencia de obstrucción puede deberse a otra serie de fenómenos, como por ejemplo hipertrofia primaria del cuello vesical, estenosis cicatrizal de cuello vesical, cáncer de próstata, estenosis de uretra, estenosis de meato uretral e incluso una fimosis puntiforme, para nombrar sólo algunas posibilidades, ordenadas de proximal a distal.
Adicionalmente, la presencia de obstrucción puede ocasionar síntomas del tracto urinario inferior, sin embargo, como veremos más adelante, la presencia de estos síntomas no asegura la presencia de obstrucción subyacente y por el contrario, existe una serie de entidades no obstructivas del tracto urinario inferior, que pueden también causar síntomas indistinguibles de aquellos ocasionados por una obstrucción genuina, como por ejemplo la hiperactividad del detrusor o incluso su opuesta la hipoactividad del detrusor.
Datos epidemiológicosLa incidencia y la prevalencia de LUTS es progresiva con el paso del tiempo y afecta en forma significativa la calidad de vida de la población masculina. Los estudios epidemiológicos han demostrado un aumento de la prevalencia de LUTS moderados a severos hasta llegar a un 50% en la octava década de la vida. Lo anterior esta relacionado por ejemplo a episodios de retención aguda de orina como síntoma de progresión de la hiperplasia prostática benigna, llegando a 34,7 episodios por 1000 pacientes de 70 años o más. (6,8 por 1000 en la población general). Otros estudios han demostrado que el 90% de los hombres entre 45 y 80 años sufren de LUTS (7). En los últimos años se ha relacionado a LUTS con la dis-función eréctil. El estilo de vida es un factor importante en ambos cuadros clínicos (8).
El ejercicio y la obesidad tendrían un impacto en los síntomas urinarios bajos. Lo anterior se hace más evidente en una población mas longeva y con índices altos de obesidad. La mayor expectativa de vida aumentará los casos de LUTS lo que tendrá un impacto la demanda de tratamiento.
Fisiología y fisiopatología básica de la continencia y micciónCon el objetivo de comprender los aspectos más básicos de la continencia y la micción y a riesgo de sobre simplificar este tema, conviene considerar que fisiológicamente, la vejiga se comporta como un órgano que permanentemente está ciclando en dos fases, la miccional y la de continencia. Esto depende de complejas relaciones anatómicas y funcionales de la propia vejiga (detrusor) con su tracto de salida (esfínter interno, esfínter externo y uretra) y cuya coordinación y regulación depende de distintos niveles neurológicos, estando en el individuo adulto, bajo control voluntario (9).
Desde el punto de vista anatómico, la fase de continencia depende de la visco elasticidad del detrusor (acomodación), y de la coaptación (resistencia pasiva) del tracto de salida. La fase miccional, depende así mismo de la función contráctil del detrusor y de la conductancia del tracto de salida (ausencia de obstrucción).
Desde el punto de vista funcional, la fase de continencia requiere de ausencia de contracciones vesicales, de acomodación adecuada y de cierre esfinteriano activo, mientras que la fase miccional requiere de contracción del detrusor y apertura del aparato esfinteriano. Este conjunto de funciones se obtiene a través de inervación tanto visceral (simpática y parasimpática) como somática, con diversos niveles de integración a nivel medular, mesencefálico y finalmente cortical.
En este esquema, la función fundamental de la vejiga durante la fase de almacenamiento es la de servir como reservorio urinario de baja presión, con adecuada capacidad y buena continencia. Parece obvio, pero la incontinencia urinaria se define por lo tanto como un trastorno de la fase de continencia.
En la fase miccional en cambio, la tarea es vaciar el contenido de la vejiga, en forma coordinada con todas las estructuras del tracto de salida (apertura) y sin afectar la vía urinaria superior. La uropatía obstructiva, es por lo tanto una alteración de la fase miccional (10).
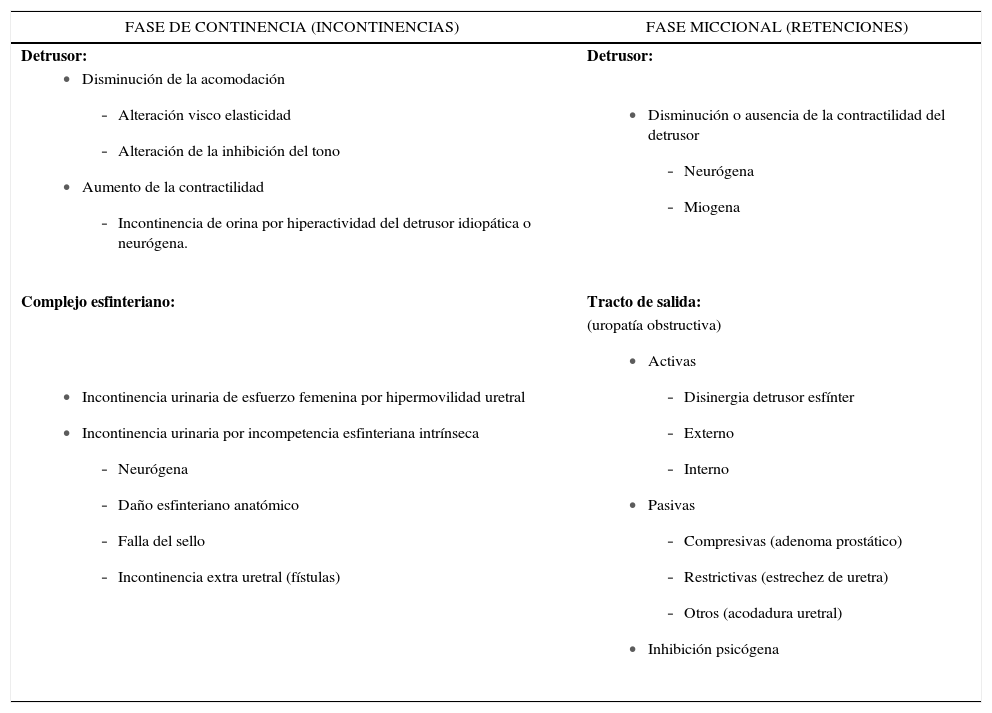
La gran ventaja de entender la función vésico esfinteriana de acuerdo al esquema anterior, consiste en que es posible clasificar todas las alteraciones funcionales de la continencia y micción en cuatro grupos, dependiendo de si la patología afecta la fase miccional o la fase de continencia y si depende de alteraciones de la función del detrusor o del tracto de salida (Tabla 1).
Alteraciones funcionales de la fase de continencia y miccional
| FASE DE CONTINENCIA (INCONTINENCIAS) | FASE MICCIONAL (RETENCIONES) |
|---|---|
| Detrusor: | Detrusor: |
|
|
| Complejo esfinteriano: | Tracto de salida: |
| (uropatía obstructiva)
|
Así por ejemplo, en la fisiopatología de la incontinencia urinaria se pueden distinguir dos grandes grupos. Aquellos cuadros en donde el trastorno está en el tracto de salida, el cual no es capaz de mantener una adecuada resistencia para evitar la fuga de orina y los provocados por la incapacidad de la pared vesical y el detrusor de comportarse como un reservorio de baja presión, evitando expulsar la orina a través de un tracto de salida de resistencia conservada. Estas alteraciones se dan en su conjunto en la fase de continencia.
Del mismo modo podemos separar las causas de retención urinaria en las provocadas por la incapacidad del detrusor de generar fuerza expulsiva que se contraponga a la normal resistencia del tracto de salida y las alteraciones en que el tracto de salida no puede disminuir adecuadamente su resistencia para permitir un correcto vaciado vesical. Todos estos fenómenos fisiopatológicos ocurren durante la fase miccional.
Las distintas situaciones nombradas anteriormente darán origen a síntomas del tracto urinario inferior, siendo su compresión indispensable para un adecuado enfoque diagnóstico terapéutico.
Diagnóstico: historiaLa anamnesis puede incluir el interrogatorio clásico, el interrogatorio estructurado y los cuestionarios. En esta parte del contacto con el paciente, debe documentarse cuidadosamente todos los síntomas que afectan la función vesico esfinteriana. La sola anamnesis cuidadosa, es muy orientadora, cuando se conocen las posibles alteraciones subyacentes. Por ejemplo en la evaluación del síntoma incontinencia, la presencia de factores desencadenantes como el esfuerzo y la tos son característicos de la incontinencia urinaria de esfuerzo. La presencia de urgencia y de urge-incontinencia es característica de la hiperactividad vesical. También deben identificarse factores asociados tales como hematuria, expulsión de litiasis de la vía urinaria o presencia de sintomatología de infección del tracto urinario, etc.
Un elemento auxiliar útil es la cartilla miccional (que consiste en el registro calendarizado diario de episodios miccionales, su volumen y el tipo y magnitud de los escapes) la que nos da una aproximación a elementos de hiperactividad vesical, capacidad cistométrica o poliuria nocturna en relación a exceso de ingesta de liquido, común en el hombre añoso.
Existen cuestionarios previamente validados que pueden complementar esta etapa y que evalúan tanto los síntomas urinarios en sí como el impacto que éstos generan en la calidad de vida. El uso de estos cuestionarios y de la cartilla miccional, permiten objetivar una serie de apreciaciones subjetivas del médico y del paciente, haciendo más fácil el diagnóstico inicial, la monitorización del resultado del tratamiento y la comparación entre diferentes grupos, por lo que son altamente recomendables. En nuestro idioma disponemos de una versión recientemente validada del cuestionario ICQ-SF (11) previamente disponible en español y versiones no validadas, pero utilizables para fines prácticos del cuestionario UDI-6. Si bien no existe evidencia suficiente que confirme que el uso de cuestionarios tenga un impacto en el resultado del tratamiento en nuestros pacientes, son una herramienta válida y segura para ayudar al médico al momento del diagnóstico (12,13).
El índice de síntomas de la asociación americana de urología (AUA-SI), el cuestionario de calidad de vida (QoL), y el índice de impacto de la HPB (BII) son herramientas cuantitativas, validadas para evaluar síntomas de LUTS. Las anteriores se recomiendan para poder graduar la severidad de los síntomas y entender el grado de impacto en la calidad de vida del paciente (14).
En la anamnesis es muy importante considerar la presencia de condiciones asociadas que alteren la función del detrusor y/o del esfínter. Muchas de estas condiciones son transitorias, relativamente fáciles de corregir y deben descartarse en particular en pacientes añosos, tales como estado confusional, depresión y otros trastornos psicológicos severos, infección urinaria, uretritis, exceso de ingesta líquida o de diuresis (uso diuréticos, hiperglicemia), movilidad restringida y alteraciones del tránsito intestinal (fecaloma). Además, deben considerarse otras condiciones más crónicas tales como la diabetes mellitus, el alcoholismo, algunas enfermedades carenciales, otras de índole neurológico como las mielodisplasias, Parkinson, deterioro psicoorgánico, raquiestenosis, etc. En esa línea es relevante el consumo de drogas que alteren la función vésico-esfinteriana (alfa bloqueadores, anticolinérgicos, neurolépticos). Por otra parte, las cirugías previas sobre órganos pelvianos, son especialmente importantes, así como el antecedente de cualquier intervención pélvica de otra causa, radioterapia, trauma, entre otros (12)
Examen físicoEn el hombre, el tacto rectal es fundamental para caracterizar la próstata: Tamaño, consistencia y forma que nos pudiera orientar al diagnóstico de un cáncer prostático. Además, es conveniente realizar un examen neurológico básico y determinar la función motora y sensitiva del periné y de las extremidades inferiores, para descartar patología de esa esfera. Se debe inspeccionar y palpar el área suprapúbica para descartar la presencia de un globo vesical. También puede utilizarse la medición de residuo postmiccional (RPM) no invasiva, en el momento de la consulta (Ecografía suprapúbica post miccional). Debido a la gran variabilidad intrapersonal del RPM, es recomendable realizar varias mediciones, especialmente si hay un primera medición anormal y se deben tomar decisiones terapéuticas (13).
Estudios adicionalesEn relación a los estudios adicionales, estos están orientados a descartar patología asociada relevante y a determinar con precisión la causa de los síntomas urinarios bajos, con miras a proponer un plan terapéutico racional.
El examen de orina completo y cultivo es importante para descartar infección urinaria y hematuria, así como condiciones que generan poliuria como la glucosuria.
Si bien el antígeno prostático específico no es un examen específico para la evaluación de LUTS, nos puede orientar a la posibilidad de la presencia de una hiprplasia prostática benigna que causa uropatía obstructiva baja o a la presencia de un cáncer de próstata.
Dentro de los estudios más específicos hay algunos orientados a caracterizar mejor la anatomía del sistema urinario inferior así como descartar condiciones asociadas, tales como la uretrocistografía, la pielografía de eliminación, la ecotomografía abdominal y pelviana, tomografia axial computada (TAC) y pieloTAC. La cistoscopía, habitualmente realizada en forma ambulatoria con anestesia local, es muy útil a la hora de evaluar en forma directa la uretra, próstata y vejiga, en especial, si existen elementos de sospecha de enfermedad neoplásica, litiásica o inflamatoria vesical (permite toma de biopsia en caso de ser necesario). La uroflujometría no invasiva es opcional pero útil para el diagnóstico inicial y evaluación de tratamiento. El flujo máximo (Qmáx) es el mejor índice por si solo para estimar la probabilidad de obstrucción urodinámica, pero un Qmax bajo no distingue entre obstrucción y contractilidad del detrusor disminuida. Debido a la variabilidad intra personal y la dependencia del volumen miccional se deben realizar al menos 2 mediciones con un volumen micional mayor a 150ml.
Estudio urodinámicoLa evaluación urodinámica no es otra cosa que la reproducción de uno o varios ciclos vesicales, con su fase de continencia y su fase miccional, bajo condiciones controladas que permiten medir objetivamente el desempeño de cada uno de los componentes del complejo vésico esfinteriano. Estos estudios deben ser interpretados cuidadosamente, siendo indispensable que el médico examinador esté convencido de que pudo replicar en su examen la sintomatología del paciente. Es necesario interpretar los resultados en el contexto clínico del paciente, usando un adecuado control de calidad y teniendo en cuenta que puede existir variabilidad fisiológica de los resultados incluso en un mismo paciente (12).
Esta evaluación se puede realizar en forma ambulatoria, no requiere anestesia, e incluye medición de diversos parámetros dinámicos, que constituyen las diversas partes del examen. Dentro del estudio urodinámico, el estudio de flujo presión es el que puede medir la contribución de la vejiga, tracto de salida y la próstata en la función y disfunción de la fase de vaciado del tracto urinario en un paciente con LUTS.
Uroflujometría: La uroflujometría mide el volumen de orina expulsado por unidad de tiempo. Es un excelente examen de tamizaje, rápido, económico y no invasivo. Cuando es normal, permite descartar razonablemente la presencia de uropatía obstructiva o disminución de la contractilidad voluntaria del detrusor. Cuando está alterado, sin embargo, no permite diferenciar entre ambas condiciones.
Cistomanometría de fase de Continencia: En este caso se mide la presión intravesical la presión intra abdominal y se calcula la presión verdadera ejercida por el músculo detrusor, mientras se llena la vejiga a una velocidad conocida, simulando una rápida fase de continencia. Esta parte del estudio urodinámico, es la que permite diagnosticar la presencia de incontinencia urinaria y determinar si es de causa “detrusor” o de causa “tracto de salida”, ya que permite medir objetivamente la competencia o incompetencia del complejo esfinteriano y detectar la presencia de contracciones no inhibidas u otras alteraciones de la función del detrusor.
Estudio de Flujo de Presión: El estudio de flujo presión, que se realiza a continuación de la cistomanometría de fase de continencia, permite la evaluación detallada de la fase miccional. En este caso se puede distinguir con precisión entre una retención urinaria causada por una uropatía obstructiva o por una disminución de la contractilidad voluntaria del detrusor. Existe una serie de poderosos nomogramas computacionalmente calculados que permiten aumentar la precisión de estos diagnósticos (Scháffer Abrahams & Griffith, Watts, etc.).
Video Urodinamia: Se puede combinar la cistomanometría de la fase de continencia y el estudio de flujo presión, con una uretrocistografía, permitiendo la medición simultánea de la presión intravesical, el flujo urinario, la electromiografía del esfínter y la visualización radiológica del tracto urinario inferior. Este examen no agrega mayor demora a un estudio urodinámico clásico y es de gran sensibilidad tanto en incontinencia urinaria como en uropatías obstructivas complejas.
Existen algunos otros test que pueden ser realizados durante una evaluación urodinámica, como la perfilometría uretral y la medición de presión uretral de apertura, en forma retrógrada. La utilidad clínica de estas mediciones, es más cuestionada (15).
En resumen, el conocimiento de algunos elementos básicos de la fisiología y fisiopatología de la continencia y la micción, permite entender estos fenómenos y clasificar en cuatro grupos fisiopatológicos a todas las incontinencias urinarias y las retenciones urinarias (incluyendo las uropatías obstructivas). De este modo, podemos comprender que los síntomas urinarios bajos son solo síntomas, detrás de los cuales se esconden diversos mecanismos fisiopatológicos que a su vez pueden ser causados por diversas enfermedades.
Con esta realidad en mente, podemos enfrentar el desafío diagnóstico, apoyándonos en la anamnesis, el examen físico y los exámenes complementarios, para lograr una completa caracterización de la afección de cada paciente en particular.
TratamientoA continuación se describirán los elementos fundamentales del manejo terapéutico, teniendo como concepto fundamental que en relación a LUTS pueden existir diversas enfermedades, las que reflejan diversos mecanismos fisiopatológicos.
Es fundamental entender que la elección de la terapia, y particularmente, los resultados de ésta, dependerán en gran medida de la precisión con que se haya hecho el diagnóstico y de lo bien entendida que sea la fisiopatología de base que explica el cuadro clínico de cada paciente. Una buena parte de los fracasos terapéuticos y de las complicaciones que se pueden observar en el manejo de este tipo de pacientes, se deben a una sobre simplificación diagnóstica que lleva a indicar tratamientos inadecuados.
Dicho lo anterior, es importante considerar que si el paciente consulta por LUTS que no alteran su calidad de vida y no hay evidencias de cáncer prostático o de complicaciones como hematuria, insuficiencia renal, infecciones urinarias, enfermedad litiásica o retención urinaria completa o el paciente no desea tratamiento, este puede diferirse para un próximo control. Es importante informar al paciente que de empeorar los síntomas debe consultar para evitar un retraso del tratamiento y mantenerse en control para la detección precoz del cáncer prostático. Con un diagnóstico preciso, el médico tratante podrá discutir con su paciente los beneficios y riesgos de cada una de las alternativas terapéuticas: Observación, tratamiento médico o diferentes opciones de tratamiento quirúrgico convencional o minimamente invasivo.
A continuación delinearemos brevemente los principales tratamientos disponibles para las alteraciones fisiopatológicas que más frecuentemente ocasionan LUTS en los hombres mayores. Por razones de espacio, solo nos referiremos a los dos fenómenos más habituales, uropatia obstructiva por hiperplasia prostática benigna y detrusor hiperactivo. Dedicaremos además algunas palabras para la nocturia.
Detrusor hiperactivo:Antes de comenzar, debemos hacer una breve precisión de la nomenclatura. Se conoce como vejiga hiperactiva al complejo de síntomas de la fase de llenado que sugieren la presencia de hiperactividad del detrusor, como polaquiuria, nocturia, urgencia, y urgeincontinencia. Cuando se demuestra la existencia de contracciones no inhibidas del detrusor durante la fase de llenado, en un estudio urodinámico, el fenómeno se pasa a llamar detrusor hiperactivo.
Si hay un predominio de los síntomas de fase de almacenamiento en ausencia de uropatía obstructiva, se debe sospechar vejiga hiperactiva o hiperactividad del detrusor.
En este caso, el tratamiento debe iniciarse siempre con cambio de hábitos (adecuación de ingesta de líquidos, restricción de irritantes, micción por horario, etc.). Este tratamiento básico es extraordinariamente efectivo en un gran numero de pacientes y con frecuencia, por falta de tiempo o conocimiento se suele dejar de lado. Por el contrario, pasar a tratamientos más complejos, sin cuidar de estos aspectos básicos, con frecuencia conduce al fracaso terapéutico.
La segunda línea corresponde al tratamiento farmacológico, representado fundamentalmente por los fármacos anticolinérgicos (por ejemplo oxibutinina, tolterodina, fesoterodina, cloruro de trospio, solifenacina, darifenacina, etc). El uso de estos fármacos requiere de conocimiento adecuado de su acción y de sus efectos secundarios, ya que si bien comparten la clase terapéutica, se diferencian en absorción, vida media, vías metabólicas de eliminación, capacidad de atravesar la barrera hemato encefálica, etc. Debe tenerse especial cuidado al tratar pacientes portadores de compromiso cortical (frecuente en pacientes mayores), entre otros. Sus efectos secundarios son propios de su clase terapéutica e incluyen sequedad bucal, constipación y están contraindicados en caso de glaucoma de ángulo cerrado y de obstrucción del tracto digestivo, por ejemplo (16,17).
Tradicionalmente se ha pensado que estos fármacos estarían contraindicados en caso de coexistir hiperactividad del detrusor y uropatía obstructiva (por ejemplo debida a hiperplasia prostática benigna), por temor a agravar esta última e incluso producir retención urinaria. Hoy, sin embargo sabemos que estos pacientes pueden ser tratados aisladamente con anticolinergicos o bien en combinación con otras medidas para aliviar la obstrucción como alfa bloqueadores. En todo caso, el uso en este grupo debe realizarse con cautela, ya que los estudios que sustentan esta práctica, fueron realizados solo con pacientes portadores de uropatía obstructiva moderada.
Existen otros grupos de fármacos con acción en este grupo de pacientes, como los antidepresivos tricíclicos y los relajantes musculares musculotrópicos, que requerirían de una discusión adicional más extensa a la que podemos hacer en este artículo.
La neurmodulación periférica (realizada mediante la estimulación eléctrica del nervio tibial posterior), ha alcanzado bastante popularidad y existe evidencia de que sus resultados son similares a los obtenidos por los anticolinérgicos, sin sus efectos colaterales, pero con un costo mayor y con la necesidad de realizar varias sesiones y refuerzo permanente, lo que significa un costo mayor.
Para los casos de detrusor hiperactivo que no responden a los tratamientos antes mencionados, disponemos de otras alternativas terapéuticas de segunda línea, que solo mencionaremos en este artículo, ya que su uso está reservado a especialistas. Estos tratamientos incluyen la inyección de toxina botulínica en el detrusor, la neuromodulación central y la enterocistoplastía.
Se debe ser muy cauto en plantear los riesgos y beneficios de dichas terapias ya que existe la posibilidad de que el paciente requiera de asistencia en el vaciamiento vesical (cateterismo intermitente).
Uropatía obstructiva originada en hiperplasia prostática:En este caso, la primera línea de tratamiento también usualmente es farmacológica y se basa fundamentalmente en dos tipos de fármacos. Alfa bloqueadores e inhibidores de la 5 alfa reductasa.
Los alfabloqueadores actúan por medio de la relajación de la musculatura lisa del cuello vesical, de la próstata y de la región peri prostática, aumentando la conductancia del tracto de salida en forma casi inmediata. Su efecto ha sido ampliamente demostrado y aun cuando es relativamente modesto, es consistente y predecible. Debe considerarse que pueden producir efectos secundarios como hipotensión ortostática, eyaculación retrograda, relajación del iris, dificultando la cirugía de cataratas, etc. Los más usados, son relativamente específicos en bloquear aquellos tipos de receptores más densamente presentes en el tracto urinario y menos presentes en el territorio vascular, como la tamsolucina y la alfuzosina.
Los inhibidores de la 5 alfa reductasa, actúan por medio de la disminución de la hiperplasia prostática benigna, mediante el bloqueo de la transformación de la testosterona en dihidrotestosterona. Esta disminución del tamaño de la próstata es progresiva y también relativamente modesta, requiriendo un plazo en general superior a 6 meses para hacerse clínicamente evidente, sin embargo su efecto beneficio parece sostenerse y aumentar en el largo plazo. Respecto de sus efectos secundarios, debe mencionarse que disminuyen la alopecía androgénica, pueden ocasionar disfunción sexual (en una porción menor de los enfermos) y también reducen el antígeno prostático especifico. Este último fenómeno requiere de una motirorización muy precisa realizada por el especialista, para que no se oculte la sospecha de una neoplasia prástatica. Respecto de este último punto, existe una importante cantidad de literatura que discute el posible efecto de estas drogas sobre el riesgo de desarrollar cáncer de próstata, que escapa completamente a la extensión de este trabajo.
Ambas clases terapéuticas pueden utilizarse en combinación e incluso existe la combinación comercialmente disponible. Las moléculas más utilizadas son finasteride y dutasteride.
Como se indicó previamente, también pueden utilizarse en combinación con anticolinérgicos en caso de coexistencia de uropatía obstructiva de origen prostático y de detrusor hiperactivo, con las debidas precauciones.
Existe evidencia reciente de que los inhibidores de la fosfodiesterasa, utilizados en el tratamiento de la disfunción eréctil, también producirían relajación de la musculatura lisa del tracto de salida, pudiendo ser utilizados en este grupo de pacientes, sin embargo aparentemente su acción es más débil que la de los alfabloqueadores y existe aún experiencia clínica muy limitada (4,8,18).
El éxito de estos últimos debe evaluarse a largo plazo (6 meses) y considerar el efecto en el valor del antígeno prostático específico (50% del valor inicial).
En el caso de la uropatía obstructiva secundaria a una hiperplasia prostática benigna que no responde al tratamiento conservador, de pacientes que lo rechazan por su costo o por sus efectos secundarios o de pacientes que han presentado complicaciones (infección urinaria, litiasis vesical, insuficiencia renal post renal, hidronefrosis, hematuria o retención urinaria), debe considerarse el tratamiento quirúrgico.
Existen diversas opciones de tratamiento quirúrgico. La resección transuretral endoscópica (RTU, uni o bipolar) y las técnicas abiertas (adenomectomía suprapúbica transvesical o técnica de milling), son las más usadas, con muy buenos resultados a largo plazo y constituyen el estándar de tratamiento actual.
La resección endoscópica es la técnica mas usada en estos momentos. En términos generales, se reserva la cirugía abierta para los casos de próstatas de mayor tamaño (mayor a 100 cc) o pacientes con contraindicaciones especiales (19-28).
En las últimas décadas, han parecido una gran variedad de otras técnicas quirúrgicas, que pretenden disputar el lugar de la resección endoscópica convencional, ofreciendo procedimientos menos invasivos o con menos riesgos y con igual efectividad. Los resultados de estas tecnologías han entregado sin embargo, en general, resultados menos satisfactorios que la rtu.
Algunos ejemplos son la termoterapia, con pobres resultados en el caso del Prostatron y por evaluarse en el caso de la ablación transuretral por aguja, TUNA (29-31).
También ha surgido el uso de las ondas extracorpóreas guiadas por ultrasonido con focalización extracorpórea de alta intensidad (HIFU), con resultados muy preliminares y además la utilización de técnicas utilizadas en otras patologías, como la enucleación prostática por vía laparoscópica o robótica, pero con resultados aun de corto plazo y publicada en series pequeñas (32,33).
Un caso particular entre estas nuevas tecnologías, es el uso de Laser verde KTP que se utiliza con una técnica quirúrgica muy similar a la resección endoscópica y con resultados anatómicos y funcionales bastante comparables. Nuestro departamento posee experiencia importante con esta nueva técnica, la que ha sido en general satisfactoria, aun cuando requiere de seguimiento de largo plazo en sus resultados y optimización de la intensidad de la energía utilizada para asegurar que es comparable o mejor que las técnicas tradicionales. Debe considerarse que por producir vaporización del tejido, no permite obtener muestras para estudio histopatológico (34,36).
NocturiaHemos decidido dar una relevancia particular a este síntoma, ya que es un motivo de consulta muy frecuente en este grupo etario y su diagnóstico y tratamiento demuestra muy bien los conceptos que hemos tratado de explicar previamente.
Lo primero que debemos hacer es definir si el paciente presenta un problema del sueño o si despierta por causa del deseo miccional. Para esto es fundamental una anamnesis adecuada y evaluación de las características del sueño. En caso de que efectivamente el paciente presente un trastorno del sueño, debe tratarse desde ese punto de vista.
En caso de que despierte por deseo miccional, debe determinarse la diuresis nocturna, con el fin de discriminar entre poliuria nocturna y polaquiuria nocturna. Esto se hace simplemente con una adecuada cartilla o diario miccional.
En caso de que se descubre poliuria nocturna, la investigación debe orientarse hacia descartar malos hábitos (alta ingesta líquida nocturna), polidipsia de cualquier origen (psicógena o diabetes insípida), enfermedades metabólicas (diabetes).Luego debe descartarse fenómenos cardiovasculares como insuficiencia cardiaca con reabsorción de edema durante la noche o insuficiencia renal.
En algunos casos, una vez descartadas las patologías antes mencionadas, quedan casos portadores de secreción inapropiada de hormona antidiurética. En este grupo, el uso de sucedáneos de hormona antidiurética es muy efectivo, sin embargo debe cuidarse la hiponatremia dilucional, que es frecuente en este grupo etario.
Una vez descartada la poliuria y seguros de que la causa es polaquiuria nocturna, podemos dedicarnos al estudio del tracto urinario inferior propiamente tal y determinar el origen del problema. Solo en este punto podremos utilizar anticolinérgicos si la causa es detrusor hiperactivo o alfabloqueadores o cirugía, si la causa es uropatía obstructiva con residuo post miccional elevado.
En resumen, los síntomas del tracto urinario inferior en el hombre mayor constituyen un grupo variado de molestias, que responden a una serie de alteraciones fisiopatológicas, las que a su vez están originadas en varias patologías distintas. Solo un estudio diagnóstico adecuado y basado en una adecuada comprensión de los fenómenos antes mencionados, permitirá la elaboración de una estrategia terapéutica racional.
Los autores declaran no tener conflictos de interés, con relación a este artículo.