Los trastornos del ánimo son una de las condiciones más prevalentes en la población general y poseen una elevada comorbilidad médica. Los síntomas y trastornos del sueño son frecuentes y a menudo afectan el curso, evolución y respuesta al tratamiento de los trastornos del ánimo. Se revisa su prevalencia, presentación clínica y tratamiento.
Los trastornos de la alimentación son cada vez más prevalentes y al igual que los trastornos del ánimo los síntomas y trastornos del sueño son de importancia similar. En la modalidad de comer durante la noche se han descrito recientemente dos trastornos específicos, uno de ellos asociado al ritmo circadiano y el otro es una parasomnia. Se revisa su presentación clínica, prevalencia y el tratamiento.
Mood disorders are one of the most prevalent conditions in general population, with a high medical comorbidity. Sleep disorders and sleep symptoms are common and they usually impact the evolution and the response to mood disorders treatment. Prevalence, clinical presentation and treatment are reviewed. Eating disorders are increasingly prevalent and, like mood disorders, the sleep symptoms and sleep disorders have a similar importance. In nighttime eating disorders, two specific disorders have been described recently, one of them, related to the circadian rhythm, the other, to a particular parasomnia. Clinical presentation, prevalence and treatment are discussed.
El sueño está íntimamente asociado con neuromoduladores como son los del sistema aminérgico, colinérgico y gabaérgico. Dichos sistemas a su vez están fuertemente asociados con la enfermedad mental, en especial los trastornos del ánimo y la conducta alimentaria. El sueño y sus trastornos permiten una ventana para avanzar en la comprensión de la complejidad del sistema nervioso central, su interacción con el ambiente y su resultante: la enfermedad mental.
Por otra parte los trastornos del sueño son muy prevalentes en la población general y en los trastornos mentales, por lo que su reconocimiento y resolución puede resultar clave en la evolución de estos últimos.
ITrastornos del animoDe acuerdo a la clasificación de la asociación americana de psiquiatría, comprendida en el Manual de Diagnóstico y Estadístico, IV revisión (DSM IV TR) (1), los trastornos del ánimo se dividen en:
1. Trastornos Depresivos (TD), subdivididos en:
- a)
Trastorno Depresivo Mayor en su modalidad de episodio único o recurrente.
- b)
Trastorno Distímico.
- c)
Trastorno Depresivo no especificado.
2. Trastornos Bipolares, subdivididos en:
- a)
Trastorno Bipolar tipo I.
- b)
Trastorno Bipolar tipo II.
- c)
Trastorno ciclotímico.
- d)
Trastorno Bipolar no especificado.
3. Otros trastornos del ánimo:
- a)
Secundarios a condiciones médicas como diabetes, medicamentos, tumores, etc.
- b)
Inducidos por uso de sustancias de abuso: alcohol, estimulantes.
- c)
No especificados.
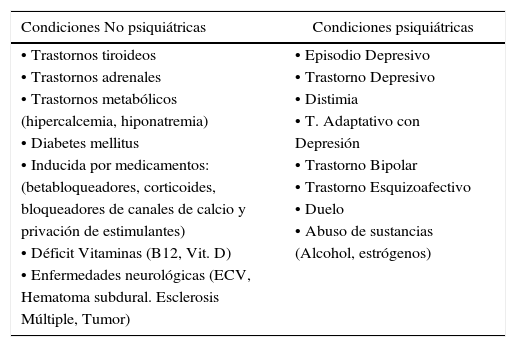
La Tabla 1 resume parte de la complejidad y extensión de los trastornos del ánimo y su vinculación con diversas áreas de la medicina.
Diagnóstico diferencial de los trastornos del ánimo
| Condiciones No psiquiátricas | Condiciones psiquiátricas |
|---|---|
| • Trastornos tiroideos | • Episodio Depresivo |
| • Trastornos adrenales | • Trastorno Depresivo |
| • Trastornos metabólicos | • Distimia |
| (hipercalcemia, hiponatremia) | • T. Adaptativo con |
| • Diabetes mellitus | Depresión |
| • Inducida por medicamentos: | • Trastorno Bipolar |
| (betabloqueadores, corticoides, | • Trastorno Esquizoafectivo |
| bloqueadores de canales de calcio y | • Duelo |
| privación de estimulantes) | • Abuso de sustancias |
| • Déficit Vitaminas (B12, Vit. D) | (Alcohol, estrógenos) |
| • Enfermedades neurológicas (ECV, | |
| Hematoma subdural. Esclerosis | |
| Múltiple, Tumor) |
Modificado de: Siclari F et al. Brain 2010; 133: 3494-3509
Durante mayo de 2013, se publicará la nueva clasificación de los trastornos mentales (DSM 5) que incluye modificaciones importantes en la clasificación, descripción y criterios diagnósticos de los trastornos psiquiátricos. En grupo de los trastornos del ánimo, se separan los Trastornos Depresivos de los Trastornos Bipolares; además se incluyen dos nuevas categorías clínicas: Trastorno del Disfórico Premenstrual y Trastorno Disruptivo de disreugulación del ánimo (ocurre en infancia y adolescencia) (2).
EpidemiologíaLa prevalencia de los trastornos depresivos es la más elevada de la psiquiatría y por lo menos afecta al 16% de la población. El trastorno bipolar tiene una prevalencia menor, pero en el rango de 3-4%. Si se reúnen todas las formas clínicas de trastornos del ánimo (primarias y secundarias) alcanza al menos al 20% de la población (3). En Chile Vicente (4) ha encontrado una prevalencia a lo largo de la vida de todos los trastornos anímicos del 15%.
Los síntomas y trastornos del sueño son relevantes en el trastorno depresivo (TD) y en el trastorno bipolar (TB), y constituyen elementos claves para el diagnóstico según los criterios del DSM IV TR, lo cual refleja la importancia y prevalencia de ellos. A menudo preceden a la aparición de otros síntomas como ocurre en los episodios de Manía y Depresión.
Clínica1Trastorno Depresivo Mayor (TDM) y sueñoLos trastornos del sueño (TS) tienen una prevalencia de alrededor del 65% en los pacientes que cursan con un TDM (5), siendo el insomnio de conciliación (38%), el insomnio de mantención (39%) y el despertar precoz (41%), los síntomas más frecuentes de ver en ellos. Otras quejas menos frecuentes son: sueño no reparador, sueños angustiosos (o pesadillas) y acortamiento del tiempo total de sueño.
En estudios de población adulta que evalúan la existencia de insomnio, se constata un incremento de nueve veces el diagnóstico de TDM (6). Adultos jóvenes con historia de insomnio, hipersomnia o ambos muestran un incremento de 10 a 12 veces el riesgo de desarrollar TDM a lo largo de la vida (7). Por otra parte la duración del insomnio se correlaciona con la gravedad del episodio depresivo y una elevada recurrencia luego de la remisión. Al evaluar el impacto del insomnio en el tiempo, luego de un año de insomnio se encontró un riesgo relativo de 39,8 para desarrollar un episodio depresivo en relación a aquellas que no presentan insomnio (8).
En poblaciones seleccionadas, como son quienes consultan en servicios médicos (ambulatorio u hospitalizados) la presencia de síntomas como insomnio y fatiga predicen positivamente el desarrollo de TDM, esto ha sido corroborado en un extenso estudio multicéntrico en el cual las ¾ partes de los pacientes que presentaban insomnio reúnen los criterios de un trastorno psiquiátrico, siendo el más frecuente el TDM (7).
Estos hallazgos han permitido plantear que presentar un trastorno del sueño, en particular el insomnio, es un factor de riesgo (tratable) para el desarrollo de un trastorno del ánimo. El insomnio así como la hipersomnia se asocian con un aumento de episodios depresivos y maníacos. En el estudio de Breslau (8) se efctuó un seguimiento de los pacientes con insomnio por un periodo de 3,5 a 34 años, se observa que el aumento de episodios depresivos es de 2 a 5,4 veces en relación a quienes no tenían insomnio. Estudios posteriores corroboran los mismos hallazgos y comprenden poblaciones más jóvenes, mostrando que el insomnio persistente es un factor de riesgo para el desarrollo de DM (9).
Otro aspecto de la relación Insomnio y TDM es su asociación con un elevado índice de suicidabilidad tanto en adolescentes (10) como en adultos. En los adultos se agrega al insomnio la persistencia y gravedad de las pesadillas (11).
La persistencia de insomnio o hipersomnia impide la remisión de la depresión y le confiere al cuadro clínico una peor evolución y una mayor refractariedad al tratamiento antidepresivo. El insomnio es el síntoma residual más frecuentemente referido por los pacientes que no logran la remisión y su persistencia predice futuras recaídas y una mayor gravedad de ellas.
La asociación entre TDM y TS también se expresa en un incremento de la comorbilidad psiquiátrica y médica. En el área médica existe un incremento de obesidad, hipertensión arterial, accidentes cerebrovasculares, enfermedades digestivas y del aparato locomotor. En el ámbito psiquiátrico existe una mayor prevalencia de dependencia de otras sustancias psicoactivas. Los trastornos primarios del sueño como Síndrome de Apnea/hipoapnea del sueño y Síndrome de piernas inquietas, cursan también frecuentemente en comorbilidad agravando el curso y recurrencia de TDM.
Laboratorio de sueño en DMExiste una abundante literatura respecto a la objetivación de las anormalidades del sueño descritas, los estudios más relevantes se han efectuado con la Polisomnografía nocturna (PSG) (12). La magnitud y especificidad de algunos hallazgos de la arquitectura del sueño, pudieran ser un marcador biológico de Depresión, sin embargo aún no se han establecido (13). Los estudios mediante PSG muestran importantes discrepancias entre la gravedad de la percepción de los pacientes depresivos con insomnio y los hallazgos del laboratorio. Esta diferencia se ha atribuido a la relevancia de cambios cualitativos del insomnio, como es una perturbación en la percepción de la calidad del sueño.
Las anormalidades en la arquitectura del sueño se pueden agrupar en tres categorías generales (14):
1. Trastornos de la continuidad del sueño: se manifiesta en la prolongación de latencia de sueño (periodo transcurrido entre que se apaga la luz y se manifiestan los primeros indicadores de sueño), aumento del número y duración del tiempo que se mantiene despierto una vez iniciado el sueño y despertar muy temprano. Estos hallazgos reflejan una fragmentación del sueño y una menor eficiencia del sueño.
2. Anormalidades sueño NREM: Lo más destacado es un déficit de sueño de ondas lentas. Éste corresponde a la etapa 3 de sueño no REM (NREM) y es a menudo descrito como sueño “profundo”, ya que la posibilidad de despertarse en esta etapa es más difícil (elevado umbral de arousal). La reducción de esta etapa es muy frecuente en la depresión y también se ha identificado una anormalidad en su distribución temporal. Los sujetos sanos tienen durante el primer ciclo de sueño una mayor cantidad de sueño lento, la cual disminuye gradualmente a lo largo de la noche. Personas con DM tienen menos sueño lento en el primer ciclo de la noche, el cual se incrementa en el segundo ciclo. Esta anormalidad, ha sido reevaluada con análisis computacionales de sueño.
3. Anormalidades en sueño REM. Estas anormalidades fueron las inicialmente descritas en Depresión, son consistentes y específicas, en especial el acortamiento en la latencia de REM (tiempo transcurrido desde inicio de sueño al primer REM de la noche) y aumento de la densidad de REM.
Se han efectuado estudios de correlación entre la gravedad de síntomas clínicos de la DM (insomnio, apetito, anhedonia) y trastornos específicos del sueño como la disminución de latencia de REM, los cuales muestran una correlación positiva. De la misma forma el incremento en la cantidad de sueño REM (densidad de REM y disminución de la eficiencia de sueño) muestra correlación positiva con la gravedad de síntomas depresivos, estas alteraciones se asocian a las manifestaciones clínicas y se corrigen con la remisión del cuadro. Cuando la disminución de latencia de REM y el déficit de sueño lento persisten más allá de la mejoría clínica y constituyen un “marcador biológico” de un subgrupo de DM, cuyo curso clínico es más grave y un mayor índice de recurrencia. En estudios de familias con elevada prevalencia de DM, la disminución de latencia de REM se encuentra entre quienes presentan DM y aquellos aún asintomáticos, este hallazgo ha sido planteado como un posible marcador de vulnerabilidad a la DM (13). El género muestra también efectos diferenciales siendo la disminución de sueño de ondas lentas más frecuente en varones (tanto adolescentes y adultos). La edad no presenta cambios relevantes (14).
Técnicas como la cuantificación de actividad de EEG, han permitido efectuar nuevos estudios (15). Esta técnica permite el análisis de un amplio rango de frecuencias llamado “power spectral analysis” las cuales permiten estudiar el comportamiento de ondas lentas, ondas agudas, REM y sincronización entre diferentes áreas del cerebro. El registro se obtiene con EEG de alta densidad y 60 o más puntos de registro simultáneos. El aporte de estas evaluaciones es obtener información diferente a la arquitectura del sueño. Estos registros son estables noche a noche, correspondiendo su expresión a una cualidad dependiente de la enfermedad. Adicionalmente es posible obtener información local, de áreas específicas durante la vigilia, etapas iniciales de sueño, sueño lento y REM. Los resultados más importantes son: disminución en la cantidad de sueño lento en el primer periodo NREM de la noche e incremento (del mismo) en el segundo NREM de la noche, este relación ha sido llevado a un valor numérico denominado índice de sueño lento (reflejaría una anormalidad en la regulación homeostática del sueño, Proceso S). Esta anormalidad predice una mejor respuesta a antidepresivos, y es un marcador de vulnerabilidad a la recurrencia (15). La disminución de sueño lento en primer NREM de la noche puede encontrarse también en otros trastornos como es la esquizofrenia, pero la especificidad de incremento en el segundo NREM se encuentra sólo en la depresión. Otro estudio promisorio es la “coherencia de ritmos de sueño en EEG”, la cual evalúa la coherencia de ritmos entre diferentes localizaciones, siendo, al parecer, la interhemisféricas e intrahemisféricas, muy relevantes. La disminución de coherencia es frecuente entre adultos y adolescentes con DM (compromete ondas lentas y beta), incluso se ha descrito en recién nacidos en riesgo de depresión, y se correlaciona cuando se efectúa seguimiento de un episodio de DM en niños y adolescentes respecto al riesgo de recurrencia. Este examen muestra una mayor selectividad en mujeres que hombres adolescentes, y es menos frecuente en adultos, sugiriéndose como un posible marcador biológico de la depresión (14). La elevada superposición de síntomas del ánimo y del sueño claramente propone mecanismos neurobiológicos comunes comprometidos. Como se ha planteado anteriormente, existe la dificultad de precisar qué es primario y secundario en el desarrollo de estos dos trastornos: ¿insomnio-depresión o depresión-insomnio?
2Trastorno BipolarLa fase depresiva del TB y la DM son prácticamente idénticas desde el punto de vista clínico. En la medida que el TB progresa y la fases depresivas se repiten se agregan fenómenos más “atípicos” como fatigabilidad, hipersomnia, hiperfagia e incremento de patrones de estacionalidad (depresión en invierno y manía o hipomanía en primavera-verano). La hipersomnia como síntoma depresivo se expresa en la necesidad de dormir diariamente más de 9-10 hrs, por otra parte la hipersomnia como trastorno del sueño es frecuente en la población general oscilando entre 3% y 8%. Se ha planteado que los pacientes que tienen patrones estables de insomnio o hipersomnia severos pueden representar subgrupos de pacientes con mayor gravedad de los trastornos biológicos subyacentes. Una característica esencial del TB es su inestabilidad, cuando logran la eutimia, pueden oscilar entre tres estadios: fases depresivas, manía/hipomanía y mixtas. Esta inestabilidad se expresa en la recaída de un nuevo episodio anímico. Los pacientes que se encuentran clínicamente estabilizados, pueden recaer ante la aparición de un trastorno del sueño o cuando ocurren variaciones mayores a 3 horas de sueño (aumento o disminución), como puede ocurrir en un viaje con cambio de horario importante, jornadas de trabajo nocturno o privación de sueño. Es el fundamento de la aplicación de los aspectos cronobiológicos y una correcta higiene del sueño en el TB.
a)Episodios maníacos e hipomaníacosLos pacientes en etapa inicial reportan reducción del tiempo total de sueño, asociado a la sensación de una disminución de necesidad de dormir. En hipomanía se presenta insomnio severo, el cual es más grave en la manía. Los estudios de PSG muestran: aumento del número de despertares, disminución de la etapa 3 de NREM, disminución de latencia de REM y aumento de densidad de REM.
b)Episodios depresivosEn la fase depresiva, los datos clínicos y de la PSG son similares a los hallazgos de DM. Sin embargo, es frecuente la somnolencia diurna excesiva y la PSG puede demostrar diferencialmente un incremento en el tiempo total de sueño y disminución de REM (12). En los episodios mixtos se manifiesta insomnio y disminución de la duración del sueño. No se encuentran diferencia clínicas ni en la PSG en las modalidades de TB I y TB II (12).
3DistimiaA pesar de su frecuencia e importancia clínica existen escasos estudios que la distinguen del TDM, y muchas descripciones clínicas y PSG muestran similitudes más que diferencias.
Tratamiento- 1.
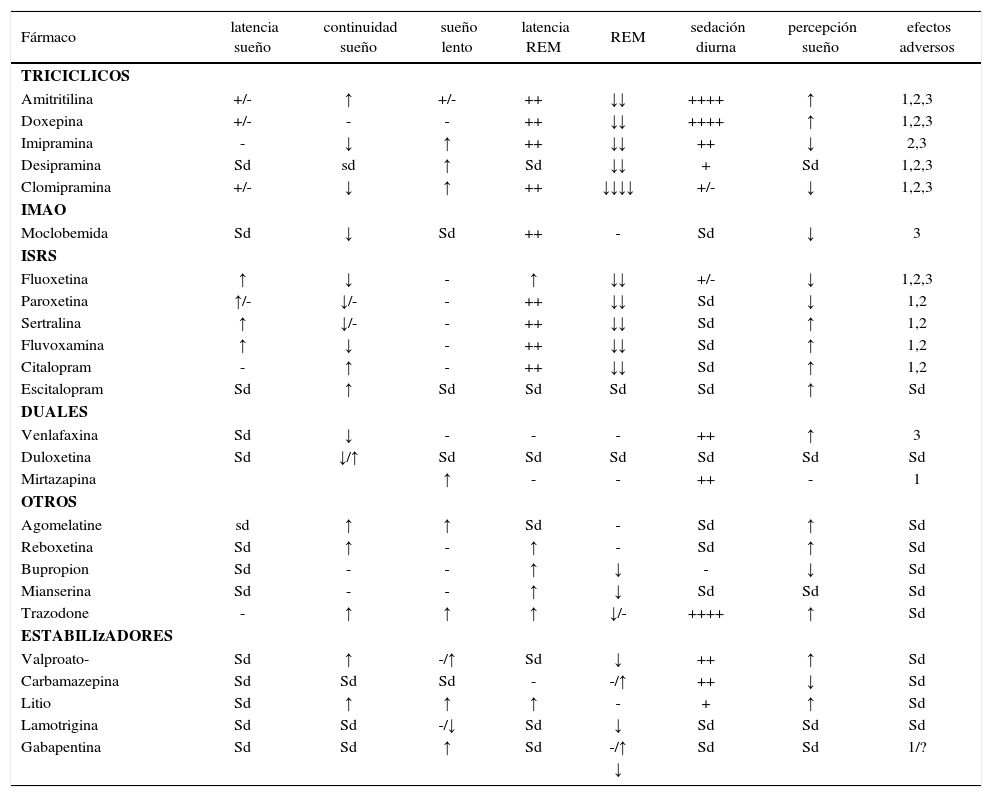
El episodio de DM con insomnio o hipersomnia requerirá de una adecuada selección del antidepresivo, tanto en sus cualidades como eficacia y seguridad para el paciente como en los efectos propios del antidepresivo en los diferentes parámetros del sueño. En la tabla N°2, se resumen los diversos medicamentos utilizados en los trastornos del ánimo y su efecto en el sueño, como se aprecia algunos incrementan la cantidad de sueño y otros la disminuyen (16).
- 2.
Psicoterapia: Todas las modalidades de depresión se benefician con ella, en especial cuando existe un trastorno del sueño relevante.
- 3.
Hipnóticos, se indica sólo cuando la gravedad del insomnio no permite esperar el periodo de latencia que posee cada antidepresivo. Se utilizan por tiempo breve.
- 4.
Resolución oportuna de S. de Apnea del sueño, piernas inquietas, etc.
- 5.
En el TB, sea I o II, lo fundamental es la instalación de un Estabilizador de ánimo, para su selección se puede revisar su efecto diferencial en el sueño en la Tabla 2.
Tabla 2.Efecto de antidepresivos y estabilizadores del ánimo en el sueño
Fármaco latencia sueño continuidad sueño sueño lento latencia REM REM sedación diurna percepción sueño efectos adversos TRICICLICOS Amitritilina +/- ↑ +/- ++ ↓↓ ++++ ↑ 1,2,3 Doxepina +/- - - ++ ↓↓ ++++ ↑ 1,2,3 Imipramina - ↓ ↑ ++ ↓↓ ++ ↓ 2,3 Desipramina Sd sd ↑ Sd ↓↓ + Sd 1,2,3 Clomipramina +/- ↓ ↑ ++ ↓↓↓↓ +/- ↓ 1,2,3 IMAO Moclobemida Sd ↓ Sd ++ - Sd ↓ 3 ISRS Fluoxetina ↑ ↓ - ↑ ↓↓ +/- ↓ 1,2,3 Paroxetina ↑/- ↓/- - ++ ↓↓ Sd ↓ 1,2 Sertralina ↑ ↓/- - ++ ↓↓ Sd ↑ 1,2 Fluvoxamina ↑ ↓ - ++ ↓↓ Sd ↑ 1,2 Citalopram - ↑ - ++ ↓↓ Sd ↑ 1,2 Escitalopram Sd ↑ Sd Sd Sd Sd ↑ Sd DUALES Venlafaxina Sd ↓ - - - ++ ↑ 3 Duloxetina Sd ↓/↑ Sd Sd Sd Sd Sd Sd Mirtazapina ↑ - - ++ - 1 OTROS Agomelatine sd ↑ ↑ Sd - Sd ↑ Sd Reboxetina Sd ↑ - ↑ - Sd ↑ Sd Bupropion Sd - - ↑ ↓ - ↓ Sd Mianserina Sd - - ↑ ↓ Sd Sd Sd Trazodone - ↑ ↑ ↑ ↓/- ++++ ↑ Sd ESTABILIzADORES Valproato- Sd ↑ -/↑ Sd ↓ ++ ↑ Sd Carbamazepina Sd Sd Sd - -/↑ ++ ↓ Sd Litio Sd ↑ ↑ ↑ - + ↑ Sd Lamotrigina Sd Sd -/↓ Sd ↓ Sd Sd Sd Gabapentina Sd Sd ↑ Sd -/↑ Sd Sd 1/? ↓ Modificado de Ref (16) :↑ mejoría o aumento, ↓ empeoramiento o disminución, + aumento, - sin cambio significativo, Sd sin datos disponibles, 1 trastorno de movimiento de extremidades, 2 pesadillas, 3 Trastorno Conductual del REM.
- 6.
Los episodios maníacos y mixtos, los trastornos del sueño se corrigen con la administración de antipsicóticos de segunda generación.
En la sociedad actual los TCA son progresivamente más frecuentes e importantes, tanto por su prevalencia, su extensión a todos los rangos de edad y su importancia en la comorbilidad médica y psiquiátrica. Destacan la anorexia nervosa y la bulimia por su elevado riesgo vital y su comorbilidad con trastornos del ánimo y abuso de sustancias. La relación de los TCA y sueño es una relación poco estudiada. Se ha encontrado una estrecha asociación entre anorexia nervosa e insomnio y bulimia con hipersomnia. Ambas condiciones (insomnio e hipersomnia) guardan muchas similitudes con lo descrito en los trastornos del ánimo y también en la PSG (12).
Anormalidades en el comer durante la nocheUna característica del ritmo circadiano es que con posterioridad a la cena no existe fisiológicamente la necesidad de consumo de alimentos o líquidos. Esto comprende el período previo a dormirse, durante el sueño y eventuales despertares. De tal modo que el incremento de la necesidad de comer o beber en ese periodo de la noche se considera anormal, comportándose como una variable continua que oscila desde anormalidad leve a condiciones médicas graves. Los trastornos alimentarios que ocurren durante la noche tienen una prevalencia creciente, y constituyen un importante factor de riesgo para el desarrollo y perpetuación de la obesidad. A continuación se describirán dos trastornos de la alimentación que ocurren durante la noche:
1Síndrome de comer nocturno (SCN)La primera descripción clínica de este trastorno la efectúa Stunkard (1955), quien lo describe como un trastorno de la conducta alimentaria caracterizado por: anorexia matutina, hiperfagia vespertina y trastornos del sueño (17). La necesidad de comer es imperiosa, incrementa gradualmente luego de haber cenado e impide conciliar el sueño, la persona está despierta y con plena conciencia y recuerdo de lo ocurrido; puede presentarse durante la noche cuando ocurre un despertar. Esta concepción inicial lo reducía a un conjunto de conductas alimentarias que formaban parte de un trastorno psiquiátrico o de un trastorno de la personalidad y carecía de identidad propia. Hoy está reconocida como una modalidad clínica que puede asociarse a trastornos psiquiátricos o al uso de medicamentos (algunos antidepresivos y antipsicóticos). Los pacientes con diabetes mellitus pueden presentar graves descompensaciones como consecuencia de esta importante ingesta calórica. En el año 2006 el mismo grupo de investigación liderado por Stunkard, propone algunos criterios para la investigación. La hiperfagia nocturna debe corresponder a más del 25% de las calorías ingeridas luego de la cenar, y la ingestión nocturna debe asociarse a lo menos con 3 despertares en una semana (18). Corresponde a un fenómeno a menudo de curso crónico que ocurre en personas con peso normal, sobrepeso u obesos. En la mayoría de las publicaciones el IMC es mayor a 30, con alto consumo de calorías en periodo vespertino. En su etiología se ha planteado un retraso de fase del ritmo circadiano de la alimentación, hipótesis que ha sido corroborada en estudios animales. El estrés psicosocial es uno de los factores desencadenantes más importantes (19). En general la calidad y duración del sueño no se encuentra afectada. Su prevalencia en el mundo es creciente y puede manifestarse desde muy temprano en la vida. En niños entre 5-6 años de edad tiene una prevalencia de 1,1%, en adultos que asisten a clínicas de control de peso, aumenta a 6-14%, en comparación a consultantes de servicios médicos con peso normal 0,4%. (20). La relación SCN y obesidad es frecuente, sin embargo existen personas que a pesar de la gravedad continúan con peso estable. Existe una elevada comorbilidad con anorexia nervosa, bulimia y DM (21). Tratamiento. El antidepresivo Sertralina ha sido evaluado en estudios doble ciego de 8 semanas, en dosis de 50-200 mg, logrando respuesta en el 70% y con una pérdida de peso de 3 Kg (22). No se conoce aún si este es un efecto propio de Sertralina o común a otros inhibidores de recaptura de serotonina, pues no existen otros estudios controlados. Topiramato ha sido evaluado en estudio de casos, con excelente respuesta tanto en la supresión de crisis de ingesta como en el peso, ha llegado a perder 32 Kg (23). Ansiolíticos e hipnóticos no son efectivos (Zolpidem puede empeorar el cuadro). Psicoterapia y técnicas de manejo del estrés pueden ser útiles (19).
2Trastorno alimentario relacionado al sueño (TRAS)A diferencia del cuadro anterior este trastorno ocurre durante el sueño y se encuentra clasificado el grupo de las parasomnias (24). La hiperfagia ocurre durante el sueño, en un estado de automatismo con conciencia parcial o ausente de lo ocurrido. En forma característica luego de 2 a 3 horas del inicio del sueño, presentan un episodio de “no control” de ingesta de alimentos, llegando a estar agitados y con rabia si existe oposición a comer. La conducta es compulsiva en la búsqueda de alimentos. La lucidez y recuerdo del episodio es parcial o fragmentario. Rara vez ocurre durante siestas. Esta parasomnia ocurre durante el primer tercio de la noche, durante sueño NREM. Este cuadro clínico es descrito en 1991 (25). En las modalidades más graves la conducta automática es de comer o beber en forma imperiosa e involuntaria. Incluye labores complejas y de riesgo, como cocinar alimentos crudos o congelados. Consume selectivamente alimentos de alto contenido calórico o alimentos inapropiados, por ejemplo: crudos, fríos, incluso restos de comida, u objetos que guarden parecido como guantes, zapatos, etc. La ingesta de líquidos es infrecuente y de bebidas alcohólicas es casi inexistente. Cuando existe consumo de líquidos importante, suele existir comorbilidad con otro TCA como bulimia o trastorno por atracones (19). Los estudios con PSG confirman que el fenómeno ocurre en cualquier periodo de sueño NREM, preferentemente en etapa 3.
Desencadenantes y Curso clínico: Es un trastorno de la vida adulta, un 25% de los pacientes la inicia en la década de los 20 años, no se asocia a parasomnias en la infancia. El comienzo puede ser insidioso o abrupto y el curso es crónico. En la etapa inicial las crisis ocurren una vez en la noche y luego múltiples veces (57% > 2 veces) (26). Los factores desencadenantes son tremendamente variados, sin embargo el factor más importantes es el inicio de una dieta con restricción calórica importante, estrés psicosocial, fiebre, alcohol, privación previa de sueño, actividad física intensa, privación de fumar y encefalitis. En mujeres el curso puede empeorar en período pre menstrual o embarazo (19). La medicación puede jugar un factor relevante en el inicio y la mantención, se ha descrito asociada a uso de: anticolinérgicos, litio, hipnóticos (el Zolpidem ha sido frecuentemente descrito y que por su relevancia se revisará en forma independiente), la mayoría de los antispicóticos tanto de primera como segunda generación.
Prevalencia: Es un trastorno frecuente en grupos con desórdenes de alimentación. En pacientes hospitalizados por trastornos de la alimentación llegan a 17%, y baja a 8% en grupos ambulatorios, en adolescentes en la comunidad 4,6%. En todos los grupos predominan las mujeres (hasta 80%) (25, 26). Desde los primeros casos descritos la asociación con trastornos psiquiátricos severos, son frecuentes trastornos de: ansiedad, depresión, abuso de sustancias, estrés post traumático. La asociación obesidad, trastorno psiquiátrico y TARS se incrementa 5 veces (25-27). Los pacientes obesos con TARS fracasan más a menudo en el control del peso.
Consecuencias: ganancia de peso, obesidad, descompensación de pacientes diabéticos, hiperlipidemia, Sindrome de Apnea, insomnio, hipersomnia, lesiones traumáticas (cortes y quemaduras) y trastornos digestivos. Comorbilidad con otros trastornos del sueño como son: sonambulismo, insomnio, pesadillas, roncopatía, síndrome de apnea del sueño, Síndrome de piernas inquietas y Narcolepsia. Estudios con PSG nocturna identifican múltiples despertares desde etapa 3 de NREM (ocasionalmente puede ocurrir desde REM). Es frecuente encontrar actividad muscular rítmica masticatoria en sueño NREM. Esta actividad puede señalar una eventual vinculación con el sistema dopaminérgico. El uso de la PSG permite identificar un trastorno primario del sueño (Apneas) o Sonambulismo (25, 26). El diagnóstico diferencial debe descartar otras parasomnias, trastorno gastrointestinal (ulcera), S. KleineLevin, S. Klüver-Bucy, hipoglicemia (19).
Tratamiento: Las intervenciones preventivas son muy importantes, y ellas son: prevención de accidentes, eliminar fuentes de peligro como acceso a la cocina, prevenir aumento de peso con comidas fácilmente disponibles y de bajas calorías.
- a)
Control de factores precipitantes: estrés, consumo de alcohol, medicamentos, etc. Higiene de sueño.
- b)
Medicamentos: A diferencia de SCN todos los Antidepresivos que inhiben la recaptura de serotonina son efectivos, y Trazodone. Topiramato, dexfenfuramina, agonistas dopaminérgicos (carbidopa/levodopa), Benzodiazepinas en dosis bajas especialmente el clonazepam (19). c) Técnicas de relajación y manejo del estrés.
Ambos trastornos tanto SCN como TARS los hipnóticos están involucrados en el inicio y agravación de conductas de comer asociadas al sueño. Los hipnóticos involucrados son: triazolam, flurazepam, midazolam, secobarbital, zopiclona, zaleplon, y zolpidem (19, 28, 29). La mayor frecuencia ha sido descrita con Zolpiden, las dosis se encuentran en el rango terapéutico y la conducta suele ser muy grave, compleja y persistente hasta la suspensión de la medicación.
El autor declara no tener conflictos de interés, con relación a este artículo.