El 3% de todas las lesiones en trauma tiene un componente vascular. Con los conflictos armados del siglo pasado se lograron grandes avances en este campo. A partir de la Guerra de Vietnam gracias a las mejoras en el manejo prehospitalario, traslado de pacientes, y avances en técnica quirúrgica se lograron tasas de sobrevida y de amputaciones que se han mantenido estables hasta la fecha. El diagnóstico de lesiones vasculares en extremidades se realiza con el examen físico, sin embargo las lesiones de vasos torácicos y abdominales requieren de imágenes de apoyo, siempre que el paciente se encuentre estabilizado, generalmente tomografía axial computada. La mayoría de las lesiones vasculares son por trauma penetrante, comprometiendo principalmente las extremidades. Con el desarrollo de los procedimientos invasivos vasculares en los últimos años se ha observado un aumento de lesiones vasculares iatrogénicas. Hoy en día muchos pacientes con trauma vascular son manejados por vía endovascular.
3% of all injuries in trauma have a vascular component. With the armed conflicts of the last century great progress was made in this field. From the Vietnam War, due to improvements in prehospital management, transfer of patients, and advances in surgical technique, survival and amputations rates achieved back then have been stable to date. The diagnosis of vascular injuries in extremities is performed by physical examination, however injuries of thoracic and abdominal vessels require imaging support, provided the patient is stabilized, usually axial computed tomography. Most vascular injuries are penetrating trauma, compromising mainly the extremities. The development of vascular invasive procedures in recent years have seen an increase in iatrogenic vascular injuries. Today, many patients with vascular trauma are managed by endovascular surgery.
La primera reparación arterial conocida en la literatura médica pertenece al Dr. Hallowell, en Newcastle, Inglaterra en al año 1759. Sin embargo es Alexis Carrel a quien se considera el padre de la Cirugía Vascular. En el año 1894, A los 21 años, siendo interno de medicina en Lyon, Francia, se interesó en cirugía vascular cuando Sadi Carnot, presidente de Francia fue asesinado, falleciendo por una lesión en la vena cava (1).
Desde entonces los intentos de reparación vascular fallaban por múltiples problemas relacionados con la hemostasia, infección y falta de anestesia.
El manejo de las lesiones vasculares experimentó cambios dramáticos recién a mediados del siglo XX, teniendo estrecha relación con conflictos bélicos. La ligadura de la arteria lesionada era el tratamiento de elección hasta antes de la Segunda Guerra Mundial. Makins, en 1919, documentó un porcentaje de amputación de 16.4% entre soldados ingleses en la I Guerra Mundial, mientras que DeBakey y Simeone en la II guerra mundial describieron un 49% de amputaciones. Esta diferencia está basada en el tiempo de rescate de los soldados, el cual era mayor a 24 hrs en la I Guerra, tiempo durante el cual muchos de los pacientes con trauma arterial fallecían en el campo de batalla (2).
Con el advenimiento de los antibióticos, avances en técnica quirúrgica vascular y un tiempo de evacuación más rápido, la reparación de arterias lesionadas se hizo más común. Es así como el porcentaje de amputaciones en la Guerra de Corea disminuyo a sólo 13% entre 227 casos de reparación vascular (2).
La Guerra de Vietnam proporcionó nuevas oportunidades para optimizar el manejo del trauma vascular. Se estableció un “Registro Vascular” en el Hospital Walter Reed a cargo del Dr. Norman Rich, quien en 1970 publicó su experiencia en 1000 lesiones vasculares, de las cuales en 98.5% de ellas se intentó reparación, resultando en un 13.5% de amputaciones. Si bien este resultado fue idéntico a los resultados en la guerra de Corea, se debe tomar en cuenta que en Vietnam el uso de armas de alta velocidad y minas antipersonales fue mucho más frecuente, con el consiguiente mayor daño vascular. La mayor contribución de la guerra de Vietnam al manejo del trauma vascular fue el rápido acceso a tratamiento definitivo a los heridos ya que sobre el 95% de los pacientes fueron evacuados en helicóptero, con un promedio de evacuación de 65 minutos.
Desde entonces hasta la fecha la experiencia en urgencias vasculares proviene mayormente del sector civil. Actualmente en los Estados Unidos de Norteamérica, el 3% de todos los casos de trauma mayor se asocian a lesión vascular o son exclusivamente vasculares.(2)(3), cobrando cada vez mayor importancia el trauma cerrado y lesiones iatrogénicas. El incremento exponencial de lesiones vasculares iatrogénicas tiene relación con el aumento de procedimientos intravasculares y en menor grado a procedimientos laparoscópicos. Mientras que trauma cerrado con lesiones vasculares se atribuye principalmente a accidentes de tránsito, como es el caso de la Princesa Diana de Inglaterra, quien falleció por ruptura de vena pulmonar en el trágico accidente ocurrido en París (1).
Distribución anatómica del trauma vascularEl trauma vascular compromete principalmente a las extremidades, siendo la arteria femoral superficial la arteria más lesionada. Esto, en parte, se debe a selección natural ya que, especialmente en situaciones de guerra, la parte mas expuesta de nuestro cuerpo al trauma son las extremidades, y agregado a este hecho, las lesiones vasculares de tórax, abdomen, cabeza y cuello son altamente letales por lo que no existe un registro fidedigno de ellas.
Aunque un 66% de todas las lesiones en la II Guerra Mundial fueron en las extremidades, el 97.5% de todas las lesiones vasculares correspondieron en esta región. En 4997 casos publicados de trauma vascular ocurrido durante las dos Guerras Mundiales, Corea y Vietnam, el 93.7% ocurrieron en las extremidades. La mayoría de ellas en extremidades inferiores, debido principalmente al uso de minas antipersonales (2).
La experiencia en trauma vascular civil desde los años 60 documenta un aumento relativo de trauma vascular cervical, tórax y abdomen, siendo la causa el efecto menos deletéreo de armas de fuego civiles y el aumento de lesiones por arma blanca, lo que produce menos daño vascular. Esto agregado al rápido transporte de pacientes heridos permite que mayor porcentaje de pacientes lleguen con vida a los servicios de urgencia.
La gran mayoría de las lesiones vasculares son por trauma penetrantes. Solo 1% de las lesiones vasculares en tiempos de guerra es por trauma cerrado, siendo un poco mayor en trauma civil, correspondiendo a un 10% a 15%.
Mattox y colaboradores documentaron un 400% de aumento en trauma cardiovascular en la población civil en Houston entre 1958 y 1988, con el 50% de ellas ocurridas en los últimos 10 años. Parte de este aumento corresponde a lesiones iatrogénicas, siendo los procedimientos responsables de éstas principalmente la cateterización cardiaca, angiografías y procedimientos quirúrgicos, siendo las arterias femoral y braquial las más lesionadas (2).
Mecanismos de lesión vascularHeridas penetrantes: En primer lugar están las heridas por arma de fuego, cuya severidad depende de la velocidad del proyectil. Los proyectiles de alta velocidad empleados por los militares, producen destrucción masiva de tejidos. Además del daño directo, originan una lesión a distancia llamada efecto cavitacional, consistente en la destrucción de los tejidos por el efecto ondulante del proyectil. Este efectocavitacional lesiona la íntima y origina trombosis en sitios distantes al lugar del impacto. Los proyectiles de baja velocidad, que son los causantes de las heridas civiles, producen un daño importante pero menos severo.
Otra forma de heridas penetrantes es la producida por arma blanca o por fragmentos de vidrios y metal. En estos casos las lesiones tienden a ser nítidas, lo cual facilita el reparo vascular.
En el trauma de las extremidades, los fragmentos óseos pueden producir lesiones penetrantes de los vasos, de mayor severidad debido a que los desgarran. Este tipo de lesiones es más frecuente en las extremidades inferiores.
Heridas no penetrantes: Es un mecanismo menos frecuente pero su pronóstico es más serio, por cuanto la lesión es por aplastamiento y el diagnóstico tiende a ser tardío. Se produce cuando un vaso es comprimido contra una estructura ósea o cuando un hueso fracturado comprime, sin romperlo. También es más frecuente en las extremidades inferiores.
Lesiones iatrogénicas: Pueden presentarse en procedimientos como la arteriografía, instalación de vías centrales, cirugía laparoscópica.
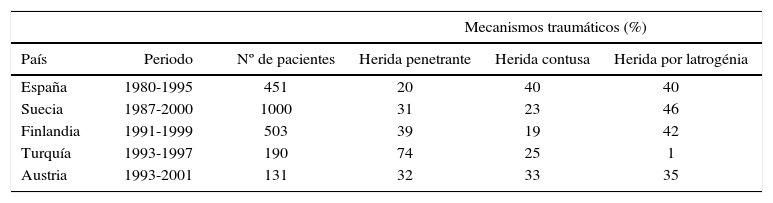
El mecanismo de lesión vascular prevalente hoy en día es muy variable entre países, dependiendo básicamente de su estabilidad social. Como ejemplo, en muchos países europeos la proporción de lesiones iatrogénicas como causa de lesión vascular ha excedido el 40% (Tabla 1).
Mecanismo causante de lesión vascular en algunos países europeos
| Mecanismos traumáticos (%) | |||||
|---|---|---|---|---|---|
| País | Periodo | Nº de pacientes | Herida penetrante | Herida contusa | Herida por latrogénia |
| España | 1980-1995 | 451 | 20 | 40 | 40 |
| Suecia | 1987-2000 | 1000 | 31 | 23 | 46 |
| Finlandia | 1991-1999 | 503 | 39 | 19 | 42 |
| Turquía | 1993-1997 | 190 | 74 | 25 | 1 |
| Austria | 1993-2001 | 131 | 32 | 33 | 35 |
Distinto es el caso de Sudáfrica, país donde posteriormente a la abolición del Apartheid apareció la llamada “epidemia maligna del Trauma”. Desde la primera elección democrática en 1994, disminuyó la violencia motivada por política, sin embargo el trauma secundario a crimen es alarmante. Como ejemplo, el Hospital “Chris Hani Baragwanath” de Johannesburgo, conocido como el hospital más grande del mundo, con 3200 camas, durante un periodo de 1 año su servicio de urgencia atendió 94.380 pacientes, de los cuales 2183 eran por herida de arma de fuego. Aproximadamente 380 heridas penetrantes son vistas al mes, con una prevalencia diaria de 150 pacientes hospitalizados por trauma (4).
Tipos de lesión vascularDependiendo del agente injuriante y de la intensidad del trauma, pueden producirse varios tipos de lesiones, siendo las más frecuentes las laceraciones y las transecciones:
1. -lesiones penetrantesLaceración: es un desgarro o ruptura parcial de un vaso, con mayor o menor pérdida de sustancia dependiendo de las circunstancias de la lesión. Se observa en heridas por bala, arma blanca, vidrios, fragmentos metálicos o por esquirlas óseas.
Transección: es la pérdida completa de la continuidad de un vaso. Se produce por mecanismos similares a la lesión anterior.
Perforación: son lesiones puntiformes producidas por objetos de pequeño calibre, como perdigones.
Fístula arterio-venosa: cuando el mecanismo de la lesión compromete tanto la arteria como la vena paralela a ella y no se hace el reparo vascular inmediato, puede producirse una derivación del flujo arterial a la vena a través de dicha comunicación, lo cual se denomina fístula arterio-venosa.
Aneurismas falsos: llamados también “pseudoaneurismas”. En este caso la lesión vascular no se comunica con el exterior, formándose un hematoma pulsátil, cuyas paredes están formadas por tejidos vecinos. El nombre de aneurisma falso se debe a que no tiene paredes propias como el aneurisma arterial propiamente tal.
2. -lesiones no penetrantesEspasmo segmentario: es una vasoconstricción refleja, segmentaria y reversible producida por un trauma menor.
Lesión de la íntima: traumas más severos que no alcanzan a romper toda la pared de un vaso pueden originar disrupción de la íntima. El segmento lesionado es disecado por el flujo sanguíneo y acaba prolapsándose a la luz vascular para constituir un obstáculo para el flujo sanguíneo, que acaba siendo causa de una trombosis completa del vaso. En la cirugía el aspecto externo del vaso es normal, excepto por una decoloración azulosa en el sitio correspondiente a la disección de la íntima.
Es importante destacar que lesiones venosas en asociación con lesión arterial ocurren en un tercio de los casos, y el éxito en su reparación es muy importante en el pronóstico final del paciente (5).
Resucitación en trauma vascularSiempre existe un alto grado de urgencia cuando nos enfrentamos a trauma con compromiso vascular. Factores críticos en el salvataje son la compensación del shock y la hipoxia junto con reconocer el grado de lesión vascular. Muchas de las lesiones tienen un grado tal de exsanguinación que órganos u extremidades se encuentran en amenaza vital inmediata. Por esta razón es básico la evaluación primaria y un manejo acabado del ATLS (advance trauma life support) para la estabilización y poder llevar a cabo la reparación vascular lo mas rápido posible. El uso de antibióticos de amplio espectro y la administración de terapia antitetánica deben realizarse lo antes posible después de la evaluación inicial (5).
Evaluación del paciente con trauma vascularEl diagnóstico de lesiones vasculares periféricas mayores se realiza en forma casi exclusiva mediante el examen físico. La presencia de signos duros se relaciona con una alta sospecha de lesión vascular, de ellos el sangrado pulsátil y Hematoma expansivo son indicación de exploración inmediata ante el riesgo de muerte secundario a Shock hipovolemico
Otros signos duros son:
- •
Ausencia de pulsos distales.
- •
Palidez y frialdad de extremidades.
- •
Frémito.
- •
Soplo.
A diferencia de los primeros, ante la presencia de estos signos tenemos tiempo para realizar exámenes como ecodoppler o angio TAC, previo a la reparación, especialmente en casos de lesión en zonas de difícil acceso para así planificar de mejor manera su tratamiento.
Los signos blandos orientan hacia una probable lesión vascular, pero no son indicación de exploración inmediata. Sin embargo el paciente debe quedar en observación expectante mientras se realizan exámenes complementarios para descartar la presencia de lesiones vasculares. Los signos blandos principales son:
- •
Déficit neurológico periférico.
- •
Antecedentes de sangrado importante en el sitio del accidente.
- •
Pulso palpable, pero disminuido.
- •
Lesión próxima a trayecto arterial.
Cualquiera de las anteriores es indicación de hospitalización y observación por 24 a 48 horas (6).
En el caso de lesiones vasculares en tórax y abdomen el diagnóstico de certeza es más difícil de realizar por el examen físico. Si el paciente se encuentra hemodinámicamente inestable y se sospecha la presencia de hemotórax o hemoperitoneo, la conducta será la exploración inmediata y evaluación del daño vascular en forma intraoperatoria.
Hoy en día muchos servicios de urgencia cuentan con tomografía axial computada, con lo cual, si el paciente se encuentra estabilizado, en pocos minutos podemos realizar un estudio de imágenes que nos da información muy acabada respecto de la eventual lesión vascular del paciente.
Principios generales de tratamiento quirúrgico clásico del trauma vascularUna vez que se ha decidido la exploración quirúrgica del paciente con trauma vascular, La buena visualización del vaso comprometido es primordial, por lo que la incisión debe ser generosa. El control vascular proximal y distal es el primer principio de la reparación vascular. Respecto del tipo de conducto a usar, vena autóloga continúa siendo el gold estándar, especialmente la vena safena interna, idealmente de la pierna contralateral al trauma en el caso de compromiso de extremidades. Por esta razón siempre debemos dejar preparadas las extremidades en caso de necesidad de vena.
Ante la imposibilidad de usar vena o en caso de reparación de arterias de mayor calibre se recomienda el uso de material sintético, siendo PTFE el material de elección. Sin embargo debiera evitarse su uso en casos de contaminación severa dado la posibilidad de infección protésica.
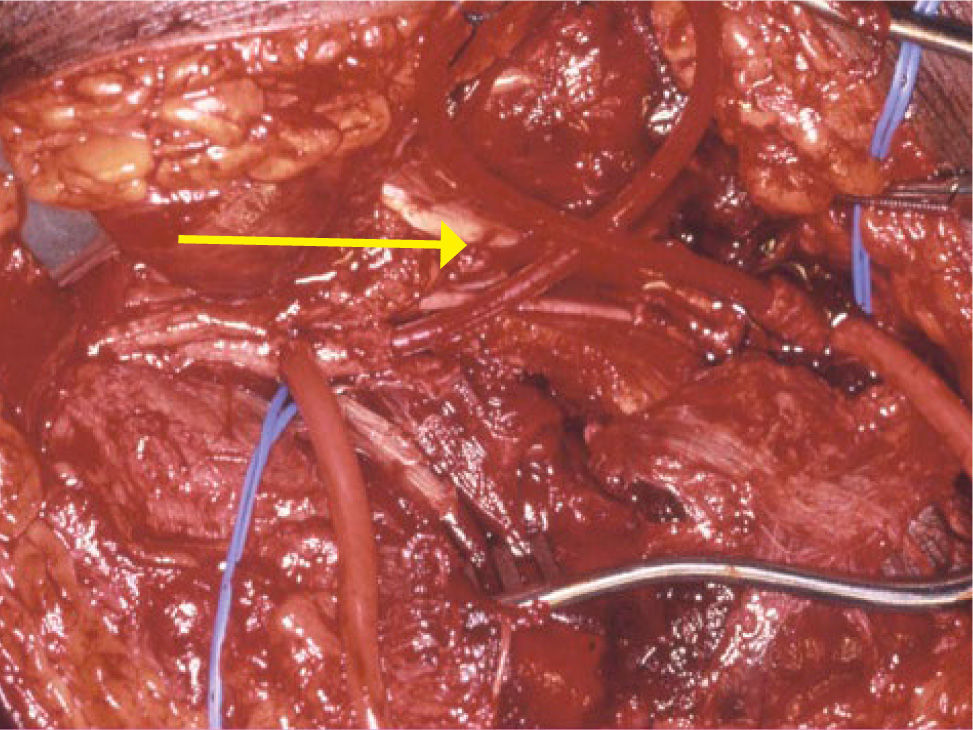
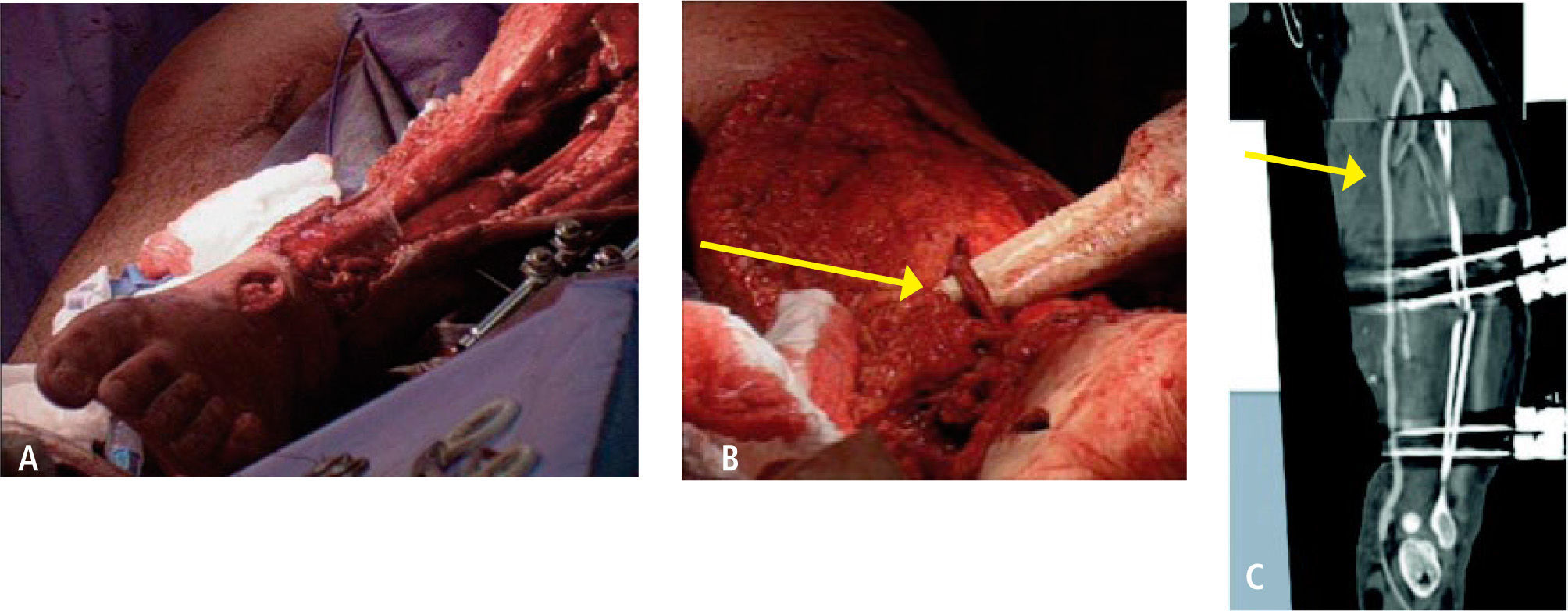
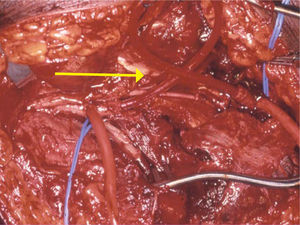
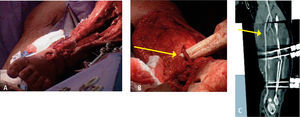
La pronta restauración del flujo sanguíneo es primordial en lesiones vasculares, especialmente cuando ha habido una demora en su tratamiento, existiendo la amenaza de pérdida de la extremidad. En los casos en que la reparación va a tomar un tiempo prolongado, se debe considerar el uso de un puente transitorio mediante el uso de shunt (Figura 1), que consiste en un puente transitorio con un tubo siliconado, con lo cual deja tiempo extra para realizar otras reparaciones, principalmente ortopédicas. Esta es una técnica que debiera ser conocida por cirujanos que trabajan en zonas rurales, con el fin de permitir traslados a centros de mayor complejidad manteniendo la viabilidad de la extremidad
La heparinización sistémica en dosis de 50 a 100 u por kilo de peso es recomendable usarla, excepto cuando en forma concomitante el paciente presente lesiones severas de partes blandas o hemorragia ya sea cerebral u otros órganos (5).
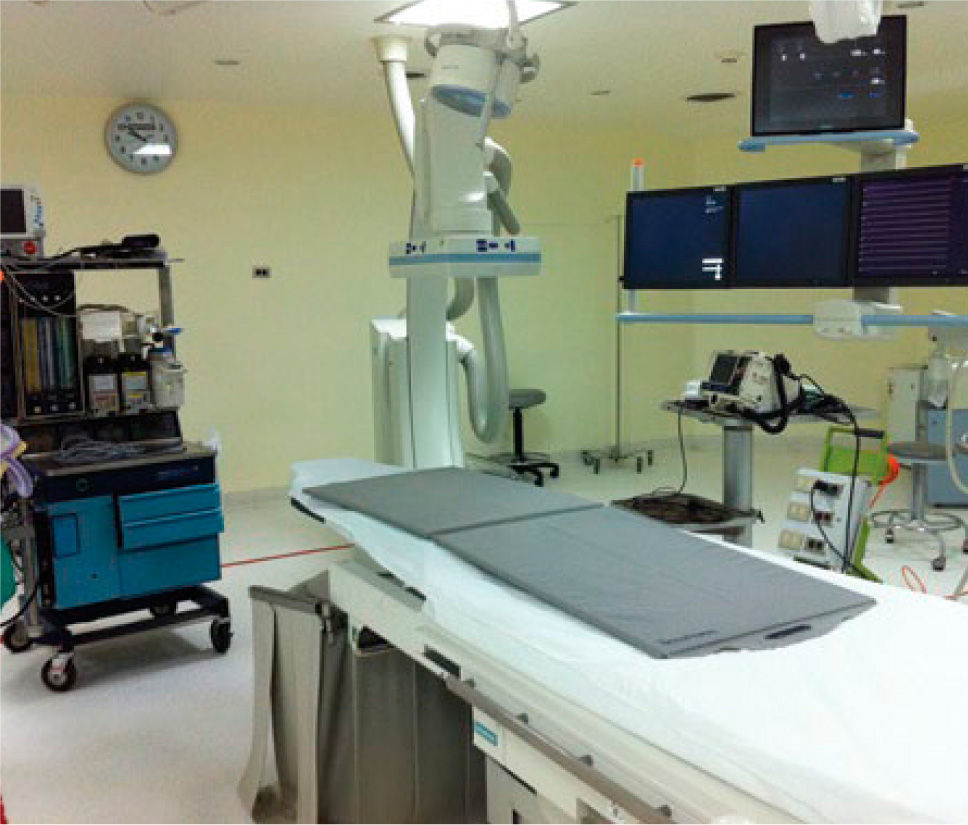
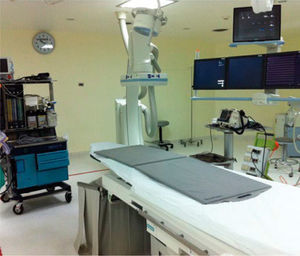
Principios generales de tratamiento endovascular del trauma vascularLa terapia endovascular ha evolucionado desde una modalidad diagnóstica a una terapéutica en varios áreas de la cirugía vascular. El manejo del trauma vascular no ha estado ajeno a esta “revolución endovascular” y es así como esta última década la creciente experiencia de cirujanos vasculares así como la adaptación de pabellones que permiten tener equipos de angiografía de calidad ha permitido el desarrollo de la terapia endovascular de pacientes con trauma vascular. Hoy en día muchos centros cuentan con pabellones “híbridos” (Figura 2) en los cuales se realiza en forma conjunta terapia endovascular y cirugía convencional, estando dotado con personal de apoyo (tecnólogo médico, enfermera, arsenalera, auxiliares de enfermería) 24 horas, 7 días a la semana.
Los procedimientos endovasculares disminuyen el tiempo operatorio, reducen significativamente las perdidas sanguíneas y evitan lesiones iatrogénicas de órganos vecinos, sin embargo aumentan considerablemente los costos al compararlos con cirugía convencional. Una revisión del Nacional trauma Data bank realizada por Reuben et al encontró un aumento de 2.1% en 1994 a 8.1% en 2003 en el uso de terapia endovascular en trauma (7, 8).
El candidato ideal para terapia endovascular es un paciente con lesión vascular de baja velocidad (arma blanca o arma de fuego de bajo calibre), localizado en región anatómica donde la exposición quirúrgica puede prolongar el tiempo de isquemia o hemorragia, o una región donde aumenta el riesgo de lesión iatrogénica.
Ante la presencia de lesiones asociadas intraabdominales o intratoracicas (intestinal, vesical, árbol bronquial etc), en general esta indicada una cirugía abierta a pesar de su mayor morbilidad. Estos pacientes también se podrían beneficiar con terapia endovascular mediante un control vascular transitorio con el uso de balón mientras se accede a la regiones comprometidas.
En el caso de extremidades cuando hay lesiones extensas de partes blandas (desforramientos, trauma contuso) o lesión arterial y venosa (habitualmente por herida a bala con gran destrucción, cavitación y contaminación) la cirugía abierta con injerto autólogo es la mejor indicación.
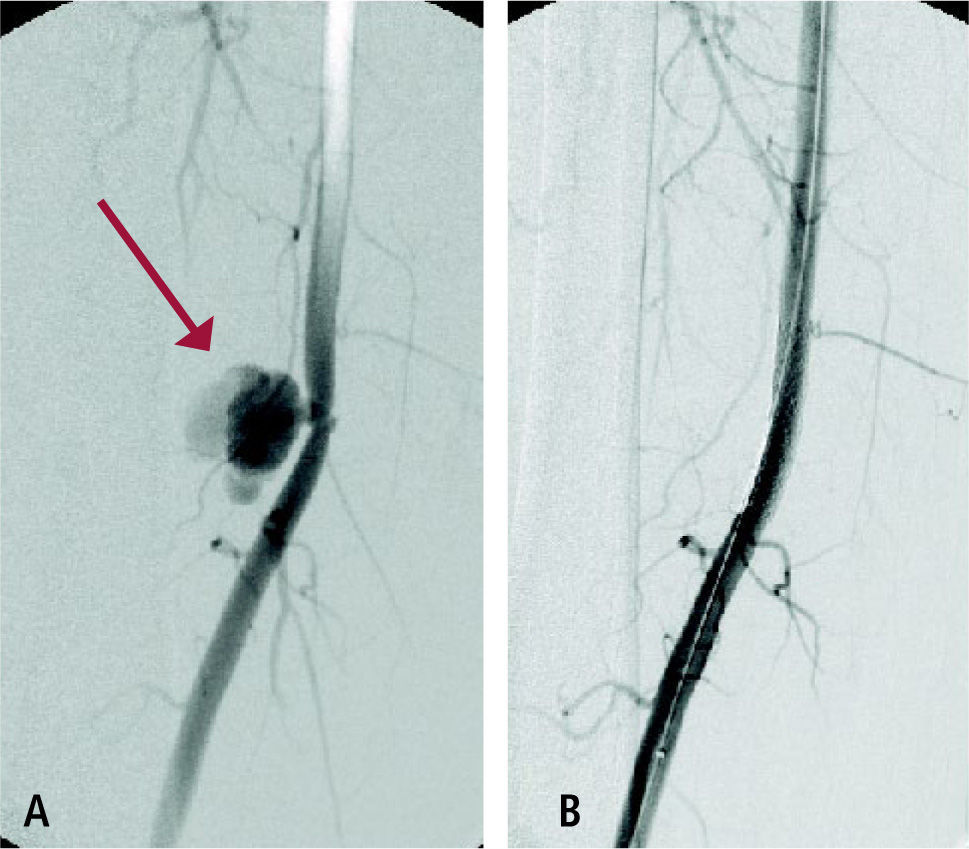
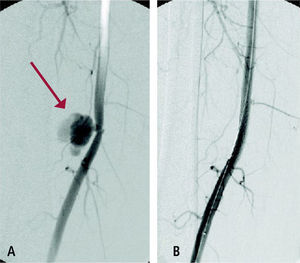
El manejo endovascular de hemorragias, pseudoaneurismas y fístulas arteriovenosas generalmente comprende el uso de stents cubiertos para mantener la permeabilidad del vaso comprometido. La oclusión deliberada de un vaso sangrante mediante el uso de coils es muy frecuente (Figura 3).
La hemorragia asociado a inestabilidad hemodinámica es una contraindicación relativa de terapia endovascular, dependiendo del tiempo que demora cada centro en instauran un pabellón funcionante.
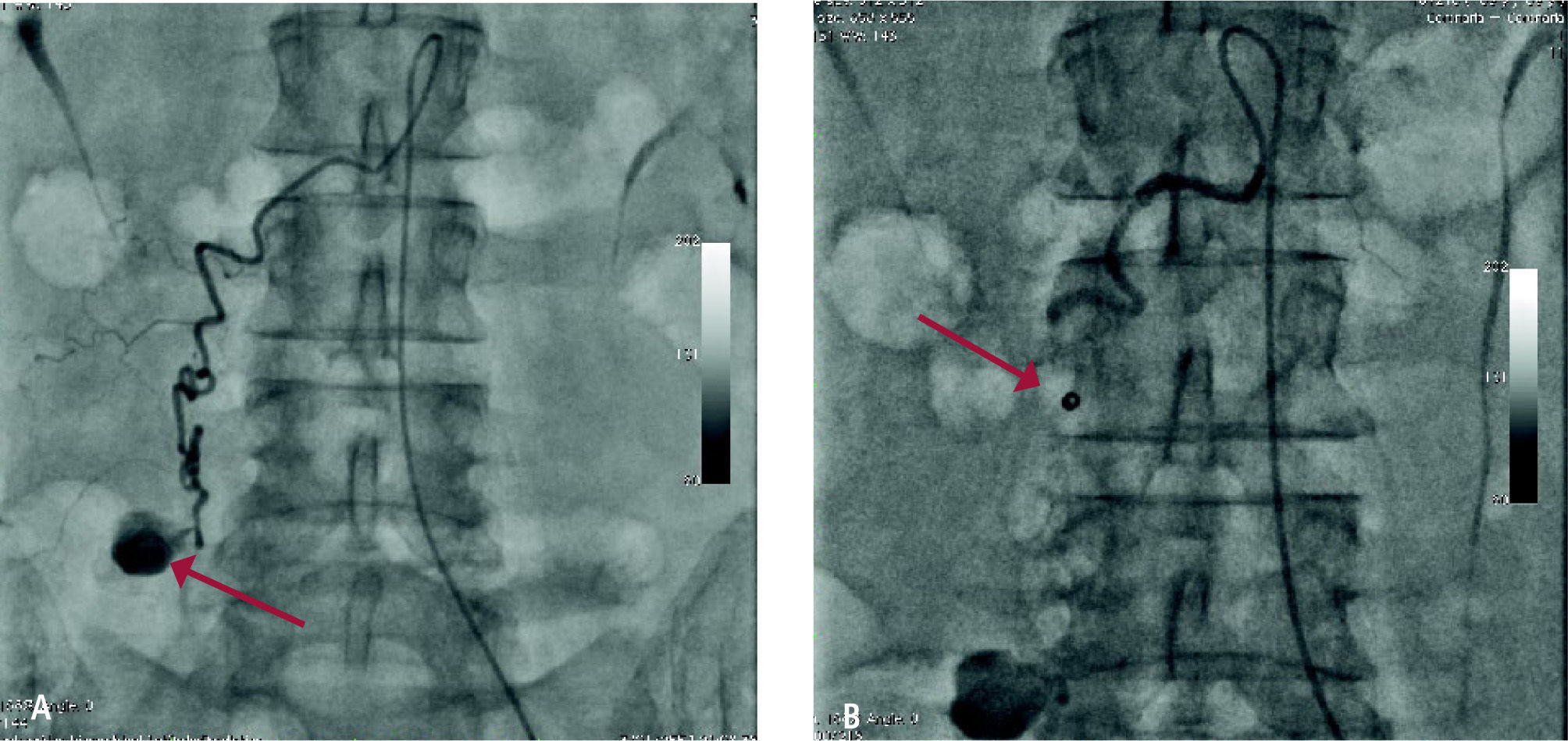
Manejo actual del trauma vascular en territorios y órganos más frecuentesTrauma de vasos ilíacos y extremidades inferioresLa arteria periférica más frecuentemente comprometida en trauma es la arteria femoral superficial. Esta es fácilmente abordable por vía quirúrgica con lo cual disminuyen los beneficios de la terapia endovascular. Una excepción puede corresponder a la situación en la cual existe un compromiso óseo que requiere exposición y fijaciones con material de osteosíntesis agregado a una lesión vascular fácilmente tratable por vía endovascular, con lo cual se realiza una eficiente transición desde la terapia vascular a terapia traumatológica (Figura 4).
El compromiso de la arteria ilíaca ha reportado una mortalidad del 40% (9) por lo que la terapia endovascular es atractiva, basado en el difícil acceso quirúrgico que ésta representa. Con esto se evita exposición quirúrgica de hematomas retroperitoneales que pueden ser propensos a hemorragia incontrolable y a lesiones iatrogénicas de uréter y venas ilíacas.
La arteria poplítea es igualmente de difícil acceso ya que requiere de una extensa disección por el lado medial de la extremidad con un riesgo de lesión de venas, nervios y desinserción de músculo y tendones. El desarrollo de nuevos dispositivos endovasculares como stent cubiertos con bajo riesgo de fractura y trombosis ha abierto la oportunidad del tratamiento endovascular en este territorio.
Las lesiones arteriales en la pierna (infrarotulianas) con isquemia distal se reparan generalmente por vía quirúrgica, mediante la realización de bypass a una de las arterias tibiales.(10) (Figura 5). En caso de hemorragia es preferible el acceso directo quirúrgico pudiendo ligarse la arteria, siempre que el paciente tenga permeable hasta el pie una de las arterias tibiales.
Trauma de vasos cervicalesPaciente con lesiones de la arteria carótida y/o vertebral tienen alto riesgo de morbi mortalidad neurológica. El trauma cerrado de estas arterias presenta un 20% a 40% de mortalidad y 40% a 80% de accidente vascular si no se trata con anticoagulación. Las lesiones penetrantes tienen una mortalidad del 31% y riesgo de accidente vascular del 23% (8, 11). Dado estas dramáticas estadísticas se requiere de una estrategia de manejo más agresivo si se compara con lesiones de otros territorios. La mayoría de los traumas cerrados se maneja con anticoagulación siempre que no haya contraindicación para aquello.
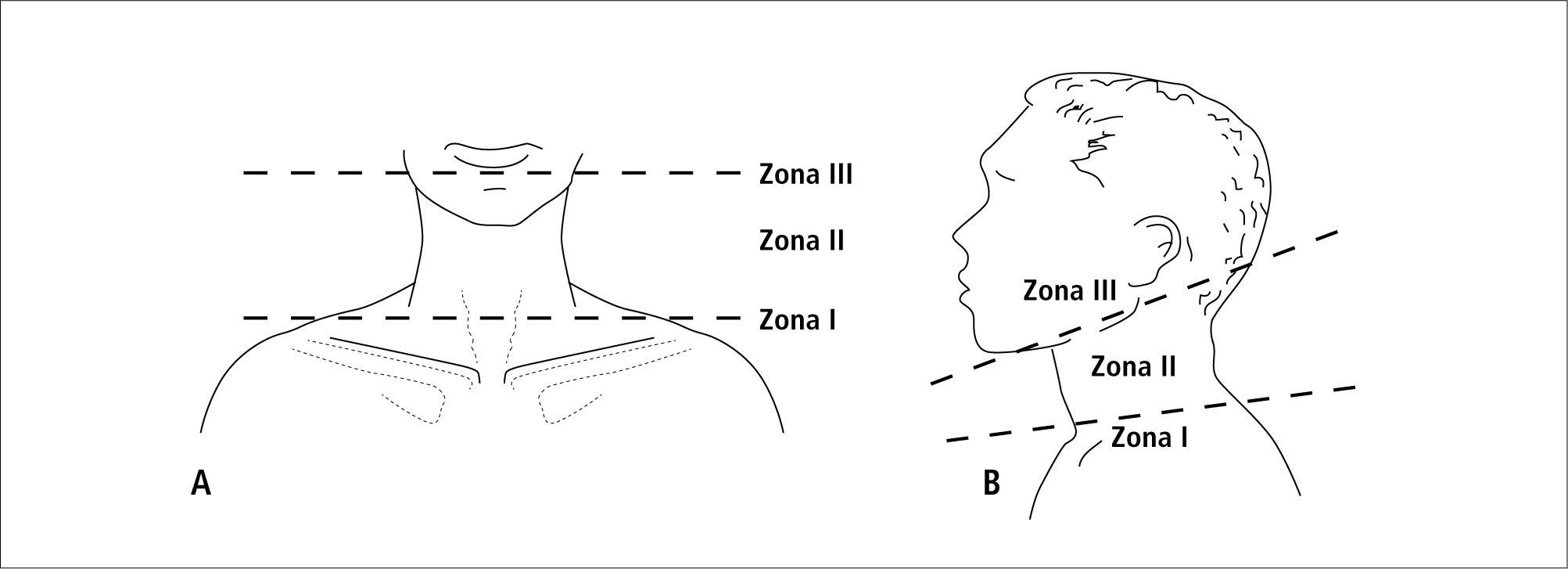
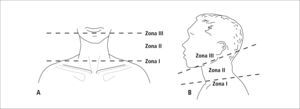
Respecto de las heridas penetrantes cervicales existe una división anatómica del cuello con la cual se facilita la toma de decisiones para su manejo. Este se divide en 3 zonas horizontales (Figura 6). La zona 1 se extiende desde el borde superior del esternón hasta el cartílago cricoide. En esta zona nos encontramos con estructuras vasculares importantes como los vasos subclavios y braquiocefálicos. El acceso quirúrgico y control de ellos es muy difícil, por esta razón, estas lesiones idealmente debieran ser evaluadas con tomografía axial computada para planificar su tratamiento, el cual debiera ser endovascular. La zona 2 se extiende desde el cartílago cricoides hasta el ángulo de la mandíbula. Los vasos de esta zona son relativamente fáciles de acceder, por lo que la cirugía convencional es de regla. La zona 3 se extiende desde el ángulo de la mandíbula hasta la base del cráneo y es una zona de muy difícil exposición vascular por lo que igualmente se debe considerar el tratamiento endovascular.
La terapia endovascular de los vasos del cuello tiene unas consideraciones específicas a tomar en cuenta. La heparinización durante el procedimiento es esencial y se debe estar seguro que el paciente no tiene contraindicación de anticoagulación antes de comenzar el procedimiento. El uso de dispositivos de protección cerebral se debe considerar en situaciones donde existen trombos intraluminales, por lo que es importante que el operador tenga experiencia en manejo de vasos carotideos y vertebrales y uso de sistemas de protección cerebral
Trauma de arterias axilo subclaviasLa exposición quirúrgica de los vasos axilares y subclavios es desafiante y temida por las potenciales lesiones iatrogénicas de estructuras neurovasculares, perdidas sanguíneas y tiempo operatorio prolongado. El acceso a estas lesiones por vía endovascular puede disminuir la morbilidad asociada a la exposición quirúrgica. El acceso se puede realizar ya sea a través del acceso femoral como también a través de un acceso retrogrado por vía braquial, lo que permite que otro equipo quirúrgico pueda trabajar en concordancia para el manejo de otras lesiones si fuese necesario. El manejo endovascular ha mostrado una reducción significante en tiempo quirúrgico y perdida sanguínea al compararlos con cohortes similares tratadas en forma clásica. (12)
También existe la posibilidad de manejo hibrido de las lesiones áxilo subclavias, en la cuales las terapia endovascular sirve como apoyo, ocluyendo con balón el vaso lesionado como control proximal mientras se realiza la exposición quirúrgica.
La canulación inadvertida de arterias carótida, subclavia o tronco braquiocefalico durante la instalación de catéteres intravenosos centrales merece una mención especial. Esta complicación esta descrita en un 0,1 a 0,8% del total de procedimientos. La remoción de estos catéteres seguido de compresión externa tienen un alto porcentaje de complicaciones (incluyendo accidente vascular encefálico). Gilbert, en una serie quirúrgica de pacientes con canulación arterial inadvertida encontró complicaciones graves en el retiro de 15 de 24 (62,5%) catéteres carotideos y 7 de 7 (100%) catéteres en arteria subclavia, mientras que sólo 1 de 14 (7, 1%) en catéteres retirados con exploración quirúrgicas y 0 de 12 (0%) con reparación endovascular post retiro. El manejo con compresión manual posterior al retiro del cateter tiene un riesgo relativo de 17.86 veces mayor de complicación si lo comparamos con manejo no compresivo (13) por lo que estos catéteres debieran ser retirados con reparación endovascular o exploración quirúrgica.
Trauma torácico cerrado con transección aórticaEl trauma torácico cerrado (TTC) con compromiso aórtico es responsable de aproximadamente 8000 muertes cada año en Estados Unidos, Correspondiendo a la 2ª causa más frecuente de muerte por trauma. Accidentes de tránsito son la causa de al menos un 75% del total de TTC (14). La transección aórtica es causada por una gran desaceleración en una zona donde la arteria aorta tiene distinto grado de fijación a órganos vecinos, siendo el lugar mas comúnmente comprometido la zona distal a la emergencia de la arteria subclavia izquierda y proximal a la 3ª arteria intercostal, área conocida como istmo aórtico (15). No siempre la lesión aórtica ocurre en choques frontales como se piensa. De hecho un 24% de casos se produce en choques con impacto lateral y en 4% la colisión es por detrás. Todos los pasajeros de un vehiculo se encuentran en igual riesgo (14). La mayoría de los pacientes con TTC muere en el lugar del accidente y solo un 15% llega a un hospital con signos de vida (16).
El diagnostico de TTC se debe sospechar en todo paciente que presenta accidente grave de aceleración o desaceleración. Los signos más frecuentemente encontrados son la pseudo coartación y soplo interescapular, si bien la ausencia de ellos no descarta su presencia.
La radiografía de tórax se ha estudiado mucho como una herramienta de screening. La presencia de mediastino con un ancho mayor a 8 cms a nivel del botón aórtico o una relación mediastino / pared torácica > 0.38 nos hace sospechar la presencia de TTC, más aun si existe en concomitancia la desaparición de botón aórtico, depresión de bronquio izquierdo, desviación de la tráquea (o sonda naso gástrica) y la presencia de hemotórax (16).
Ya sea basado en los hallazgos radiográficos o dado las características del accidente que nos hagan sospechar TTC, el examen de regla a realizar es la Tomografía Computada (TC) de Tórax con medio de contraste, el cual nos da un 100% de valor predictivo negativo para este diagnostico. Hallazgos al TC sugerentes de transección aórtica incluyen: hematoma de mediastino contiguo a la aorta, falso aneurisma, irregularidad del contorno aórtico, lumen aórtico seccionado o presencia de un flap intimal. Los equipos de última generación pueden realizar reconstrucciones similares a la angiografía convencional. Lo que es muy útil para planificar el tratamiento definitivo.(14)
La ecografía transesofágica (ETE) ha tomado mucha atención este ultimo tiempo, al ser un examen muy sensitivo en patología aórtica. Su utilidad se basa en la identificación de hematoma mediastinico por la presencia de una distancia igual o mayor 7 mm. entre el transductor y la pared aórtica a nivel de la aorta descendente proximal, junto a la presencia de lesiones en la intima. La ETE no visualiza la aorta ascendente, aunque las lesiones de esta son anecdóticas en patología traumática. Lamentablemente es un examen que no se encuentra en todas la unidades de emergencia, además de requerir entrenamiento y experiencia del operador (15).
Una vez hecho de diagnóstico de TTC, su historia natural esta dominada por el temor de la ruptura inminente. El momento de este evento es impredecible pudiendo ser de horas a meses. Se debe iniciar un tratamiento farmacológico agresivo para el control de la hipertensión, con beta bloqueadores o nitroprusiato, idealmente con monitorización invasiva a través de catéter en arteria pulmonar. Autores como Fabian et al (17) han mostrado que con una terapia médica agresiva es posible dilatar la reparación aórtica mientras se solucionan otras lesiones con riesgo vital y planificarla para el momento apropiado.
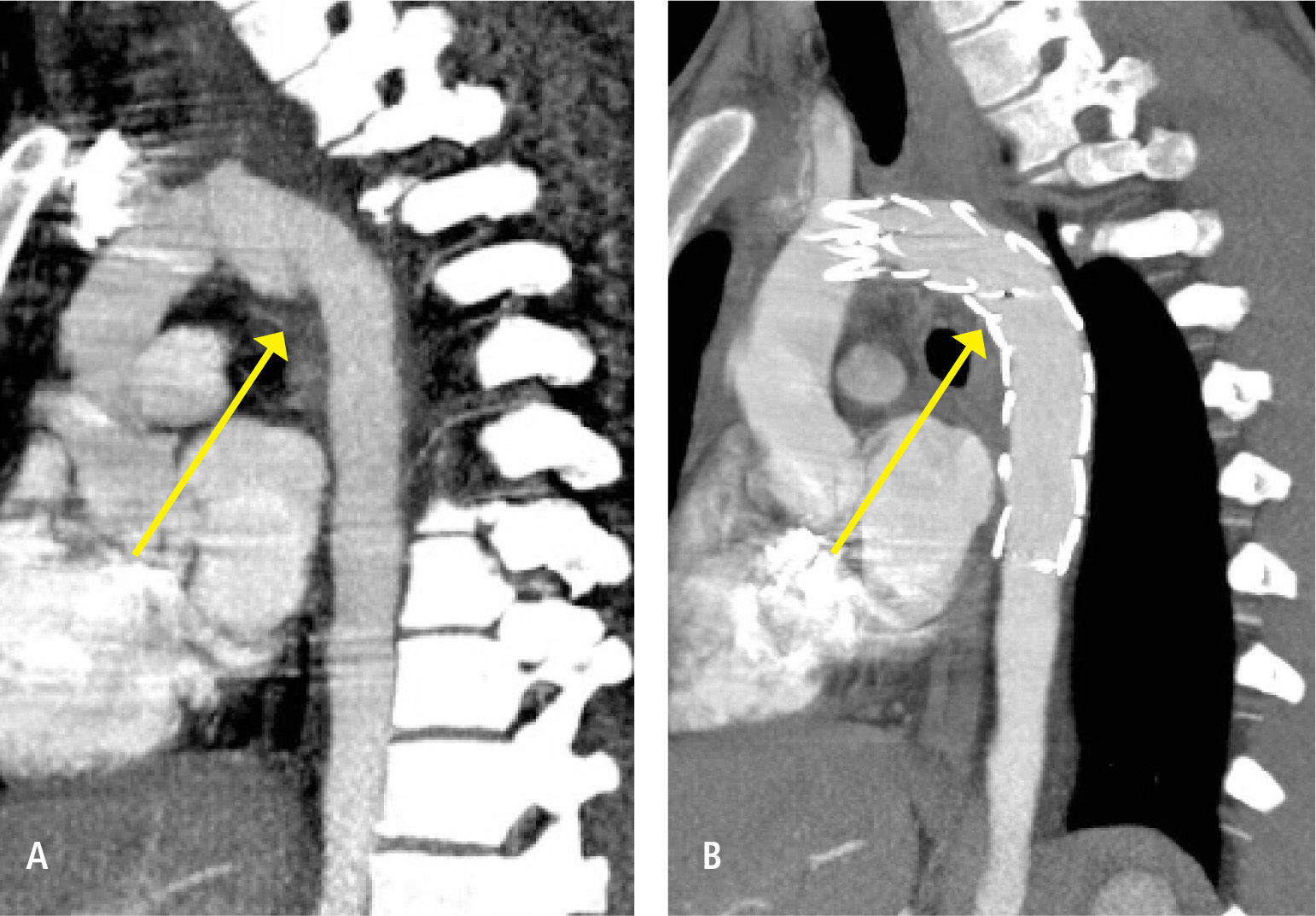
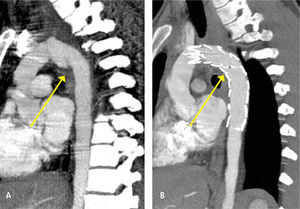
A pesar de recientes avances en técnicas quirúrgicas, apoyo anestésico y postoperatorio en unidades de alta complejidad, la cirugía de TTC con transección aórtica aún se asocia con alta morbimortalidad. Técnicas mínimamente invasivas pueden ser la solución a este problema. El uso de endoprótesis por vía endovascular se ha posicionado como el tratamiento de elección en aneurismas de aorta infrarenal desde 1991,(18) con excelentes resultados. Alentados por esta experiencia, muchos centros hoy en día han aplicado estos mismo principios para el manejo de transecciones aórticas secundarias a TTC. (Figura 7) Aunque el número de pacientes es bajo, varios autores han mostrado que es un procedimiento factible de realizar con muy buenos resultados, especialmente relacionado con paraplejia postoperatoria, cual es una de las complicaciones más temidas de este procedimiento. El tratamiento endovascular al ser menos invasivo puede ser realizado rápidamente una vez hecho el diagnostico. Queda por ver los resultados a largo plazo, mas aun tratándose de población por lo general joven. Se recomienda que este tratamiento debiera limitarse a centros que tiene experiencia en manejo endovascular, y que tengan posibilidad de seguimiento de sus paciente.
Paciente ingresa a urgencia con politraumatismo por caída en bicicleta de montaña. Dado la intensidad de la caída se solicita TC de tórax que muestra imagen compatible con transección aórtica (7A). Paciente fue tratado en forma exitosa con la instalación de una endoprótesis aórtica (7B).
La etiología del trauma vascular ha cambiado drásticamente estos últimos años, especialmente en países desarrollados y estables socio políticamente. En estos lugares, los accidentes de tránsito, la violencia civil y las lesiones vasculares iatrogenicas cobran cada vez mas importancia. Estas ultimas son las que sin duda han aumentado mayormente dado el aumento exponencial de procedimientos cardiovasculares “mínimamente invasivos” por vía percutánea como angiografías, angioplastias, colocación de marcapaso, etc. Es así como en muchos países de Europa, la proporción de injurias iatrogénicas excede el 40% (19, 20).
Estas lesiones tienden a ocurrir en pacientes mayores, siendo el vaso más comúnmente lesionado la arteria femoral, seguido por la arteria braquial. Esto es esperable, ya que ambos sitios son los más frecuentemente usados para el acceso vascular en procedimientos intervencionistas (21).
A pesar que son los procedimientos cardiovasculares los que presentan mayor proporción de lesiones iatrogénicas, no podemos olvidar que ningún procedimiento quirúrgico está exento de eventuales lesiones, como falso aneurisma axilar después de un estabilización humeral, trauma sobre la arteria carótida o subclavia después de la inserción de un catéter central, ligadura de la arteria mesentérica superior durante una operación de Whipple, injuria de la aorta torácica durante operación de Nissen, avulsión del tronco tibio-peroneo durante cirugía ortopédica, por nombrar algunas.
Fuera del ámbito cardiovascular, otro tipo de lesión iatrogénica que ha cobrado mucha importancia corresponde a lesiones derivadas de procedimientos laparoscópicos. Estos son cada día más frecuentes y abarcan diversas patologías del abdomen y pelvis. Se pueden lesionar grandes vasos abdominales con la aguja de insuflación ó en el momento de la inserción de los trócares. También se describe la embolia aérea de CO2 (22).
Una lesión catalogada como iatrogénica pero que en rigor no es provocada por un acto médico, corresponde a lesiones producidas en drogadictos endovenosos, afortunadamente no muy frecuente en nuestro país, siendo la lesión más típica el aneurisma micótico (23).
Las lesiones más frecuentemente encontradas en trauma vascular iatrogénico son falsos aneurismas y hemorragias. En menor porcentaje encontramos obstrucción vascular aguda, embolías distales y fístulas arterio - venosas (24).
Es importante recalcar que el trauma iatrogénico de origen cardiovascular se asocia con una mortalidad generalmente baja, a diferencia del trauma iatrogénico de origen no cardiológico en que la mortalidad es mucho mayor, ya que en general el diagnóstico se hace más tardío y se produce en sitios de más difícil acceso, con lo cual se dificulta su control y tratamiento (25).
Mientras que las técnicas mínimamente invasivas pueden dar cuenta de muchas de las lesiones iatrogénicas, también están siendo usadas cada vez más como una estrategia de tratamiento. Los avances en la radiología intervencionista y las mejoras tecnológicas han permitido que las técnicas percutáneas sean usadas para tratar la hemorragia y obtener el control vascular. Esto permite estrategias de tratamiento mucho más seguras, rápidas y menos invasivas que las usadas previamente. Los únicos inconvenientes con tales medidas son la necesidad de un conocimiento radiológico experto y una infraestructura específica que puede no estar disponible en muchos centros.
Respecto del tratamiento específico de los falsos aneurismas, lesión más frecuente en trauma vascular iatrogénico, existe evidencia que apoya el uso de trombina inyectable bajo visión ecográfica como un tratamiento efectivo. Un buen esquema de tratamiento sería comprimir directamente el sitio de la lesión ya sea en forma ciega o bajo visión ecográfica como primera línea de tratamiento, reservando el uso de trombina en los pacientes en los cuales la compresión no ha dado resultado (26).
ConclusiónSi bien el trauma vascular ocupa un bajo lugar dentro del total de lesiones en trauma, su extrema gravedad la hace merecedora de mucha importancia. La evolución del trauma vascular ha variado en la historia de la humanidad, desarrollándose principalmente en los conflictos bélicos en distintos lugares del mundo. Hoy en día, dado la disminución de guerras, las principales causas de trauma vascular corresponden a accidentes de transito, violencia civil y iatrogenia. Las extremidades continúan siendo el principal sitio de lesiones vasculares, y su diagnóstico generalmente se realiza con el examen físico ante la presencia de signos “duros” y “blandos”. La lesión de vasos intratorácicos e intraabdominales requieren de imágenes para su diagnóstico.
La revolución endovascular no esta ajena en el manejo del trauma, y es así como muchas lesiones se tratan por esta vía, siendo las más beneficiada las lesiones de aorta.