Las úlceras diabéticas y la mala cicatrización son algunas de las complicaciones graves que pueden ocurrir después de una lesión en la piel en personas con diabetes mellitus. La ulceración en pie es la causa más frecuente de hospitalización, la cual puede llevar a la amputación hasta en un 85% de los casos a pesar de la atención médica. Por otra parte, la ulceración afecta del 12 al 25% en personas diagnosticadas con diabetes en algún momento de su vida, la cual representa una carga importante en términos monetarios para el sector salud. Por lo anterior la ingeniería de tejidos se dedica a desarrollar soluciones novedosas para combatir la perdida de tejido mediante el remplazo o restauración de la parte afectada. En el caso de la piel se han utilizado una gran variedad de biomateriales poliméricos que sirven como andamiajes para ayudar en los procesos de regeneración tisular, sin embargo todavía existe una creciente necesidad de materiales novedosos que asistan en los procesos biológicos de restablecimiento de la función del tejido u órgano dañado. En este trabajo se hace una revisión de aquellos materiales de origen polimérico actualmente en desarrollo para el tratamiento de la úlcera diabética y cierre de herida.
Diabetic ulcers and the poor wound healing are some of the serious complications that can occur after injury of the skin in people with diabetes mellitus. Foot ulcers are the most common cause of hospitalization, and can lead to amputation in up to 85% of cases, despite medical attention. Moreover, ulceration affects 12% to 25% of people diagnosed with diabetes at some point in their lives, which represents an important burden in monetary terms for the health sector. Thus, tissue engineering is dedicated to develop novel solutions to the loss of tissue through replacement or restoration of the affected part. In the case of the skin, a great variety of polymeric biomaterials have been employed to help in the processes of tissue regeneration. However, there is still an increasing need for novel materials to help in the biological processes of re-establishing the function of the tissue or damaged organ. This paper presents a review of some polymeric materials that are currently being developed for the treatment of diabetic ulcers and wound closure, and the future of this area of study.
Diferentes complicaciones se pueden desarrollar en los pies de los pacientes diabéticos, entre las que se incluyen la neuropatía, la arteriopatía periférica, las infecciones, las ulceraciones y la gangrena1. En especial las úlceras diabéticas son complicaciones crónicas que conllevan consecuencias graves en aspectos económicos (por ejemplo: altos costos hospitalarios) y de salud, además de tener un mal pronóstico2. La úlcera diabética se puede definir desde diferentes perspectivas: clínica, biológica, evolutiva, entre otras, de forma simple se define como una lesión cutánea donde los procesos de cicatrización se encuentran alterados3.
Las estadísticas acerca de la prevalencia de la úlcera en pie diabético ha sido poco reportada, sin embargo se estima que el riesgo de desarrollar una úlcera diabética es de 12 a 25% a lo largo de la vida del paciente4 y que aproximadamente un 4% padece de úlceras en extremidades inferiores5. De acuerdo a las cifras reportadas en la literatura 371 millones de personas en el mundo han sido diagnosticadas con diabetes mellitus6. En México existen 10 millones de pacientes de acuerdo a los datos epidemiológicos del 2012 7, por lo que se puede esperar que aproximadamente 400 mil personas padezcan de alguna ulceración en pie en la República Mexicana, y lo cual constituye un problema grave de salud en la población.
Una de las consecuencias directas de las ulceraciones en pie diabético es la amputación, esta deteriora considerablemente la calidad de vida de los pacientes8. Se estima que en el 85% de los casos de amputaciones de extremidades inferiores hubo presencia previa de ulceración, y estas han llegado a ser consideradas como marcadores de resultados poco favorables para los pacientes con diabetes9. La reducción en la incidencia de esta complicación depende del entendimiento de su etiopatogenia y de un control adecuado de la enfermedad, así como de medidas preventivas para evitar su evolución. A pesar de que el primer paso para un tratamiento exitoso de las ulceraciones en paciente diabéticos es el manejo y compresión de los mecanismos de la enfermedad, estos no han sido del todo entendidos debido a su complejidad y origen multifactorial, además es un hecho que en estos pacientes hay un deterioro en los procesos de la cicatrización de heridas10. Por lo tanto, estrategias que ayuden a la regeneración del tejido cutáneo y a la activación correcta de los mecanismos de formación del coágulo son necesarias.
Ingeniería de tejidos y biomaterialesEl área de los biomateriales y la ingeniería de tejidos es relativamente reciente y ha cobrado gran importancia en la investigación desde hace aproximadamente 20 años con la publicación en 1993 en la revista Science de Joseph Vacanti y Robert Langer, donde por primera vez en literatura científica se usó el término ingeniería de tejidos y se definió como un área para el desarrollo de sustitutos funcionales de tejido dañado11. Desde entonces se estableció como un área de estudio interdisciplinaria ya que aplica los conocimientos de la bioingeniería, la química, la física, la biología, entre otras disciplinas para resolver problemas asociados a la pérdida de tejido o el fallo funcional de órganos12. A pesar de que este concepto es nuevo y fue acuñado en la literatura por Vacanti y Langer, la idea de los sustitutos biológicos data desde el siglo xvi y uno de sus enfoques incluye el uso de biomateriales que sirvan como andamiajes para ayudar en los procesos de regeneración tisular13.
Los biomateriales deben de poseer características funcionales, ya que deben cumplir con un propósito definido, su principal aplicación en la ingeniería de tejidos consiste en reparar o reconstruir las partes del cuerpo humano14. Diferentes clasificaciones son tomadas en cuenta para su estudio, entre la más usada es la que los divide en cuatro grandes grupos: cerámicos, metales, poliméricos y compuestos15. En este trabajo solo se abordarán a los materiales poliméricos y su uso en el tratamiento de la úlcera diabética o curación de heridas, aunque cabe mencionar que otros tipos de materiales también han sido empleados con estos fines, por ejemplo las soluciones coloidales de plata, que pertenecen a los materiales metálicos16.
Materiales poliméricosUn polímero es un compuesto formado por varias unidades repetitivas denominadas monómeros, la mayoría consiste de un número grande de unidades (por ejemplo: de miles a millones), por esta razón se incluyen en el grupo de las macromoléculas. El término polímero se deriva de las palabras griegas “poly” y “meros” que significan muchos y partes, respectivamente; por consiguiente de forma muy simplista la definición de polímero es la unión de muchas partes17. Existen una gran variedad de materiales poliméricos, su clasificación es amplia y se basa en diferentes propiedades y características, desde su origen (sintéticos, semisintéticos y naturales) hasta los llamados polímeros inteligentes que responden a un estímulo determinado, de hecho en épocas recientes se habla de polímeros con propiedades de autorreparación definidos como materiales que tienen la capacidad de recobrar sus características después de un daño18. Los avances en la química de polímeros, su gran variedad en estructura y tipo, así como su estudio han abierto la posibilidad a una gran gama de aplicaciones en la medicina regenerativa.
Úlcera diabética y sustitutos poliméricosEl uso de vendajes de diferentes materiales, ya sean sintéticos o naturales, para asistir los procesos de reparación de las heridas comenzó buscando una sola funcionalidad: la protección de la lesión, es decir una función pasiva. En años recientes la idea ha evolucionado con el fin de crear materiales que tengan un rol activo y que ayuden a que las heridas sanen de forma más rápida o promoviendo la regeneración de tejido (por ejemplo: proliferación de fibroblastos y queratinocitos)19. El funcionamiento de los biomateriales con propiedades bioactivas para los procesos de cierre de heridas se basa en las evidencias de su intervención positiva en la regulación de la expresión de citoquinas y factores de crecimiento20, especialmente en el paciente diabético donde los procesos de reparación se encuentran alterados. Actualmente, existen una gran variedad de vendajes para asistir los procesos de curación de la úlcera diabética, sin embargo, no hay un material que cumpla con todas las funciones deseadas: proveer un ambiente húmedo, ofrecer protección a infecciones secundarias, eliminar el exudado y fomentar la regeneración del tejido.
El diseño de materiales aplicados a la medicina no es sencillo y todos los vendajes presentan desventajas, por ejemplo, altos costos, posible desarrollo de reacciones alérgicas, riesgo de provocar dermatitis u otras consecuencias clínicas por su aplicación en úlceras con infecciones8. En general la primera condición a cumplir de un material destinado a la aplicación clínica o en el ser humano, es la biocompatibilidad, el segundo requisito es la funcionalidad. En la ingeniería de tejidos se tienen evidencia clara que el uso de biomateriales que simulan la matriz extracelular impactan notablemente en la proliferación y diferenciación celular, la cual a su vez es clave para la regeneración tisular, sin embargo, el conocimiento en esta área es aún escaso y todavía se trabaja en encontrar las condiciones exactas para controlar o dirigir dichos procesos21.
Los materiales utilizados para las ulceraciones crónicas en diabéticos pueden agruparse en diferentes tipos de sistemas, una de las clasificaciones más usadas es aquella que los divide en: hidrocoloides, hidrogeles, espumas y filmes, en otra clasificación estos quedan englobados dentro de la categoría de los materiales avanzados, y se complementan con los materiales básicos y los vendajes antimicrobianos22. A continuación se discute brevemente los materiales poliméricos actualmente utilizados para el cierre de heridas dependiendo de su origen, cabe mencionar que en esta clasificación también se engloban la mayoría de los sistemas antes mencionados.
- a)
Materiales poliméricos naturales: también llamados biopolímeros, se obtienen como su nombre lo indica de fuentes naturales, un ejemplo dentro de esta categoría es el colágeno que ha adquirido gran importancia en los últimos años debido a sus propiedades únicas como la baja inmunogenicidad. En específico, los hidrogeles de colágeno tienen similitud estructural con la matriz extracelular biológica y promueven la migración, la proliferación y la adhesión de las células. Estudios anteriores de la biocompatibilidad de los hidrogeles de colágeno utilizados en la reconstrucción de órganos como la piel y el intestino delgado reportan que no presentan toxicidad, lo cual evita que haya una inflamación crónica23. Otro ejemplo de un polímero de origen natural es el ácido hialunórico, el cual se ha empleado en la curación de heridas, su efecto positivo se debe posiblemente a la capacidad que posee de estimular la proliferación de fibroblastos, esto según estudios reportados in vivo and in vitro24.
- b)
Materiales poliméricos sintéticos: El poli (óxido de etileno), el ácido poliláctico, la policaprolactona, y el ácido polivinílico son polímeros fabricados por el hombre, aplicados en el cierre de heridas. Específicamente para la úlcera diabética el uso de redes poliméricas sintéticas o también llamados hidrogeles de origen sintético (polímeros entrecruzados insolubles) es común. Un ejemplo son los geles de poli(vinil pirrolidona), los cuales se pueden obtener por síntesis químicas a partir del monómero (N-vinil pirrolidona) o por procedimientos que involucran la exposición de soluciones del polímero a la radiación25.
- c)
Materiales poliméricos semisintéticos: producto de la combinación de un material sintético con un material de origen natural, surgieron de la necesidad de compensar las desventajas de ambos sistemas o complementar sus propiedades. Por ejemplo, el colágeno puede ser reticulado con otros polímeros mediante modificaciones químicas mejorando sus propiedades, así mismo, existen muchos reportes de modificaciones químicas con diferentes reactivos de bajo peso molecular como: imidas, anhídridos, cloroanhídridos, haluros de acilo, isocianato, ácido succínico, epoxi, etc.23. Cabe mencionar que el uso de combinaciones de polímeros solamente sintéticos es también común en la literatura26.
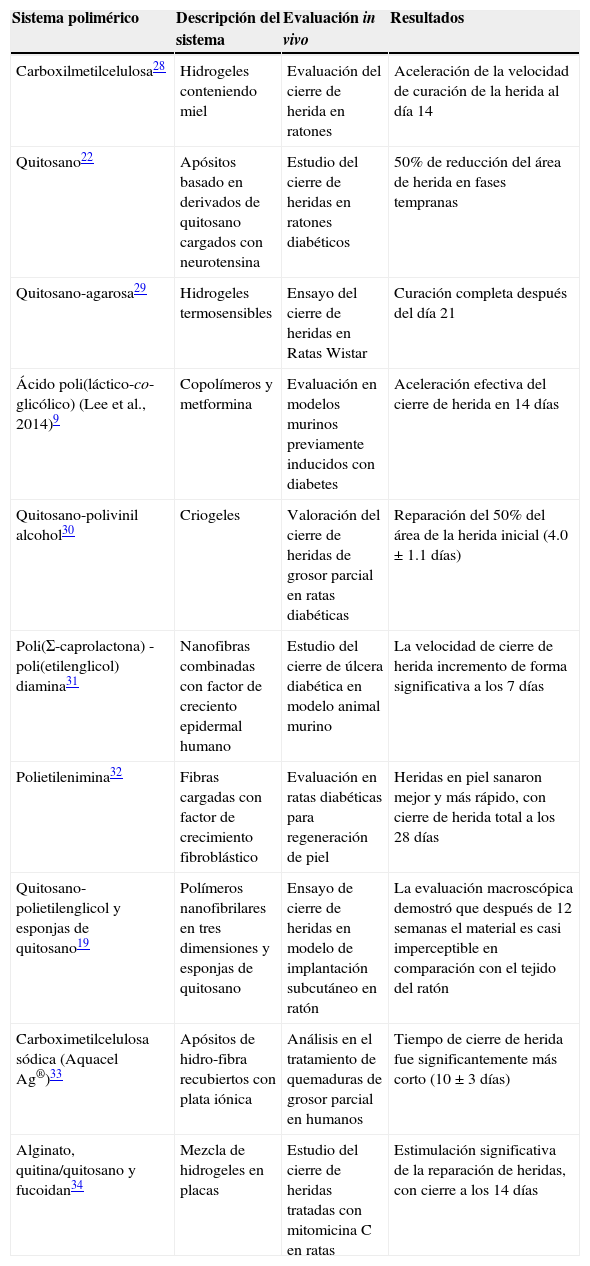
En la tabla 1 se muestra una compilación breve de estudios recientes y representativos de materiales desarrollados para el cierre de heridas en que se observa la gran variedad de estrategias que pueden ser usadas para este propósito y que a pesar del número amplio de estudios que se encuentran en literatura la mayoría falla en llevar dichos materiales a etapas clínicas, o solo se quedan con los estudios en modelos in vivo. Así mismo, los estudios acerca de la efectividad de los materiales usados en úlcera diabética no son concluyentes, sin embargo en la literatura se reporta una mayor cantidad de pacientes que han logrado el cierre de la herida con ayuda de diferentes tipos de biomateriales en comparación cuando solamente se usa solución salina y gasas. En un estudio llevado a cabo en Inglaterra, se utilizó la técnica de polimerización por plasma para producir un filme de un polímero en el que los queratinocitos se pueden adherir, en este estudio se logró la curación completa en seis úlceras de nueve, en seis pacientes con diabetes27. Por lo tanto, la importancia de los biomateriales es evidente y es imperativo ampliar el conocimiento que se tiene en esta área.
Ejemplos de sistemas poliméricos estudiados para su uso en úlcera diabética y cierre de heridas
| Sistema polimérico | Descripción del sistema | Evaluación in vivo | Resultados |
|---|---|---|---|
| Carboxilmetilcelulosa28 | Hidrogeles conteniendo miel | Evaluación del cierre de herida en ratones | Aceleración de la velocidad de curación de la herida al día 14 |
| Quitosano22 | Apósitos basado en derivados de quitosano cargados con neurotensina | Estudio del cierre de heridas en ratones diabéticos | 50% de reducción del área de herida en fases tempranas |
| Quitosano-agarosa29 | Hidrogeles termosensibles | Ensayo del cierre de heridas en Ratas Wistar | Curación completa después del día 21 |
| Ácido poli(láctico-co-glicólico) (Lee et al., 2014)9 | Copolímeros y metformina | Evaluación en modelos murinos previamente inducidos con diabetes | Aceleración efectiva del cierre de herida en 14 días |
| Quitosano-polivinil alcohol30 | Criogeles | Valoración del cierre de heridas de grosor parcial en ratas diabéticas | Reparación del 50% del área de la herida inicial (4.0±1.1 días) |
| Poli(Σ-caprolactona) - poli(etilenglicol) diamina31 | Nanofibras combinadas con factor de creciento epidermal humano | Estudio del cierre de úlcera diabética en modelo animal murino | La velocidad de cierre de herida incremento de forma significativa a los 7 días |
| Polietilenimina32 | Fibras cargadas con factor de crecimiento fibroblástico | Evaluación en ratas diabéticas para regeneración de piel | Heridas en piel sanaron mejor y más rápido, con cierre de herida total a los 28 días |
| Quitosano-polietilenglicol y esponjas de quitosano19 | Polímeros nanofibrilares en tres dimensiones y esponjas de quitosano | Ensayo de cierre de heridas en modelo de implantación subcutáneo en ratón | La evaluación macroscópica demostró que después de 12 semanas el material es casi imperceptible en comparación con el tejido del ratón |
| Carboximetilcelulosa sódica (Aquacel Ag®)33 | Apósitos de hidro-fibra recubiertos con plata iónica | Análisis en el tratamiento de quemaduras de grosor parcial en humanos | Tiempo de cierre de herida fue significantemente más corto (10±3 días) |
| Alginato, quitina/quitosano y fucoidan34 | Mezcla de hidrogeles en placas | Estudio del cierre de heridas tratadas con mitomicina C en ratas | Estimulación significativa de la reparación de heridas, con cierre a los 14 días |
Aun cuando la úlcera diabética es una complicación que se puede prevenir siguiendo las medidas profilácticas adecuadas (ejemplo: higiene de mantenimiento, calzado protector, ente otros) y por medio de un buen manejo clínico de la diabetes, es un hecho que existe una gran cantidad de pacientes con problemas graves de úlceras en extremidades inferiores. Por otra parte, aunque diferentes tipos de vendajes y/o apósitos se hayan disponibles para el tratamiento de ulceraciones, ninguno se ha estudiado suficientemente para establecer cuál es el más eficiente, por tal motivo las guías de tratamiento varían dependiendo de la institución o el hospital, así como de los recursos económicos disponibles. De la misma forma no hay estudios estandarizados que permitan la comparación efectiva de los estudios disponibles en la literatura. En conclusión, la investigación de biomateriales en la ingeniería tisular debe de proponer nuevas alternativas que mejoren la funcionalidad y disponibilidad de biomateriales que sean convenientes en aspectos de costo-beneficio.
FinanciamientoNo se recibió patrocinio para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Los autores agradecen al proyecto UAEM-2820 y al proyecto UAEM con clave FE13-13.