¿ INTRODUCCIÓN
El cáncer de pene de células escamosas es una patología rara en Europa y Norteamérica; representa de 0.4% a 0.6% de todas las neoplasias.1,2 La presencia y extensión de las metástasis linfáticas es el factor pronóstico más importante, localizándose en 28% a 64% de los enfermos al momento del diagnóstico, aunque se confirman en 47% a 85% de los casos, sin embargo, 25% tendrán metástasis sin ganglios palpables.2-6
La diferenciación sarcomatoide (células en aro, metafísico, o bifásico) es una variante rara que se origina en las células epiteliales, se presenta en 4% de todos los casos de cáncer de pene, se caracteriza por un comportamiento agresivo y rápidamente metastático, especialmente a hueso, pulmón y pericardio, siendo de mal pronóstico a corto plazo.4,5,7-10 Debido a que la sobrevida a cinco años se reduce a menos de 50% en presencia de invasión ganglionar, la linfadenectomía tiene un papel muy importante en el tratamiento, siendo curativa en 75% de los casos con uno o dos ganglios invadidos y en 20% con invasión pélvica, por lo que la linfadenectomía ilio-inguinal bilateral es el tratamiento más efectivo para erradicar las metástasis ganglionares.2,3 Sin embargo, a pesar de que este es el manejo recomendado, no está exento de complicaciones, ya que tiene una morbilidad informada de entre 24% a 87% presentando infección, necrosis de los colgajos, dehiscencia de la herida, linfedema o linfocele e incluso una mortalidad relacionada al procedimiento de 1-3%.1,3,11-14
Debido a esto, se han desarrollado técnicas que limitan esta morbi-mortalidad. La linfadenectomia modificada por Catalona, propone reducir la morbilidad y conservar el beneficio terapéutico mediante la exclusión de la disección de los ganglios laterales a la arteria femoral, caudales a la fosa oval, preservación de safena y sin trasposición del sartorio, con lo que se reporta necrosis del colgajo de 2.5% y linfedema de 3.4%.15-17
Otra opción que disminuye el porcentaje de sobre tratamiento de estos pacientes y disminuye la morbilidad asociada a éste, es la biopsia del ganglio centinela descrita inicialmente por Cabañas.18 Actualmente mediante un marcaje dinámico podemos localizar el primer relevo ganglionar e identificar presencia o ausencia de células tumorales y la realización de la linfadenectomía.19-21
En años recientes el advenimiento de las técnicas de mínima invasión nos han permitido una recuperación más rápida, menor dolor postoperatorio y en el caso de la linfadenectomía pélvica una menor morbilidad relacionada al procedimiento especialmente en el caso del linfocele y sangrado transoperatorio,22,23 además de una mejor visualización de las estructuras anatómicas. Es por todo lo anterior que consideramos que el abordaje pélvico laparoscópico y linfadenectomía inguinal modificada combinados en casos de pacientes de alto riesgo como la diferenciación sarcomatoide ofrecen seguridad y una morbilidad menor que las técnicas habituales.
¿ PRESENTACIÓN DEL CASO
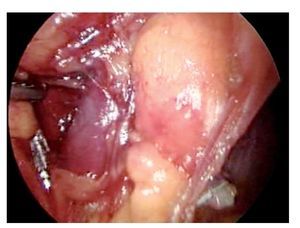
Hombre de 65 años, originario y residente del Estado de México, casado, católico, campesino, con antecedente de trauma ocular que condicionaba amaurosis. Inició su padecimiento en marzo del 2009 con incapacidad para retracción del prepucio, sin referir dificultad para la micción. Desarrollando en aproximadamente dos meses lesión exofítica, indolora, dura, vegetante de aproximadamente 3 cm en glande, que condicionaba disuria y hematuria al final de la micción así como deformidad del prepucio. Se realizó falectomía total en mayo de 2009, con reporte histopatológico de carcinoma epidermoide sarcomatoide ulcerado en glande de 4.4 cm por 3.7 cm con infiltración a cuerpo esponjoso y meato uretral, con permeabilidad vascular. Se clasificó como T3, N0,M0. Debido al estadio clínico y la variante histológica que confería mal pronóstico se realizó linfadenectomía inguinal bilateral y pélvica por vía laparoscópica. De manera preoperatoria se manejó con antibiótico de amplio espectro por seis semanas terminadas las cuales no se palpaban ganglios inguinales.
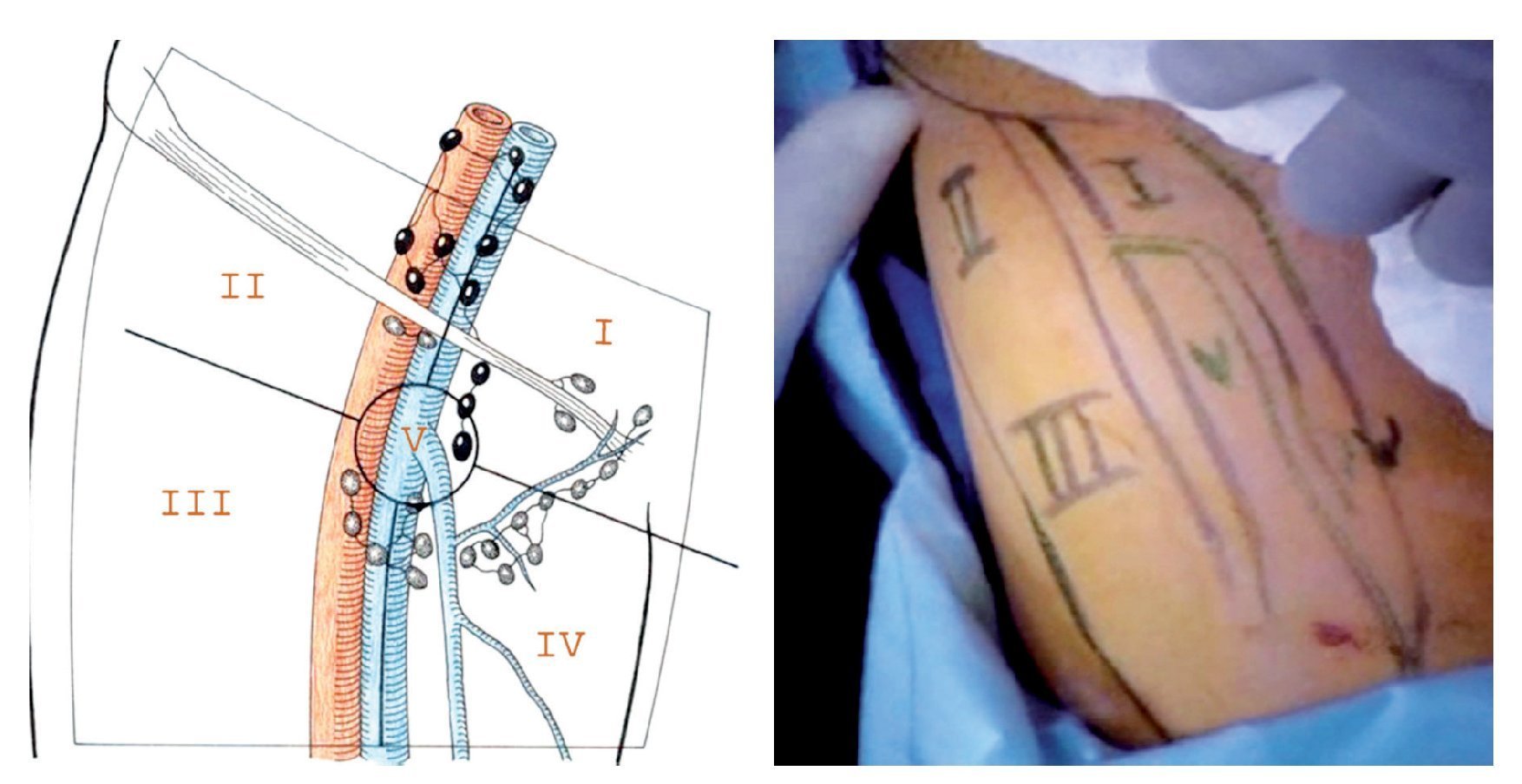
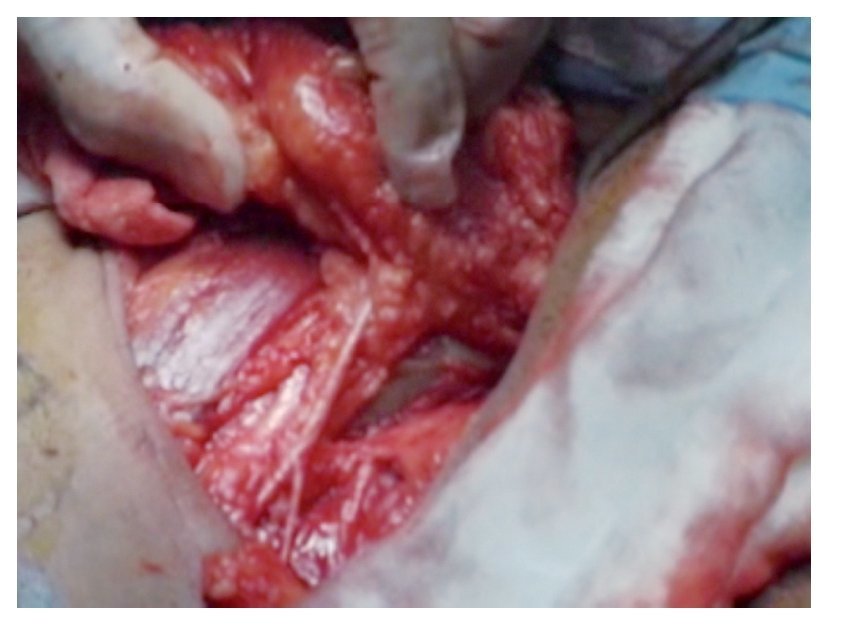
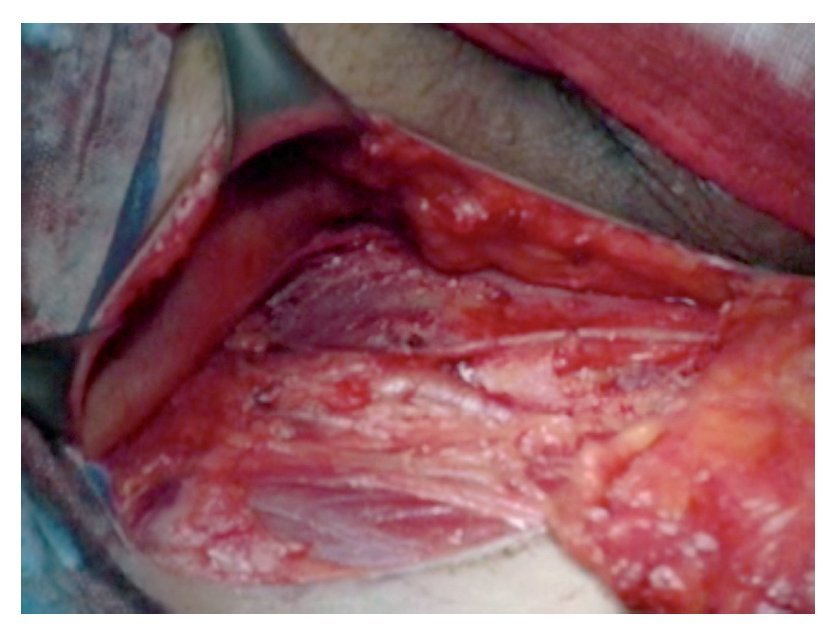
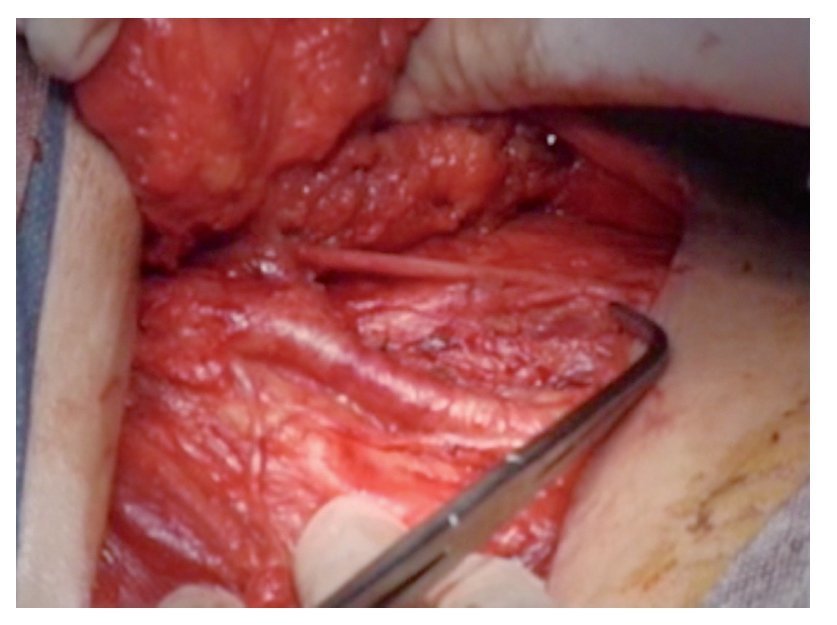
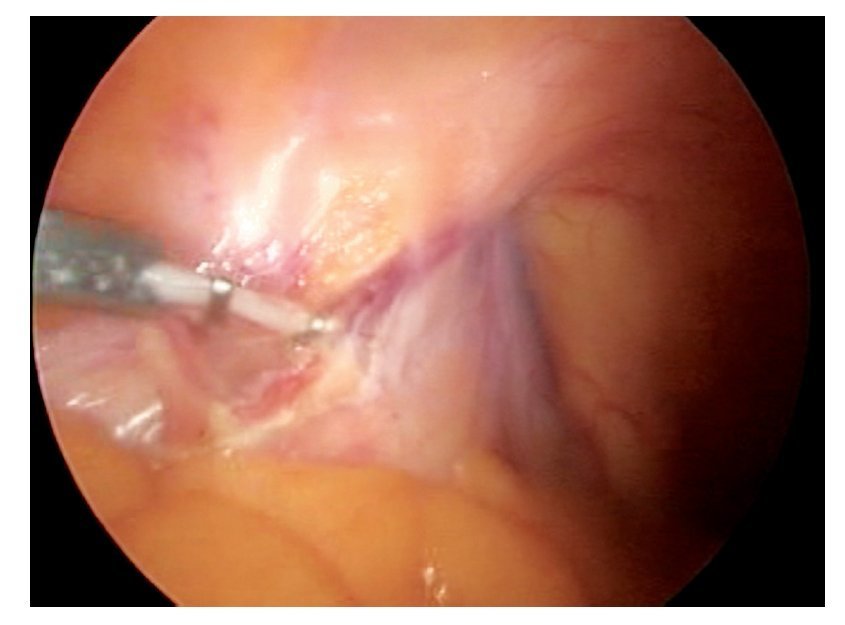
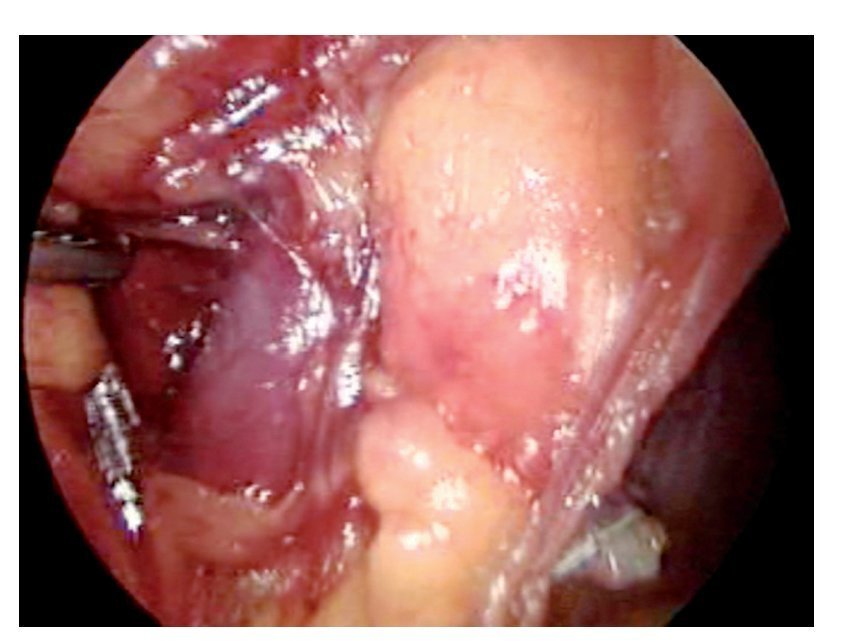
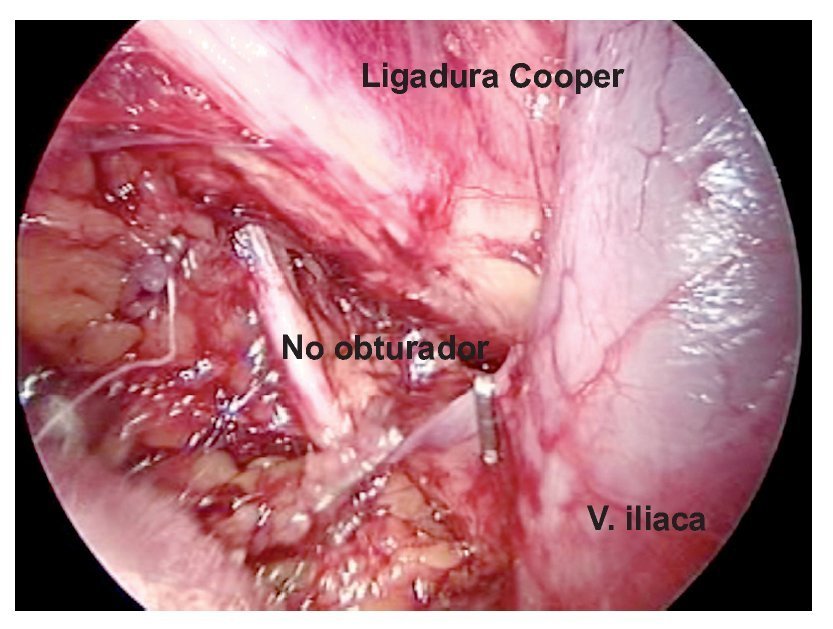
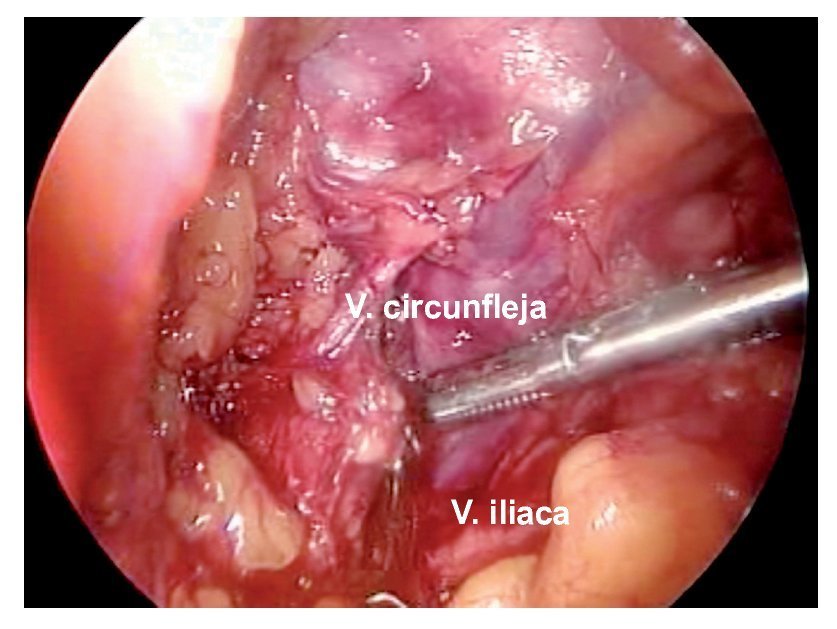
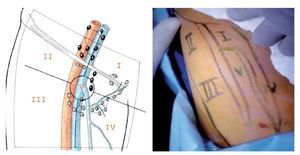
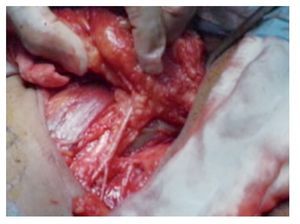
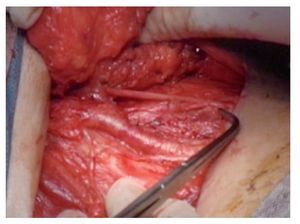
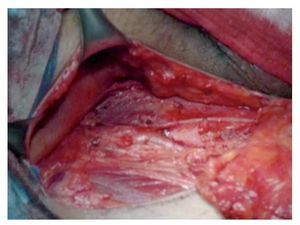
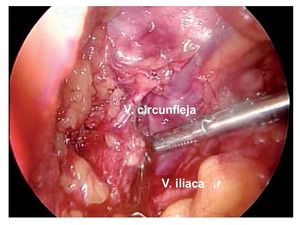
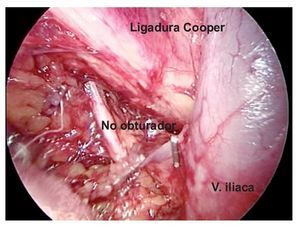
Técnica quirúrgica: Con el paciente en decúbito dorsal se colocan ambos miembros pélvicos en abducción y flexión de ambas rodillas exponiendo región inguinofemoral, se realizó una marcado con colorante ejemplificando zonas de Daseler de acuerdo a las cuales se realizara disección (Imagen 1). Se incide de manera oblicua sobre la región femoral derecha, aproximadamente 12 cm en longitud, iniciando formación de colgajos cutáneos superior en inferior, dejando espesor de aproximadamente 3 mm. Se identificaron los límites del triangulo de Scarpa (ligamento inguinal, abductor y sartorio). Una vez hechos los colgajos se inicia la disección de la zona I, vaciando ganglios superomediales, una vez disecado este sitio se continuó separando el tejido areolar de manera caudal localizando el cayado de la vena safena la cual se disecó (Imagen 2). Una vez separada la safena, se profundizó hasta localizar la fascia del músculo pectíneo e identificó la arteria femoral (Imagen 3) con lo que se resecó el grupo ganglional central (zona V), continuando la disección caudalmente siguiendo el trayecto de la femoral y la safena completando la linfadenectomía de grupos infero-laterales e infero-mediales (zona III y IV). Una vez hecho esto se observó la región limpia, pudiendo identificar la vena safena, arteria femoral, músculo pectíneo, sartorio, abductor largo (Imagen 4). Se decidió la trasposición de sartorio, cubriendo el paquete vásculonervioso. Se afrontó los colgajos y se cerró con técnica convencional, previa colocación de drenaje cerrado en lecho quirúrgico. Se repitió el procedimiento en la región contralateral. Con el paciente en decúbito dorsal, se colocó la aguja de Veres en la cicatriz umbilical. Se insufló CO2 a presión de 10 mm Hg, creando neumoperitoneo, se colocó un trócar de 12 mm en dicho sitio y la cámara de laparoscopia, aproximadamente 3 cm por debajo de la cicatriz umbilical, en línea media se colocó un trocar de trabajo de 10 mm bajo visión directa, el segundo y el tercer trocar de trabajo de 5 mm aproximadamente 5 cm lateral izquierdo y derecho. Se inició mediante un corte del peritoneo parietal y disección del cordón espermatico derecho, se indentificó el conducto deferente, el cual se ligó con clips de titanio y se cortó (Imagen 5). Se traccionó el conducto yse inició la disección de la vena iliaca común (Imagen 6), se disecó la adventicia retirando el tejido perivascular, se disea la vena circunfleja la cual se ligó y se cortó (Imagen 7), se localizó el ligamento inguinal en el borde superior, el ligamento de Cooper y el tubérculo púbico, retirándose el tejido areolar y ganglionar. Una vez hecho esto se separó la vena iliaca y se disecó hacia la arteria iliaca en el sentido postero-inferior localizándose el nervio obturador, retirando los ganglios de la fosa obturatríz. Al retirar el tejido ganglionar se pudo identificar adecuadamente la vena iliaca, el nervio obturador y el ligamento inguinal y de Cooper (Imagen 8) con lo que se completó la linfadenectomía pélvica. Se dejó abierto el peritoneo para evitar formación de linfoceles. Se repitió el procedimiento en la región contralateral y se retiran ganglios con bolsa extractora. Se cerraron las incisiones con la técnica convencional dando por terminado el procedimiento sin complicaciones o eventualidades. Durante su evolución presentó infección y necrosis de ambos colgajos fue manejado con curaciones y se egresó a los siete días de estancia. Actualmente debido a invasión ganglionar se encuentra en manejo con quimioterapia.
Imagen 1.Grupos ganglionares inguinales de Daseler.
Imagen 2.Vena safena derecha.
Imagen 3. Arteria femoral y vena safena
Imagen 4. Región inguinal derecha limpia.
Imagen 5. Ligadura de conducto deferente.
Imagen 6. Disección de vena iliaca derecha.
Imagen 7. Ligadura de vena circunfleja derecha.
Imagen 8. Linfadenectomía terminada.
¿ DISCUSIÓN
El cáncer de pene de células escamosas es una patología rara, representa de 0.4% a 0.6% de todas las neoplasias. Dentro de estos, la diferenciación sarcomatoide es una variante rara que se origina en las células epiteliales, se presenta en 4% de todos los casos de cáncer de pene, es agresiva y rápidamente metastásica, especialmente a hueso, pulmón y pericardio, siendo de mal pronóstico a corto plazo.1,2,4,5 La presencia y extensión de las metástasis linfáticas es el factor pronóstico más importante, localizándose en 28-64% de los enfermos al momento del diagnóstico aunque se confirman en el 47-85% de los casos, sin embargo 25% tendrán metástasis sin ganglios palpables.1,2,13 Por lo que consideramos que la linfadenectomía inguinal y pélvica sigue siendo el tratamiento de elección en estos pacientes, a pesar de la morbilidad que puede llegar a ser grave e incluso la mortalidad de hasta 3%.13 No cabe duda que la gran mayoría de los pacientes pueden ser sobre-tratados, sin embargo el beneficio que se obtiene con la linfadenectomía supera por mucho el riesgo del procedimiento, ya que incluso con ganglios positivos como en nuestro paciente puede alcanzarse sobrevida a cinco años hasta en 20% de los enfermos y ser curativa aun con dos ganglios inguinales invadidos hasta en 75% de los casos.2 Consideramos además que la técnica laparoscópica en la linfadenectomía pélvica ofrece buenos resultados en cuanto al control oncológico, con mejor visualización de las estructuras, recuperación postoperatoria más rápida. Sin embargo, debe llevarse a cabo por cirujanos entrenados en este procedimiento. La linfadenectomía inguinal modificada debe ser el procedimiento de elección habiendo demostrado un buen control oncológico así como menor índice de complicaciones como linfocele, linfedema, necrosis de los colgajos e infecciones.15,16
Respecto a la realización de ambos procedimiento en el mismo tiempo quirúrgico deberá seleccionarse adecuadamente al paciente de acuerdo a estado físico, co-morbilidades y estado nutricional ya que el trauma quirúrgico es significativo y no todos los casos son candidatos.
¿ CONCLUSIONES
El cáncer epidermoide de pene es una patología rara, agresiva y con mal pronóstico ya que en nuestro medio el diagnóstico es en la mayoría de los casos tardío, además de esto la asociación de una variante sarcomatoide confiere mayor agresividad y baja sobrevida encontrando metástasis al diagnóstico en 25%. La linfadenectomía inguinal y pélvica debe realizarse en todos los enfermos con mal pronóstico dado ya sea por grado de diferenciación, tamaño, profundidad de invasión o variantes asociadas ya que puede ser curativa en un gran porcentaje de enfermos y en caso de invasión pélvica mejora la sobrevida hasta en 20% a los cinco años a pesar de la morbi-mortalidad asociada. El abordaje laparoscópico ofrece amplias ventajas en cuanto a recuperación, así como un resultado oncológico adecuado.
Correspondencia: Dr. Carlos E.
Shuck-Bello. Calzada de Tlalpan N° 4800. Sección XVI, 14000. Delegación Tlalpan.
Teléfono: 5665 3511.