Diversos estudios han demostrado que los pacientes con una enfermedad mental persistente o grave presentan un mayor riesgo de obesidad, tanto como consecuencia de la enfermedad en sí como a causa de su tratamiento. No obstante, la obesidad de estos pacientes podría estar relacionada con otros factores sociodemográficos, psicosociales y genéticos.
ObjetivoExplorar si la obesidad y otras comorbilidades físicas tienen una mayor prevalencia en pacientes ambulatorios psiquiátricos de larga evolución, en comparación con la población general.
DiseñoEstudio transversal en un contexto de Salud Mental Comunitaria rural, comparando los datos físicos y demográficos de pacientes ambulatorios psiquiátricos con los de la población general de la región e introduciendo un control respecto a edad, sexo, índice de masa corporal (IMC) y comorbilidad física.
ResultadosLos pacientes psiquiátricos eran de mayor edad y tenían valores superiores de IMC y más enfermedades crónicas. Se les diagnostica con mayor frecuencia hipertensión e hiperlipemia. Sin embargo, la obesidad está relacionada con la edad, el sexo y la comorbilidad, pero no con la presencia o ausencia de enfermedades psiquiátricas.
ConclusionesLos pacientes psiquiátricos son más obesos que los individuos de la población general, pero esto podría estar relacionado con factores físicos y demográficos: edad, enfermedad crónica y estilo de vida. Dichos factores también pueden ser la causa del aumento del riesgo de hipertensión e hiperlipemia. Todos estos factores podrían ser más relevantes que la presencia de la enfermedad mental en sí o su tratamiento.
Several studies have shown that patients with persistent or severe mental illness are at increased risk for obesity, both from the illness itself and from its treatment. Nevertheless, obesity in these patients could be related to other sociodemographic, psychosocial, and genetic factors.
AimTo explore whether obesity, and other physical comorbidity, are more prevalent in long-term psychiatric outpatients as compare to standard population.
DesignCross sectional study in a rural Community Mental Health Setting, comparing physical and demographic data from psychiatric outpatients with data from the general population of the region, controlling for age, gender, body mass index (BMI) and physical comorbidity.
ResultsPsychiatric patients were older, with higher BMIs and more chronic diseases. They are more frequently diagnosed with hypertension and hyperlipidemia. However, obesity is related to age, gender and comorbidity, but not to the presence or absence of psychiatric illnesses.
ConclusionsPsychiatric patients are more obese than the general population, but it might be related to physical and demographic correlates: age, chronic illness and lifestyle. These factors can be also responsible for their increase risk of hypertension and hyperlipidemia. All those factors could be more relevant than the presence of mental illness itself or its treatment.
La obesidad y los trastornos psiquiátricos tienen una prevalencia creciente y se asocian a diversas complicaciones de salud. Múltiples estudios han demostrado que las personas con enfermedades mentales graves constituyen una población vulnerable, con riesgo de sufrir diversas enfermedades médicas1–4, con unas tasas de mortalidad muy superiores5–7, o una esperanza de vida muy inferior de lo que se observa en la población general8,9. La obesidad y el sobrepeso constituyen problemas de salud frecuentes en la población general y son un motivo de preocupación creciente en poblaciones clínicas, en especial los pacientes con enfermedades mentales graves. Varios estudios contemporáneos indican que los pacientes con trastornos psiquiátricos persistentes o graves tienen una probabilidad de ser obesos superior a la de la población general10,11. Por otro lado, diversos artículos han investigado el riesgo de depresión y otros trastornos psiquiátricos, tomando a los individuos obesos como población índice12–15, y han puesto de manifiesto la existencia de una correlación débil entre la obesidad y el riesgo de depresión. Sea como fuere, la conclusión general de estos estudios es que son necesarias nuevas investigaciones sobre esta cuestión.
La controversia acerca de la relación entre obesidad y trastornos físicos y psiquiátricos es amplia. Existe un acuerdo general acerca de la asociación, pero la cuestión clave es si los pacientes psiquiátricos son más obesos y tienen más comorbilidades físicas, con una relación causal con sus problemas psiquiátricos, o si determinados trastornos físicos y la obesidad predisponen, de por sí, a sufrir padecimientos psiquiátricos. De hecho, este artículo está orientado al análisis de otra dimensión o hipótesis, es decir, que la obesidad y otros problemas físicos se asocian realmente a los trastornos psiquiátricos, pero que esa asociación no es causal, sino que está relacionada con otras características demográficas y poblacionales de estos pacientes.
Material y métodosContextoLas Islas Canarias son un archipiélago de España, formado por siete islas situadas a cierta distancia de la costa noroccidental de África, y constituyen una región autónoma de España, con plena responsabilidad respecto a la asistencia sanitaria. El archipiélago tiene más de 2 millones de habitantes, un 85% de ellos viven en las islas principales de Tenerife y Gran Canaria, mientras que el 15% restante de ciudadanos está distribuido por las otras cinco islas. La población de la isla de La Gomera es de alrededor de 20.000 personas y cuenta con un hospital de 35 camas y 5 centros de atención primaria con 15 médicos generales, que prestan servicio al 100% de la población. Todas las historias clínicas de atención primaria están informatizadas y existen programas comunitarios para diabetes, hipertensión, hipercolesterolemia, obesidad, tabaquismo, detección sistemática del cáncer de mama y osteoporosis, que funcionan de manera regular. El sector privado en el ámbito de la sanidad es mínimo, con 1-2 médicos con consulta privada.
El equipo del Centro de Salud Mental de la isla de La Gomera cuenta con un psiquiatra consultor (que trabaja presencialmente los lunes y a través de telepsiquiatría el resto de la semana), dos psicólogos clínicos (uno a tiempo completo y el otro a tiempo parcial), una enfermera, un asistente social y dos auxiliares de enfermería. Las consultas de salud mental provienen de la derivación realizada por los médicos generales de atención primaria. Los profesionales de salud mental y de atención primaria colaboran estrechamente dentro de un sistema parcialmente integrado (historias clínicas electrónicas, análisis, programación y registro de datos), con interacciones personales regulares acerca de pacientes, consultas mutuas, planes de tratamiento coordinados para los casos difíciles y adhesión compartida a un paradigma biopsicosocial/de sistemas.
Población en estudioTodos los pacientes psiquiátricos ambulatorios adultos que habían sufrido dos o más episodios de trastorno psiquiátrico y que fueron seguidos de forma continuada en el Centro de Salud Mental de la isla de La Gomera durante más de 3 años fueron invitados a participar en el estudio entre enero y diciembre de 2008. Tras explicar detalladamente el estudio a cada participante, este firmó un documento de consentimiento informado que había sido aprobado por el comité ético local.
La información sobre los controles se obtuvo de la Encuesta de Salud de las Islas Canarias16 (ESIC) llevada a cabo en 2004. La totalidad de la encuesta de salud es organizada y controlada por las autoridades sanitarias regionales y puede obtenerse solicitándola12. Se reclutó a un total de 5.633 personas, que constituyen una muestra aleatoria representativa del conjunto de la población de las Islas Canarias, mediante un diseño de agrupaciones estratificadas, en múltiples etapas. En la primera etapa, se establecieron como agrupaciones las 180 secciones del censo del territorio de las Islas Canarias. Los criterios de estratificación para la selección de las agrupaciones fueron el número de habitantes y las condiciones socieconómicas de cada sección del censo. En la segunda etapa, para los hogares seleccionados en cada sección del censo, se eligió de forma aleatoria a una persona de más de 16 años de edad (si la había). Todas las personas dieron su consentimiento informado antes de responder a la encuesta. De esta encuesta, se seleccionaron 4.223 individuos de edad igual o superior a 18 años para este estudio, pero solamente pudieron utilizarse los datos de 3.327 personas (las demás no respondieron o tenían un trastorno psiquiátrico).
Parámetros de valoraciónIMCEn la muestra de pacientes psiquiátricos ambulatorios, el equipo de investigación utilizó básculas y mediciones de la estatura estándar de atención primaria para determinar el peso y la talla de los pacientes. Se calculó el índice de masa corporal (IMC) utilizando la siguiente fórmula: peso en kg/(altura en metros)2. Según las guías de clasificación de la OMS para el sobrepeso y la obesidad, se clasificó a los participantes como individuos con peso bajo o normal (IMC < 25), con sobrepeso (25 ≤ IMC < 30) o con obesidad (IMC ≥ 30). En los controles procedentes de la Encuesta de Salud de las Islas Canarias, el IMC se estimó mediante la información sobre estatura y peso aportada por los propios encuestados.
Variables demográficas y comorbilidadPara el diagnóstico de los trastornos de salud física a lo largo de la vida, cada paciente fue entrevistado por su psiquiatra para determinar la presencia de trastornos médicos y se analizaron las historias clínicas de atención primaria para determinar la posible comorbilidad.
Se obtuvo información sobre la comorbilidad en los 12 meses previos a partir de la Encuesta de Salud de las Islas Canarias en lo relativo a las enfermedades crónicas diagnosticadas médicamente, como: enfermedades osteomusculares, enfermedades cardiovasculares, cáncer en general, hipertensión, diabetes, migraña, enfermedades gastrointestinales, hiperlipemia, alergias, varices/venas varicosas, enfermedades pulmonares crónicas/asma y obesidad.
Se utilizaron dos variables demográficas como covariables para el análisis: sexo y edad, con una estratificación en dos grupos según los resultados estadísticos, con un valor de corte de 65 años de edad. Se incluyó también en el análisis el hábito tabáquico.
Análisis de los datosToda la información fenotípica procedente de las entrevistas y los cuestionarios se codificó mediante la asignación de un número a cada participante y eliminando toda información de identificación personal. La información se introdujo en primer lugar en un archivo de datos creado con el programa Statistical Procedures for the Social Sciences (SPSS) versión 17 para Windows para realizar los análisis estadísticos.
Las comparaciones de los grupos respecto a la prevalencia a lo largo de la vida de los diferentes trastornos de la salud física se realizaron con el empleo de análisis de tablas de contingencia simples. Cada una de las comorbilidades con una asociación significativa se introdujo en un modelo de regresión logística multivariable. Los cofactores asociados de manera significativa, como edad, sexo y obesidad, se utilizaron en el modelo de regresión final. Los valores de p se ajustaron con la corrección de Bonferroni para pruebas múltiples. Se utilizó, además, un modelo de regresión logística multivariable para explorar la asociación entre la enfermedad psiquiátrica y el exceso de peso. Las covariables con asociación relevantes se utilizaron para introducir un ajuste respecto a ellas en el modelo de regresión final (edad, sexo, tabaquismo y número de enfermedades crónicas).
ResultadosSe incluyó en el estudio a un total de 201 pacientes ambulatorios psiquiátricos de La Gomera y 3.327 controles de la población general, mentalmente sanos. Ninguno de los pacientes rechazó la participación en el estudio tras recibir una información adecuada y la garantía de confidencialidad completa de los resultados individuales. Los trastornos depresivos (40,8%) y los trastornos de ansiedad (33,3%) fueron los diagnósticos de mayor prevalencia en los pacientes ambulatorios psiquiátricos, seguidos de los trastornos del espectro de la esquizofrenia (20,4%), los trastornos de la personalidad (3%) y otros diagnósticos (2,5%). El número medio de fármacos psicotrópicos tomados por los pacientes fue de 1,85±0,9 (intervalo, 0-5). Tan solo un 32,7% de los pacientes recibían un tratamiento en monoterapia, mientras que un 50,2% recibía 2 fármacos, un 11,4% recibía 3 y un 4,5% recibía 4 fármacos o más. Los tranquilizantes benzodiacepínicos eran la medicación más frecuente, puesto que los tomaba el 65,7% de los pacientes, seguidos por los antidepresivos ISRNS que tomaba el 35,8% de los pacientes; un 23,4% tomaba antipsicóticos atípicos; un 22,9%, antidepresivos ISRS; un 11,4%, estabilizadores del estado de ánimo; un 10,4%, antipsicóticos convencionales; un 3,5%, anticolinérgicos, y un 2%, antidepresivos tricíclicos. Todos los pacientes recibían terapia cognitiva conductual por parte de su psiquiatra, conjuntamente con los tratamientos farmacológicos.
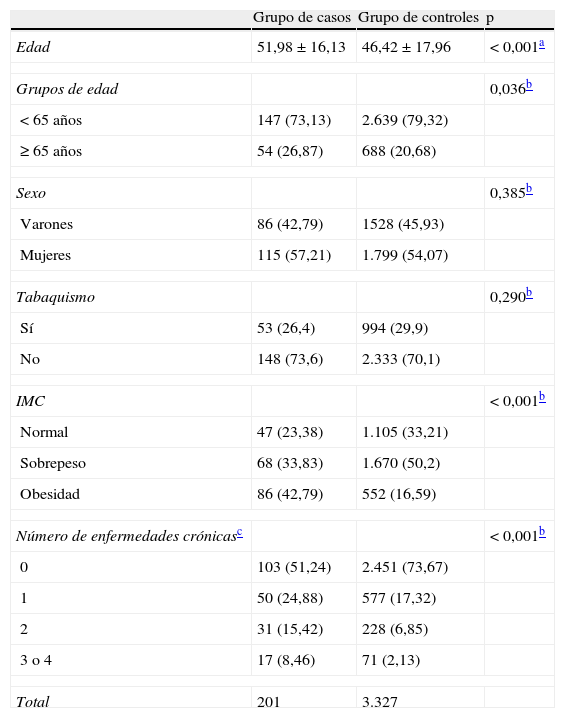
En la tabla 1 se muestra la distribución de las variables demográficas, la distribución del IMC y el número de enfermedades crónicas. No hubo diferencias estadísticamente significativas entre los grupos en cuanto a la distribución por sexos y hábito tabáquico. En el momento de la entrevista, la media edad era de 51,98 años en los casos y de 46,42 años en los controles (p<0,001). A la vista de esta diferencia significativa, se introdujo un control respecto a la edad en todas las comparaciones de trastornos médicos.
Características de la población de referencia y de la muestra
| Grupo de casos | Grupo de controles | p | |
| Edad | 51,98±16,13 | 46,42±17,96 | < 0,001a |
| Grupos de edad | 0,036b | ||
| < 65 años | 147 (73,13) | 2.639 (79,32) | |
| ≥ 65 años | 54 (26,87) | 688 (20,68) | |
| Sexo | 0,385b | ||
| Varones | 86 (42,79) | 1528 (45,93) | |
| Mujeres | 115 (57,21) | 1.799 (54,07) | |
| Tabaquismo | 0,290b | ||
| Sí | 53 (26,4) | 994 (29,9) | |
| No | 148 (73,6) | 2.333 (70,1) | |
| IMC | < 0,001b | ||
| Normal | 47 (23,38) | 1.105 (33,21) | |
| Sobrepeso | 68 (33,83) | 1.670 (50,2) | |
| Obesidad | 86 (42,79) | 552 (16,59) | |
| Número de enfermedades crónicasc | < 0,001b | ||
| 0 | 103 (51,24) | 2.451 (73,67) | |
| 1 | 50 (24,88) | 577 (17,32) | |
| 2 | 31 (15,42) | 228 (6,85) | |
| 3 o 4 | 17 (8,46) | 71 (2,13) | |
| Total | 201 | 3.327 | |
Los datos expresan n (%) o media±desviación estándar.
El 23% de los casos y el 33% de los controles tenían un peso normal, mientras que el 34% de los casos y el 50% de los controles presentaban sobrepeso, y el 43% de los casos y el 17% de los controles tenían un peso corporal situado en el intervalo de la obesidad. Estas diferencias eran estadísticamente significativas (p<0,001).
Una cuarta parte de los pacientes ambulatorios psiquiátricos y un 9% de los individuos del grupo control tenían dos o más enfermedades crónicas. La distribución del número de enfermedades crónicas era significativamente diferente en los dos grupos (p<0,001).
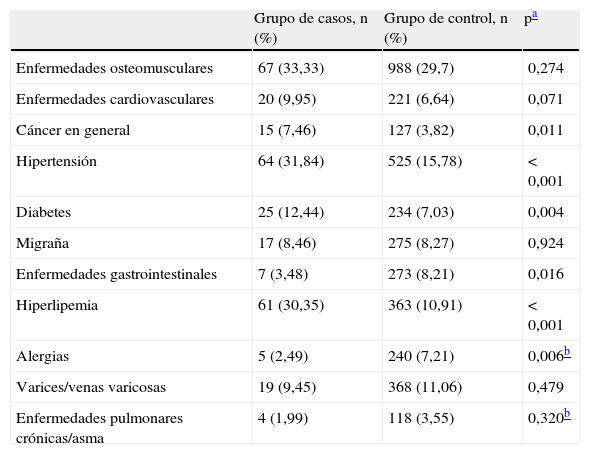
Las tasas de prevalencia a lo largo de la vida para los trastornos médicos frecuentes en los grupos de casos y controles se muestran en la tabla 2. Las enfermedades osteomusculares, las enfermedades cardiovasculares, la migraña, el cáncer, la hipertensión, la diabetes y la hiperlipemia alcanzaban una prevalencia a lo largo de la vida que era máxima en el grupo de casos, pero solamente los últimos cuatro de estos trastornos se registraban con una frecuencia significativamente superior en los casos en comparación con los controles.
Tasas de prevalencia a lo largo de la vida de trastornos médicos en la muestra de pacientes ambulatorios
| Grupo de casos, n (%) | Grupo de control, n (%) | pa | |
| Enfermedades osteomusculares | 67 (33,33) | 988 (29,7) | 0,274 |
| Enfermedades cardiovasculares | 20 (9,95) | 221 (6,64) | 0,071 |
| Cáncer en general | 15 (7,46) | 127 (3,82) | 0,011 |
| Hipertensión | 64 (31,84) | 525 (15,78) | < 0,001 |
| Diabetes | 25 (12,44) | 234 (7,03) | 0,004 |
| Migraña | 17 (8,46) | 275 (8,27) | 0,924 |
| Enfermedades gastrointestinales | 7 (3,48) | 273 (8,21) | 0,016 |
| Hiperlipemia | 61 (30,35) | 363 (10,91) | < 0,001 |
| Alergias | 5 (2,49) | 240 (7,21) | 0,006b |
| Varices/venas varicosas | 19 (9,45) | 368 (11,06) | 0,479 |
| Enfermedades pulmonares crónicas/asma | 4 (1,99) | 118 (3,55) | 0,320b |
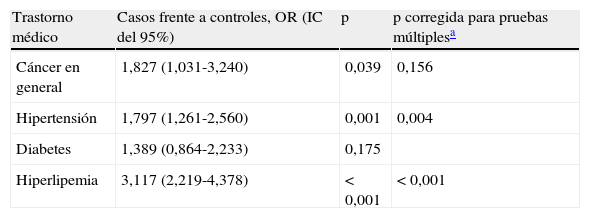
En la tabla 3 se presentan los valores de odds ratio, intervalos de confianza del 95% y significación estadística de las regresiones logísticas multivariables (en la tabla 3 se hacen 4 regresiones) para cada uno de los trastornos médicos en los que se observó una diferencia significativa entre casos y controles (tabla 2). La presencia o la ausencia del trastorno fueron las variables de valoración o resultado, y los cofactores fueron el grupo del individuo (caso o control), el IMC (peso bajo o normal, sobrepeso y obesidad), el sexo, el tabaquismo y el grupo de edad (menos de 65 años o 65 años o más). Tan sólo la hipertensión y la hiperlipemia muestran valores de odds ratio que continuaban siendo significativos tras aplicar la corrección de Bonferroni. En comparación con los individuos sin enfermedad psiquiátrica y tras introducir un ajuste para otras covariables, los pacientes ambulatorios psiquiátricos tenían una probabilidad un 79% superior de ser hipertensos y era más de tres veces más probable que presentaran hiperlipemia en comparación con las personas sanas.
Regresión logística binaria múltiple, con la presencia o ausencia de cada trastorno médico como variable de valoración, y con el carácter de caso o control, el IMC, el sexo, la edad y el tabaquismo como cofactores
| Trastorno médico | Casos frente a controles, OR (IC del 95%) | p | p corregida para pruebas múltiplesa |
| Cáncer en general | 1,827 (1,031-3,240) | 0,039 | 0,156 |
| Hipertensión | 1,797 (1,261-2,560) | 0,001 | 0,004 |
| Diabetes | 1,389 (0,864-2,233) | 0,175 | |
| Hiperlipemia | 3,117 (2,219-4,378) | < 0,001 | < 0,001 |
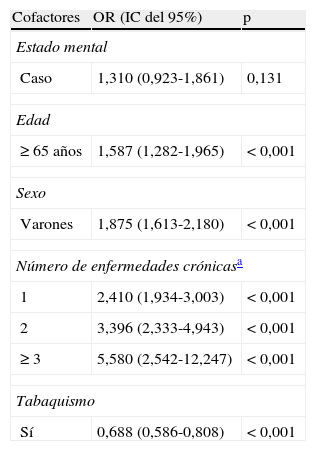
El modelo de regresión logística multivariable (tabla 4), con la presencia de obesidad como variable de valoración y con un ajuste respecto a la presencia de enfermedad mental, el número de enfermedades crónicas significativas, el sexo, el tabaquismo y la edad (< 65 o ≥ 65 años) como cofactores, no mostró ninguna asociación estadísticamente significativa entre la obesidad, medida de forma dicotómica con el IMC (presencia de problema de obesidad), y la salud mental, mientras que todos los demás cofactores se asociaron a la obesidad.
Regresión logística binaria múltiple, con la presencia o ausencia de un problema de obesidad como variable de valoración, y con el carácter de caso o control, el número de enfermedades crónicas, el sexo, la edad y el tabaquismo como cofactores
| Cofactores | OR (IC del 95%) | p |
| Estado mental | ||
| Caso | 1,310 (0,923-1,861) | 0,131 |
| Edad | ||
| ≥ 65 años | 1,587 (1,282-1,965) | < 0,001 |
| Sexo | ||
| Varones | 1,875 (1,613-2,180) | < 0,001 |
| Número de enfermedades crónicasa | ||
| 1 | 2,410 (1,934-3,003) | < 0,001 |
| 2 | 3,396 (2,333-4,943) | < 0,001 |
| ≥ 3 | 5,580 (2,542-12,247) | < 0,001 |
| Tabaquismo | ||
| Sí | 0,688 (0,586-0,808) | < 0,001 |
Categoría de referencia: estado mental = control; edad ≥ 65 años; sexo = femenino; número de enfermedades crónicas = ausencia; tabaquismo = no fumador.
En conclusión, no hay una asociación causal entre la obesidad y los trastornos psiquiátricos y solamente la mayor prevalencia de hipertensión e hiperlipemia muestra una asociación estadísticamente significativa con los pacientes que sufren trastornos psiquiátricos.
DiscusiónLos resultados de la investigación previa sobre la salud física de las personas con enfermedades mentales señalan que la morbilidad y la mortalidad por determinados trastornos físicos son altas en las personas con enfermedades mentales de larga evolución. Se ha descrito que los factores de riesgo relacionados con el estilo de vida (tabaquismo, consumo inadecuado de alcohol y drogas, falta de ejercicio, obesidad y dieta inadecuada), la medicación psicotrópica y una asistencia de salud física inadecuada contribuyen a producir la mala salud física de las personas con una enfermedad mental1,2.
El estudio de la salud física de los pacientes ambulatorios psiquiátricos es intrínsecamente complejo, como muestran los múltiples estudios publicados y como se aprecia en este estudio. No se ha demostrado que la mayoría de las categorías diagnósticas en psiquiatría sean válidas, puesto que no son entidades discretas con unos límites naturales que las separen de otros trastornos17. Uno de los criterios principales para validar los diagnósticos en psiquiatría es su estabilidad a lo largo del tiempo18. Sin embargo, en la actualidad, se observan fluctuaciones significativas de la estabilidad diagnóstica y cambios en la forma de presentación clínica19. Los cambios del diagnóstico psiquiátrico a lo largo del tiempo pueden reflejar la evolución de una enfermedad, la aparición de nueva información o la poca fiabilidad de las mediciones efectuadas20. La baja consistencia temporal de los trastornos mentales constituye un problema en nuestra práctica diagnóstica psiquiátrica actual. Además, los sistemas diagnósticos actuales, como el DSM-IV21 y la CIE-1022, fomentan el diagnóstico de trastornos comórbidos.
Por otra parte, el uso simultáneo de múltiples medicaciones psicoactivas en un mismo paciente, es decir, la polifarmacia, es una práctica actual cada vez más frecuente y discutible en la psiquiatría clínica23,24 que es necesario tener en cuenta. Además, existe cierta confusión respecto a la clasificación de los fármacos psiquiátricos, puesto que no hay unos criterios estándar para la asignación de un determinado fármaco a un grupo de sustancias, y las medicaciones se agrupan de forma arbitraria en unas clases que no siempre reflejan su grado de semejanza farmacológica. La clasificación de un fármaco puede depender de su estructura básica farmacéutica, su mecanismo de acción, sus efectos farmacológicos y la intención subjetiva de quien lo administra. Además, hay muchas medicaciones que han sido aprobadas para diversas indicaciones.
Aparte de estas dificultades de base, este estudio tuvo varias limitaciones en lo relativo al grupo de controles. La información aportada por los propios encuestados, aunque se basó en una encuesta de salud bien diseñada, se limitó a algunos trastornos y no fue validada. El hecho de basarse en trastornos notificados por el propio encuestado puede comportar un sesgo en las estimaciones de la prevalencia, sobre todo en los individuos con un menor nivel de estudios y que se encuentran en una situación socioeconómica desfavorable. Por otra parte, la información acerca del IMC estaba sujeta a una posible clasificación errónea, puesto que las personas con exceso de peso tienen una mayor probabilidad de declarar cifras inferiores a las de su peso real25,26.
A pesar de las limitaciones descritas, los resultados de este estudio son relevantes. En nuestro estudio, los pacientes ambulatorios con trastornos psiquiátricos de larga evolución presentaban sobrepeso y obesidad con mayor frecuencia y sufrían más enfermedades crónicas que los individuos de control. De todos modos, esto parece darse especialmente en ciertas áreas relacionadas con la salud. De hecho, las enfermedades osteomusculares, los trastornos cardiovasculares, la migraña y las enfermedades pulmonares crónicas no parecen asociarse a trastornos psiquiátricos crónicos, mientras que la hipertensión, la hiperlipemia y, probablemente, también la diabetes y el cáncer parecen estar relacionados con la comorbilidad psiquiátrica. Tras introducir un control para casos/controles, IMC, sexo y edad, solamente la hipertensión y la hiperlipemia muestran una asociación clara con los casos de pacientes psiquiátricos. Parece que otras comorbilidades no están directamente relacionadas con el diagnóstico de un trastorno mental.
Estudios previos señalan que los pacientes con una enfermedad mental persistente o grave presentan un aumento del riesgo de obesidad, tanto por la enfermedad en sí como a causa de su tratamiento27. Además, también los trastornos afectivos menores, que no son fáciles de identificar, como los síntomas hipomaníacos o el temperamento anormal14,15, se han considerado factores de riesgo para la obesidad. Sin embargo, nuestros resultados no van en la misma dirección. La tabla 4 aporta alguna luz respecto a la interpretación de nuestros resultados. Aunque parece que los pacientes tienen un IMC más elevado y más enfermedades crónicas, cuando se introduce un control respecto a la obesidad en el conjunto de toda la muestra, se aprecia que la obesidad está relacionada con la edad, el sexo y el número de trastornos físicos crónicos, pero no con la presencia de una enfermedad psiquiátrica. Al correlacionar todos estos datos, los diagnósticos de hipertensión e hiperlipemia, que parecen ser más frecuentes en los pacientes psiquiátricos (tabla 3), pudieron relacionarse también, no sólo con la enfermedad psiquiátrica en sí o con su tratamiento, sino con las características demográficas de estos pacientes y sus estilos de vida.
La hipertensión y la hiperlipemia se asocian a factores de riesgo modificables de estilo de vida y dieta poco saludable, que son elementos que se alteran con frecuencia en los pacientes psiquiátricos, que tienden a tener un estilo de vida más sedentario y un hábito alimentario que se ve influido por la falta de bienestar emocional. La diabetes probablemente está correlacionada con esto último, y la mayor presencia de cáncer puede estar relacionada con las consecuencias emocionales del diagnóstico y la asistencia psiquiátrica solicitada. El papel de la enfermedad en sí y el de los fármacos psicotrópicos utilizados no pueden diferenciarse en este estudio, debido tanto a la gran cantidad de comorbilidad y polifarmacia existente como a que no hay patrones claros de la hipertensión y la hiperlipemia asociados a los fármacos de uso más frecuente.
Hay muchos factores que podrían hacer que un paciente psiquiátrico fuera más susceptible a la obesidad y viceversa. Estos factores no se han estudiado todavía de forma detallada, pero existen múltiples influencias mutuas más que un único patrón de asociación28.
En un escenario de acceso adecuado a la atención primaria de salud, con programas preventivos de ámbito poblacional y un marco de referencia específico para las enfermedades psiquiátricas crónicas, con especial énfasis en la salud somática, la mayor prevalencia de hipertensión e hiperlipemia en los pacientes ambulatorios psiquiátricos parece estar más relacionada con las características demográficas de los pacientes que con un efecto directo del trastorno mental o su tratamiento.
Por estas razones, es preciso considerar especialmente el diagnóstico y tratamiento adecuado de los factores de riesgo cardiovascular en los pacientes con trastornos psiquiátricos leves de larga evolución.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.