Determinar eficacia analgésica perioperatoria de bloqueos de la pared anterior del tórax (BLOC) en cirugía de cáncer de mama (CCM), valorando requerimientos de opioides intraoperatorio, intensidad de dolor y necesidad de analgesia durante las primeras 24 h del postoperatorio.
Materiales y métodosEstudio retrospectivo comparativo de casos y controles. Se revisaron 112 historias de pacientes sometidas a CCM durante marzo-octubre del 2016. El grupo 1 estuvo conformado por 25 pacientes sometidas a CCM bajo anestesia general total intravenosa (TIVA)+BLOC; el grupo 2 por 24 pacientes sometidas a CCM bajo TIVA. Se excluyó a pacientes que recibieron otro tipo de técnica anestésica locorregional, anestesia inhalatoria u otro opioide diferente de fentanilo.
ResultadosLos requerimientos de fentanilo intraoperatorio (μg/kg/h) fueron menores en el grupo 1 que en grupo 2 (TIVA+BLOC: 0,486±0,561; TIVA: 2,415+0,922); no se administró fentanilo durante el acto anestésico-quirúrgico en el 48% de las pacientes del grupo 1. Solo se registraron puntuaciones menores en la intensidad del dolor medida con la escala verbal numérica (EVN) en el grupo 1 a las 6 y 12 h poscirugía.
ConclusionesEl uso de BLOC redujo significativamente los requerimientos de opioides intraoperatorios. No hubo diferencias en los requerimientos de analgesia suplementaria durante las primeras 24 h.
To determine the analgesic effect of chest wall blocks (BLOCs) in breast cancer surgery (BCS) by measuring intraoperative opioid requirements, pain intensity and supplementary analgesia requirements during the first 24hours after surgery.
Materials and methodsRetrospective comparative case-control study. We reviewed 112 medical records of patients who underwent BCS from March to October 2016. Group 1 was composed of 25 patients who underwent BCS under total intravenous anaesthesia (TIVA) and BLOCs; group 2 was composed of 24 patients with BCS under TIVA. Patients who underwent another type of locoregional anaesthetic technique, received inhaled anaesthesia or an opioid other than fentanyl were excluded.
ResultsIntraoperative fentanyl requirements (μg/kg/hour) were much lower in group 1 (TIVA+BLOCs: 0.486+0.561, TIVA: 2.415+0.922). Fentanyl was not administered during anaesthesia/surgery in 48% of patients in group 1. Group 1 reported lower scores on the numeric verbal scale (NVS) of pain at 6 and 12hours after surgery.
ConclusionsThe use of BLOCs reduced intraoperative opioid requirements, but there was no difference in the requirements for supplementary analgesia during the first 24hours.
La neoplasia maligna más común en mujeres es el cáncer de mama; su creciente incidencia ha llevado a que la cirugía de cáncer de mama (CCM) sea cada vez más frecuente1,2. Por pequeña que sea la cirugía realizada, se asocia a un dolor postoperatorio significativo con gran variabilidad entre pacientes, su manejo constituye uno de los pilares más importantes del acto anestésico.
Las opciones analgésicas para cirugía mamaria pueden ser sistémicas o regionales. Clásicamente, las técnicas regionales más conocidas y consideradas como «gold standard» han sido la analgesia peridural y el bloqueo torácico paravertebral (BTPV).
El BTPV generalmente se realiza antes de la anestesia general (AG), lo cual puede producir incomodidad a la paciente; además, es una técnica que necesita experiencia del operador y muchas veces la complejidad y riesgos del procedimiento generan un balance riesgo/beneficio que debe ser analizado en cada paciente3-5.
Los bloqueos nerviosos periféricos bajo visión ecográfica directa se posicionan como una opción fácil y segura. Los equipos disponibles hoy en día y las agujas ecorrefringentes permiten la visualización precisa de las estructuras, reducir las complicaciones y aumentar la tasa de éxito3,6.
Los bloqueos de la pared anterior del tórax (BLOC) guiados por ecografía consisten en la administración de anestésico local (AL) en los planos interfasciales musculares. Son superficiales, rápidos, fáciles de realizar, no producen bloqueo simpático y pueden disminuir los requerimientos de opioides6.
En 2011, Blanco et al. describieron el bloqueo pectoral (PEC); consiste en la administración de AL en el plano interfascial del músculo pectoral mayor y menor para anestesiar los nervios pectorales laterales y mediales que inervan la pared torácica7,8. En 2013, reportaron una variación de su técnica original al realizar el bloqueo PEC y adicionalmente administrar AL entre los músculos serrato anterior y pectoral menor, surgiendo así el bloqueo PEC II, aportando analgesia a la axila6.
Bashandy y Abbas realizaron en 2015 un ensayo clínico en 160 pacientes sometidas a CCM con y sin bloqueo PEC II. Las pacientes con bloqueo experimentaron menos dolor postoperatorio, requirieron menos opioides perioperatoriamente y el tiempo de estancia en Unidad de Recuperación Anestésica (URPA) descendió un 50%9.
Recientemente, Fajardo et al. introdujeron un nuevo bloqueo ecoguiado de las ramas cutáneas de los nervios intercostales que denominaron bloqueo de las ramas intercostales en la línea media axilar (BRILMA)10.
Las BLOC proporcionan analgesia para la cirugía de mama y axila, son técnicas de bajo nivel de complejidad con escasas dificultades técnicas pudiendo ser una alternativa a los bloqueos del neuroeje. A pesar de los avances en la analgesia-anestesia para cirugía de mama en los últimos años, son necesarios más estudios prospectivos que comparen entre sí las diferentes técnicas descritas hasta el momento y valoren sus posibles efectos adversos y complicaciones6,10,11.
El objetivo principal de este estudio fue comparar los requerimientos de opioides intraoperatorio en pacientes sometidas a CCM no reconstructiva a quienes se les realizó bloqueo PEC II o BRILMA con aquellas a quienes no se les realizó.
Los objetivos secundarios fueron comparar la intensidad de dolor y los requerimientos de analgesia suplementaria durante las primeras 24 h del postoperatorio, el grado de satisfacción de las pacientes y las complicaciones derivadas del bloqueo nervioso realizado.
Materiales y métodosPacientesEstudio retrospectivo comparativo. Se revisaron 112 historias médicas de pacientes sometidas a CCM no reconstructiva a quienes se les realizó anestesia total intravenosa (TIVA), con o sin bloqueo de la pared anterior del tórax tipo BRILMA o PEC II, sexo femenino, edad comprendida entre los 18 y los 90 años y estado físico ASA I-III durante el periodo comprendido entre marzo y octubre del 2016.
Se excluyó a pacientes con historias médicas incompletas (n=18), sometidas a tumorectomía simple, cirugía mamaria bilateral y/o reconstructiva (n=19), a quienes se les realizó algún otro tipo de bloqueo anestésico (PEC=2), administrado gases anestésicos inhalados (n=16) u otro opioide diferente del fentanilo durante cirugía (n=8). Los bloqueos PEC II o BRILMA se realizaron solamente si el anestesiólogo asignado a cada caso estaba entrenado en la realización de estas técnicas y la paciente lo consentía.
Método de analgesia y recolección de datosSe revisaron las historias médicas y los registros anestésico-quirúrgicos de cada paciente; se registraron edad de la paciente, el peso, el tipo de cirugía (tumorectomía y ganglio centinela; tumorectomía y linfadenectomía; mastectomía simple; mastectomía y ganglio centinela, y mastectomía y linfadenectomía), la duración de la cirugía, los requerimientos de fentanilo por vía intravenosa intraoperatorio, intensidad de dolor a través de EVN (0-10) al despertar, 2h, 6h,12h y 24 h del postoperatorio. Los requerimientos de analgesia en planta de hospitalización o domicilio durante este periodo también fueron registrados dependiendo de si la paciente se manejó como régimen de cirugía mayor ambulatoria (CMA) o no, satisfacción de las pacientes y complicaciones inherentes a BLOC.
Todas las pacientes fueron premedicadas con midazolam (0,03mg/kg). En área preanestésica y bajo monitorización (presión arterial no invasiva y pulsioximetría) se procedió a la realización de bloqueo ecoguiado PEC II o BRILMA. Se administraron en promedio 25-30ml de AL de bupivacaína al 0,375% y mepivacaína al 0,6%.
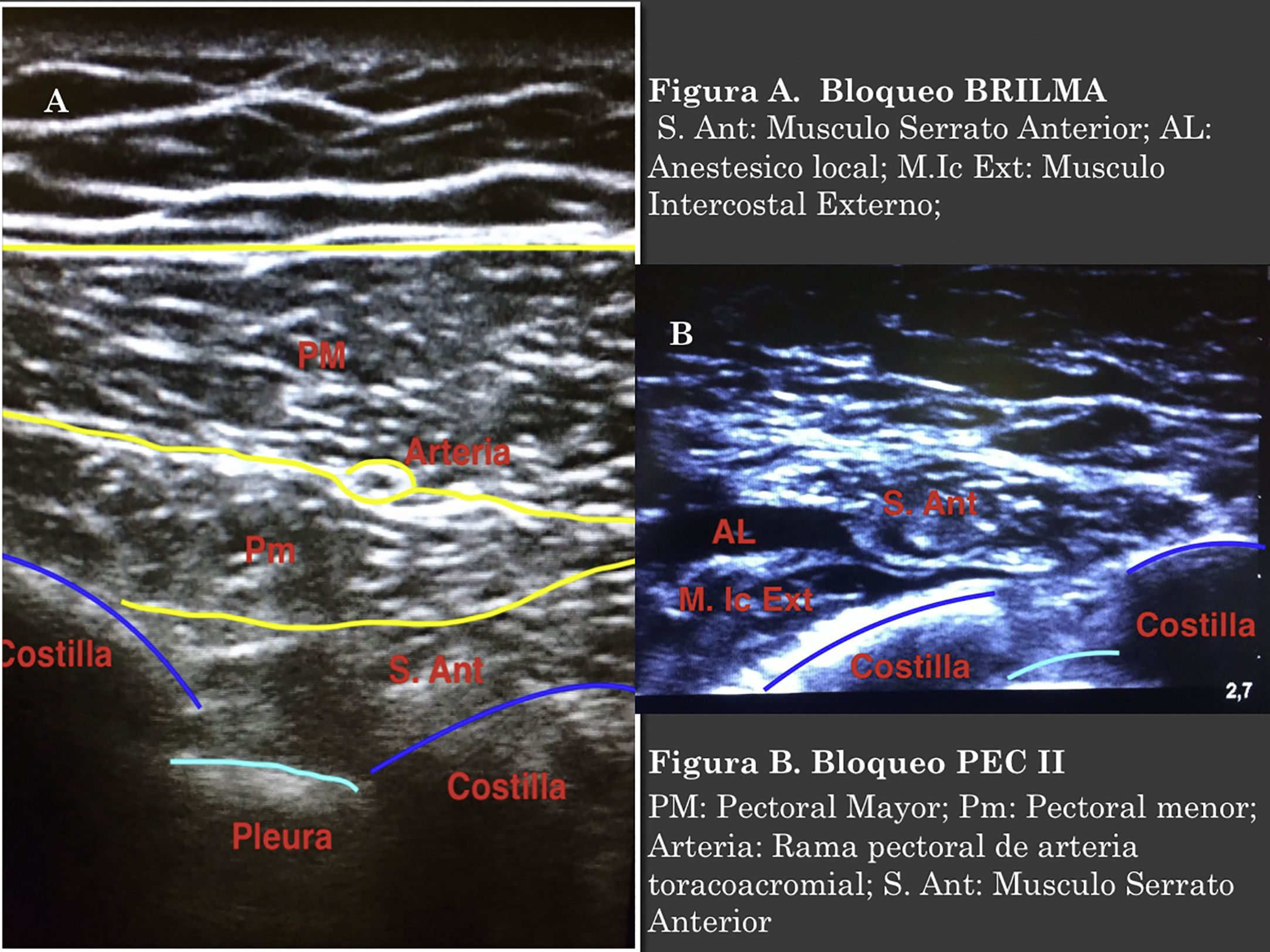
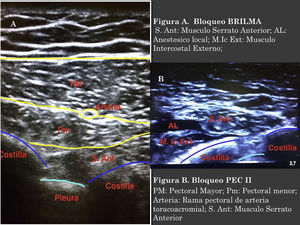
Para realizar el bloqueo BRILMA las pacientes se posicionaron en decúbito lateral, el transductor ecográfico se colocó en la línea media axilar, a nivel del sexto espacio intercostal, longitudinal al eje del cuerpo. La aguja se introdujo en plano con respecto al transductor de caudal a craneal. Se administraron 25-30ml de mezcla de AL (5-6ml por cada espacio intercostal a bloquear), entre los músculos intercostales externos y el músculo serrato anterior, confirmando por visión ecográfica la difusión del AL (fig. 1 A).
El bloqueo PEC II se realizó con las pacientes en decúbito supino, se colocó el transductor ecográfico en el tercio medio clavicular y en posición longitudinal, haciendo contacto con la clavícula se identificaron los músculos pectorales mayor, menor y subclavio; por debajo de estos, la arteria, vena axilar y segunda costilla. Se desplazó el transductor por el pecho de las paciente en dirección caudal, hasta posicionarse entre la segunda y tercera costilla, y se rotó el transductor 90 grados desplazándolo hacia la línea axilar anterior hasta visualizar los músculos pectorales. En la interfascia de estos se visualizó la rama pectoral de la arteria toracoacromial, por debajo de estas estructuras están la tercera y cuarta costillas. Se introdujo la aguja desde medial a lateral, en plano con respecto al transductor. Se inyectaron 10ml de mezcla de AL entre los músculos pectorales y a continuación se avanzó la aguja hasta posicionarse más profundamente en la interfascia del pectoral menor y serrato anterior administrándose 20ml adicionales de AL (fig. 1B).
Tras la realización del bloqueo, las pacientes fueron trasladadas a quirófano. La inducción anestésica se realizó con propofol a dosis de 2,5-3mg/kg monitorizando la adecuada profundidad anestésica con índice biespectral (BIS). Se procedió a la inserción de mascarilla laríngea tipo iGel sin uso de opioides en estos casos. Se intubó a 7 pacientes; en estos casos se usó fentanilo a dosis entre 1,5-2μg/kg en el momento de la inducción anestésica; el fentanilo administrado en la inducción fue considerado como parte de requerimientos totales de opioides durante la cirugía. Se suministró soporte ventilatorio modo volumen o presión control según criterio de anestesista.
El mantenimiento anestésico se realizó con propofol en perfusión controlada por Target Controlled Infussion (TCI) para mantener un BIS entre 35-60, las concentraciones diana oscilaron entre 2,5-3,7μg//ml. Previo al primer estímulo quirúrgico se registraron las constantes basales de las pacientes. En caso de registrar incremento de frecuencia cardiaca y/o presión arterial superior a un 15% con respecto a valores basales durante cualquier momento de la intervención procedimos a administrar 0,5 -1μg/kg de fentanilo por vía intravenosa en bolus, repitiendo según necesidades de cada paciente.
En la URPA, la intensidad del dolor fue medida a través de EVN. Se administró analgesia intravenosa de rescate si las pacientes referían dolor moderado o intenso. En caso de EVN≥3 se administró paracetamol como primer rescate, dexketoprofeno o dipirona como segundo y tramadol como tercero.
Análisis de datosLos datos recolectados fueron registrados en una base de datos de Microsoft Excel 2010 y procesados con el paquete estadístico PAST versión 2.7c. Los resultados se presentan en cuadros de distribución de frecuencias absolutas y relativas, comparativos entre los grupos de estudio. Se corroboró el ajuste de las variables cuantitativas continuas (edad, peso, duración de la cirugía y uso de fentanilo intraoperatorio expresado en μg/kg/min y en μg/kg/h) a la distribución normal con la prueba de Kolmogorov-Smirnov, por lo que se describen con la media y desviación estándar. En el caso de las puntuaciones en la escala EVN, sus valores se describen con la mediana y el rango intercuartil por ser una variable cuantitativa discontinua. Se realizaron comparaciones de proporciones con la prueba Z, comparaciones de medias entre los grupos en estudio con la prueba paramétrica t de Student para muestras independientes y comparaciones de medianas con la prueba no paramétrica de Mann-Whitney (MW). Para todos los test se asumió un nivel de significación de p<0,05.
ResultadosLa muestra estuvo constituida por 49 mujeres sometidas a CCM, repartidas en 2 grupos: el grupo 1 (TIVA+BLOC), conformado por 25 pacientes (51%), y el grupo 2 (TIVA), por 24 pacientes (49%).
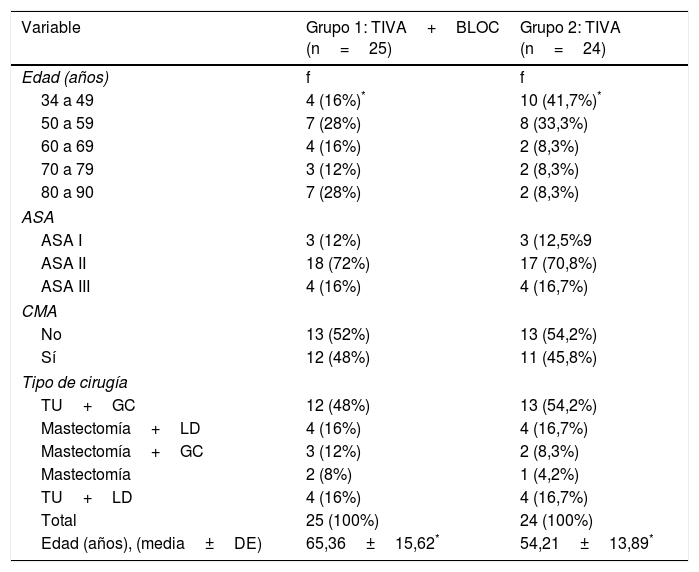
En la tabla 1 se muestran las variables edad, estado físico ASA, régimen hospitalario o CMA y tipo de procedimiento de los 2 grupos a comparar.
Distribución de pacientes sometidas a CCM según edad, ASA, régimen CMA y tipo de cirugía
| Variable | Grupo 1: TIVA+BLOC (n=25) | Grupo 2: TIVA (n=24) |
|---|---|---|
| Edad (años) | f | f |
| 34 a 49 | 4 (16%)* | 10 (41,7%)* |
| 50 a 59 | 7 (28%) | 8 (33,3%) |
| 60 a 69 | 4 (16%) | 2 (8,3%) |
| 70 a 79 | 3 (12%) | 2 (8,3%) |
| 80 a 90 | 7 (28%) | 2 (8,3%) |
| ASA | ||
| ASA I | 3 (12%) | 3 (12,5%9 |
| ASA II | 18 (72%) | 17 (70,8%) |
| ASA III | 4 (16%) | 4 (16,7%) |
| CMA | ||
| No | 13 (52%) | 13 (54,2%) |
| Sí | 12 (48%) | 11 (45,8%) |
| Tipo de cirugía | ||
| TU+GC | 12 (48%) | 13 (54,2%) |
| Mastectomía+LD | 4 (16%) | 4 (16,7%) |
| Mastectomía+GC | 3 (12%) | 2 (8,3%) |
| Mastectomía | 2 (8%) | 1 (4,2%) |
| TU+LD | 4 (16%) | 4 (16,7%) |
| Total | 25 (100%) | 24 (100%) |
| Edad (años), (media±DE) | 65,36±15,62* | 54,21±13,89* |
ASA: American Society of Anesthesiologists; CCM: cirugía de cáncer de mama; CMA: cirugía mayor ambulatoria; GC: biopsia de ganglio centinela; LD: linfadenectomía; media±DE: media±desviación estándar; TU: tumorectomía.
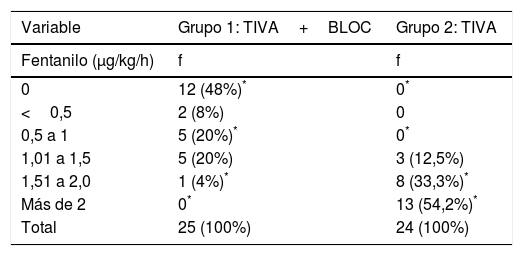
No se encontraron diferencias estadísticamente al comparar el peso y la duración de la cirugía entre los grupos del estudio. El promedio de uso de fentanilo intraoperatorio en el grupo 2 (282,29±86,43μg) fue significativamente mayor al grupo 1 (58,00±65,63μg), siendo t=–10,25; p=0,00. Asimismo, los promedios de uso de fentanilo expresados en μg/kg/min y μg/kg/h fueron significativamente mayores en el grupo 2 (p=0,00), como se muestra de forma más detallada en la tabla 2.
Requerimientos de fentanilo intraoperatorio
| Variable | Grupo 1: TIVA+BLOC (n=25) (media±DE) | Grupo 2: TIVA (n=24) (media±DE) |
|---|---|---|
| Peso (kg) | 66,88±10,22 | 67,08±11,53 |
| Duración de la cirugía (min) | 107,16±27,81 | 113,79±29,46 |
| Uso de fentanilo intraoperatorio (μg/cirugía) | 58,00±65,63* | 282,29±86,43* |
| Uso de fentanilo (μg/kg/min) | 0,00784±0,0094* | 0,03921±0,0151* |
| Uso de fentanilo (μg/kg/h) | 0,486±0,561* | 2,415±0,922* |
Media±DE: media±desviación estándar.
La tabla 3 muestra los requerimientos de fentanilo expresados en μg/kg/min. El porcentaje de pacientes del grupo 2 que recibió fentanilo a dosis> 2μg/kg/h (54,2%, 13 mujeres) fue significativamente mayor que en el grupo 1 (0%), con diferencias estadísticamente significativas (Z=3,97; p=0,00).
Uso de fentanilo intraoperatorio expresado en μg/kg/h
| Variable | Grupo 1: TIVA+BLOC | Grupo 2: TIVA |
|---|---|---|
| Fentanilo (μg/kg/h) | f | f |
| 0 | 12 (48%)* | 0* |
| <0,5 | 2 (8%) | 0 |
| 0,5 a 1 | 5 (20%)* | 0* |
| 1,01 a 1,5 | 5 (20%) | 3 (12,5%) |
| 1,51 a 2,0 | 1 (4%)* | 8 (33,3%)* |
| Más de 2 | 0* | 13 (54,2%)* |
| Total | 25 (100%) | 24 (100%) |
f: frecuencia.
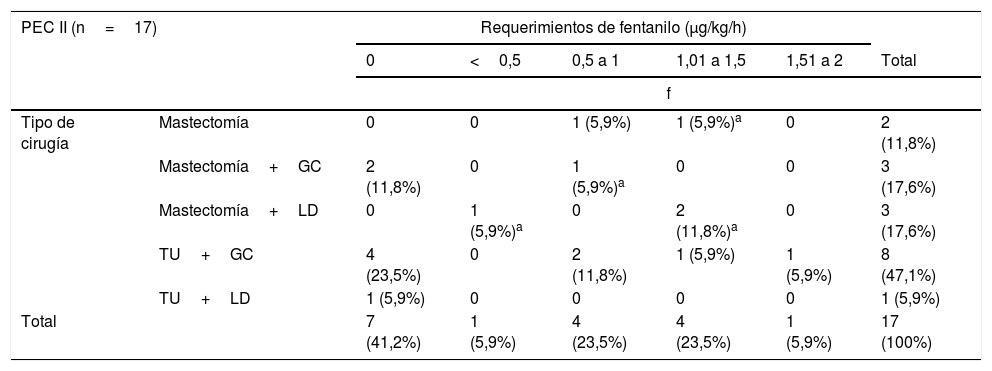
En la tabla 4 se aprecian los requerimientos de fentanilo según el tipo de cirugía y bloqueo realizado. De las 17 pacientes a quienes se les realizó bloqueo PEC II, 8 pacientes (47,1%) fueron sometidas a TU+GC, 4 de las mismas no recibieron opioides durante la cirugía y 2 pacientes tuvieron requerimientos mayores a 1μg/kg/h.
Asociación entre el tipo de cirugía, el bloqueo de pared torácica realizado y los requerimientos de fentanilo intraoperatorio
| PEC II (n=17) | Requerimientos de fentanilo (μg/kg/h) | ||||||
|---|---|---|---|---|---|---|---|
| 0 | <0,5 | 0,5 a 1 | 1,01 a 1,5 | 1,51 a 2 | Total | ||
| f | |||||||
| Tipo de cirugía | Mastectomía | 0 | 0 | 1 (5,9%) | 1 (5,9%)a | 0 | 2 (11,8%) |
| Mastectomía+GC | 2 (11,8%) | 0 | 1 (5,9%)a | 0 | 0 | 3 (17,6%) | |
| Mastectomía+LD | 0 | 1 (5,9%)a | 0 | 2 (11,8%)a | 0 | 3 (17,6%) | |
| TU+GC | 4 (23,5%) | 0 | 2 (11,8%) | 1 (5,9%) | 1 (5,9%) | 8 (47,1%) | |
| TU+LD | 1 (5,9%) | 0 | 0 | 0 | 0 | 1 (5,9%) | |
| Total | 7 (41,2%) | 1 (5,9%) | 4 (23,5%) | 4 (23,5%) | 1 (5,9%) | 17 (100%) | |
| BRILMA (n=8) | Requerimientos de fentanilo (μg/kg/h) | ||||||
|---|---|---|---|---|---|---|---|
| 0 | <0,5 | 0,5 a 1 | 1,01 a 1,5 | 1,51 a 2 | Total | ||
| f | |||||||
| Tipo de cirugía | Mastectomía | 0 | 0 | 0 | 0 | 0 | 0 |
| Mastectomía+GC | 0 | 0 | 0 | 0 | 0 | 0 | |
| Mastectomía+LD | 0 | 1 (12,5%)a | 0 | 0 | 0 | 1 (12,5%) | |
| TU+GC | 3 (37,5%) | 0 | 1 (12,5%) | 0 | 0 | 4 (50%) | |
| TU+LD | 2 (25%) | 0 | 0 | 1 (12,5%)a | 0 | 3 (37,5%) | |
| Total | 5 (62,5%) | 1 (12,5%) | 1 (12,5%) | 1 (12,5%) | 0 | 8 (100%) | |
f: frecuencia; GC: biopsia de ganglio centinela; LD: linfadenectomía; TU: tumorectomía.
El bloqueo BRILMA fue realizado principalmente en pacientes operadas de TU+GC o LD, solo se aplicó este tipo de bloqueo a una paciente sometida a mastectomía+LD, registrando requerimientos de fentanilo menores de 0,5μg/kg/h.
Se realizó mastectomía con o sin GC o LD a 9 de las 25 pacientes que conforman el grupo 1, a una de ellas se le realizó bloqueo BRILMA y a las 8 restantes bloqueo PEC II.
La vía aérea de las pacientes que conformaron el grupo 1 se manejó mayormente con mascarilla laríngea iGel; fueron intubadas 7 pacientes. Se realizó mastectomía simple, con GC o LD y bloqueo PEC II a 5 de ellas, a una paciente se le realizó mastectomía+LD y bloqueo BRILMA y a otra paciente TU+LD y bloqueo BRILMA; no se registraron requerimientos superiores a 1,5 μg/kg/h de fentanilo intraoperatorio en ninguna de las pacientes intubadas.
Al comparar las medianas de los valores en la escala EVN en los distintos momentos de su aplicación, haciendo uso de la prueba no paramétrica de Mann-Whitney, se consiguieron valores significativamente menores en el grupo 1 cuando se midió el EVN a las 6 h (p=0,007) y a las 12 h (p=0,039).
En el grupo 1, el 20% de las pacientes no requirieron ningún tipo de analgesia en URPA, mientras que en el grupo 2 todas sus integrantes necesitaron por lo menos un analgésico por vía intravenosa, siendo las diferencias estadísticamente significativas (Z=1,84; p=0,03), como se muestra en la tabla 5.
Comparación de prevalencias del uso de analgesia intravenosa en el área de reanimación, de la necesidad de analgesia de rescate en planta/domicilio
| Variable | Grupo 1: TIVA+BLOC (n=25) | Grupo 2: TIVA (n=24) |
|---|---|---|
| Analgesia IVen REA | f | |
| Ninguno | 5 (20%)* | 0* |
| Paracetamol | 12 (48%) | 9 (37,5%) |
| Paracetamol y dipirona | 7 (28%) | 13 (54,2%) |
| Paracetamol, dipirona y tramadol | 1 (4%) | 2 (8,3%) |
| Total | 25 (100%) | 24 (100%) |
f: frecuencia.
No hubo diferencias significativas en la incidencia náuseas y vómitos postoperatorios (NVPO); la satisfacción de las pacientes fue muy buena en el 8% de las pacientes que conformaron el grupo 1 y el 66,7% en el grupo 2, sin encontrar diferencias estadísticamente significativas. Ninguna paciente del grupo 1 presentó alguna complicación atribuible a la técnica anestésica.
DiscusiónLos BLOC son técnicas prequirúrgicas, relativamente sencillas y simples de realizar. El bloqueo PEC II bloquea los nervios pectorales, intercostobraquiales, 3.er a 6.o nervio intercostal y nervio torácico largo9, y el BRILMA las ramas cutáneas anteriores y laterales del 2.o al 6.o nervio intercostal, aportando analgesia al complejo mamario y la axila10,12.
La mayoría de las técnicas de anestesia regionales usadas en CCM tienen beneficios al controlar el dolor postoperatorio y además disminuir los requerimientos de opiáceos en el intraoperatorio y sus efectos adversos.
Bashandy y Abbas reportaron diferencias estadísticamente significativas en un menor consumo intraoperatorio de fentanilo y morfina postoperatoria, además de menos incidencia de NVPO en pacientes a quienes se les realizó bloqueo PEC para CCM en comparación con aquellas a quienes no se les había realizado9. Resultados similares fueron encontrados en un estudio realizado por Morioka et al.4.
Al realizar los BLOC antes de la inducción anestésica, se ha encontrado que las necesidades de opioides pudieron disminuirse hasta casi un 100%, como queda demostrado en un estudio realizado por Diéguez et al. en 30 pacientes propuestas para CCM bajo AG y bloqueo BRILMA, en el cual más del 93% de las pacientes no recibieron ningún tipo de opioide durante el periodo perioperatorio11.
Nuestro estudio retrospectivo demostró que el uso de BLOC reduce de forma significativa los requerimientos de fentanilo intraoperatorio. Destaca el hallazgo de que al 48% de las pacientes a quienes se les realizo BLOC no se les administró opioide alguno durante la intervención, además de que todas las pacientes del grupo 1 tuvieron requerimientos menores a 2μg/kg/h de fentanilo y solo una de las pacientes de este grupo, a quien se le realizo PEC II y fue sometida a TU+GC, tuvo requerimientos entre 1,51 a 2 μg/kg/h de fentanilo, lo cual plantea la posibilidad de que el bloqueo no fuese efectivo.
La intensidad del dolor en ambos grupos al momento de despertar y a las 2 h posterior a la cirugía fue leve. El grupo 1 reportó menos dolor con respecto al grupo 2 a las 6 y 12 h del postoperatorio; esto podría deberse a la duración del efecto analgésico del AL, que varía según el volumen y la concentración administrados. No hubo diferencias significativas al comparar la intensidad del dolor a las 24 h del postoperatorio entre ambos grupos. Podríamos decir que los BLOC proporcionan analgesia adecuada durante las primeras 12 h del postoperatorio.
Un 20% de las pacientes del grupo 1 no necesitó analgesia durante la estancia en URPA, encontrando diferencias estadísticamente significativas; sin embargo, no hubo diferencias significativas en el 80% restante de las pacientes.
El bloqueo pectoral (PEC) y de las ramas intercostales de la línea media axilar (BRILMA) parecen ser seguros y menos invasivos que las técnicas neuroaxiales; los anestesiólogos cada vez abogan más por el uso de estos dos bloqueos (BLOCs) a otras técnicas, tales como BTPV o analgesia epidural torácica3. Entre las ventajas de estos bloqueos encontramos el hecho de que no hay riesgo de simpatectomía normalmente asociado a técnicas neuroaxiales y BTPV, además de tener menos restricciones en cuanto al uso de anticoagulantes6,8,13. Nuestro estudio no reportó ningún tipo de complicaciones asociadas a las técnicas anestésicas descritas.
El presente estudio tuvo una serie de limitaciones, tales como una muestra poblacional reducida y heterogeneidad en el tipo de cirugías realizadas, el volumen de AL utilizado para la realización de PEC II y BRILMA no estaban estandarizados, la administración de fentanilo o no al momento de inducción anestésica, así como la intubación o la inserción de mascarilla laríngea, quedó a criterio del anestesista. La decisión de realizar el manejo de vía aérea con intubación orotraqueal pudiese haber estado influida por el tipo de cirugía a realizarse, ya que la mayoría de las pacientes del grupo 1 que fueron intubadas se sometieron a cirugía tipo mastectomía simple, mastectomía con GC o con LD, los cuales son procedimientos más agresivos y de mayor duración.
Las pacientes que fueron intubadas recibieron dosis de 1,5-2 μg/kg de fentanilo durante la inducción, estas dosis fueron incluidas como parte de los requerimientos totales de opioides durante la cirugía; el fentanilo administrado pudo haber disminuido los requerimientos de opioides durante el resto de la cirugía.
En conclusión, tras la evaluación de la eficacia de los BLOC tipo BRILMA y PEC II para CCM, encontramos que el uso de los mismos disminuye significativamente los requerimientos de opioides intraoperatorio llegando incluso a prescindir de su uso en algunos casos, además de ser una herramienta eficaz para el manejo del dolor postoperatorio en la cirugía de mama. Sin embargo, no hubo diferencias en cuanto a la incidencia de NVPO ni en la intensidad del dolor durante las primeras 24 h del postoperatorio.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.