las mastitis crónicas (MC) con frecuencia son recidivantes y sin una etiología identificada, suelen ser tratadas con un espectro de tratamientos que incluye diferentes antibióticos, antiinflamatorios y cirugías más o menos agresivas según su extensión. Se pretende evaluar la eficacia de la correlación clínico-patológica en el diagnóstico de la MC.
Material y métodosse presenta un estudio descriptivo, observacional y retrospectivo de una serie de 100 pacientes diagnosticadas de MC (n = 100) durante un periodo de 10 años. Se valoran la anamnesis, el inicio clínico, la exploración física, las técnicas de imagen, el tipo de cirugía, el número de recidivas, los datos del patrón inflamatorio histológico, las pruebas complementarias incluyendo estudio microbiológico y serología, el número de biopsias, las visitas en consultas, el tiempo hasta el diagnóstico definitivo, el porcentaje de casos diagnosticados y la correlación clínico-patológica.
Resultadoslos resultados de las intervenciones quirúrgicas, los hallazgos clínicos e histopatológicos, la microbiología y la serología se incluyen en las tablas. Tras la correlación clínico-patológica se realizó el diagnóstico etiopatogénico en el 99% de los casos, encontrando galactoforitis crónica supurativa (91%); vasculitis (3%), 2 de ellas compatibles con granulomatosis con poliangitis; mastitis granulomatosa idiopática (2%) y lobulillitis linfocítica no diabética (3%). El 38% de los casos presentó recidivas. El tiempo medio de diagnóstico definitivo es de 20,02 semanas (desviación estándar = 49,87). La media de visitas a consultas externas es de 15,35 (desviación estándar = 14,97).
Conclusionesla correlación clínico-patológica mejora el diagnóstico etiopatogénico en casos de MC, sobre todo recidivadas y de origen dudoso, aunque puede tardar mucho tiempo.
Chronic mastitis (CM) frequently relapse without an identified etiology, although they have been treated with a spectrum of treatments that includes different antibiotics, anti-inflammatories and surgery, more or less aggressive depending on their extension. The objective is to investigate if clinicopathological correlation is useful in the diagnosis of CM.
Material and methodsA descriptive, observational and retrospective study of a series of 100 patients (n = 100) diagnosed during ten years with CM is presented. Anamnesis, clinical debut, physical examination, imaging techniques, type of surgery, number of recurrences, histological inflammatory pattern data, complementary tests including microbiological study and serology, number of biopsies, number of consultation visits and time until final diagnosis are evaluated. Finally, the average of cases diagnosed by clinicopathological correlation is determined.
ResultsResults of surgical interventions, clinical and histopathological findings, microbiology and serology are included in tables. Clinicopathological correlation achieved etiopathogenic diagnosis in 99% of the cases including chronic suppurative galactophoritis (91%); vasculitis (3%), two of them compatible with granulomatosis with polyangiitis; idiopathic granulomatous mastitis (2%) and non-diabetic lymphocytic lobulillitis (3%). Thirty-eight percent of the cases presented recurrences. The mean time to definitive diagnosis was 20.02 (standard deviation = 49.87) weeks. The average number of visits to outpatient clinics was 15.35 (standard deviation = 14.97).
ConclusionsClinicopathological correlation improves the diagnosis of CM, specially relapsed and without an identified etiology, although it may take a long time.
Las mastitis crónicas (MC) representan algo menos del 1% de los pacientes atendidos en los centros de patología mamaria1–3, con prevalencia del 1 al 10%4.
Las MC con frecuencia son recidivantes y sin una etiología identificada suelen ser tratadas con un espectro de tratamientos que varía, empezando por diferentes antibióticos, tratamiento con corticoides o antiinflamatorios no esteroideos de eficacia variable y finalizan con extirpaciones quirúrgicas más o menos amplias por sus recidivas, llegando a realizarse mastectomías en los casos más agresivos5,6.
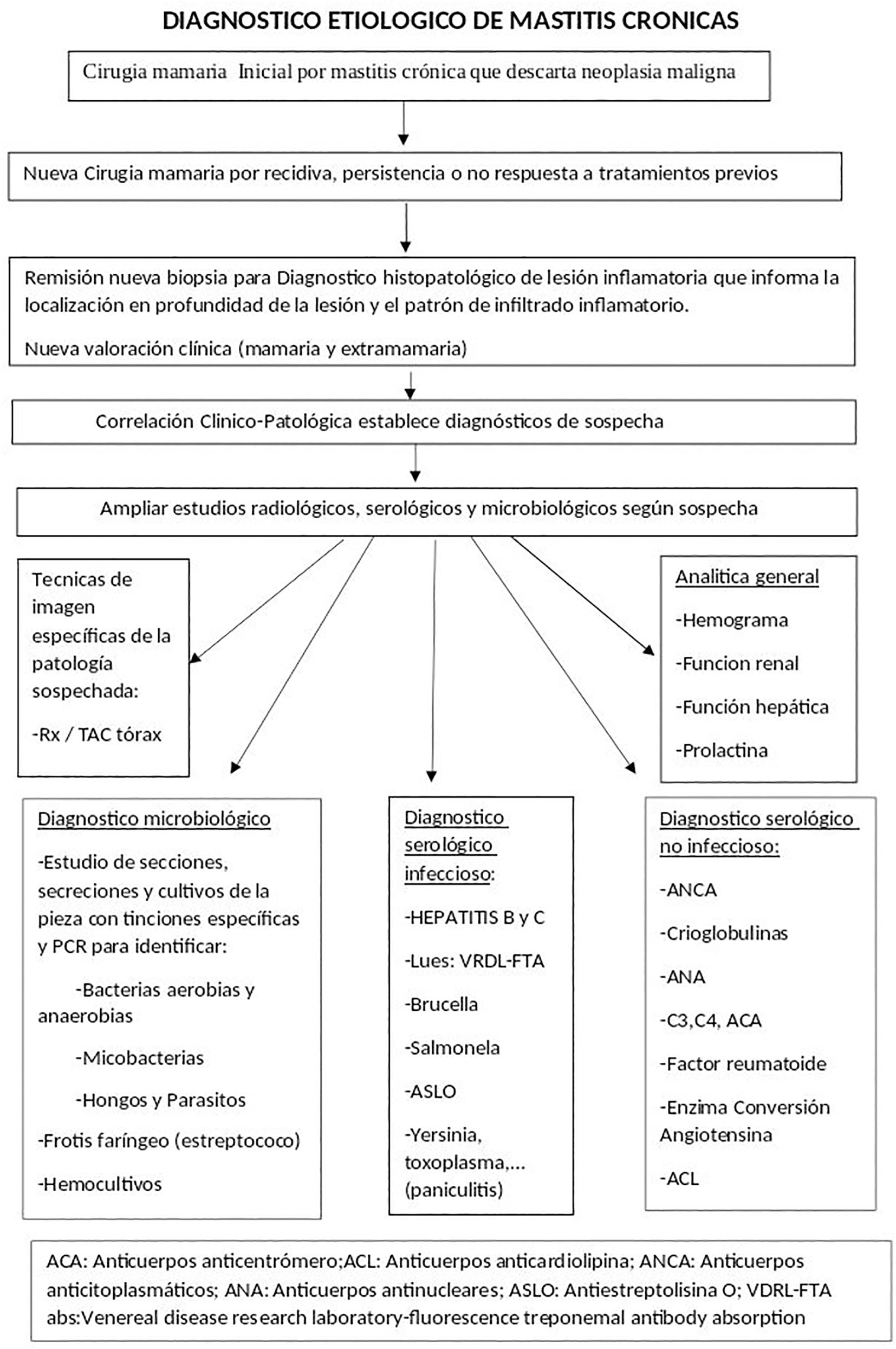
ObjetivoEl objetivo del trabajo es evaluar en una serie de pacientes la eficiencia diagnóstica de la correlación clínico-patológica en el diagnóstico de las MC, siguiendo una sistemática publicada previamente por nosotros7. y resumida en la figura 1 A partir del patrón histopatológico inflamatorio definido en el estudio de las MC extirpadas (y sus recidivas) se realiza nueva valoración clínica mamaria y extramamaria y se seleccionan pruebas diagnósticas para intentar concluir un diagnóstico etiopatogénico.
Modificado de García-Vilanova et al.7.
Presentamos un estudio descriptivo, observacional y retrospectivo en el que se analizan los últimos 100 pacientes intervenidos de modo programado en los últimos 10 años en el Servicio de Cirugía General y del Aparato Digestivo del Consorcio Hospital General Universitario de Valencia (CHGUV).
Se han incluido para la realización de este trabajo pacientes operadas con diagnóstico de MC. Se han excluido a pacientes diagnosticadas de carcinoma inflamatorio.
Intervenciones y procedimientosSe revisó la historia clínica, los procedimientos quirúrgicos y los informes patológicos de las 100 pacientes que forman el estudio.
El diagnóstico se inició mediante anamnesis y la triada diagnostica mamaria: exploración física, técnicas de imagen: (ecografía y mamografías) y biopsia quirúrgica, incisional o escisional, en esta serie.
Se recogen los siguientes datos para intentar establecer la correlación clínico-patológica que se pretende evaluar7 que era nuestro objetivo primario:
- 1.
Datos de la anamnesis inicial y exploración. Se valoraron hallazgos clínicos característicos: derrame, telitis, galactoforitis, flemonización, tumor inflamatorio, absceso y fístula. Se registraron posibles factores predisponentes de padecer mastitis, tales como historia personal de lactancia previa o hábitos tóxicos como el tabaquismo. Cuando la lesión inflamatoria mamaria no quedó resuelta, fue persistente o recidivante, se realizó una nueva anamnesis más dirigida, buscando tabaquismo y cese del hábito tabáquico; mastitis previas; consumo de fármacos; gestación reciente; lactancia previa y antecedentes de hiperprolactinemia; tratamientos habituales y antiobioterapia previa; otras comorbilidades de las pacientes como vasculitis o enfermedad reumatológica y síntomas y signos compatibles con infecciones del tracto respiratorio superior o del tracto intestinal o enfermedad inflamatoria intestinal.
- 2.
Datos de la exploración física mamaria buscando la presencia de signos inflamatorios de toda o parte de la mama, supuración por el pezón, supuración por los orificios fistulosos periaréolares, presencia de tumor o induración mamaria sospechosos de estar en relación con cuadros infecciosos, inflamatorios o tumorales.
En el diagnóstico de la recidiva se realizó una nueva exploración física mamaria y extramamaria, buscando la presencia de adenopatías o masas o visceromegalias sugestivas de linfomas o neoplasias sólidas y revisión de lesiones cutáneas en la misma mama o en otras localizaciones del cuerpo que pudieran estar en relación con procesos sistémicos que también afectaran a la mama.
- 3.
Datos de mamografía y ecografía mamaria tanto en las lesiones iniciales como en las recidivas. Se clasificaron según la escala BIRADS y se actuó según sus recomendaciones.
- 4.
Tipo de cirugía realizada según la extensión de las MC. Se realizó nueva exéresis quirúrgica ante la no resolución, persistencia o recidiva con nueva biopsia del tejido en cada ocasión.
- 5.
Número de recidivas.
- 6.
Datos de los tipos de patrón histológico inflamatorio y la extensión de la profundidad del infiltrado. En los casos con varias biopsias se asignó un patrón definitivo. Según estos hallazgos se orientó la petición de pruebas complementarias para el diagnóstico diferencial si se precisaba.
- 7.
Pruebas complementarias que incluyen:
- -
Análisis de sangre con hemograma y bioquímica. Serología infecciosa de enfermedades autoinmunes y reumatológicas.
- -
Parámetros de bioquímica e hiperprolactinemia.
- -
El estudio microbiológico de las secreciones y/o de la pieza histológica para PAS (Periodic Acid-Schiff), Grocott, Ziehl-Neelsen, formas fúngicas o bacterias ácido-alcohol resistentes (BAAR).
- -
Radiología extramamaria si la sospecha diagnóstica lo recomienda.
- -
- 8.
Número de biopsias necesarias para el diagnóstico definitivo. La biopsia quirúrgica se realizó una vez al menos en todos los pacientes. El número de biopsias quirúrgicas aumenta por cada recidiva que ha sido intervenida quirúrgicamente.
- 9.
Número de visitas a consultas externas y visitas a enfermería para curas.
- 10.
Tiempo hasta el diagnóstico definitivo: se analizó el tiempo en semanas, desde la primera visita por MC hasta la fecha en la que se informó de la biopsia diagnóstica final y se correlacionó con los hallazgos clínicos y las pruebas diagnósticas pedidas, obteniendo el tiempo medio hasta el diagnóstico definitivo.
- 11.
Porcentaje de pacientes en que se alcanza un diagnóstico etiopatogénico.
La recogida de datos como la elaboración de gráficos y tablas se realizó a través del programa Microsoft Office Excel 2022 versión 16.59 y Microsoft Word 2022 versión 16.59. Los datos se recogieron, clasificaron y representaron usando bioestadística descriptiva básica con el programa estadístico asociado a la base de datos Excel. No se buscó significación estadística.
ResultadosEl 93% de los pacientes de este estudio son mujeres, con una edad media de 42,9 años (desviación estándar = 10,62).
- 1.
De los datos de la anamnesis especiíica destacan:
- -
Tabaquismo: un 66% afirmaron tener hábito tabáquico o haberlo tenido.
- -
Lactancia previa: solo 21% tenían antecedentes de lactancia materna. La media de lactancia materna fue de 9,8 meses.
- -
Hiperprolactinemia: hubo solo una paciente por adenoma hipofisario previo, corresponde a una paciente con mastitis granulomatosa idiopática (MGI).
- -
Enfermedades autoinmunes: solo se encontró una paciente con diagnóstico de lupus eritematoso sistémico (LES). Las pacientes con diagnóstico de vasculitis se diagnosticaron después de aparecer las lesiones mamarias.
- -
- 2.
Se describen las formas clínicas de presentación en todos los casos, incluyendo recidivas, y su frecuencia en la tabla 1. Destaca el hecho de que el 70% de nuestras pacientes presentaban fístula en la exploración física.
- 3.
Las técnicas de imagen fueron inespecíficas o no concluyentes, excepto en los casos que presentaron abscesos (34%).
- 4.
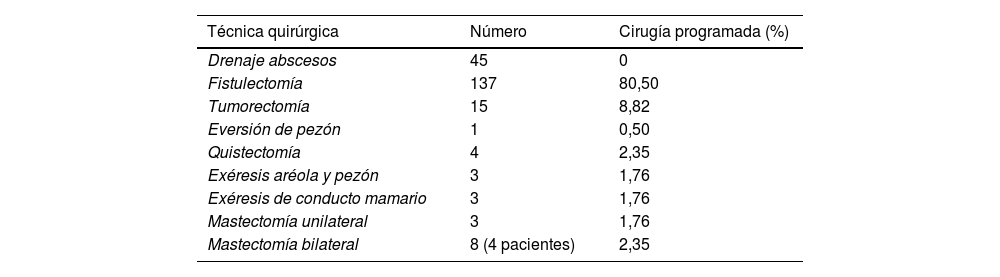
Tipo de cirugía: en las 100 pacientes se realizaron 219 intervenciones, siendo 45 drenajes en urgencias y 174 intervenciones programadas. Se describen en la tabla 2.
Tabla 2.Técnicas quirúrgicas realizadas en el tratamiento de 100 pacientes con mastitis crónica y sus recidivas
Técnica quirúrgica Número Cirugía programada (%) Drenaje abscesos 45 0 Fistulectomía 137 80,50 Tumorectomía 15 8,82 Eversión de pezón 1 0,50 Quistectomía 4 2,35 Exéresis aréola y pezón 3 1,76 Exéresis de conducto mamario 3 1,76 Mastectomía unilateral 3 1,76 Mastectomía bilateral 8 (4 pacientes) 2,35 - 5.
Número recidivas: la mayoría de las ocasiones la primera intervención quirúrgica resolvió la MC (62%). Pero el 38% presentó, al menos, una recidiva de la MC a lo largo de estos 10 años. De éstos, 19 pacientes, el 50%, presentaron más de una recidiva.
- 6.
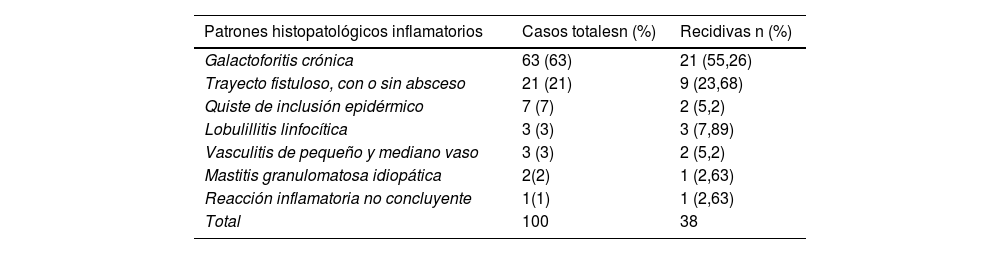
Se han recogido los patrones histopatológicos inflamatorios descritos en los informes de las piezas extirpadas a los pacientes, tanto de la cirugía inicial como de las recidivas y finalmente se ha asignado un patrón diagnóstico definitivo a cada paciente. En la tabla 3 se presentan los patrones definitivos frente a los de las recidivas.
Tabla 3.Patrones histológicos inflamatorios mamarios en el total de casos y en las recidivas
Patrones histopatológicos inflamatorios Casos totalesn (%) Recidivas n (%) Galactoforitis crónica 63 (63) 21 (55,26) Trayecto fistuloso, con o sin absceso 21 (21) 9 (23,68) Quiste de inclusión epidérmico 7 (7) 2 (5,2) Lobulillitis linfocítica 3 (3) 3 (7,89) Vasculitis de pequeño y mediano vaso 3 (3) 2 (5,2) Mastitis granulomatosa idiopática 2(2) 1 (2,63) Reacción inflamatoria no concluyente 1(1) 1 (2,63) Total 100 38 - 7.
Las pruebas diagnósticas complementarias, realizadas fundamentalmente en recidivas, incluyen:
- -
Análisis de sangre con hemograma, parámetros de bioquímica e hiperprolactinemia que no encontraron datos que mejoren el diagnóstico etiopatogénico.
- -
Serología de enfermedades autoinmunes y reumatológicas que se realizó en el 21,21% del total de pacientes, dando resultados significativos solo en 2: un caso de LES y un caso de vasculitis mamaria. De las 3 pacientes que tienen un diagnóstico de vasculitis mamaria 2 son vasculitis de pequeño/mediano vaso compatible con granulomatosis con poliangitis, diagnóstico que se realizó tras realizar la anamnesis extramamaria, biopsias de tejido extramamario (piel y pulmón) y estudio de serología, aunque solo un caso presentó anticuerpos antimieloperoxidasa-3 positivos.
- -
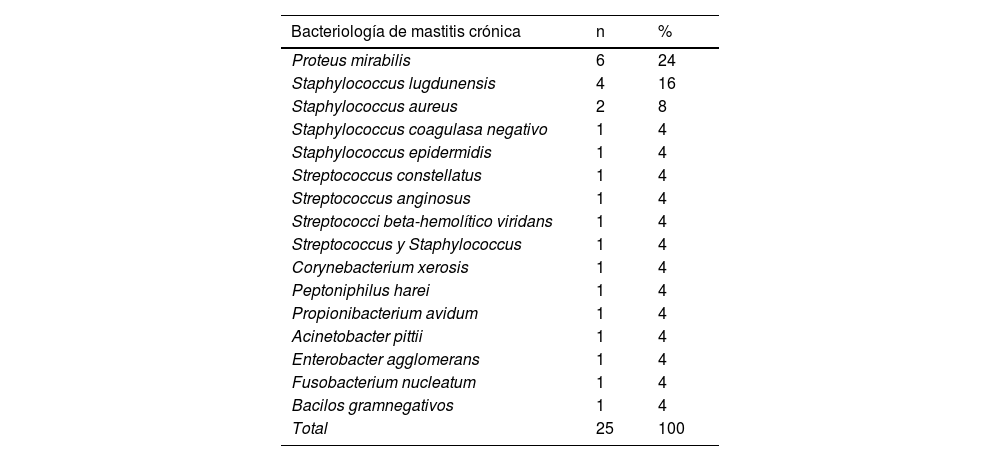
Estudio microbiológico del exudado purulento: se realizó en 42 pacientes, dando resultados en solo en 20 de ellos (47%). Los gérmenes más frecuentemente aislados fueron Proteus mirabilis (24%), Stafilococo lugdunensis (16%) y Stafilococcus aureus (8%). (tabla 4).
Tabla 4.Gérmenes identificados en el estudio microbiológico de mastitis crónica
Bacteriología de mastitis crónica n % Proteus mirabilis 6 24 Staphylococcus lugdunensis 4 16 Staphylococcus aureus 2 8 Staphylococcus coagulasa negativo 1 4 Staphylococcus epidermidis 1 4 Streptococcus constellatus 1 4 Streptococcus anginosus 1 4 Streptococci beta-hemolítico viridans 1 4 Streptococcus y Staphylococcus 1 4 Corynebacterium xerosis 1 4 Peptoniphilus harei 1 4 Propionibacterium avidum 1 4 Acinetobacter pittii 1 4 Enterobacter agglomerans 1 4 Fusobacterium nucleatum 1 4 Bacilos gramnegativos 1 4 Total 25 100 - -
Estudio microbiológico de la pieza en anatomía patológica: es una técnica diagnóstica que ha sido empleada en 4 pacientes, 3 de los cuáles han resultado negativos para PAS, Grocott, Ziehl-Neelsen, formas fúngicas o BAAR. Tan solo un paciente mostró formas de cocobacilos en su muestra mamaria.
- -
- 8.
La biopsia se realizó al menos una vez en cada paciente. El número de biopsias por paciente de biopsias estuvo comprendido entre 1 y 8, siendo la media de 1,7 (desviación estándar = 1,25). Depende del número de recidivas que precisan de nueva intervención.
- 9.
El número de visitas de los pacientes con MC en consultas externas de cirugía general estuvo comprendido entre 4 y 102, siendo la media de 15,35 (desviación estándar = 14,9).
- 10.
El tiempo hasta el diagnóstico definitivo de las MC estuvo comprendido entre una y 417 semanas, siendo la media de 20,02 (desviación estándar = 49,8). Este tiempo fue menor si el diagnóstico final se obtuvo con solo una biopsia o se alargó si el paciente presentó recidivas (bien por la naturaleza de la MC o por no haber llegado a un diagnóstico etiológico correcto). Los casos en los que el tiempo hasta obtener el diagnóstico final es más prolongado fueron las galactoforitis crónicas supurativas, vasculitis y MGI con recidivas.
- 11.
El porcentaje de pacientes con diagnóstico etiopatogénico establecido queda finalmente en 99%, frente a un paciente con biopsia diagnóstica indeterminada.
El diagnóstico final más frecuente fue de galactoforitis crónica supurativa (GCS) que se asignó a 91 pacientes con hallazgos clínicos y evolución compatibles con GCS y que presentaron patrones histológicos identificados en diferentes fases de la GCS, incluyendo trayecto fistuloso o quiste de inclusión epidérmico (91%). Los otros diagnósticos son 3 casos de vasculitis, 2 de ellas compatibles con granulomatosis con poliangitis, 2 casos de mastitis granulomatosa idiopática y 3 casos de lobulillitis linfocítica no diabética. En un caso no se pudo completar el diagnóstico por presentar un patrón histológico inflamatorio y clínica inespecíficos.
DiscusiónLas MC consumen muchos recursos sanitarios. Por las 100 pacientes se realizaron 219 intervenciones y la media de visitas a consultas externas fue superior a 15. Uno de los motivos es su alta tasa de recidiva que obliga a realizar nuevas pruebas diagnósticas y tratamientos.
El 38% de los pacientes de este estudio ha presentado, al menos, una recidiva. Conforme aumenta el número de recidivas se produce un aumento de visitas, gasto de recursos, mayores comorbilidades y, en la mayoría de las ocasiones, tratamientos más agresivos sin un diagnóstico certero.
Los casos con múltiples recidivas de este estudio, en los que el tiempo hasta obtener el diagnóstico final es más prolongado fueron algunas GCS, vasculitis y mastitis granulomatosa idiopática.
En el caso de la GCS un motivo de recidiva puede ser tratamientos antibióticos previos ineficaces. En la mayoría no se realizó un estudio con cultivos y antibiograma en los episodios iniciales para aplicar el tratamiento más adecuado y solo un 48,8% de las pacientes de esta serie recibieron β-lactámicos como antiobioterapia empírica, que serían los fármacos de primera elección en la mastitis puerperal8. Posiblemente porque fueron atendidos en servicios de urgencias por diferentes facultativos. No se han encontrado estudios recientes sobre que antibióticos tienen la mayor biodisponibilidad dentro del tejido mamario crónicamente inflamado y valoración de si se alcanza en su interior la concentración inhibitoria de los gérmenes.
El tabaquismo se considera factor de riesgo de la GCS9. Un 66% de los pacientes afirmaron tener hábito tabáquico o haberlo tenido, considerado un factor de riesgo para la GCS recidivante.
En el caso de las vasculitis el retraso diagnóstico influye en la recidiva. En 2 de las 3 pacientes con diagnóstico de vasculitis de pequeño/mediano vaso compatible con granulomatosis con poliangitis solo se consiguió el diagnóstico definitivo posteriormente al estudio de las lesiones mamarias iniciales, tras años de seguimiento y exéresis-biopsia de nuevas lesiones mamarias y de lesiones aparecidas en otros órganos. Se tuvo que completar el diagnóstico mediante el uso de técnicas de serología para tipificar los tipos de vasculitis.
En el retraso diagnóstico influye la falta de sistemática diagnóstica. En general los estudios de otros autores están más orientados a una enfermedad concreta ya diagnosticada y no al diagnóstico diferencial.
Kamal10 propone un esquema diagnóstico piramidal, basándose en la clínica y la radiología (ecografía) para diagnosticar o excluir complicaciones, causas infecciosas, no infecciosas y neoplasias inflamatorias. Recomienda realizar biopsia en inflamaciones no agudas que no responden a antibióticos. Posteriormente realiza una clasificación donde distingue las mastitis infecciosas de las no infecciosas. No describe los pasos diagnósticos para llegar al diagnóstico concreto.
Goulabchand et al.11 proponen un sistema diagnóstico parecido al nuestro en el que, a partir de 4 hallazgos principales en las biopsias mamarias: infiltrados linfocíticos, granulomas no necrosantes, ectasia ductal y vasculitis, remite a realizar una nueva exploración clínica y análisis biológicos, incluso distinguiendo algunas pruebas más específicas según que el patrón inflamatorio sea de granulomas no necrosantes y vasculitis o de lobulillitis linfocítica, y según hallazgos, pruebas histológicas complementarias y radiológicas. Pero no presenta una serie de casos con porcentajes diagnósticos. Remarca la necesidad de diagnosticar lo más precoz posible las enfermedades autoinmunes, que pueden tener un pronóstico sombrío, para iniciar el tratamiento cuanto antes. No refiere la necesidad de nuevas pruebas diagnósticas con base en la persistencia o recidiva mamaria como nosotros7. Recomienda seguimiento de los pacientes con patrones sospechosos, porque síntomas sistémicos extramamarios o marcadores biológicos asociados a enfermedades autoinmunes pueden ocurrir mucho tiempo después de la aparición de los síntomas mamarios11.
En este estudio el tiempo transcurrido hasta el diagnóstico depende de la rapidez con la que se haga la biopsia diagnóstica y el tiempo que el servicio de anatomía patológica tarde en dar los resultados, pero las pacientes con un tiempo más prolongado han sido las que presentaron recidivas, las intervenidas en más de una ocasión y las que han precisado de pruebas complementarias. También en las pacientes con enfermedades autoinmunes de nuestro estudio, el tiempo de diagnóstico definitivo es superior a la media, con mayor número de biopsias.
Finalmente, con la correlación clínico-patológica extendida en el tiempo, se ha conseguido aproximar el diagnóstico etiopatogénico en el 99% de los casos, pero este sistema presenta limitaciones y aún debe mejorarse por varios motivos.
No hay unanimidad en definir los patrones histopatológicos inflamatorios mamarios12,13 y otros autores realizan clasificaciones con menos patrones, probablemente porque el objetivo de sus estudios no es el diagnóstico global de la inflamación mamaria14,15. Algunos de los informes histopatológicos de los procesos inflamatorios de nuestro estudio son puramente descriptivos, sin llegar a un diagnóstico concreto. Hemos clasificado algunas descripciones histológicas inespecíficas como GCS por su forma clínica de aparición. El estudio microbiológico de la secreción y de las piezas de lesiones inflamatorias de etiología desconocida tiene baja sensibilidad16, los gérmenes identificados en las muestras no siempre son necesariamente los causantes del proceso y además porque un único agente etiológico puede expresarse con distintos patrones histopatológicos inflamatorios, como es el caso de las infecciones por Corynebacterium17,18 o las infecciones por TBC19,20. Los estudios serológicos en enfermedades autoinmunes o vasculitis también tienen una sensibilidad diagnóstica limitada, tanto en casos que presentan una alta sospecha histológica como cuando hay una sospecha por la clínica extramamaria, pero esta puede no aparecer o tardar años en hacerlo, condicionando retraso diagnóstico y un peor pronóstico para las pacientes21. Este retraso también aparece en nuestra serie. Conseguir un diagnóstico etiopatogénico ha costado años en algunos casos.
ConclusionesUtilizando la correlación clínico-patológica mediante el análisis conjunto de los datos clínicos e histopatológicos se puede establecer el diagnóstico específico en MC, en sus recidivas y casos dudosos, o reducir las posibilidades diagnósticas con un buen diagnóstico diferencial.
La falta de estudios y la inespecificidad de los resultados hacen que a veces se tarde o no se llegue a un diagnóstico etiológico definitivo.
Responsabilidades éticasEl estudio fue aprobado por el Comité Ético de Investigación con medicamentos (CEIm) del Consorcio Hospital General Universitario de Valencia, Registro 133/2021.
Consentimiento informadoLos autores declaran que cuentan con el consentimiento de los pacientes para la publicación de este artículo.
FinanciaciónLa presente investigación no ha recibido financiación proveniente de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.