determinar las características clínicas, de diagnóstico y opciones de tratamiento de la mastitis granulomatosa no caseificante.
Métodosel presente estudio es de tipo descriptivo, transversal, retrospectivo y no experimental de 61 pacientes atendidos en el Hospital Belén de Trujillo, desde enero de 2018 hasta diciembre de 2022. Fue criterio de inclusión que tengan diagnóstico histopatológico de mastitis granulomatosa no caseificante BAAR negativo.
Resultadosel 93,4% afectó a mujeres en edad reproductiva (edad promedio 33 ± 7 años). La paridad, el haber dejado de dar de lactar y el uso de anticonceptivos se asociaron en forma estadísticamente significativa con la mastitis (p ≤ 0,05). En su mayoría afectó la mama izquierda. La tumoración varió entre 3 y 11 cm con un tamaño promedio de 5,0 ± 2 cm. En el 49,2% la tumoración se acompañó de una o más fistulas. El 38,5% hizo uso de anticonceptivos hormonales. El cultivo de 25 tejidos mamarios biopsiados fue negativo. El estudio ecográfico fue categorizado en el 91,8% como BIRADS 2 y 3. El 67,2% mejoró con tratamiento antituberculoso, aun cuando no había evidencia de BAAR positivo. El 32,8% mejoró con tratamiento diverso con antibióticos y sin antibióticos.
Conclusioneseste tipo de mastitis se presenta en la etapa reproductiva de la mujer, pero después del periodo de lactancia. Los anticonceptivos hormonales podrían predisponer a esta afección. Su manejo es variable, puede hacerse con antituberculosos, antibióticos comunes y en casos extremos resección quirúrgica.
To determine the clinical characteristics, diagnosis and treatment options of non-caseating granulomatous mastitis.
MethodsThe present study is descriptive, cross-sectional, retrospective and non-experimental of 61 patients treated at the Hospital Belen of Trujillo, from January 2018 to December 2022. The inclusion criterion was that they have a histopathological diagnosis of granulomatous mastitis without caseification Acid-Fast Bacilli negative.
Results93.4% affected women of reproductive age (age average 33 ± 7 years). Parity, having finishing breastfeeding and the use of contraceptives were associated in a statistically significant way with matitis (p ≤ 0.05). It mostly affected the left breast. The tumor varied between 3 and 11 cm with an average size of 5 ± 2 cm. In 49.2%, the tumor was accompanied by one or more fistulas. 38.5% used hormonal contraceptives. The culture of 25 biopsied breast tissues was negative. The ultrasound study was categorized in 91.8% as BIRADS 2 and 3. 67.2% improved with anti-tuberculosis treatment even though there was no evidence of positive AFB. 32.8% improved with diverse treatment, with antibiotics and without antibiotics.
ConclusionsThis type of mastitis occurs in the reproductive stage of the woman, but after the lactation period. Hormonal contraceptives could predispose to this condition. Its management is variable, it can be done with anti-tuberculosis drugs, common antibiotics and in extreme cases surgical resection.
La mastitis granulomatosa no caseificante (MGN) es una entidad poco frecuente. En Estados Unidos tiene una prevalencia de 2,4 por cada 100.000 mujeres entre las edades de 20 y 40 años1. Su causa aún no ha sido establecida2. El primer reporte se atribuye a Kessler y Wolloch3, quienes reportaron 5 casos con diagnóstico clínico de cáncer, 2 confirmados con biopsia recibieron cobaltoterapia. Después del estudio de la pieza operatoria, los 5 fueron informados como inflamatorios con presencia de granulomas infiltrados por neutrófilos o de centro supurativo. La tinción de Ziehl-Neelsen, así como la tinción Gram y la tinción PAS para hongos, todas fueron negativas. La edad de las pacientes varió entre 27 y 40 años. Tenían el antecedente de haber tenido un parto entre 1,5 y 5 años previos a su internamiento.
La mastitis granulomatosa es una entidad clínica muy preocupante debido a que puede ser tuberculosa, no tuberculosa o podría corresponder a un carcinoma4, o asociarse con uno5. Afecta a las mujeres en edad fértil6. Este tipo de mastitis en muchos casos está asociado con abscesos7,8 o fístulas9 de larga evolución.
Por otro lado, la tuberculosis se caracteriza por presentar granulomas tuberculoides caseificantes con presencia de bacilos ácido alcohol resistentes10.
Algunas de las hipótesis sobre su posible origen son: una extravasación láctea ductal, un traumatismo, una infección subclínica; además, debido a las manifestaciones sistémicas como el eritema nodoso, es probable que tenga un componente autoinmune11. Se han mencionado como factores de riesgo: gestación, lactancia, hiperprolactinemia e ingesta de anticonceptivos6 y se ha asociado a Corynebacterium kroppenstedtii8,12; sin embargo, otros estudios no han demostrado la presencia de microorganismo alguno13.
En estos casos, antes de proceder a un tratamiento es indispensable realizar una biopsia para descartar malignidad4. Entre los tratamientos propuestos esta la administración de antibióticos, corticosteroides y metotrexato6,13,14.
Aun con el diagnóstico histopatológico, la evolución tórpida de este tipo de mastitis es motivo de preocupación, estrés y ansiedad, tanto para la paciente como para el médico acerca de la verdadera naturaleza de la enfermedad, por lo que consideramos necesario su estudio a fin de definir pautas para el diagnóstico que puedan servir de orientación al clínico y al patólogo.
El objetivo del presente estudio fue determinar las características clínicas, el diagnóstico e identificar los tipos de tratamiento de la mastitis granulomatosa no caseificante.
Material y métodosEste es una investigación descriptiva, transversal, retrospectiva y no experimental en el material archivado en el servicio de patología quirúrgica, desde enero de 2018 hasta diciembre de 2022. Durante estos años se incluyeron 61 casos.
Primero se ubicaron todos los informes anatomo patológicos y luego se revisaron las láminas y las historias clínicas, a fin de ver los datos biológicos, clínicos, análisis y tratamiento. Todos estos datos se recogieron en una ficha ad hoc, junto con el número de historia clínica, edad, sexo, número de registro de afección quirúrgica.
Criterios de inclusión- Que tenga diagnóstico histopatológico de mastitis granulomatosa no caseificante, bacilos ácido alcohol resistentes (BAAR) negativo.
- Que el resultado de la biopsia figure en el archivo de Patologia Quirúrgica del Hospital Belen de Trujillo.
- Que tenga historia clínica del Hospital Belén de Trujillo.
Criterios de Exclusión- Que el informe de la biopsia exista en la historia clínica, pero que no exista en el archivo de Patología Quirúrgica del Hospital Belén de Trujillo.
-Que la biopsia no haya sido tomada en el Hospital de Belén de Trujillo.
- Pacientes con diagnóstico de mastitis granulomatosa tuberculoide caseificante.
Procesamiento y análisis de datosSe hizo uso de la estadística descriptiva.
ResultadosEn los archivos del departamento de Patología del Hospital Belén de Trujillo se encontraron 76 casos con diagnóstico de mastitis granulomatosa no caseificante. Sin embargo, 9 casos fueron descartados por tener datos incompletos. De los 67 casos restantes, 6 presentaron BAAR en el tejido de la biopsia «core»; por tanto, solo formaron parte de este estudio 61 casos. Los resultados se resumen en las tablas 1 y 2.
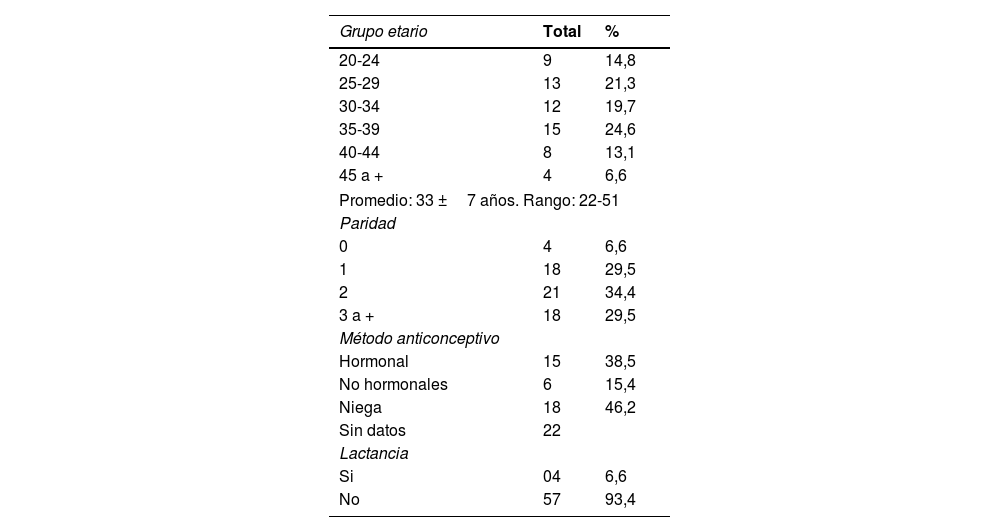
Grupo etario y antecedentes gineco-obstétricos en 61 pacientes con mastitis granulomatosa no caseificante Hospital Belén de Trujillo 2018-2022
| Grupo etario | Total | % |
|---|---|---|
| 20-24 | 9 | 14,8 |
| 25-29 | 13 | 21,3 |
| 30-34 | 12 | 19,7 |
| 35-39 | 15 | 24,6 |
| 40-44 | 8 | 13,1 |
| 45 a + | 4 | 6,6 |
| Promedio: 33 ±7 años. Rango: 22-51 | ||
| Paridad | ||
| 0 | 4 | 6,6 |
| 1 | 18 | 29,5 |
| 2 | 21 | 34,4 |
| 3 a + | 18 | 29,5 |
| Método anticonceptivo | ||
| Hormonal | 15 | 38,5 |
| No hormonales | 6 | 15,4 |
| Niega | 18 | 46,2 |
| Sin datos | 22 | |
| Lactancia | ||
| Si | 04 | 6,6 |
| No | 57 | 93,4 |
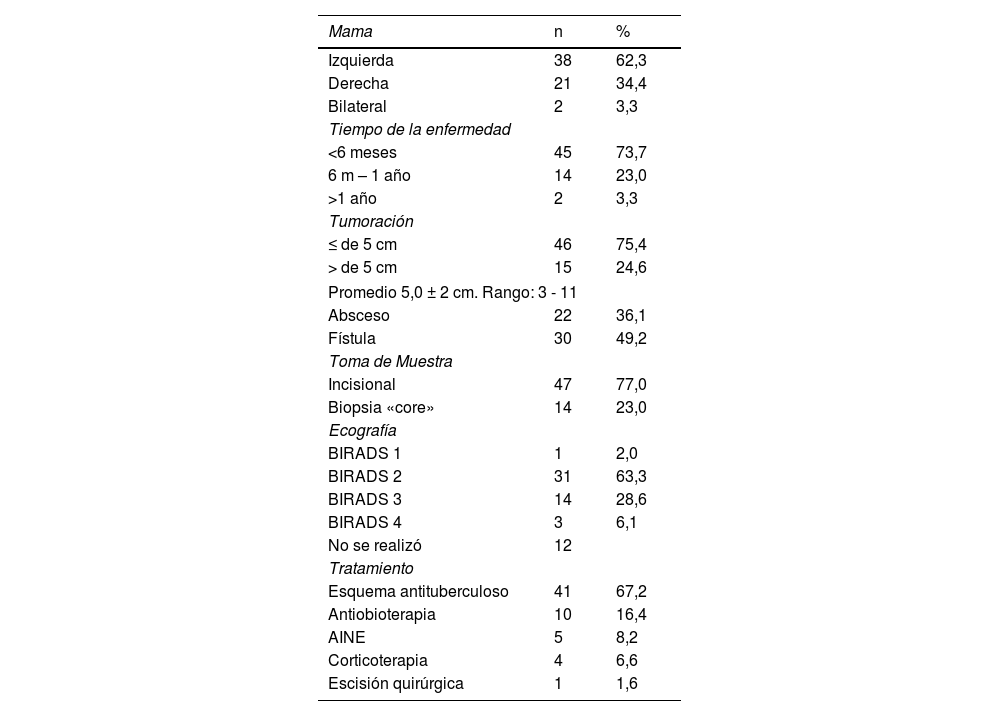
Hallazgos clínicos, método diagnóstico y tratamiento en 61 pacientes con mastitis granulomatosa no caseificante Hospital Belén de Trujillo 2018-2022
| Mama | n | % |
|---|---|---|
| Izquierda | 38 | 62,3 |
| Derecha | 21 | 34,4 |
| Bilateral | 2 | 3,3 |
| Tiempo de la enfermedad | ||
| <6 meses | 45 | 73,7 |
| 6 m – 1 año | 14 | 23,0 |
| >1 año | 2 | 3,3 |
| Tumoración | ||
| ≤ de 5 cm | 46 | 75,4 |
| > de 5 cm | 15 | 24,6 |
| Promedio 5,0 ± 2 cm. Rango: 3 - 11 | ||
| Absceso | 22 | 36,1 |
| Fístula | 30 | 49,2 |
| Toma de Muestra | ||
| Incisional | 47 | 77,0 |
| Biopsia «core» | 14 | 23,0 |
| Ecografía | ||
| BIRADS 1 | 1 | 2,0 |
| BIRADS 2 | 31 | 63,3 |
| BIRADS 3 | 14 | 28,6 |
| BIRADS 4 | 3 | 6,1 |
| No se realizó | 12 | |
| Tratamiento | ||
| Esquema antituberculoso | 41 | 67,2 |
| Antiobioterapia | 10 | 16,4 |
| AINE | 5 | 8,2 |
| Corticoterapia | 4 | 6,6 |
| Escisión quirúrgica | 1 | 1,6 |
BI-RADS: Breast Imaging Reporting and Data System15.
La paridad varió entre 0 y 6 partos. El 63,9% tuvieron entre uno y 2 partos (X2= 11,5; p ≤ 0,05), o sea, hubo una asociación estadísticamente significativa entre el número de partos y el diagnóstico de mastitis. El 93,4% fueron afectadas después de haber terminado de dar de lactar (X2 = 46; p ≤ 0,05), por tanto, hubo asociación estadísticamente significativa entre haber terminado de dar de lactar y el diagnóstico de mastitis. El 77,2% (44/57 casos) tuvieron la mastitis dentro de los últimos 5 años después de su último parto.
Con respecto a los métodos anticonceptivos, de 39 casos en los que tuvimos el dato, el 46,2% (18 casos) negó haber hecho uso de método anticonceptivo alguno, el 38,5% (15 casos) estaba usando anticonceptivos hormonales al momento del diagnóstico y el 15,4% (6 casos) métodos anticonceptivos no hormonales (4 bloqueo tubárico bilateral, un caso usaba preservativo y un caso método del ritmo) (X2 = 3,85; p ≤ 0,05); por tanto, hubo asociación estadísticamente significativa entre el uso de anticonceptivos hormonales y el diagnóstico de mastitis.
Además, con respecto a antecedente de trauma, el 93,4% no reportaron antecedente de trauma alguno; solo 2 pacientes reportaron golpe en dicha zona, una paciente picadura de insecto y una refirió la aparición de un nódulo espontáneo. De la información obtenida en 26 pacientes con respecto al antecedente de contacto con un familiar o persona BK positivo, el 84,6% (22 casos) negó contacto alguno. Solo 4 declararon haber tenido contacto con personas con tuberculosis.
A 25 pacientes en quienes se sospechaba tuberculosis se efectuaron cultivos de los tejidos mamarios biopsiados. Estas correspondieron a los años 2018, 2019 y 2020. Después de 2 meses de cultivo en medio Lowenstein-Jensen, todos resultaron negativos. Durante los años 21 y 22 ya no se solicitaron cultivos para bacilo de Koch debido a que los 25 cultivos efectuados, todos fueron negativos. Además, se realizó baciloscopia en esputo con Ziehl-Neelsen a 34 casos, siendo informados como negativos.
En el 67,2% (41 casos) se inició el tratamiento con esquema sensible antituberculoso (rifampicina, isoniacida, pirazinamida, etambutol) durante 6 meses, a pesar que de estos, 25 tuvieron cultivo negativo. El 32,8% recibió tratamiento diverso, con antibióticos, corticoides y en algunos casos observación únicamente. Nuestra única paciente con escisión quirúrgica no presentó recurrencia a los 5 años de seguimiento.
Con respecto a la recurrencia, esta se presentó en 3 casos (4,9%). Dos solo habían tenido un hijo y habían dejado de dar de lactar hacía 3 años, una tuvo 2 hijos y había dejado de dar de lactar hacía 5 años. De las 2 primeras, una recurrió en la mama opuesta después de 3 meses de iniciado el tratamiento antituberculoso y la otra recurrió 7 meses después de terminar el tratamiento antituberculoso, para esto recibió doxiciclina por 6 semanas y mejoró. El tercer caso recibió tratamiento antituberculoso 5 años antes. Para la recurrencia recibió claritromicina durante 14 días, pero alcanzó la mejoría total en 2 meses y medio.
DiscusiónLa mastitis granulomatosa se clasifica en 2: primaria (idiopática o no específica) y secundaria o específica cuando hay una enfermedad subyacente que causa la mastitis crónica2,16. «La mayoría de mastitis granulomatosas se presentan debido a enfermedades crónicas subyacentes como tuberculosis, cándida spp., Corynebacterium spp., enfermedad de Weber-Christian, síndrome de Sjögren, LES, hiperprolactinemia, enfermedad esclerosante IgG4, trauma local, enfermedad por arañazo de gato; por tanto, se consideran mastitis granulomatosas secundarias»16.
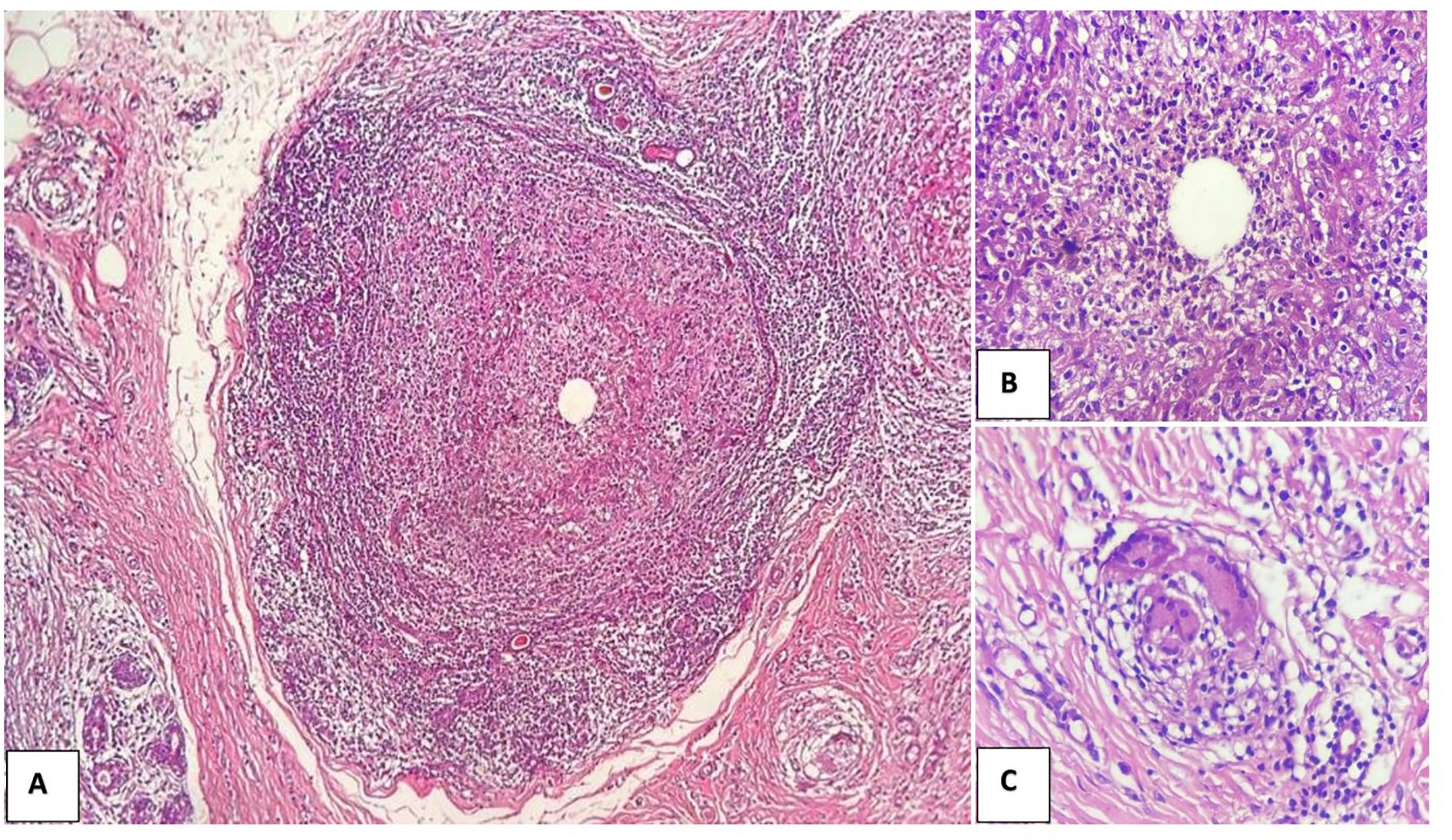
La mastitis granulomatosa lobular es un proceso inflamatorio crónico caracterizado por la presencia de granulomas epitelioides y/o tuberculoides no caseificantes, con células gigantes tipo Langhans y tipo cuerpo extraño, que se acompañan de granulomas con centro supurativo o con un espacio central ópticamente vacío bordeado de neutrófilos2,17,18 (fig. 1). Este tipo de mastitis puede ser confundida con tuberculosis debido a que Perú es una zona endémica para la tuberculosis19.
Obsérvese granuloma no caseificante en un lobulillo mamario (H&E). A) Granuloma epitelioide con un espacio central ópticamente vacío (10X). B) Magnificación del centro del granuloma que permite observar los polimorfonucleares alrededor del espacio vacío (40X). C) En otro sector, granuloma con 3 células gigantes multinucleadas tipo Langhans (40X).
Hay que establecer el diagnóstico diferencial con diversas enfermedades: procesos neoplásicos (50%), tuberculosis, sarcoidosis, reacción a cuerpo extraño, infecciones micóticas, ectasias ductales, histoplasmosis e incluso, enfermedades sistémicas como la granulomatosis de Wegener, la arteritis de células gigantes o la poliarteritis nodosa20.
Este tipo de granulomas afectó a las mujeres en edad reproductiva (tabla 1). En nuestro estudio la edad promedio fue 33,0 ± 7 años, lo cual coincide con otros estudios13,21; sin embargo, esto no tuvo que ver con el período de lactancia, sino que se presentó posterior a este, lo cual también ha sido observado por otros autores11,13.
La paridad ha sido considerada como factor etiológico de la mastitis granulomatosa. A medida que aumenta el número de partos también aumenta la incidencia de esta mastitis18. En nuestro estudio esta asociación también fue estadísticamente significativa.
El 93,4% presentaron este tipo de mastitis después de haber terminado de dar de lactar. Lo cual fue estadísticamente significativo. Esto sugiere que hay factores que condicionan este proceso inflamatorio como un desbalance hormonal2 y trastornos de la inmunidad17. Es de notar que el 77,2% tuvieron la mastitis dentro de los últimos 5 años después de su último parto, lo cual coincide con lo expresado por Jiao et al.17 y Azlina et al.22, aun cuando estos autores no indican cifras precisas.
Se ha propuesto que el uso de anticonceptivos orales podría condicionar la aparición de este tipo de mastitis2. En nuestro estudio encontramos asociación estadísticamente significativa entre el uso de anticonceptivos hormonales y la mastitis. Hallazgo similar fue reportado por Gurleyik et al.23, aunque ellos reportan solo anticonceptivos orales. Hipotetizamos que después del período de lactancia, cuando las mamas están entrando en reposo o ya entraron en reposo, la progesterona de los anticonceptivos hormonales induciría en las células alveolares glandulares una secreción escasa rica en proteínas y lípidos2. Esta secreción es escasa, puesto que no cuenta con otras hormonas que completen su producción y propicien su expulsión. Por lo que dichos alvéolos, con esta secreción retenida son invadidos por células inmunitarias como polimorfonucleares y linfocitos. Al no poder retirar esta secreción, concurren los macrófagos y forman granulomas, lo que da lugar a la mastitis granulomatosa22.
La mama izquierda (tabla 2) fue más afectada que la derecha, algo similar reportan otros autores21,24. Aún no existe explicación para esto, pero podríamos inferir que existe relación con la frecuencia con que se realiza la lactancia en esa mama.
Con respecto al tiempo de enfermedad, el 88,5% reporta haber presentado la sintomatología entre uno y 12 meses antes del diagnóstico (tiempo promedio: 4,8 meses). Lo cual es el doble de lo reportado por Baslaim et al.25. En sus casos, la sintomatología se presentó entre una semana y 5 meses (promedio: 2 meses). El factor cultural, la poca accesibilidad a la atención médica y la falta de toma de decisión explican el prolongado tiempo de enfermedad y la etapa avanzada en que se presentaron.
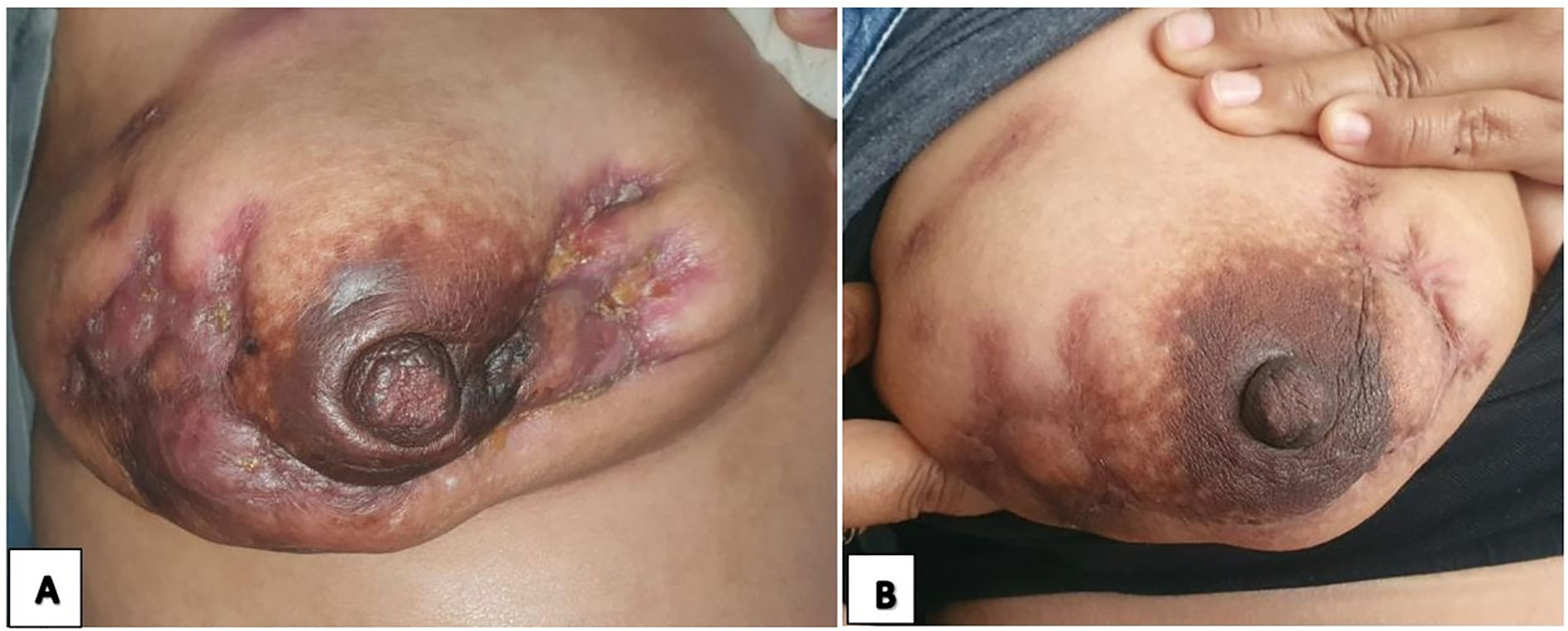
Clínicamente, lo característico es que se presente como una masa unilateral, eritematosa, blanda y dolorosa17 que se acompañó de alguna fístula y de absceso (fig. 2). En cuanto al tamaño de la tumoración, encontramos que varió entre 3 y 11 cm (promedio 5,0 ± 2 cm). Estos hallazgos coinciden con Azlina et al.22 quienes encontraron una variación entre uno y 10 cm con un tamaño promedio de 5,5 cm. Otros estudios reportan fístulas en un 22,2%18 y abscesos en un 45%13,18. La tumoración acompañada con una fístula cutánea hace sospechar probable origen neoplásico2; por lo que para hacer un diagnóstico es necesario una biopsia2, que puede ser biopsia core o incisional, según los hallazgos clínicos.
A) Obsérvese el aumento de volumen, eritema, retracción del pezón, múltiples fistulas y secreción serosa. Recibió tratamiento con antibióticos y corticoides sin éxito. En B) se observan múltiples cicatrices y resolución total del proceso inflamatorio después del tratamiento con esquema sensible para tuberculosis (a pesar de ser BAAR y cultivo negativo).
La ecografía mamaria contribuyó a la sospecha de una lesión benigna (BIRADS 2 y 3)15 en un 91,8%. BIRADS 2 se reportó en un 63,3%. Lo contrario sucedió en los casos reportados por Perez-Velasquez et al.21, donde el 60% de sus casos correspondieron a BIRADS 4A. Es de notar que la ecografía también ayuda a determinar la ubicación en donde llevar a cabo la biopsia.
En nuestros casos, el diagnóstico diferencial siempre fue con tuberculosis, una vez descartada malignidad. A pesar de tener cultivos y baciloscopia con esputo negativos, la evolución tórpida de las pacientes que recibieron tratamiento con antibióticos diversos, a pesar que no se les atribuye grandes beneficios17,26, y corticoides27,28 de larga data (2 meses), conllevó a optar por el tratamiento con esquema sensible antituberculoso como prueba terapéutica. Resultando todas con evolución favorable. Lo cual da consistencia a la hipótesis que todos estos casos de MGN en los que no se logra demostrar la presencia de BAAR podrían tratarse de tuberculosis subdiagnosticadas. En estos casos lo que tendría que hacerse es demostrar el bacilo de Koch mediante reacción en cadena de la polimerasa29. Lo cual es una limitante debido al alto costo de la prueba. Otra alternativa terapéutica no ortodoxa es el uso de inmunosupresores como el micofenolato de mofetilo, con éxito parcial (66,67%)30.
La recurrencia en nuestro estudio fue poco frecuente (4,9%). En otros estudios, también la recurrencia fue similar27,31. La mayor frecuencia la reporta Godazandeh et al.31 con 13,2%.
Los casos que llegan a nuestro hospital lo hacen con gran morbilidad, con un tiempo de enfermedad prolongado y con tratamientos fallidos, lo que les genera angustia y zozobra. Gómezpedroso-Rea et al.31 documentaron 21 casos en el transcurso de un año en un hospital de la ciudad de México, mientras que en el estudio efectuado en Nuevo León se documentaron 20 casos en el transcurso de 5 años21. Nosotros hemos reunido 61 casos en 5 años.
Como limitaciones podemos señalar que la reacción en cadena de la polimerasa no se realizó en nuestras pacientes. Además, en las historias clínicas no figuraba el dato de dosaje de alpha-1 antitripsina, obesidad, consumo de cigarrillos, tampoco dosaje de prolactina. Para el dato de trauma es necesario la entrevista a la paciente. No fue posible evaluar el índice de masa corporal, ya que en las historias clínicas no figuraban los datos de peso y talla.
En conclusión, la MGN se presenta con mayor frecuencia en la etapa reproductiva de la mujer, pero después del período de lactancia. Los anticonceptivos hormonales en general podrían predisponer a esta afección. Es más frecuente en la mama izquierda y suele acompañarse de tumoración, fístulas y absceso. El diagnóstico histopatológico mediante biopsia incisional o biopsia core es determinante para descartar un carcinoma mamario y describir la naturaleza granulomatosa de la afección. Su manejo es variable, empíricamente se inicia con antiobioterapia y/o corticoterapia. De no presentar evolución favorable, se puede iniciar el tratamiento con esquema sensible como prueba terapéutica, el mismo que en nuestro estudio fue exitoso.
Responsabilidades éticasEl presente proyecto de investigación fue aprobado por el comité de Ética del Hospital Belén y de la Universidad Nacional de Trujillo, sin observación alguna. En su ejecución se aplicaron las consideraciones éticas del Código de Ética y Deontología del Colegio Médico del Perú (Cap. 2: Art. 63, G) teniendo en cuenta y respetando la confidencialidad del registro clínico y patológico hallado en las historias clínicas32.
Consentimiento informadoLos autores declaran que han obtenido el consentimiento de los pacientes para la publicación de este artículo.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno de los autores tiene conflicto alguno entre la investigación realizada y persona o institución alguna, ni de orden económico, profesional, laboral ni personal.