La reconstrucción mamaria microquirúrgica con tejido autólogo puede asociar complicaciones relacionadas con el colgajo y la zona donante. Nuestro objetivo fue valorar la evidencia clínica en seguridad, complicaciones y factores de riesgo en pacientes reconstruidas con colgajo de perforantes basado en la arteria epigástrica inferior profunda (DIEP). Se realizó una revisión sistemática en Medline de artículos publicados entre septiembre de 1995 y septiembre de 2015. Se recogieron las características demográficas de las pacientes, las medidas de los colgajos y las complicaciones de la cirugía incluyendo la necrosis completa, la necrosis parcial y la necrosis grasa. Se identificaron 34 artículos que incluían 35 series de casos, 2.761pacientes y un total de 3.927colgajos. La media del índice de masa corporal fue superior a 24,5kg/m2, mientras que la tasa de obesidad se situó por encima del 14,5%. Ningún artículo aportó información acerca del peso, superficie o volumen del colgajo tras su tallado en la zona receptora. Las tasas de necrosis completa y parcial fueron del 1,9% (75/3.811) y del 2,6% (68/2.575) respectivamente. La necrosis grasa se diagnosticó en el 8,2% (308/3.746) de los colgajos, con una desviación estándar de 6,9. El 5,5% (107/1.940) de los colgajos requirieron reintervención quirúrgica. La incidencia de hematoma en la zona receptora y de hernia o debilidad abdominal fue de un 3% (59/1.952 colgajos y 52/1.725 pacientes). En conclusión, la incidencia de complicaciones en reconstrucción mamaria con colgajo DIEP fue baja, aunque la necrosis grasa presentó una dispersión elevada.
Autologous free flap breast reconstruction may be associated with complications related to the flap and the donor site. Our objective was to evaluate the reported evidence on safety, complications and risk factors in patients undergoing deep inferior epigastric artery perforator flap (DIEP) breast reconstruction. A systematic review was conducted based on a Medline search for studies published between September 1995 and September 2015. Demographic data, flap dimensions and complication rates were recorded including total flap necrosis, partial flap necrosis and fat necrosis. A total of 34 clinical studies including 35 case series, 2,761 patients and 3,927 DIEP flaps were identified. The mean body mass index was higher than 24.5kg/m2 whereas the obesity rate was above 14.5%. None of the articles reported flap weight, area or volume after molding. Total and partial flap necrosis rates were 1.9% (75/3,811) and 2.6% (68/2,575), respectively. Fat necrosis was diagnosed in 8.2% (308/3,746) of flaps with a standard deviation of 6.9. Reoperation was required in 5.5% (107/1,940) of the flaps. The incidence of hematoma in the recipient site and abdominal hernia or bulge formation was 3% (59/1,952 flaps and 52/1,725 patients). In conclusion, the occurrence of complications in breast reconstruction by autologous DIEP flap was low, although the occurrence of fat necrosis ranged widely.
La reconstrucción mamaria autóloga (RMA) con colgajo de perforantes basado en la arteria epigástrica inferior profunda (DIEP) es una técnica que permite tallar el tejido abdominal con aspecto y tacto similares a la mama contralateral1-6.
Sin embargo, la RMA con colgajo DIEP puede asociar complicaciones quirúrgicas como la necrosis completa, la necrosis parcial y la necrosis grasa del colgajo. La necrosis completa puede tener su origen en problemas microvasculares. Por el contrario, la necrosis parcial y la necrosis grasa pueden ser resultado de una perfusión insuficiente con anastomosis vasculares patentes7. También pueden ocurrir eventos inespecíficos como hematoma, seroma o infección de herida quirúrgica. Todos ellos podrían verse afectados por la edad, el índice de masa corporal (IMC), la diabetes, el hábito tabáquico, la radioterapia externa (RTE), los antecedentes de cirugía abdominal, el volumen del colgajo, el número de perforantes seleccionadas y la experiencia del equipo quirúrgico8-12.
Nuestro objetivo fue valorar la evidencia clínica en seguridad, complicaciones y factores de riesgo en pacientes intervenidas de RMA con colgajo DIEP mediante una revisión sistemática. La investigación se centró en la observación de eventos adversos incluyendo la necrosis parcial y la necrosis grasa, y cómo diferentes factores de riesgo pueden influir en su aparición.
Material y métodoSe realizó una revisión sistemática en la base de datos bibliográfica Medline de los artículos publicados entre septiembre de 1995 y septiembre de 2015. Los términos de búsqueda fueron: breast reconstruction, diep o deep inferior epigastric perforator, safety, outcomes y morbidity. No se asignaron criterios de restricción de idioma.
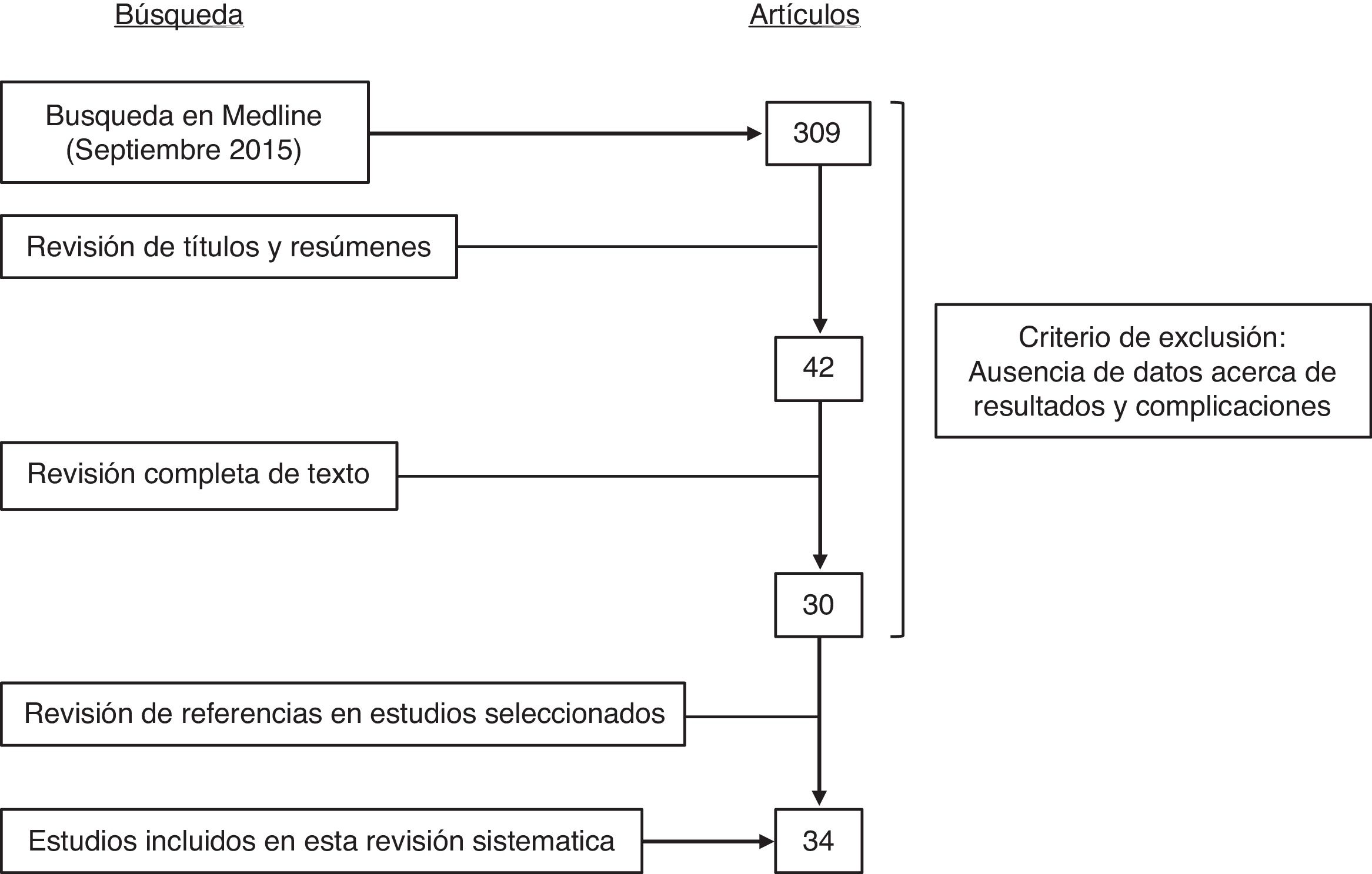
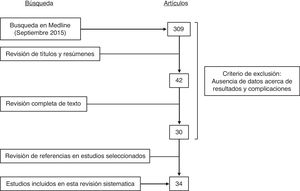
La búsqueda arrojó un total de 309 artículos de los que se desestimaron 267 tras la lectura de sus títulos y resúmenes. Se excluyeron aquellos estudios que no aportaban datos acerca de resultados y complicaciones. La evaluación completa del texto llevó a la exclusión de 12 artículos más. Finalmente, la búsqueda se completó revisando las referencias en las publicaciones seleccionadas, incluyendo 4 artículos más. Se descartaron las series de RMA con cualquier otro tipo de colgajo. En aquellas publicaciones que combinaban series de pacientes con distintos tipos de reconstrucción solo se extrajeron los datos de los colgajos DIEP. La figura 1 muestra el diagrama de flujo de selección de artículos siguiendo la declaración PRISMA (Preferred Reporting Items for Systematic Reviews and Meta-Analysis)13.
Se creó una base de datos recogiendo el nombre del primer autor, el año y el lugar de publicación, el diseño del estudio (prospectivo o retrospectivo), el número de pacientes y de colgajos, la lateralidad (unilateral o bilateral), el momento de reconstrucción (inmediato o diferido) y el tiempo de seguimiento. Se registró la edad, el IMC, la tasa de obesidad, la diabetes, el hábito tabáquico, la RTE previa, los antecedentes de cirugía abdominal y el tamaño del colgajo. También se recogieron como variables de resultado la necrosis completa, la necrosis parcial, la necrosis grasa, la necesidad de revisión quirúrgica, los hematomas y seromas mamarios y abdominales, las hernias y debilidades de pared abdominal y las infecciones de herida quirúrgica, así como cualquier otra complicación que requiriera revisión quirúrgica.
Los datos se expresaron en forma de media, proporción y desviación estándar (DE) o intervalo de confianza (IC). Se utilizó el test no paramétrico de la U de Mann Whitney (2 colas) para analizar comparativamente las complicaciones entre estudios prospectivos y retrospectivos. El análisis estadístico se realizó mediante el software IBM SPSS Statistics versión 20.0 (Chicago, Ill). Los resultados se consideraron estadísticamente significativos cuando p≤0,05.
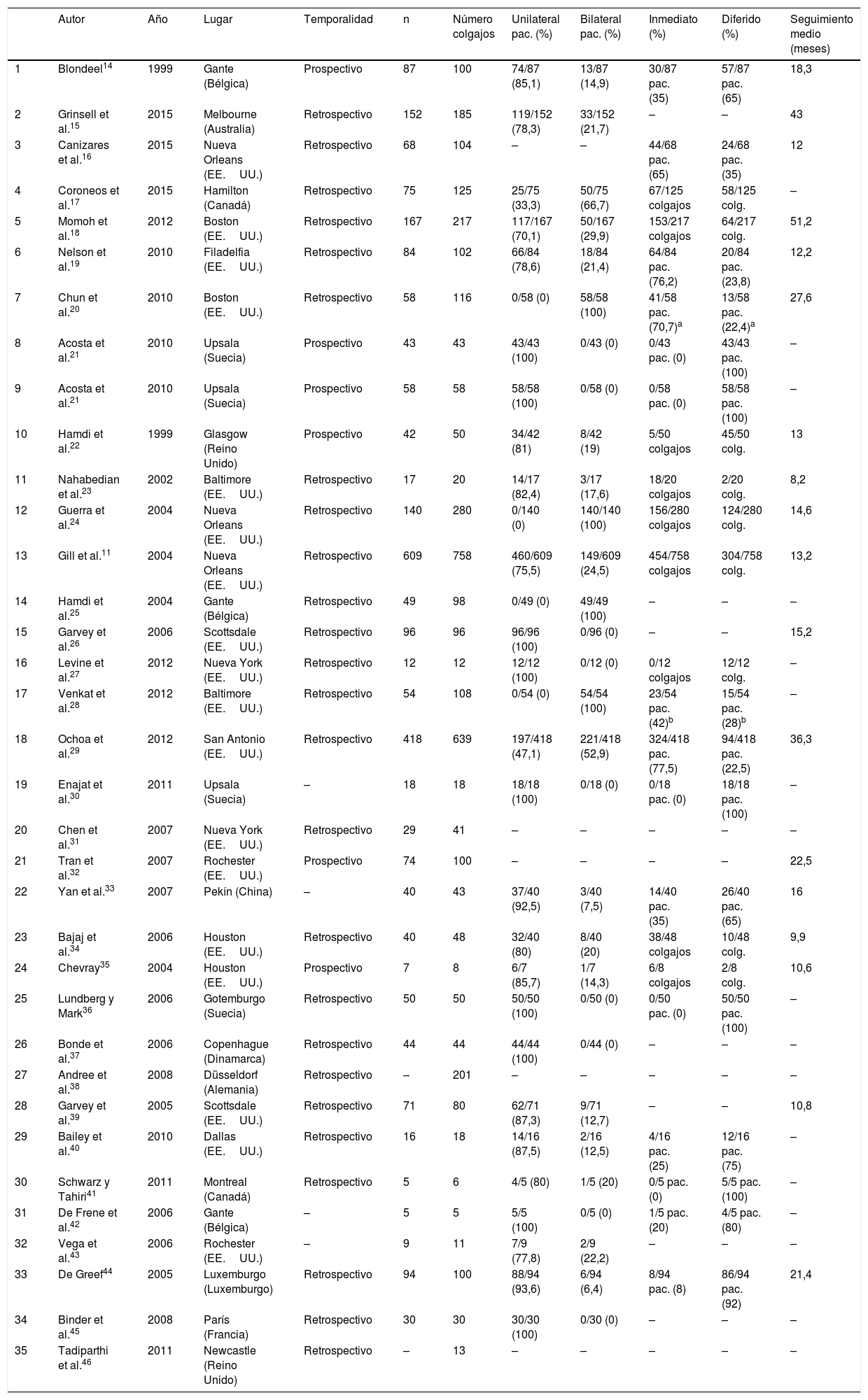
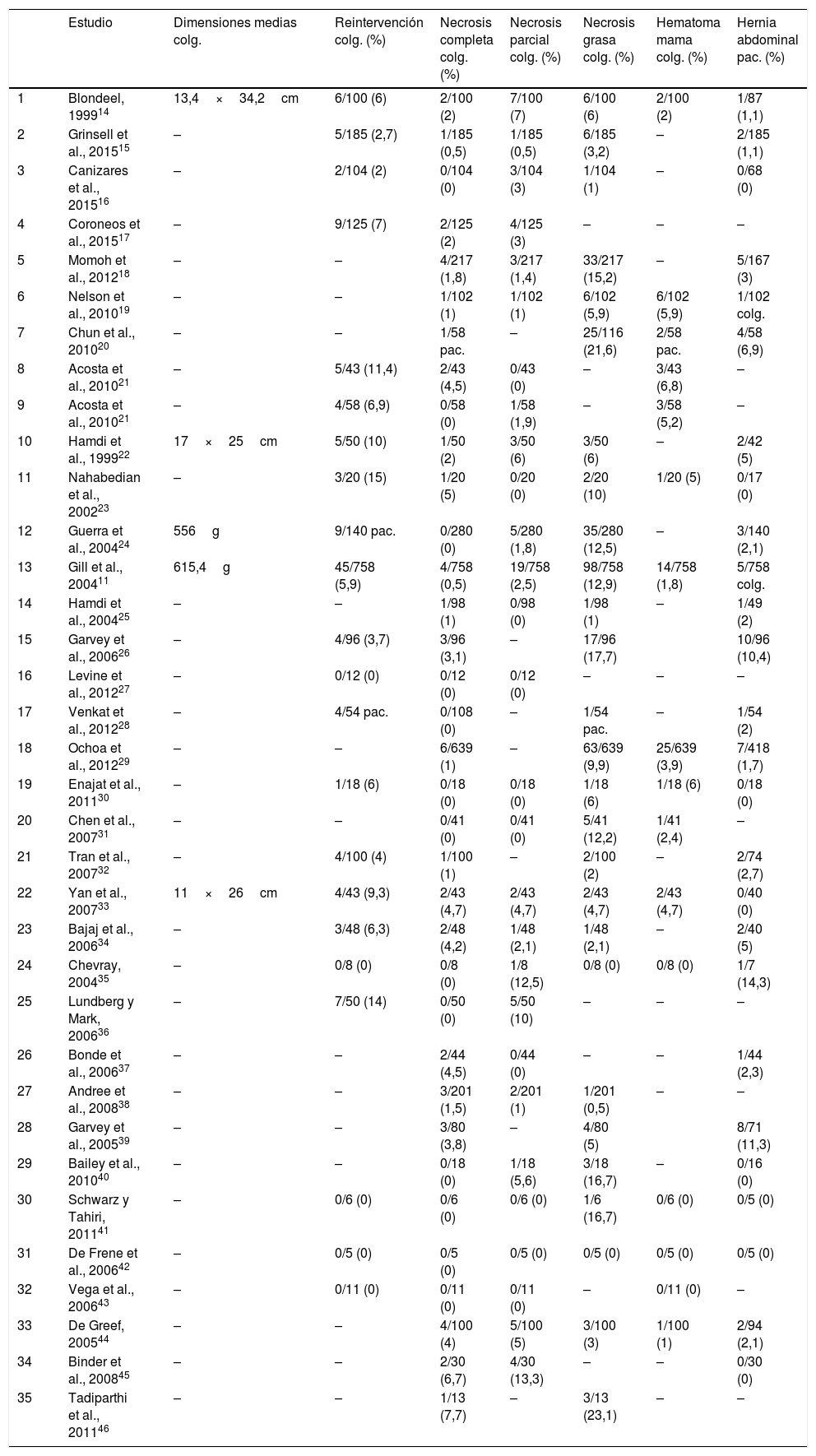
ResultadosSe analizaron un total de 34 artículos con 35 series clínicas de pacientes. En la tabla 1 se presentan las principales características de los artículos, la tabla 2 muestra las variables demográficas y características de las pacientes y la tabla 3 ofrece información sobre los resultados.
Características de los estudios
| Autor | Año | Lugar | Temporalidad | n | Número colgajos | Unilateral pac. (%) | Bilateral pac. (%) | Inmediato (%) | Diferido (%) | Seguimiento medio (meses) | |
|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | Blondeel14 | 1999 | Gante (Bélgica) | Prospectivo | 87 | 100 | 74/87 (85,1) | 13/87 (14,9) | 30/87 pac. (35) | 57/87 pac. (65) | 18,3 |
| 2 | Grinsell et al.15 | 2015 | Melbourne (Australia) | Retrospectivo | 152 | 185 | 119/152 (78,3) | 33/152 (21,7) | – | – | 43 |
| 3 | Canizares et al.16 | 2015 | Nueva Orleans (EE.UU.) | Retrospectivo | 68 | 104 | – | – | 44/68 pac. (65) | 24/68 pac. (35) | 12 |
| 4 | Coroneos et al.17 | 2015 | Hamilton (Canadá) | Retrospectivo | 75 | 125 | 25/75 (33,3) | 50/75 (66,7) | 67/125 colgajos | 58/125 colg. | – |
| 5 | Momoh et al.18 | 2012 | Boston (EE.UU.) | Retrospectivo | 167 | 217 | 117/167 (70,1) | 50/167 (29,9) | 153/217 colgajos | 64/217 colg. | 51,2 |
| 6 | Nelson et al.19 | 2010 | Filadelfia (EE.UU.) | Retrospectivo | 84 | 102 | 66/84 (78,6) | 18/84 (21,4) | 64/84 pac. (76,2) | 20/84 pac. (23,8) | 12,2 |
| 7 | Chun et al.20 | 2010 | Boston (EE.UU.) | Retrospectivo | 58 | 116 | 0/58 (0) | 58/58 (100) | 41/58 pac. (70,7)a | 13/58 pac. (22,4)a | 27,6 |
| 8 | Acosta et al.21 | 2010 | Upsala (Suecia) | Prospectivo | 43 | 43 | 43/43 (100) | 0/43 (0) | 0/43 pac. (0) | 43/43 pac. (100) | – |
| 9 | Acosta et al.21 | 2010 | Upsala (Suecia) | Prospectivo | 58 | 58 | 58/58 (100) | 0/58 (0) | 0/58 pac. (0) | 58/58 pac. (100) | – |
| 10 | Hamdi et al.22 | 1999 | Glasgow (Reino Unido) | Prospectivo | 42 | 50 | 34/42 (81) | 8/42 (19) | 5/50 colgajos | 45/50 colg. | 13 |
| 11 | Nahabedian et al.23 | 2002 | Baltimore (EE.UU.) | Retrospectivo | 17 | 20 | 14/17 (82,4) | 3/17 (17,6) | 18/20 colgajos | 2/20 colg. | 8,2 |
| 12 | Guerra et al.24 | 2004 | Nueva Orleans (EE.UU.) | Retrospectivo | 140 | 280 | 0/140 (0) | 140/140 (100) | 156/280 colgajos | 124/280 colg. | 14,6 |
| 13 | Gill et al.11 | 2004 | Nueva Orleans (EE.UU.) | Retrospectivo | 609 | 758 | 460/609 (75,5) | 149/609 (24,5) | 454/758 colgajos | 304/758 colg. | 13,2 |
| 14 | Hamdi et al.25 | 2004 | Gante (Bélgica) | Retrospectivo | 49 | 98 | 0/49 (0) | 49/49 (100) | – | – | – |
| 15 | Garvey et al.26 | 2006 | Scottsdale (EE.UU.) | Retrospectivo | 96 | 96 | 96/96 (100) | 0/96 (0) | – | – | 15,2 |
| 16 | Levine et al.27 | 2012 | Nueva York (EE.UU.) | Retrospectivo | 12 | 12 | 12/12 (100) | 0/12 (0) | 0/12 colgajos | 12/12 colg. | – |
| 17 | Venkat et al.28 | 2012 | Baltimore (EE.UU.) | Retrospectivo | 54 | 108 | 0/54 (0) | 54/54 (100) | 23/54 pac. (42)b | 15/54 pac. (28)b | – |
| 18 | Ochoa et al.29 | 2012 | San Antonio (EE.UU.) | Retrospectivo | 418 | 639 | 197/418 (47,1) | 221/418 (52,9) | 324/418 pac. (77,5) | 94/418 pac. (22,5) | 36,3 |
| 19 | Enajat et al.30 | 2011 | Upsala (Suecia) | – | 18 | 18 | 18/18 (100) | 0/18 (0) | 0/18 pac. (0) | 18/18 pac. (100) | – |
| 20 | Chen et al.31 | 2007 | Nueva York (EE.UU.) | Retrospectivo | 29 | 41 | – | – | – | – | – |
| 21 | Tran et al.32 | 2007 | Rochester (EE.UU.) | Prospectivo | 74 | 100 | – | – | – | – | 22,5 |
| 22 | Yan et al.33 | 2007 | Pekín (China) | – | 40 | 43 | 37/40 (92,5) | 3/40 (7,5) | 14/40 pac. (35) | 26/40 pac. (65) | 16 |
| 23 | Bajaj et al.34 | 2006 | Houston (EE.UU.) | Retrospectivo | 40 | 48 | 32/40 (80) | 8/40 (20) | 38/48 colgajos | 10/48 colg. | 9,9 |
| 24 | Chevray35 | 2004 | Houston (EE.UU.) | Prospectivo | 7 | 8 | 6/7 (85,7) | 1/7 (14,3) | 6/8 colgajos | 2/8 colg. | 10,6 |
| 25 | Lundberg y Mark36 | 2006 | Gotemburgo (Suecia) | Retrospectivo | 50 | 50 | 50/50 (100) | 0/50 (0) | 0/50 pac. (0) | 50/50 pac. (100) | – |
| 26 | Bonde et al.37 | 2006 | Copenhague (Dinamarca) | Retrospectivo | 44 | 44 | 44/44 (100) | 0/44 (0) | – | – | – |
| 27 | Andree et al.38 | 2008 | Düsseldorf (Alemania) | Retrospectivo | – | 201 | – | – | – | – | – |
| 28 | Garvey et al.39 | 2005 | Scottsdale (EE.UU.) | Retrospectivo | 71 | 80 | 62/71 (87,3) | 9/71 (12,7) | – | – | 10,8 |
| 29 | Bailey et al.40 | 2010 | Dallas (EE.UU.) | Retrospectivo | 16 | 18 | 14/16 (87,5) | 2/16 (12,5) | 4/16 pac. (25) | 12/16 pac. (75) | – |
| 30 | Schwarz y Tahiri41 | 2011 | Montreal (Canadá) | Retrospectivo | 5 | 6 | 4/5 (80) | 1/5 (20) | 0/5 pac. (0) | 5/5 pac. (100) | – |
| 31 | De Frene et al.42 | 2006 | Gante (Bélgica) | – | 5 | 5 | 5/5 (100) | 0/5 (0) | 1/5 pac. (20) | 4/5 pac. (80) | – |
| 32 | Vega et al.43 | 2006 | Rochester (EE.UU.) | – | 9 | 11 | 7/9 (77,8) | 2/9 (22,2) | – | – | – |
| 33 | De Greef44 | 2005 | Luxemburgo (Luxemburgo) | Retrospectivo | 94 | 100 | 88/94 (93,6) | 6/94 (6,4) | 8/94 pac. (8) | 86/94 pac. (92) | 21,4 |
| 34 | Binder et al.45 | 2008 | París (Francia) | Retrospectivo | 30 | 30 | 30/30 (100) | 0/30 (0) | – | – | – |
| 35 | Tadiparthi et al.46 | 2011 | Newcastle (Reino Unido) | Retrospectivo | – | 13 | – | – | – | – | – |
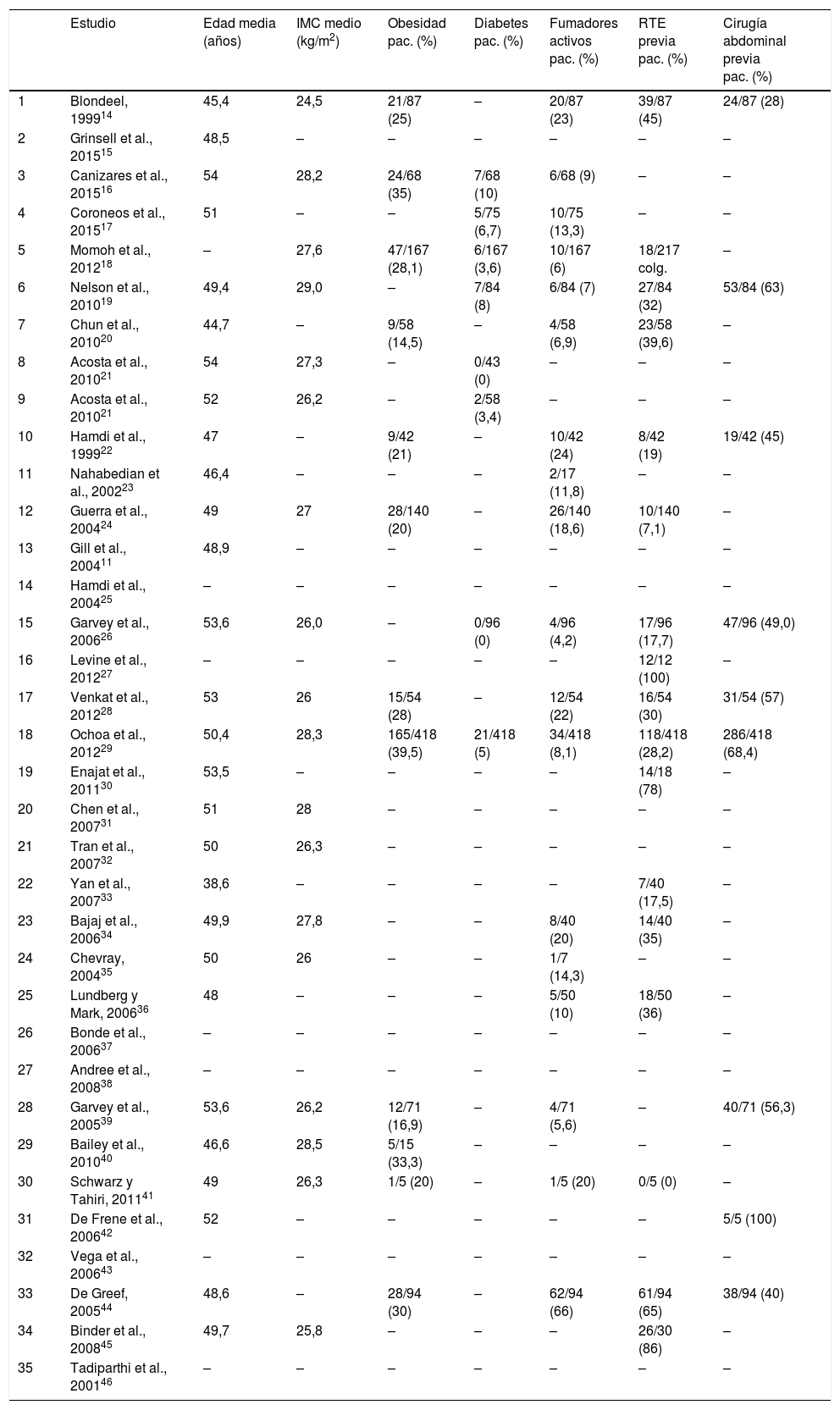
Características demográficas
| Estudio | Edad media (años) | IMC medio (kg/m2) | Obesidad pac. (%) | Diabetes pac. (%) | Fumadores activos pac. (%) | RTE previa pac. (%) | Cirugía abdominal previa pac. (%) | |
|---|---|---|---|---|---|---|---|---|
| 1 | Blondeel, 199914 | 45,4 | 24,5 | 21/87 (25) | – | 20/87 (23) | 39/87 (45) | 24/87 (28) |
| 2 | Grinsell et al., 201515 | 48,5 | – | – | – | – | – | – |
| 3 | Canizares et al., 201516 | 54 | 28,2 | 24/68 (35) | 7/68 (10) | 6/68 (9) | – | – |
| 4 | Coroneos et al., 201517 | 51 | – | – | 5/75 (6,7) | 10/75 (13,3) | – | – |
| 5 | Momoh et al., 201218 | – | 27,6 | 47/167 (28,1) | 6/167 (3,6) | 10/167 (6) | 18/217 colg. | – |
| 6 | Nelson et al., 201019 | 49,4 | 29,0 | – | 7/84 (8) | 6/84 (7) | 27/84 (32) | 53/84 (63) |
| 7 | Chun et al., 201020 | 44,7 | – | 9/58 (14,5) | – | 4/58 (6,9) | 23/58 (39,6) | – |
| 8 | Acosta et al., 201021 | 54 | 27,3 | – | 0/43 (0) | – | – | – |
| 9 | Acosta et al., 201021 | 52 | 26,2 | – | 2/58 (3,4) | – | – | – |
| 10 | Hamdi et al., 199922 | 47 | – | 9/42 (21) | – | 10/42 (24) | 8/42 (19) | 19/42 (45) |
| 11 | Nahabedian et al., 200223 | 46,4 | – | – | – | 2/17 (11,8) | – | – |
| 12 | Guerra et al., 200424 | 49 | 27 | 28/140 (20) | – | 26/140 (18,6) | 10/140 (7,1) | – |
| 13 | Gill et al., 200411 | 48,9 | – | – | – | – | – | – |
| 14 | Hamdi et al., 200425 | – | – | – | – | – | – | – |
| 15 | Garvey et al., 200626 | 53,6 | 26,0 | – | 0/96 (0) | 4/96 (4,2) | 17/96 (17,7) | 47/96 (49,0) |
| 16 | Levine et al., 201227 | – | – | – | – | – | 12/12 (100) | – |
| 17 | Venkat et al., 201228 | 53 | 26 | 15/54 (28) | – | 12/54 (22) | 16/54 (30) | 31/54 (57) |
| 18 | Ochoa et al., 201229 | 50,4 | 28,3 | 165/418 (39,5) | 21/418 (5) | 34/418 (8,1) | 118/418 (28,2) | 286/418 (68,4) |
| 19 | Enajat et al., 201130 | 53,5 | – | – | – | – | 14/18 (78) | – |
| 20 | Chen et al., 200731 | 51 | 28 | – | – | – | – | – |
| 21 | Tran et al., 200732 | 50 | 26,3 | – | – | – | – | – |
| 22 | Yan et al., 200733 | 38,6 | – | – | – | – | 7/40 (17,5) | – |
| 23 | Bajaj et al., 200634 | 49,9 | 27,8 | – | – | 8/40 (20) | 14/40 (35) | – |
| 24 | Chevray, 200435 | 50 | 26 | – | – | 1/7 (14,3) | – | – |
| 25 | Lundberg y Mark, 200636 | 48 | – | – | – | 5/50 (10) | 18/50 (36) | – |
| 26 | Bonde et al., 200637 | – | – | – | – | – | – | – |
| 27 | Andree et al., 200838 | – | – | – | – | – | – | – |
| 28 | Garvey et al., 200539 | 53,6 | 26,2 | 12/71 (16,9) | – | 4/71 (5,6) | – | 40/71 (56,3) |
| 29 | Bailey et al., 201040 | 46,6 | 28,5 | 5/15 (33,3) | – | – | – | – |
| 30 | Schwarz y Tahiri, 201141 | 49 | 26,3 | 1/5 (20) | – | 1/5 (20) | 0/5 (0) | – |
| 31 | De Frene et al., 200642 | 52 | – | – | – | – | – | 5/5 (100) |
| 32 | Vega et al., 200643 | – | – | – | – | – | – | – |
| 33 | De Greef, 200544 | 48,6 | – | 28/94 (30) | – | 62/94 (66) | 61/94 (65) | 38/94 (40) |
| 34 | Binder et al., 200845 | 49,7 | 25,8 | – | – | – | 26/30 (86) | – |
| 35 | Tadiparthi et al., 200146 | – | – | – | – | – | – | – |
Colg.: colgajos; IMC: índice de masa corporal; pac.: pacientes; RTE: radioterapia externa.
Resultados de los estudios
| Estudio | Dimensiones medias colg. | Reintervención colg. (%) | Necrosis completa colg. (%) | Necrosis parcial colg. (%) | Necrosis grasa colg. (%) | Hematoma mama colg. (%) | Hernia abdominal pac. (%) | |
|---|---|---|---|---|---|---|---|---|
| 1 | Blondeel, 199914 | 13,4×34,2cm | 6/100 (6) | 2/100 (2) | 7/100 (7) | 6/100 (6) | 2/100 (2) | 1/87 (1,1) |
| 2 | Grinsell et al., 201515 | – | 5/185 (2,7) | 1/185 (0,5) | 1/185 (0,5) | 6/185 (3,2) | – | 2/185 (1,1) |
| 3 | Canizares et al., 201516 | – | 2/104 (2) | 0/104 (0) | 3/104 (3) | 1/104 (1) | – | 0/68 (0) |
| 4 | Coroneos et al., 201517 | – | 9/125 (7) | 2/125 (2) | 4/125 (3) | – | – | – |
| 5 | Momoh et al., 201218 | – | – | 4/217 (1,8) | 3/217 (1,4) | 33/217 (15,2) | – | 5/167 (3) |
| 6 | Nelson et al., 201019 | – | – | 1/102 (1) | 1/102 (1) | 6/102 (5,9) | 6/102 (5,9) | 1/102 colg. |
| 7 | Chun et al., 201020 | – | – | 1/58 pac. | – | 25/116 (21,6) | 2/58 pac. | 4/58 (6,9) |
| 8 | Acosta et al., 201021 | – | 5/43 (11,4) | 2/43 (4,5) | 0/43 (0) | – | 3/43 (6,8) | – |
| 9 | Acosta et al., 201021 | – | 4/58 (6,9) | 0/58 (0) | 1/58 (1,9) | – | 3/58 (5,2) | – |
| 10 | Hamdi et al., 199922 | 17×25cm | 5/50 (10) | 1/50 (2) | 3/50 (6) | 3/50 (6) | – | 2/42 (5) |
| 11 | Nahabedian et al., 200223 | – | 3/20 (15) | 1/20 (5) | 0/20 (0) | 2/20 (10) | 1/20 (5) | 0/17 (0) |
| 12 | Guerra et al., 200424 | 556g | 9/140 pac. | 0/280 (0) | 5/280 (1,8) | 35/280 (12,5) | – | 3/140 (2,1) |
| 13 | Gill et al., 200411 | 615,4g | 45/758 (5,9) | 4/758 (0,5) | 19/758 (2,5) | 98/758 (12,9) | 14/758 (1,8) | 5/758 colg. |
| 14 | Hamdi et al., 200425 | – | – | 1/98 (1) | 0/98 (0) | 1/98 (1) | – | 1/49 (2) |
| 15 | Garvey et al., 200626 | – | 4/96 (3,7) | 3/96 (3,1) | – | 17/96 (17,7) | 10/96 (10,4) | |
| 16 | Levine et al., 201227 | – | 0/12 (0) | 0/12 (0) | 0/12 (0) | – | – | – |
| 17 | Venkat et al., 201228 | – | 4/54 pac. | 0/108 (0) | – | 1/54 pac. | – | 1/54 (2) |
| 18 | Ochoa et al., 201229 | – | – | 6/639 (1) | – | 63/639 (9,9) | 25/639 (3,9) | 7/418 (1,7) |
| 19 | Enajat et al., 201130 | – | 1/18 (6) | 0/18 (0) | 0/18 (0) | 1/18 (6) | 1/18 (6) | 0/18 (0) |
| 20 | Chen et al., 200731 | – | – | 0/41 (0) | 0/41 (0) | 5/41 (12,2) | 1/41 (2,4) | – |
| 21 | Tran et al., 200732 | – | 4/100 (4) | 1/100 (1) | – | 2/100 (2) | – | 2/74 (2,7) |
| 22 | Yan et al., 200733 | 11×26cm | 4/43 (9,3) | 2/43 (4,7) | 2/43 (4,7) | 2/43 (4,7) | 2/43 (4,7) | 0/40 (0) |
| 23 | Bajaj et al., 200634 | – | 3/48 (6,3) | 2/48 (4,2) | 1/48 (2,1) | 1/48 (2,1) | – | 2/40 (5) |
| 24 | Chevray, 200435 | – | 0/8 (0) | 0/8 (0) | 1/8 (12,5) | 0/8 (0) | 0/8 (0) | 1/7 (14,3) |
| 25 | Lundberg y Mark, 200636 | – | 7/50 (14) | 0/50 (0) | 5/50 (10) | – | – | – |
| 26 | Bonde et al., 200637 | – | – | 2/44 (4,5) | 0/44 (0) | – | – | 1/44 (2,3) |
| 27 | Andree et al., 200838 | – | – | 3/201 (1,5) | 2/201 (1) | 1/201 (0,5) | – | – |
| 28 | Garvey et al., 200539 | – | – | 3/80 (3,8) | – | 4/80 (5) | 8/71 (11,3) | |
| 29 | Bailey et al., 201040 | – | – | 0/18 (0) | 1/18 (5,6) | 3/18 (16,7) | – | 0/16 (0) |
| 30 | Schwarz y Tahiri, 201141 | – | 0/6 (0) | 0/6 (0) | 0/6 (0) | 1/6 (16,7) | 0/6 (0) | 0/5 (0) |
| 31 | De Frene et al., 200642 | – | 0/5 (0) | 0/5 (0) | 0/5 (0) | 0/5 (0) | 0/5 (0) | 0/5 (0) |
| 32 | Vega et al., 200643 | – | 0/11 (0) | 0/11 (0) | 0/11 (0) | – | 0/11 (0) | – |
| 33 | De Greef, 200544 | – | – | 4/100 (4) | 5/100 (5) | 3/100 (3) | 1/100 (1) | 2/94 (2,1) |
| 34 | Binder et al., 200845 | – | – | 2/30 (6,7) | 4/30 (13,3) | – | – | 0/30 (0) |
| 35 | Tadiparthi et al., 201146 | – | – | 1/13 (7,7) | – | 3/13 (23,1) | – | – |
Colg.: colgajos; pac.: pacientes.
Se incluyeron un total de 2.761 pacientes y 3.927 colgajos. Todos los estudios incluidos fueron series de casos, 25 retrospectivas y 6 prospectivas. Cuatro artículos no aportaron información sobre el diseño. La ausencia de datos sobre las incidencias de seroma mamario, hematoma y seroma abdominal e infección de herida quirúrgica imposibilitó analizar dichas variables.
El número medio de pacientes por serie fue de 84 (5-609). Solo 5 series (15,2%) reunieron más de 100 pacientes. Las series retrospectivas incluyeron más pacientes (103 pacientes de media) que las prospectivas (52 pacientes de media). Atendiendo al número de colgajos, la media por serie de casos fue de 112, con un mínimo de 5 y un máximo de 758. El 40% de las series (14/35) incluyeron 100 o más colgajos. Del mismo modo, las series retrospectivas incluyeron más colgajos (140 colgajos de media) que las prospectivas (60 colgajos de media).
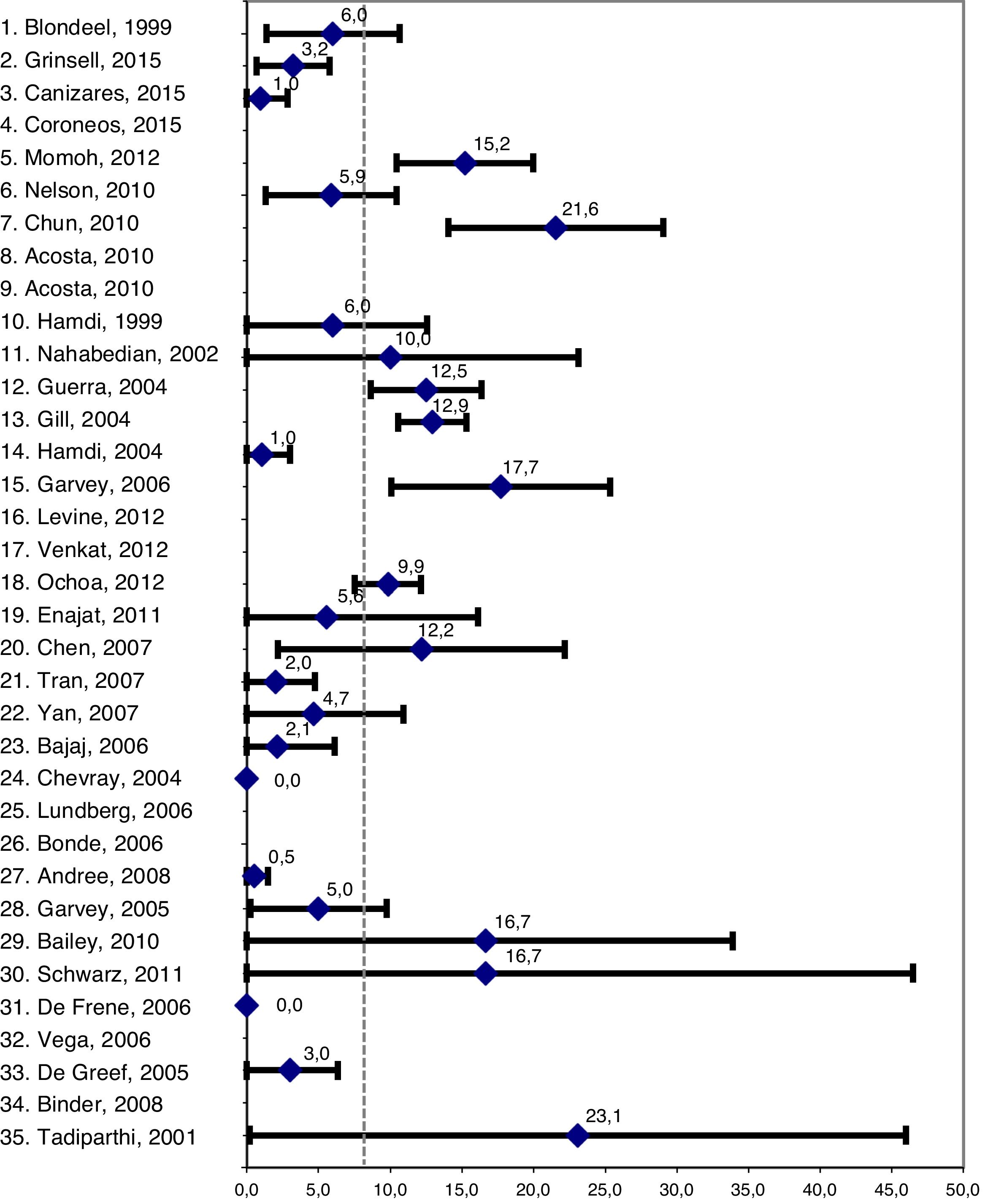
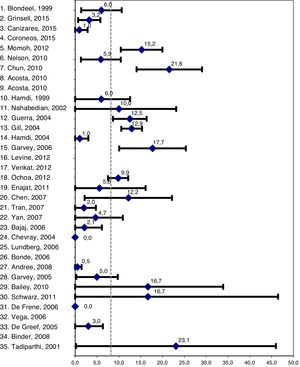
Entre las complicaciones estudiadas se encontraron necrosis completa y necrosis parcial del colgajo con incidencias del 1,9% (DE 2,2) y del 2,6% (DE 3,8) respectivamente. La incidencia de necrosis grasa fue del 8,2% (DE 6,9) de los colgajos. La figura 2 muestra la media e intervalo de confianza al 95% (IC 95%) de la necrosis grasa en cada uno de los estudios. La incidencia de hematoma mamario fue del 3,0% (DE 2,5) de los colgajos y la incidencia de hernia o debilidad abdominal del 3,0% (DE 4,0) de los pacientes. El 5,5% (DE 4,7) de los colgajos necesitaron reintervención quirúrgica. No hubo diferencias significativas en la incidencia de complicaciones entre los estudios prospectivos y los retrospectivos (necrosis completa, p=0,958; necrosis parcial, p=0,183; necrosis grasa, p=0,123; hematoma mamario, p=0,636; hernia abdominal, p=0,206; reintervención quirúrgica, p=0,586).
El rango de edad media osciló entre los 38 y los54 años16,33. Todos los estudios presentaron un IMC medio superior a 25kg/m2 excepto Blondeel (IMC de 24,5kg/m2)14. La tasa de obesidad, definida como IMC ≥30kg/m2, osciló entre el 14,5 y el 39,5%20,29. El porcentaje de pacientes diabéticas llegó hasta el 10% en la serie de Canizares et al.16, mientras que el de fumadoras activas se encontró entre el 4,2 y el 66%26,44. El porcentaje de pacientes con antecedentes de RTE fue variable. En la serie de Schwarz y Tahiri ninguna paciente fue irradiada, mientras que Levine et al. presentaron una tasa de irradiación del 100%27,41. La frecuencia de pacientes con antecedente de cirugía abdominal previa osciló entre el 28 y el 100%14,42. Ningún artículo aportó información acerca del peso, superficie o volumen del colgajo tras su tallado en la zona receptora.
Blondeel recogió de forma prospectiva los datos de su serie consecutiva de 100 colgajos DIEP realizados en 87 pacientes. El 35% de las reconstrucciones fueron inmediatas y el seguimiento, de 18,3meses. Cincuenta y dos colgajos estaban vascularizados por una perforante, 39 colgajos por 2 perforantes y 9 colgajos por 3 perforantes. Seis colgajos tuvieron que ser reintervenidos de forma urgente, 2 por trombosis arterial y 4 por trombosis venosa. Dos de los colgajos revisados sufrieron necrosis completa (2%). El autor encontró un 7% de necrosis parcial y un 6% de necrosis grasa y concluyó que la viabilidad de la zona más periférica estaba determinada por la ubicación del vaso perforante14.
Momoh et al. encontraron un 1,8% de necrosis completa y un 15,2% de necrosis grasa en reconstrucción unilateral, con un seguimiento medio de 51,2meses18. Garvey et al. presentaron una tasa de necrosis grasa del 17,7%, con una proporción de colgajos DIEP irradiados del 12,5%. El 33% de los colgajos DIEP irradiados desarrollaron necrosis grasa tras una media de 4meses de latencia. Seis colgajos estaban vascularizados por una perforante, 58 colgajos por 2 perforantes y 28 colgajos por 3 perforantes. Los autores no encontraron diferencias en la tasa de necrosis grasa en función del número de perforantes26. Por otra parte, Chun et al. presentaron una tasa de necrosis grasa del 21,6% en reconstrucción mamaria bilateral20.
DiscusiónLa tasa de supervivencia del colgajo DIEP en RMA es elevada, sin embargo, las complicaciones pueden comprometer el resultado47. Para evaluar la seguridad del procedimiento estudiamos las complicaciones que pudieran alterar el resultado de la reconstrucción. Tras sistematizar la extracción de datos de 34 artículos sobre un total de 3.927 colgajos, encontramos que la necrosis grasa se diagnosticó en el 8,2% de los colgajos con una DE de 6,9. Estos hallazgos fueron similares a la revisión sistemática de Khansa et al. sobre 2.429 colgajos, en la que se observó un 14,4% de necrosis grasa12. Nuestro estudio resalta que la necrosis grasa fue una complicación que los autores valoraron de forma heterogénea. Khansa et al. tampoco consiguieron aclarar los criterios diagnósticos de necrosis grasa12. Además, ningún estudio aportó información sobre peso, superficie o volumen del colgajo tallado, por lo que desconocemos si estas variables pueden influir en la aparición de complicaciones. Cabe destacar como posibles factores de riesgo observados un IMC medio en rango de sobrepeso y una tasa de obesidad por encima del 14,5%, que la revisión de Khansa et al. asoció de forma significativa a una mayor tasa de necrosis grasa12. Aunque todavía no se ha descrito qué efecto cosmético tiene la necrosis grasa, nuestra observación fue que las complicaciones quirúrgicas llevaron a reintervenir el 5,5% de los colgajos, aunque algunos autores han llegado a utilizar un segundo colgajo en el 28% de las pacientes reconstruidas de forma inmediata y tratadas con RTE posmastectomía48.
La presentación clínica de la necrosis grasa varía desde un nódulo palpable asintomático hasta una masa dolorosa49. Además, puede alterar la consistencia, simetría y proporción de la mama llegando a hacer necesario el uso de un nuevo colgajo48,50. Chun et al. definieron la necrosis grasa como una masa palpable y dura, mayor de 2cm e identificada en el examen físico o de forma intraoperatoria20. Grinsell et al. incluyeron en su definición las masas palpables a partir de 1cm de diámetro15, mientras que Guerra et al. no tuvieron en cuenta el diámetro de la lesión24. Gill et al. reconocieron que su tasa de necrosis grasa se fundamentó en datos recogidos de forma retrospectiva en las historias clínicas de 609 pacientes durante un periodo de 10 años, pero la definición de necrosis grasa y su diagnóstico podrían haber cambiado a lo largo del tiempo, incurriendo en un sesgo de información11. Tran et al. definieron necrosis grasa menor como aquella masa palpable menor de 2cm, y necrosis grasa mayor como aquella que necesitó revisión quirúrgica, sin aclarar las causas de la reintervención32. La ecografía, la resonancia magnética y la anatomía patológica añaden más criterios diagnósticos51. La imprecisión en la definición de necrosis grasa explica la disparidad de los resultados observados y revela la necesidad de homogeneizar los criterios y métodos de diagnóstico10.
La población intervenida de RMA con colgajo DIEP se caracterizó por ser una población de mediana edad, con sobrepeso, y por presentar un elevado índice de obesidad. Un metaanálisis sobre los efectos de la obesidad en RMA encontró una mayor prevalencia global de complicaciones en las pacientes obesas (OR: 2,77; p<0,00001)52. La mayor parte de estas complicaciones fueron menores y no necesitaron reintervención quirúrgica. Lee y Mun encontraron una tendencia hacia el incremento del riesgo de necrosis completa (RR: 1,68; IC 95%: 0,85-3,33), necrosis parcial (RR: 2,26; IC 95%: 1,01-5,02) y hernia abdominal (RR: 1,72; IC 95%: 1,00-2,95) en pacientes obesas tras comparar en un metaanálisis 640 pacientes obesas y 1.740 pacientes no obesas53. Por tanto, los riesgos de complicaciones de la RMA con colgajo DIEP en pacientes con obesidad fueron mayores que en pacientes con normopeso, haciendo necesario una correcta educación de las pacientes sobre su estilo de vida y riesgos.
Gill et al. encontraron en su análisis multivariante más riesgo de complicaciones en las pacientes fumadoras (p=0,0001), aunque sin asociaciones significativas con la necrosis parcial y la necrosis grasa11. De manera similar, Hofer et al. encontraron un incremento en la incidencia de complicaciones en pacientes fumadoras y diabéticas, aunque sin significación estadística54. En nuestra revisión sistemática observamos una prevalencia de tabaquismo activo de hasta el 66%. De forma interesante, Khansa et al. encontraron una incidencia de necrosis grasa significativamente mayor en pacientes fumadoras12. Por tanto, el cese del hábito tabáquico en pacientes candidatas a RMA con colgajo DIEP puede ser importante por su implicación en el desarrollo de necrosis grasa y otras complicaciones.
La RTE administrada tanto antes como después de la reconstrucción se ha asociado de forma significativa a la necrosis grasa12. Además, la acción de la RTE sobre el colgajo puede alterar el resultado inicial de la reconstrucción. Gill et al. encontraron correlación entre RTE después de la reconstrucción y la incidencia de complicaciones, y una asociación significativa con la necrosis grasa (p=0,0000) en su análisis multivariante11. Por este motivo, algunos autores difirieron la RMA en pacientes susceptibles de tratamiento adyuvante con RTE11,30. Incluso la RTE tras la reconstrucción originó alteraciones estéticas en el resultado inicial que llevaron a la revisión quirúrgica de hasta un 28% de las pacientes48. En definitiva, el momento de la reconstrucción y la administración de la RTE deben ser considerados en la planificación del tratamiento para minimizar los riesgos de reintervención por necrosis grasa y defectos estéticos.
De Frene et al. publicaron una serie de 5 colgajos DIEP en pacientes con antecedentes de liposucción abdominal previa. El tiempo medio entre ambas cirugías fue de 6,9años. No hubo casos de necrosis completa, necrosis parcial o necrosis grasa42. Salgarello et al. no encontraron lesiones en las perforantes de la arteria epigástrica inferior profunda en 6 pacientes intervenidas previamente de una liposucción abdominal y estudiadas mediante ecografía Doppler55. La liposucción abdominal no parece lesionar los vasos perforantes ni aumentar la tasa de necrosis, aunque es recomendable verificar la presencia y calidad de al menos una perforante mediante estudio Doppler antes de planificar la reconstrucción.
Uno de los objetivos de la RMA es la simetría mamaria. El volumen de tejido vascularizado por una arteria perforante se conoce como perforasoma, y su tamaño determina las dimensiones máximas del colgajo56. Los colgajos voluminosos podrían exceder las dimensiones del perforasoma y comprometer la vascularización de las zonas periféricas. Todavía no se han establecido las variables anatomofisiológicas que podrían influir en el tamaño de los perforasomas40,57. En nuestro trabajo, solo en 5 de los 34 artículos se registró el peso o el área de los colgajos abdominales, mientras que ninguno aportó información acerca de las dimensiones del colgajo tras el tallado. Por tanto, desconocemos si hubo relación entre el resultado del tallado, el tamaño del perforasoma y la aparición de necrosis grasa.
Se ha propuesto que la experiencia del cirujano puede disminuir la incidencia de complicaciones11,58. Hofer et al. publicaron una serie de 159 colgajos DIEP con un 40% de complicaciones perioperatorias en los 30 primeros colgajos, disminuyendo a un 13,8% en los siguientes (p<0,012)54. La incidencia de necrosis parcial (32,3% vs. 3,5%) se corrigió reduciendo las dimensiones del colgajo. Sin embargo, Grinsell et al. compararon las complicaciones en subgrupos ordenados de 30 colgajos DIEP de un total de 185, sin encontrar diferencias significativas entre los grupos cronológicos15. Santanelli et al. tampoco encontraron relación significativa entre la curva de aprendizaje y las complicaciones59. Hasta el momento no se ha descrito cómo la experiencia del cirujano puede influir en la valoración de la vascularización de las zonas periféricas del colgajo. Por tanto, todavía desconocemos cómo la experiencia quirúrgica puede alterar el tallado final del colgajo y su efecto sobre la aparición de complicaciones.
Esta revisión sistemática ha permitido un análisis combinado de los datos publicados y, aunque se ajusta a la declaración PRISMA13, presenta limitaciones que merecen ser mencionadas. Los resultados se muestran de forma narrativa con apoyo de tablas y figuras debido a la heterogeneidad en la presentación de los datos. La búsqueda bibliográfica se realizó únicamente en la base de datos Medline. No se revisaron otras bases de datos ni se incluyeron estudios no publicados, lo que pudo omitir información relevante sobre resultados desfavorables. Además, los estudios incluidos podrían no ser una muestra aleatoria de todos los datos disponibles debido al sesgo de publicación. No todos los estudios analizados en esta revisión tuvieron la misma relevancia. Gill et al. incluyeron 609 pacientes y Ochoa et al., 418 pacientes11,29. Por el contrario, el número de pacientes en el resto de las series fue inferior y solamente 3 incluyeron más de 100 pacientes15,18,24. En cuanto al diseño, las series de casos con más de 100 pacientes fueron retrospectivas. Únicamente 5 estudios registraron sus datos de forma prospectiva14,21,22,32,35. Es frecuente que los estudios retrospectivos infraestimen la frecuencia de las complicaciones60, aunque no fuimos capaces de demostrar diferencias entre estudios prospectivos y retrospectivos. Por otra parte, mientras que la tasa de supervivencia o de necrosis completa del colgajo fue mencionada sin excepción como un marcador de éxito reconstructivo, no todos los autores ofrecieron datos sobre el resto de variables que pueden comprometer el resultado.
En conclusión, la RMA con colgajo DIEP se asoció con un riesgo bajo de complicaciones. Sin embargo, la necrosis grasa fue diagnosticada según criterios heterogéneos, lo que puede justificar la dispersión observada en su incidencia. Ningún estudio aportó las medidas de los colgajos tallados, lo que impidió estudiar la relación de las dimensiones del colgajo con la necrosis grasa.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.