Notas preliminares
Una de las primeras descripciones del tratamiento mínimamente invasivo de las fracturas de calcáneo mediante la ligamentotaxia se debe a Clark en 18555, quien describió un sistema de poleas para realinear el arco del pie.
La reconstrucción de la anatomía del calcáneo mediante distracción tuvo un mayor desarrollo con Böhler al final de los años veinte y durante algún tiempo la reparación percutánea con tracción con o sin la ayuda de la fijación atornillada fue el tratamiento más acertado de las fracturas articulares del calcáneo16.
Más tarde, la reducción abierta a través de un abordaje lateral amplio y la fijación interna rígida con placa de osteosíntesis (RAFI) fue el tratamiento operatorio estándar de las fracturas articulares desplazadas del calcáneo. La desventaja más temida de la RAFI es la presentación de complicaciones en la herida con infecciones que en la literatura varían entre 0,4% y 27%1,15,23. Se mencionan mayores porcentajes de complicaciones de las partes blandas pero sin diferenciar si son dehiscencias de la herida, infecciones superficiales o profundas15. En el mayor ensayo randomizado se observaron 22% de las heridas infectadas, 5% profundas y 17% superficiales4. Las partes blandas dañadas por el trauma determinan el "outcome" o resultado11 y el tratamiento de las complicaciones sépticas es caro2. Por lo tanto, se ha de tener un cuidado exquisito con los tejidos que rodean al calcáneo. Es por esta razón que los métodos mínimamente invasivos con o sin guía de artroscopia o TC peroperatoria están renaciendo10,14,20,21.
La distracción en tres puntos, como la describió Forgon y Zadravecz, ha sido utilizada, con modificaciones mínimas, en nuestra institución desde 19888,22.
Principios quirúrgicos y objetivos
El tratamiento percutáneo mediante distracción esquelética y fijación atornillada de las fracturas articulares de calcáneo desplazadas, con tratamiento postoperatorio funcional para reducir el trauma secundario y las complicaciones de las partes blandas que se observan tras la reducción abierta y fijación interna (RAFI).
Ventajas
• Puede utilizarse en cualquier tipo de fractura articular de calcáneo, incluso en las muy conminutas.
• Se evita el daño añadido a las partes blandas; sólo se necesitan pequeñas heridas incisas.
• Se utiliza en enfermos con partes blandas comprometidas y/o en pacientes con comorbilidad como diabetes.
• Los clavos de distracción son retirados, con lo que se disminuye el riesgo de complicaciones sépticas.
• La curva de aprendizaje es corta comparada con RAFI.
Desventajas
• La reducción de la articulación subastragalina bajo intensificador de imágenes puede que no produzca una reducción anatómica.
• La fijación atornillada percutánea es menos rígida que la osteosíntesis con placa. Puede ocurrir un ligero aplanamiento postoperatorio del ángulo de Böhler.
• A los pacientes no se les permite cargar el peso durante 12 semanas (igual que con RAFI).
Indicaciones
• Cualquier fractura articular desplazada de calcáneo, tipo II-IV de Sanders.
Contraindicaciones
• Fracturas con depresión central no se pueden tratar solamente con tracción.
• Enfermos que no van a seguir las recomendaciones del tratamiento.
• Fracturas de más de una semana debido al endurecimiento progresivo de las partes blandas, cápsula y ligamentos.
Información al paciente
• Complicaciones de la herida, normalmente leves: < 10% de media.
• Pequeño porcentaje (10-15%) de neuroapraxia del nervio cutáneo dorsal lateral (continuación del nervio sural) con acorchamiento temporal de la parte externa del pie.
• No cargar peso en doce semanas.
• Fisioterapia intensa.
• Tiempo de recuperación tras la cirugía puede ser hasta de 1 año.
• La posibilidad de artrosis con dolor persistente en reposo y durante la marcha con indicación de artrodesis secundaria en 10-15% de los pacientes.
Rutina preoperatoria
• Evaluación clínica de las partes blandas, de la función, del estado vascular y la sensibilidad.
• Radiografías convencionales (lateral y axial), TC scan con reconstrucción en los planos sagital, axial y (semi) coronal.
• Pruebas de laboratorio preoperatorias de rutina.
• Reposo, crioterapia, vendaje compresivo y elevación en caso de edema importante. Se pueden utilizar bombas plantares para reducir el edema más rápidamente.
• Antibióticos profilácticos en una sola dosis administrados perioperatoriamente, según el protocolo hospitalario.
Instrumental quirúrgico e implantes
• Dos fluoroscopios colocados ortogonalmente (axial y sogital).
• Tres agujas de Kirschner de 3 mm, y de 15-20 cm de longitud.
• Cuatro distractores (hechos a medida por Synthes).
• Dos o tres agujas guía roscadas y tornillos canulados para hueso esponjoso de 6,5 mm.
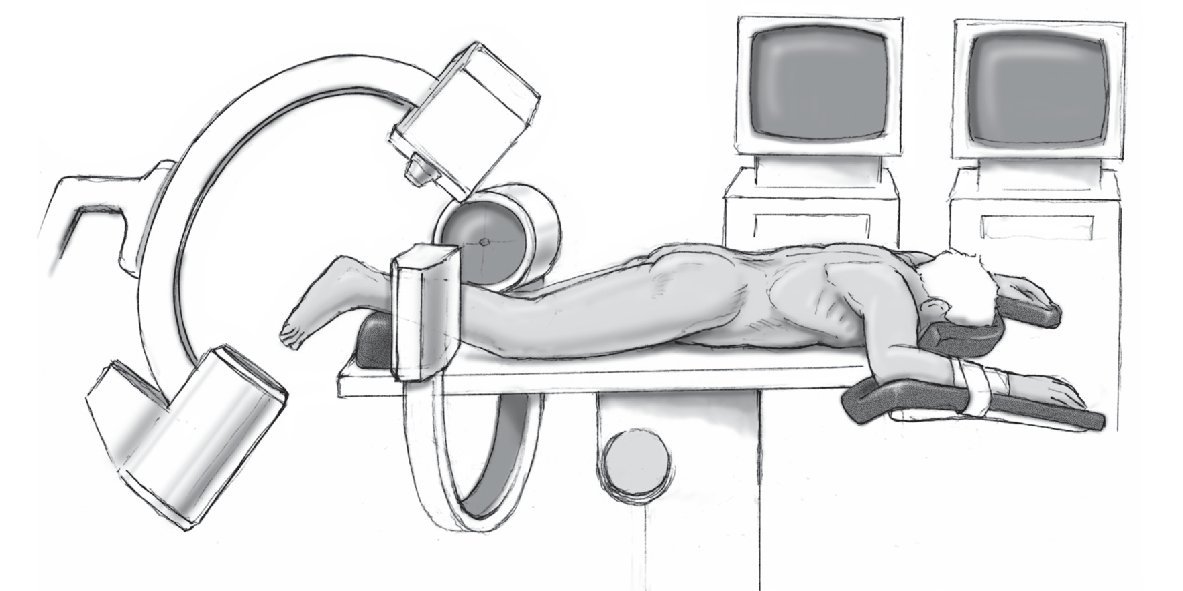
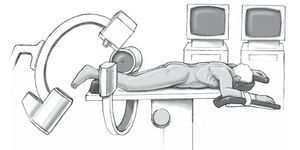
Anestesia y posicionamiento del enfermo (fig. 1)
Figura 1 Paciente en pronoposición con el pie lesionado elevado. Se coloca dos fluoroscopios en dirección axial y sagital antes de poner las tallas estériles en los brazos en C.
• Anestesia raquídea o general.
• Pronoposición con el pie ligeramente elevado para la fluoroscopia sagital.
• Dos brazos en C recubiertos con tallas estériles en los pies de la mesa, con el monitor al lado de la mesa junto al equipo anestésico. No se necesita torniquete.
Técnica quirúrgica
Figuras 2 a 6
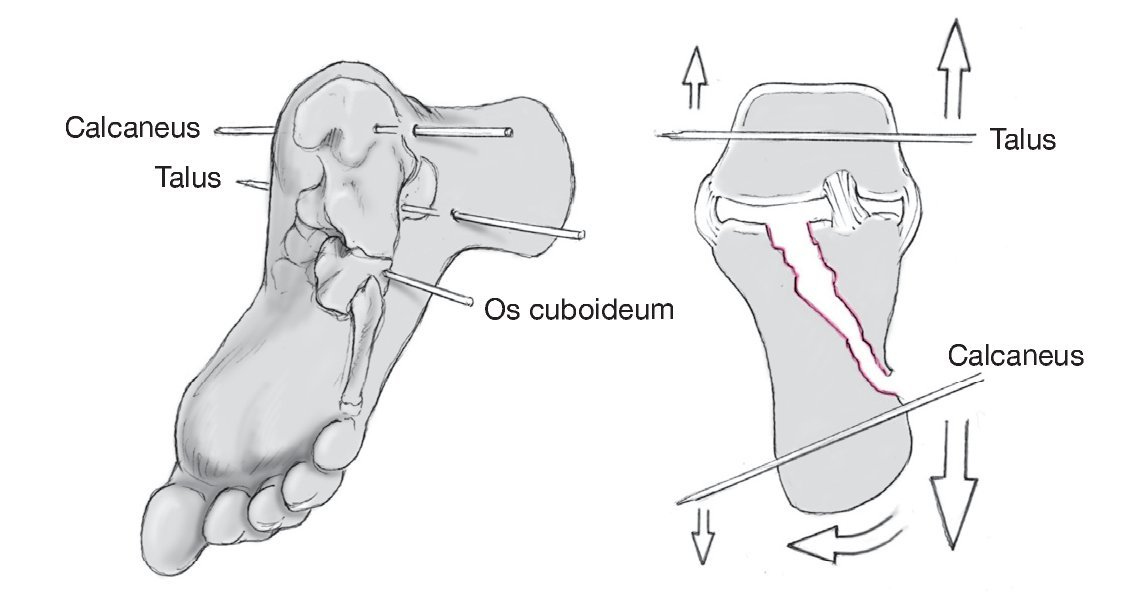
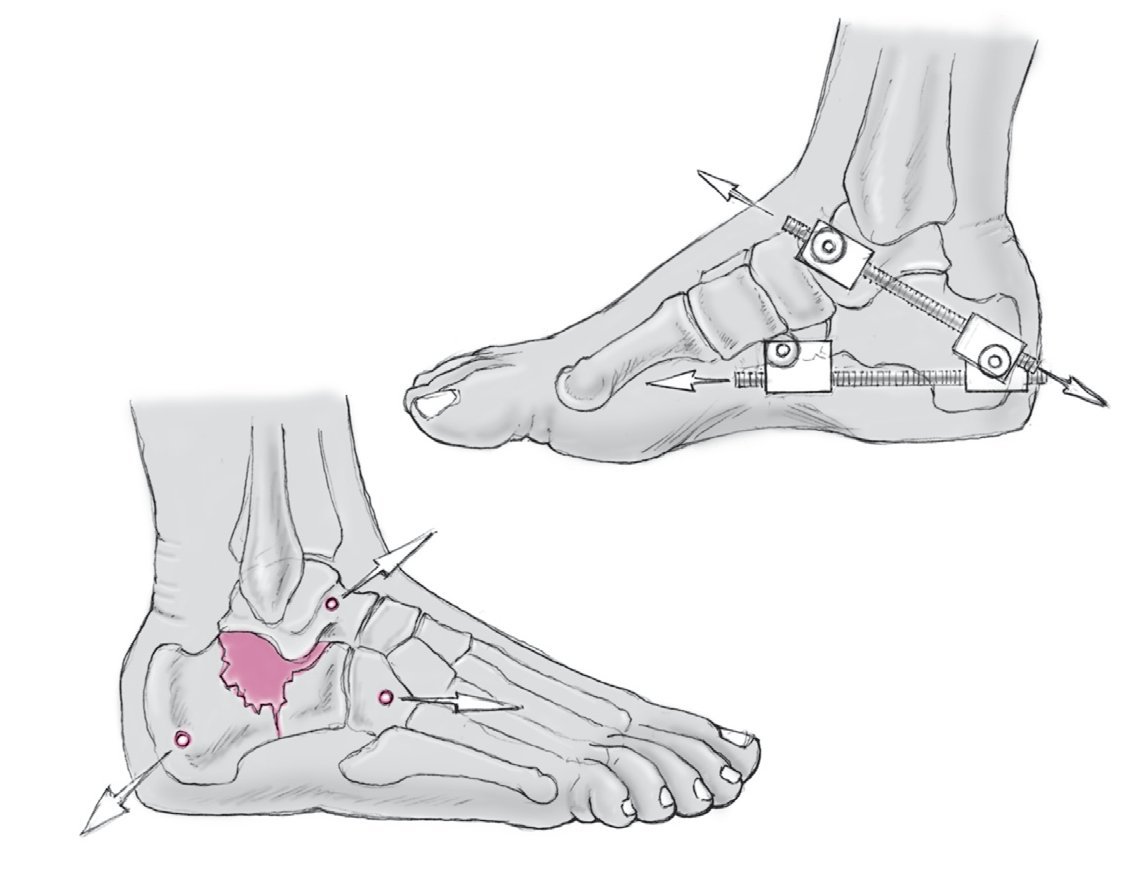
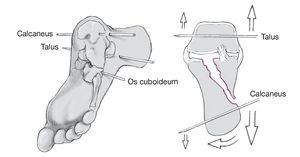
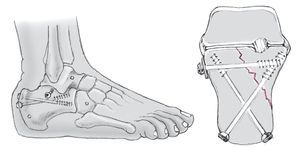
Figura 2 Se insertan 3 agujas de Kirschner de 3 mm por la parte lateral a través de la tuberosidad del calcáneo, el cuboides y el cuello del astrágalo. La dirección de las agujas Kirschner depende del desplazamiento de la tuberosidad. Si, por ejemplo, el talón está en varo, las agujas Kirschner se insertan convergiendo de lateral a medial para corregir el varo tirando de la tuberosidad hasta una posición neutra y aplicando entonces la distracción.
Figura 3 Se montan 2 distractores en cada lado del pie y se separan hasta restaurar la altura y longitud del calcáneo: en este caso entre la tuberosidad del calcáneo y el astrágalo y entre la tuberosidad del calcáneo y el cuboides para obtener tanto altura como longitud comparable a la orientación usada por McBride18 y Kuner et al13.
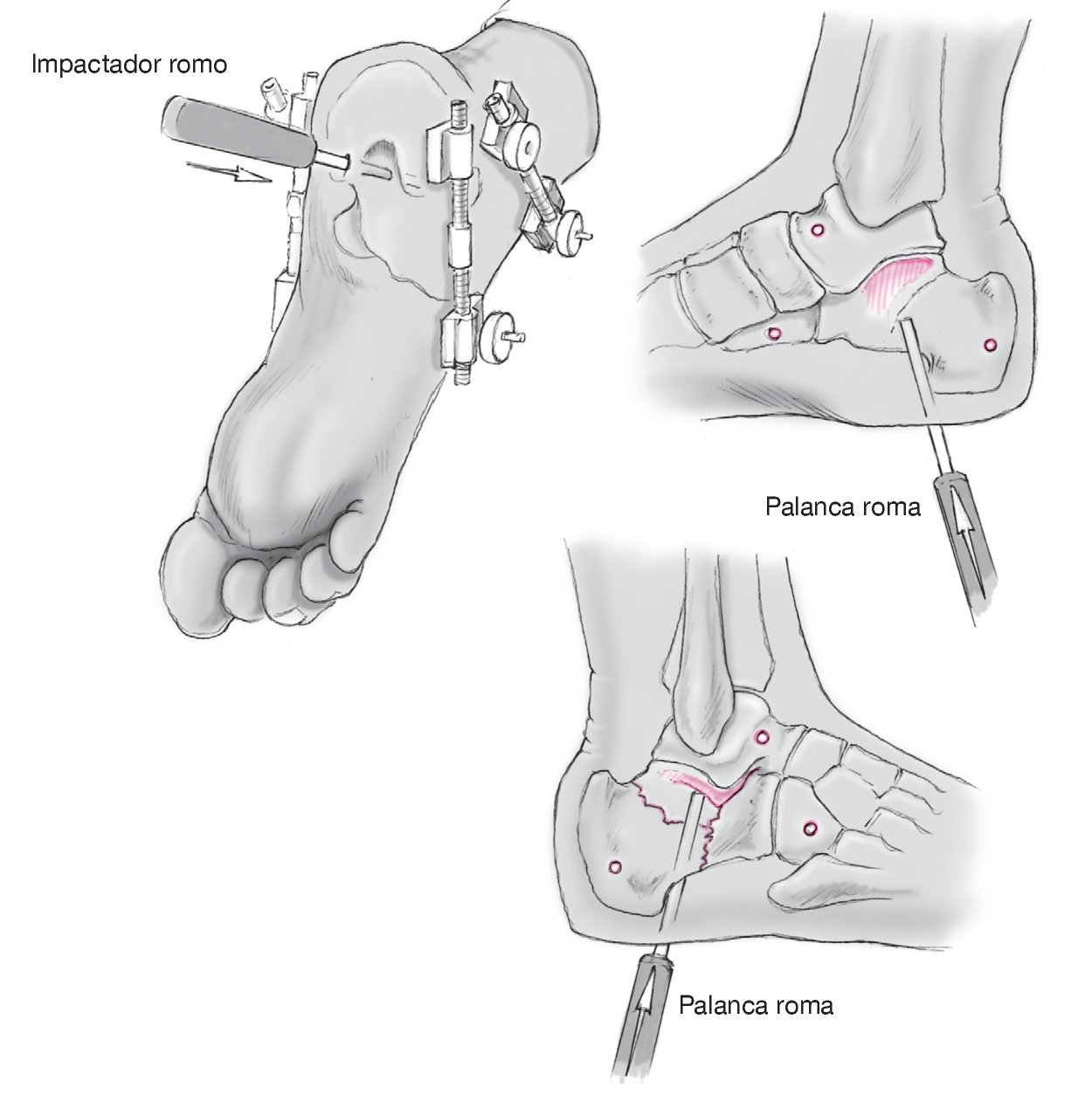
Figura 4 Inserción de un elevador-apalancador romo (impactador) para liberar parte de la carilla posterior subastragalina hundida y así restaurar la congruencia articular.
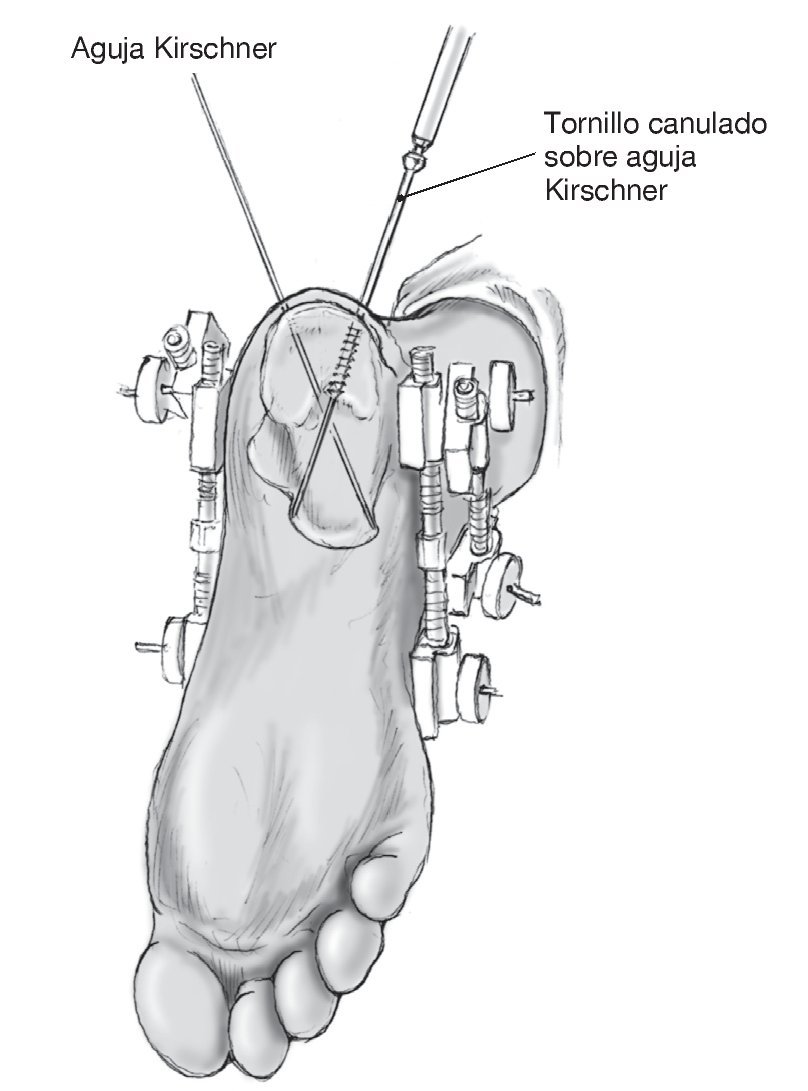
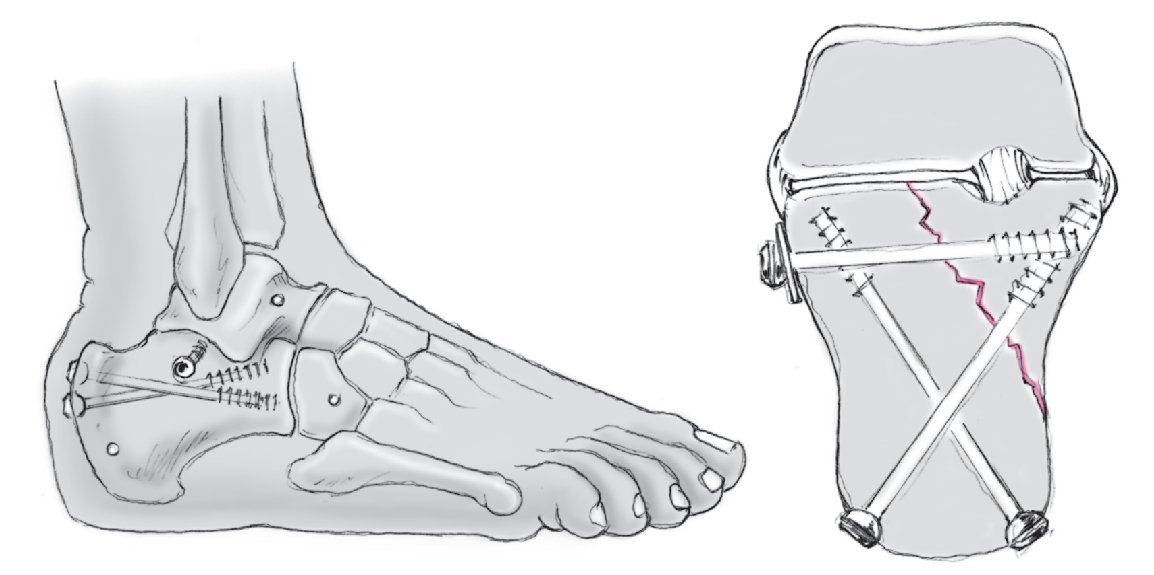
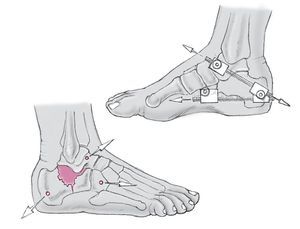
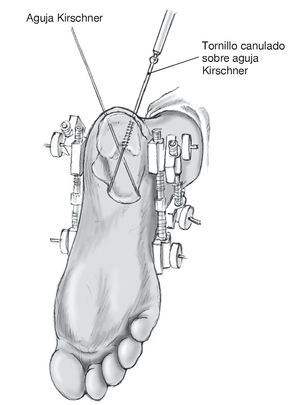
Figura 5 Cuando se ha obtenido una reducción aceptable, se insertan dos agujas Kirschner (3 mm) cruzadas desde la tuberosidad del calcáneo hacia el hueso cuboides y el navicular. Éstas son luego reemplazadas por tornillos canulados de esponjosa entrecruzados. Hay que tener cuidado en no penetrar los huesos adyacentes. Se inserta un tercer tornillo canulado desde el lado lateral y guiado hasta el sustentaculum tali, para disminuir la anchura. Este tornillo transversal mantiene la corrección en anchura, obtenida por distracción percutánea. Si se utiliza combinado con una arandela, este tornillo da una reducción adicional de la pared lateral y de cualquier línea de fractura en la articulación subastragalina.
Figura 6 Resultado final en visión lateral y axial tras la retirada de los distractores externos.
Consideraciones especiales
• En fracturas con gran pérdida de altura, se pueden montar los distractores desde el astrágalo al calcáneo y del astrágalo al cuboides en ambos lados del pie según Forgon y Forgon y Zadravecz7,8.
• En lugar de un impactador romo desde la planta del pie se puede utilizar como palanca una aguja Kirschner insertada en el fragmento lateral, y así elevar el fragmento óseo.
• Distracción en dos puntos, por ejemplo como Sanat-metal (Hungría) e I.T.S. (Austria), entre el astrágalo y la tuberosidad del calcáneo es una opción, especialmente en fracturas menos conminutas9.
• Si durante el acto operatorio, algún pequeño fragmento inestable de la articulación subastragalina posterior no tiene soporte con los tornillos y se colapsa de nuevo, se puede fijar temporalmente mediante una aguja transarticular de Kirschner3,24. Esto, sin embargo, retrasa el tratamiento funcional posterior19.
• La dirección de los tornillos depende de la(s) línea(s) de fractura.
• Puede considerarse el uso de TC scan o artroscopia subastragalina para asegurar la reducción anatómica de la articulación subastragalina10,17,20,21.
Cuidados postoperatorios
• En el postoperatorio inmediato se puede empezar con ejercicios activos y completos de la articulación del tobillo, con el pie elevado, durante una semana.
• El uso de analgésicos adecuados es obligatorio.
• Los fisioterapeutas pueden ayudar en los ejercicios y enseñar a caminar con muletas.
• Control radiográfico postoperatorio. Las siguientes comprobaciones radiográficas se efectuarán a las 6 semanas y a los 3 meses.
• Los puntos de sutura se retiran a los 14 días.
• La retirada de los implantes es necesaria en el 50-60% de los enfermos. La mayor parte de las quejas en el uso de zapatos es causada por la emigración distal de las cabezas de los 2 tornillos, y se debe al ligero colapso de la carilla posterior. La retirada de estos tornillos puede considerarse a los 6 meses aproximadamente. Si se utilizó una aguja Kirschner transarticular se retira a las 6-8 semanas.
• A las 12 semanas y tras un control radiográfico adecuado se les permite comenzar la carga a los pacientes.
Errores, dificultades, complicaciones
• Colapso secundario de los fragmentos: la dirección y la longitud de los tornillos debe ser la adecuada para pontear grandes fragmentos y soportar los fragmentos de la carilla subastragalina posterior. Como el colapso secundario suele ser mínimo, no es necesario ningún otro tratamiento. En caso de gran colapso con incongruencia subastragalina, puede considerarse una reducción abierta.
• Lesión del nervio cutáneo lateral dorsal, la continuación del nervio sural: esto ocurre en un 10% aproximadamente, y produce un acorchamiento del lado externo del pie que no requiere tratamiento.
• Roce del tendón del músculo peroneo: si la corrección inicial de la anchura del calcáneo fue insuficiente, se puede hacer una resección complementaria de la exostosis en la pared lateral.
• Penetración articular de los tornillos: se requiere la retirada del metal antes de la movilización en carga.
• Infección quirúrgica: antibióticos con o sin desbridamiento de la herida.
Resultados
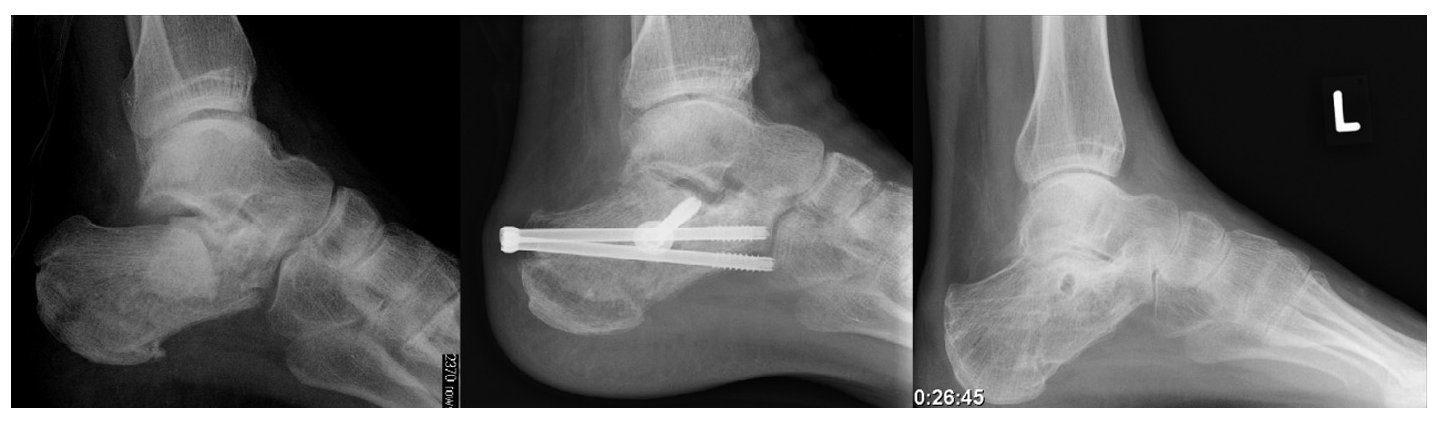
Entre 1999 y 2004 se trataron 59 pacientes con 71 fracturas mediante distracción ósea percutánea triangular22 (para ejemplos, ver figuras 7 a 9).
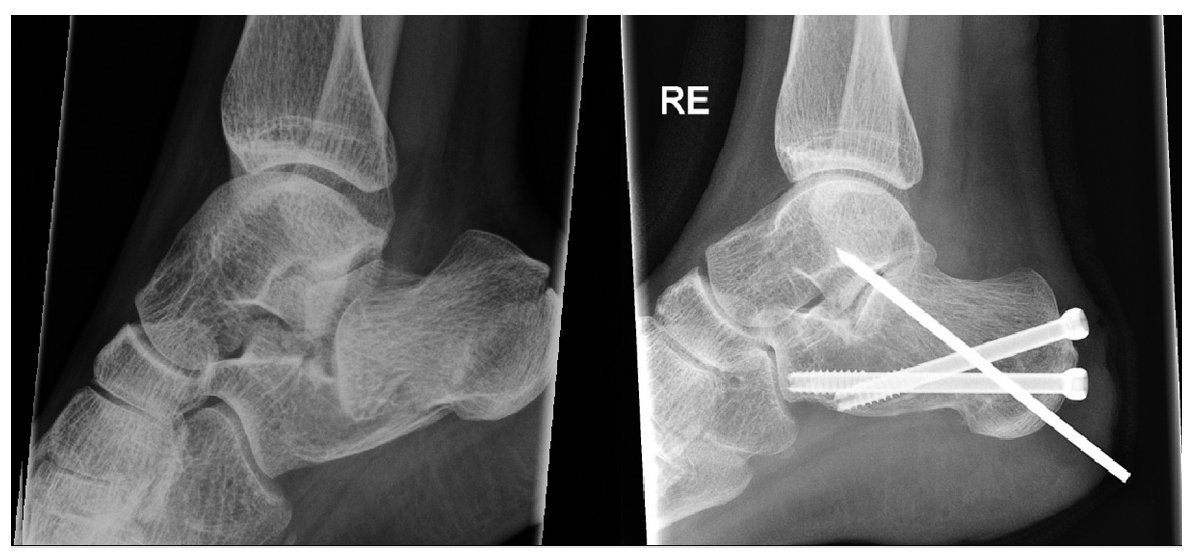
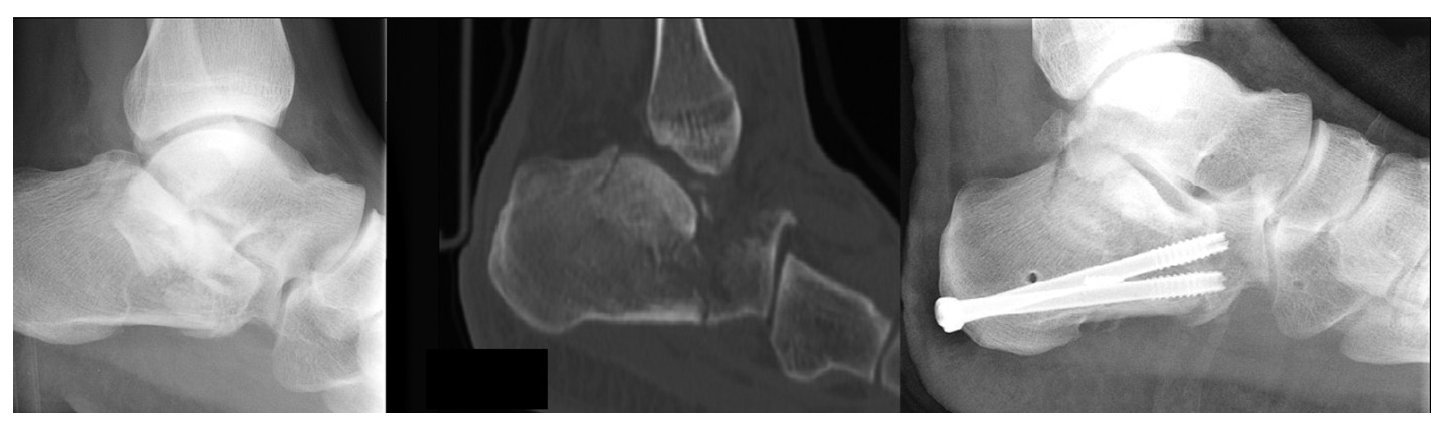
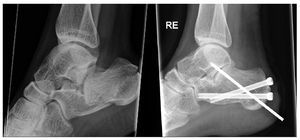
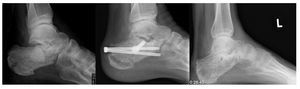
Figure 7 Caso 1: Una mujer de 32 años fue referida a nuestro hospital con una fractura del calcáneo derecho, tipo IIB de Sanders y tipo e lengüeta de Essex-Lopresti, tras una caída desde una ventana de un segundo piso. A los 4 días se le practicó una reducción percutánea a distracción y una fijación atornillada. Se insertó una aguja K transarticular para prevenir un colapso secundario de la articulación subastragalina. El seguimiento actual es de 1 mes y la aguja K se retirará en 6-8 semanas.
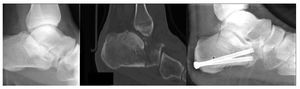
Figure 8 Caso 2: Un joven de 24 años de edad cayó desde una altura de 2 m, apoyándose en su pie derecho. Sufrió una fractura con depresión articular de Essex-Lopresti y tipo IIIC de Sanders, con luxación subastragalina. Fue operado el mismo día. A los 19 meses el enfermo aqueja una cierta rigidez, sin dolor.
Figure 9 Caso 3: Un varón de 43 años de edad cayó desde una altura de 3 m sufriendo una fractura bilateral del calcáneo. En el lado izquierdo la fractura era en lengüeta de Essex-Lopresti y un tipo IIC de Sanders. Las radiografías a los 3 y 12 meses mostraban una buena resolución, pero el paciente tenía dolor y se le practicó una artrodesis subastragalina a los 14 meses.
Al año de la operación como mínimo, se revisaron 50 enfermos con 61 fracturas; seguimiento medio: 35 ± 20 meses; 72% hombres; edad media 46 ± 12 años. Según la clasificación de Essex-Lopresti, 38% de las lesiones eran fracturas con depresión articular, 15% tipo lengüeta, 49% conminutas y 3% inclasificables. Con la clasificación de Sanders había 38% tipo II, 28% tipo III, 28% tipo IV y 6% no tipificado; había 5 fracturas abiertas.
Con la puntuación de la Sociedad Americana para el Tobillo y Retropie6,12 el 72% de los lesionados tenían un resultado bueno (80-89 puntos) o excelente (90-100 puntos); la puntuación media fue de 83 ± 14 puntos. Nueve pacientes tuvieron complicaciones de la herida: 7 infecciones superficiales, una osteomielitis, y una infección del tracto de la aguja.
A cinco pacientes se les practicó una artrodesis y cuatro estaban en espera de ella (9 de 61 casos). El ángulo de Böhler aumentó de -2 grados (± 16 grados) a 19 grados (± 10 grados) en el postoperatorio. Al seguimiento, la media del ángulo de Böhler era 14 grados (± 14 grados), con un colapso de 5 grados. La movilidad sagital era del 90% y la movilidad subastragalina era del 70% comparados con el pie sano.
Estudios previos con este tipo de tratamiento muestran resultados comparables.
Forgon tuvo en un grupo muy numeroso de 265 pacientes con fractura de calcáneo un resultado de bueno a excelente en el 90% de los casos. Las complicaciones incluían problemas de cicatrización en 37% y pérdida de la reducción en 6,1%. No hizo comentarios sobre la necesidad de artrodesis secundaria7.
Fröhlich et al trataron percutáneamente 94 pacientes con una técnica modificada de Forgon-Zadravecz usando un distractor en 2 puntos de Sanatmetal y publicó buenos a excelentes resultados en 80%, con 2,1% de complicaciones en la herida, y un 2,1% de artrodesis secundaria9.
En conclusión, la reducción percutánea mediante distracción esquelética y fijación atornillada se puede considerar una modalidad de tratamiento útil, sobre todo en fracturas muy conminutas, o donde se teman complicaciones de la herida en fracturas abiertas, y pacientes diabéticos o con enfermedad vascular oclusiva periférica.
El resultado de grandes series, mejorando la reducción anatómica con el uso de fluoroscospia o artroscopia intraoperatoria, podría dar respuesta a si la reparación mínimamente invasiva del calcáneo es tan efectiva como la RAFI.
Agradecimiento
Agradecemos a la Asociación Japonesa de Ortopedia por darnos permiso para reproducir datos previamente publicados en el Journal of Orthopaedics Science 2007, volumen 12, páginas 22-7, por T. Schepers et al, titulado "Percutaneous treatment of displaced intra-articular calcaneal fractures".
Correspondencia
Tim Schepers, MD
Department of Surgery-Traumatology Erasmus MC
University Medical Center Rotterdam
Room H974
PO Box 2040
3000 CA Rótterdam (Países Bajos)
Tel.: (+31/10) 703-1050; Fax: -2396
Correo electrónico: t.schepers@erasmusmc.nl