Introducción
Varios estudios han examinado la estructura y la función de los tejidos blandos alrededor de los implantes1-4. Si se compara con la encía que rodea a los dientes naturales pueden hallarse numerosas características anatómicas e histológicas similares. De hecho, la encía clínicamente sana y la mucosa periimplantaria poseen un color rosado, una consistencia firme, están perfectamente queratinizadas y se observa una continuidad con el epitelio y el tejido conectivo supraalveolar. Ambos tejidos contribuyen a establecer una interfase de tejido blando que puede evitar la penetración de bacterias orales en la zona. La principal diferencia radica en la dirección de las fibras de colágeno del tejido conectivo, sin un anclaje verdadero y con una adhesión frágil o débil, y ausencia de ligamento periodontal para los implantes dentales. El tejido conectivo se considera de gran importancia para soportar el epitelio, bloquear su migración apical y evitar la formación de una bolsa y recesión gingival5.
Es de importancia crucial para el clínico mantener o mejorar la calidad y estabilidad de la interfase tejido blandoimplante para establecer un pronóstico satisfactorio a largo plazo de los implantes dentales, especialmente los de la región anterior.
Para evaluar el resultado estético del implante es importante tener en cuenta el perfil del tejido blando. Hay tres parámetros que deben considerarse: la papila interimplante, y la posición y el grosor de la mucosa vestibular circundante. Si se emplean implantes de carga inmediata es fácil conservar la papila, pero cuando se extrae el diente se produce la pérdida de la dimensión vertical del reborde alveolar, hecho que puede complicar la reconstrucción de la papila. De hecho, se han llevado a cabo numerosos intentos por corregir el problema de la falta de papila adyacente a un implante dental, pero sigue siendo un procedimiento difícil y no es predecible6. Otra dificultad reside en pretender conseguir una mucosa vestibular alrededor del implante que sea idéntica a la del diente adyacente, natural y sano, especialmente en cuanto al grosor. Desgraciadamente, es habitual que se produzca reabsorción ósea tras la extracción de un diente y también con los implantes de carga inmediata y tardía. Para obtener el éxito en términos estéticos será necesario regenerar el hueso y aumentar el tejido blando, además de colocar correctamente el implante. Varios estudios han examinado los cambios en los niveles de tejido blando tras la carga de un implante. En la mayoría de estos estudios se llegó a la conclusión de que la recesión gingival podía variar de 0,6 a 1,5 mm. Small y Tarnow demostraron que el 50 % de la recesión ocurre transcurrido tan sólo 1 mes de la carga, y el 90 %, a los 3 meses, obteniéndose un nivel estable a los 9 meses7. Kan y cols.8 confirmaron estos resultados con otro estudio previo.
El objetivo del presente estudio consistió en evaluar la estabilidad del tejido blando vestibular existente alrededor de los implantes de carga inmediata conectados con un pilar de diseño cóncavo, tras la correcta colocación de un implante tridimensional en el contexto de un volumen óseo y de tejido blando ideales.
Materiales y métodos
Grupo de estudio
Entre octubre de 2004 y junio de 2008, 28 pacientes fueron tratados para la rehabilitación de edentulismo unitario utilizando implantes 33 XiVE® (Dentsply Friadent, Mannheim, Alemania), tratamiento basado en las preferencias del autor, especialmente en lo referente a las conexiones con hexágono interno y cuello cónico que permitía la movilidad lejos del hueso donde se encontraba la conexión implante-pilar.
La población que fue objeto de estudio, compuesta por 28 pacientes (13 hombres y 15 mujeres) que precisaban la inserción de un implante, fue seleccionada a partir de una secuencia de pacientes que habían requerido tratamiento en la consulta del autor.
Los criterios de inclusión en base a los que se seleccionaron los pacientes para el estudio fueron los siguientes:
¿ Sustitución de un diente unitario en la región anterior del maxilar y la mandíbula y en los segmentos premolares.
¿ Ausencia de lechos implantológicos adyacentes.
¿ Disponibilidad de historia clínica completa, incluidas radiografías y fotografías.
La media de edad de los pacientes femeninos y masculinos fue de 58 (intervalo de edad de 21-71 años) y 47 (intervalo de edad de 36-76 años), respectivamente.
En cada paciente, el tratamiento incluyó el maxilar, la mandíbula, los segmentos anterior y premolar de las arcadas dentales. En la tabla 1 se muestra la distribución de los dientes restaurados.
Fueron excluidos del presente estudio los pacientes con un alveolo comprometido, infección crónica o granuloma con extensa pérdida ósea, parafunción grave, periodontitis, inflamación gingival intensa, higiene oral deficiente o elevados índices de caries.
Transcurridos de 3 a 12 meses los pacientes fueron llamados a revisión de control para efectuarles una limpieza dental, dependiendo de su estado periodontal.
Procedimiento quirúrgico
Antes del procedimiento quirúrgico se programó un tratamiento profiláctico de la boca completa llevada a cabo por un profesional. Los pacientes recibieron 2 g de penicilina y ácido clavulánico (Augmentine 1 g, GlaxoSmithKline, Verona, Italia) una hora antes de la cirugía, continuando con 2 g/día durantes los 6 días siguientes.
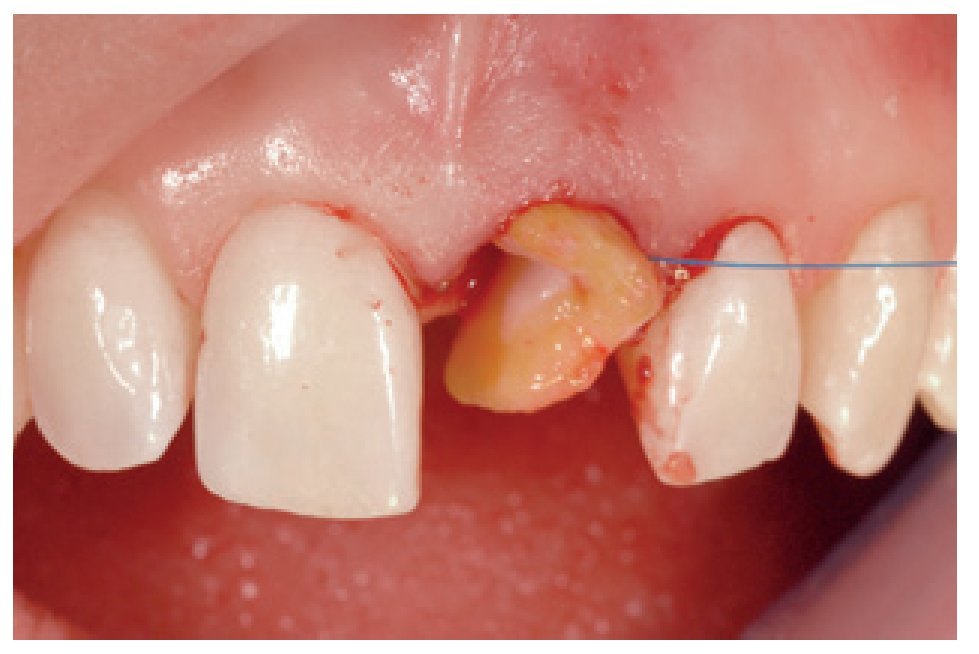
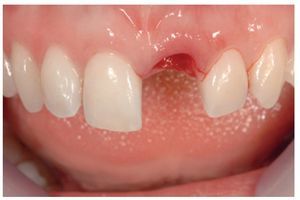
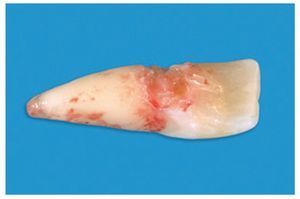
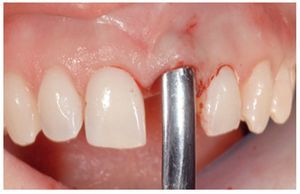
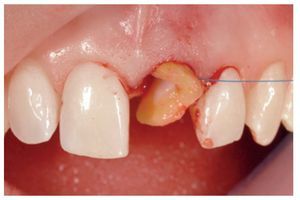
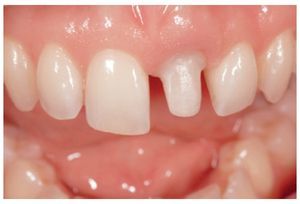
El primer paso incluyó la extracción del diente comprometido, inicialmente con la ayuda de un osteótomo, y posteriormente con una técnica muy delicada procurando conservar al máximo el lecho anatómico y no dañar las paredes alveolares (figuras 1 a 3).
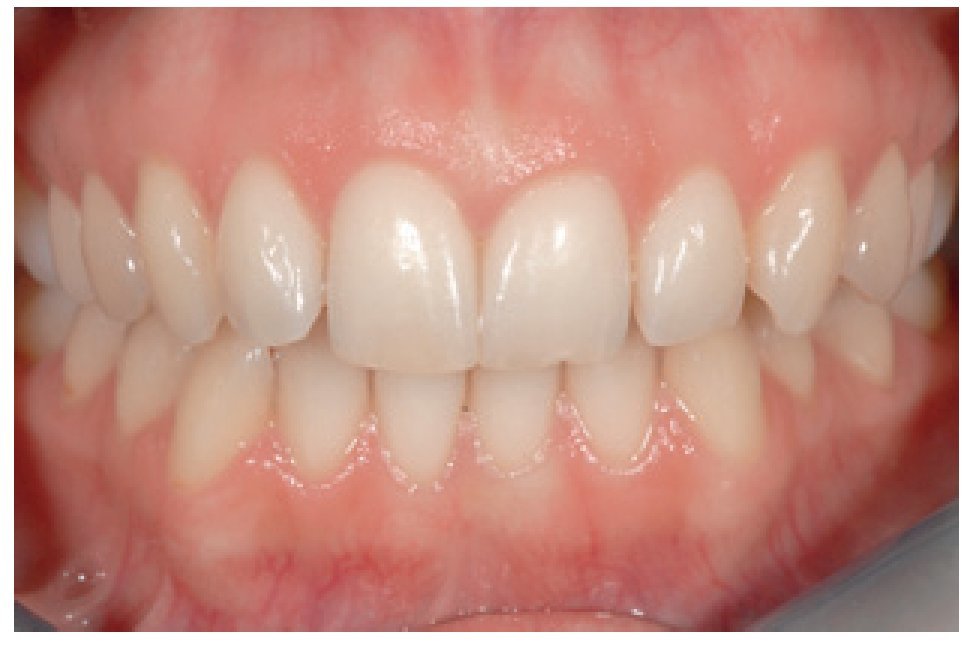
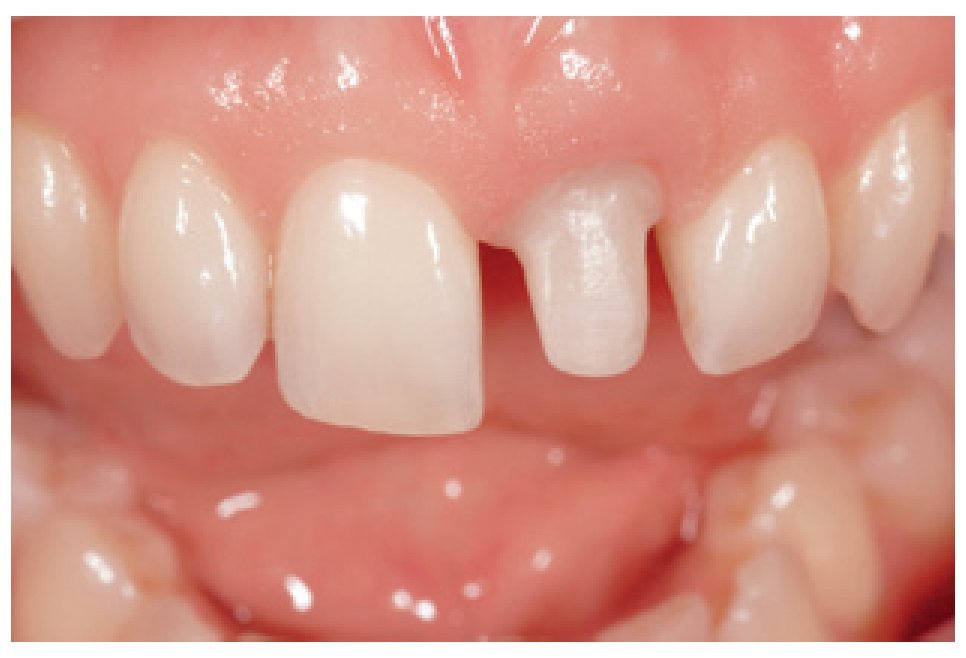
Figura 1 Aspecto preoperatorio de un incisivo central izquierdo que deberá extraerse debido a un proceso de reabsorción agresiva en la cara palatina.
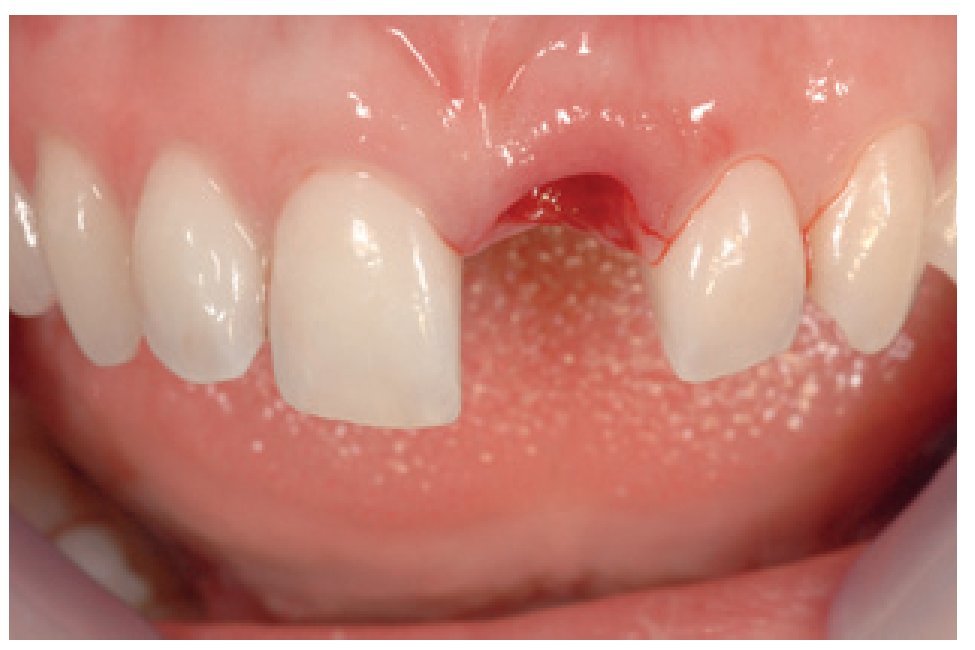
Figura 2 La extracción sin levantar colgajo se llevó a cabo cuidadosamente.
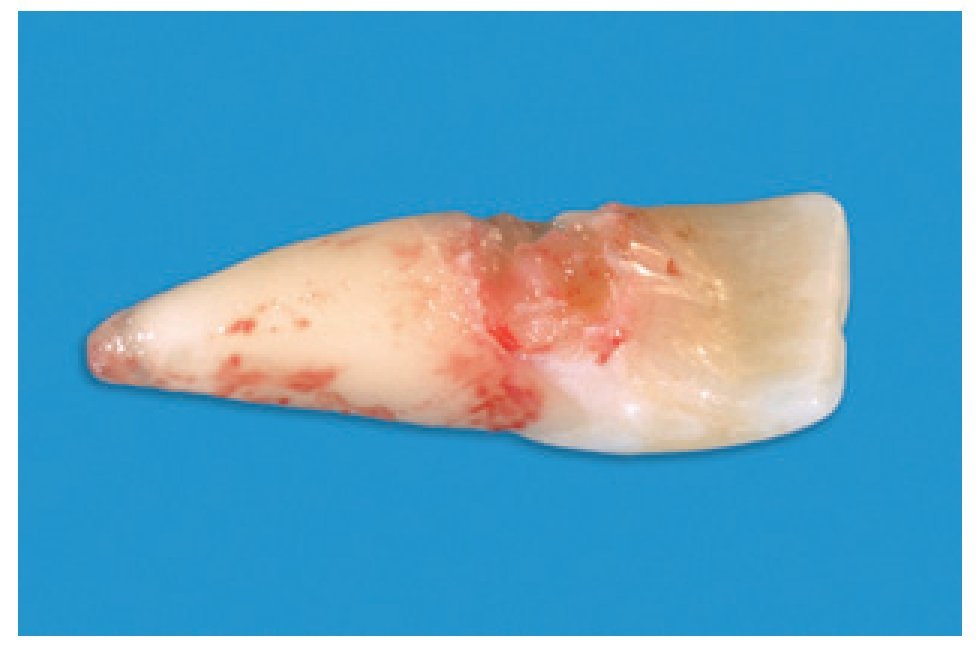
Figura 3 Aspecto del diente extraído.
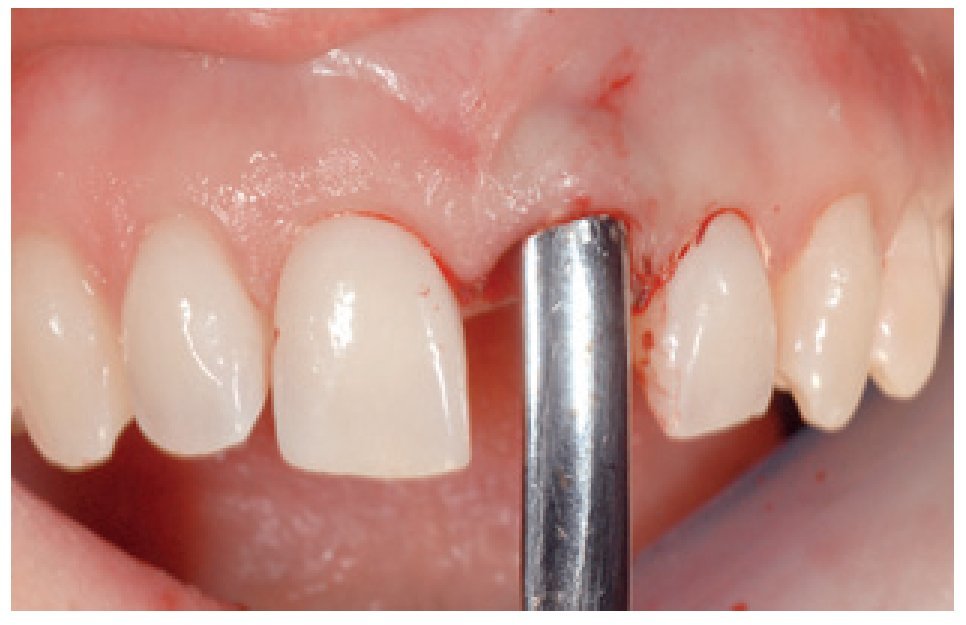
Una vez extraído el diente, se procedió a explorar el hueso alveolar mediante una sonda periodontal para comprobar su integridad y establecer el diámetro del implante que debería colocarse.
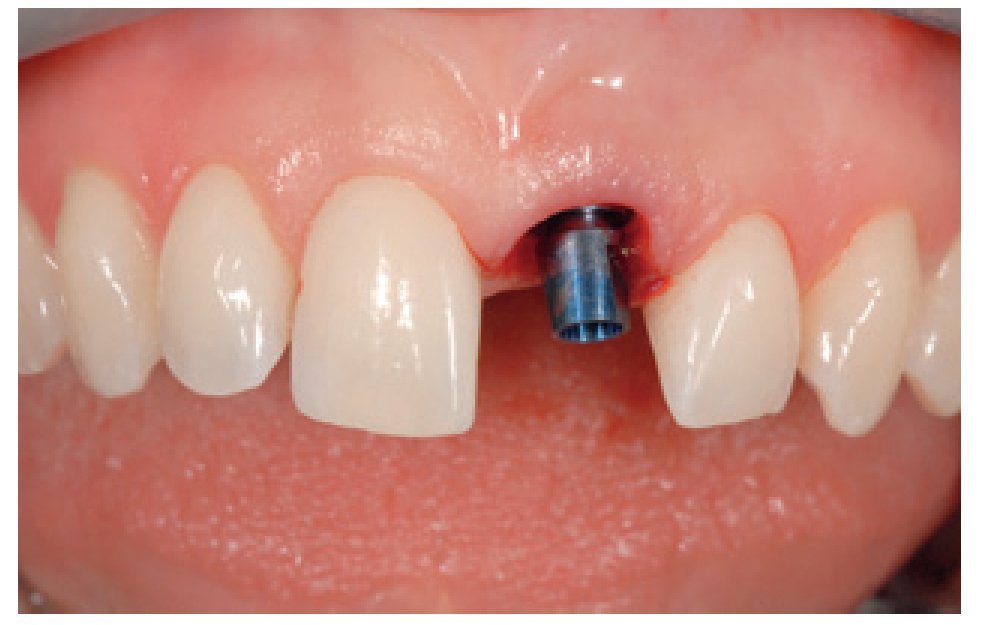
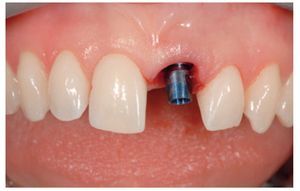
El implante se insertó a los 2-3 mm hacia apical respecto al margen gingival libre, cerca del margen de la pared ósea vestibular, con una colocación tridimensional correcta (figura 4)9. Se insertó un implante con la suficiente longitud para asegurar la mejor calidad de anclaje posible.
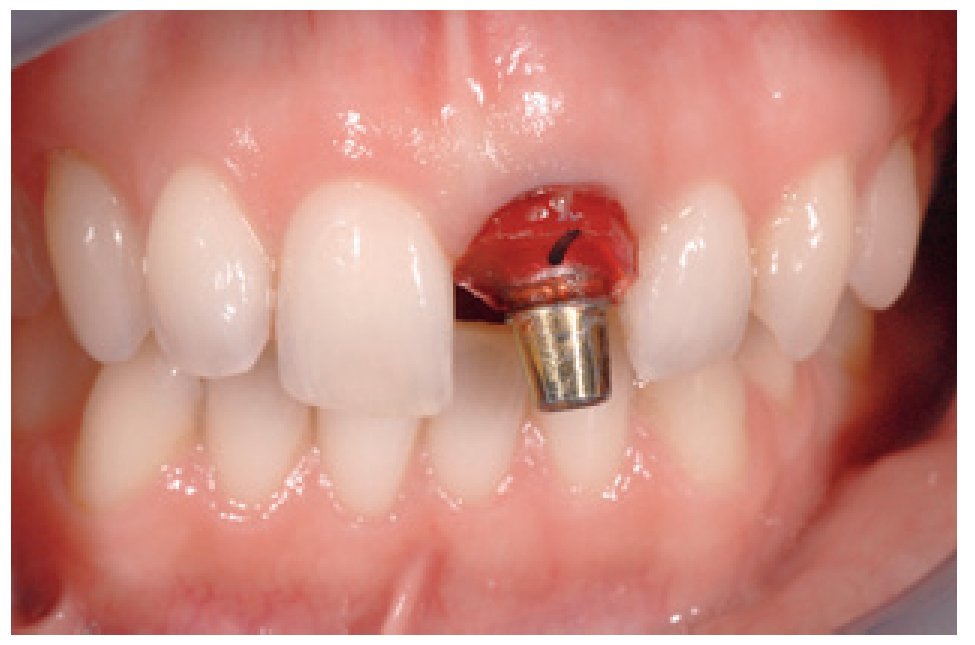
Figura 4 Se colocó el implante mediante un transportador (Temp Base) en la posición tridimensional ideal.
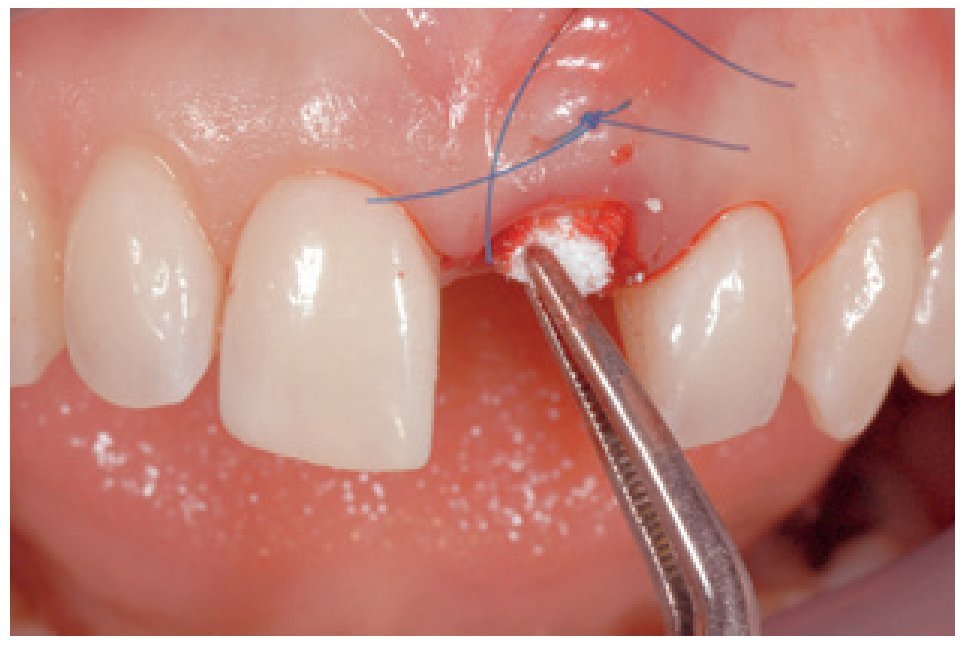
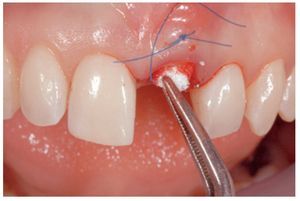
Inmediatamente después de haber alineado la corona provisional en la región anterior, se realizó un injerto con una parte de tejido conectivo tomado del paladar, sin levantar un colgajo, sólo despegando un pequeño sobre (figuras 5 y 6).
Figura 5 Por medio de un osteótomo Prichard se despegó la encía vestibular para facilitar la inserción de un injerto de tejido conectivo.
Figura 6 El injerto de tejido conectivo se insertó, utilizando la sutura como portadora.
En caso de existir un «gap» entre el implante y la cara vestibular del hueso, éste se rellenó con colágeno Bio-Oss® (Geistlich Pharma AG, Wolhusen, Suiza) con el fin de prevenir la posible reabsorción ósea y la consecuente lesión de tipo estético (figura 7).
Figura 7 Una vez suturado el injerto, el espacio hueso-implante existente se rellenó con algo de biomaterial (colágeno Bio-Oss) para evitar la reabsorción del hueso vestibular.
Procedimiento protésico
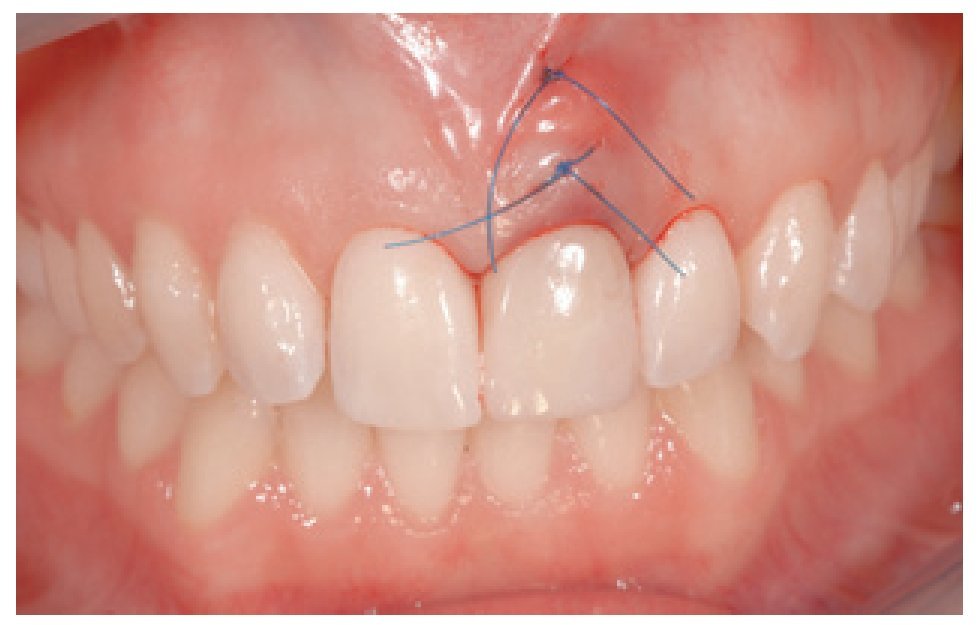
Se rebasó una corona provisional unitaria atornillada con resina acrilica (Yates & Bird/Motloi, Chicago, IL, EE.UU.) y confeccionada sobre un pilar Temp Base (Dentsply, Friadent), que según las indicaciones del fabricante, podía utilizarse como pilar provisional. Tras la polimerización de la resina, se extrajo la corona provisional y se añadió material de resina para obturar el hueco existente entre la corona y el dispositivo Temp Base. Seguidamente se terminó el provisional y se dotó a la parte transmucosa con un diseño de forma cóncava, más pronunciado en la parte vestibular que en la palatina y en las interproximales.
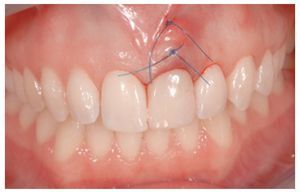
El provisional se atornilló a mano, procurando mantenerlo estable con dos dedos, pero sin transmitir fuerza alguna al implante (figura 8).
Figura 8 Resultado postoperatorio inmediato tras la extracción y la colocación. El perfil de emergencia cóncavo soportó la papila interdental y no comprimió la mucosa vestibular.
Finalmente, el orificio de acceso para el tornillo se obturó con algodón y se cubrió con Fermit®-N (Ivoclar Vivadent AG, Schaan, Liechtenstein). Se comprobó la oclusión y los contactos en relación céntrica y en los movimientos protrusivos y laterales fueron eliminados.
Se aconsejó a los pacientes que evitaran masticar por la zona tratada durante los tres primeros meses, y evitaran cepillarse esa zona en las dos primeras semanas. Se prescribieron enjuagues con clorhexidina al 0,2 % durante dos semanas. Una vez realizadas estas recomendaciones, se permitió el cepillado normal y utilizar el hilo de seda dental como procede habitualmente.
Los pacientes llevaron el provisional de 6 a 12 meses (6 meses para los dientes de la región premolar y 12 para los de la región anterior) y a continuación se realizó una impresión de acuerdo con el método de Hind (figuras 9 y 10).
Figura 9 El resultado postoperatorio al año demostró una cicatrización adecuada del tejido durante el tiempo de provisionalización.
Figura 10 Se tomó una impresión con la técnica de Hind, que permitía que la transferencia estándar pudiera personalizarse para reproducir con toda exactitud la vía transmucosa individual.
Se fabricó un pilar de zirconio o titanio individualizado y se atornilló al implante con un torque de inserción de 24 N/cm, sobre el que se cementó la corona definitiva (figuras 11 a 15).
Figura 11 Pilar de zirconio y corona definitiva Lava (3M ESPE, St. Paul, MN, EE.UU.); el perfil cóncavo transmucoso es perfectamente visible.
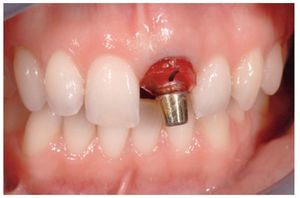
Figura 12 Pilar de zirconio in situ. Los tejidos circundantes no presentaban signos de isquemia, puesto que el provisional se había realizado como una réplica exacta del diseño transmucoso.
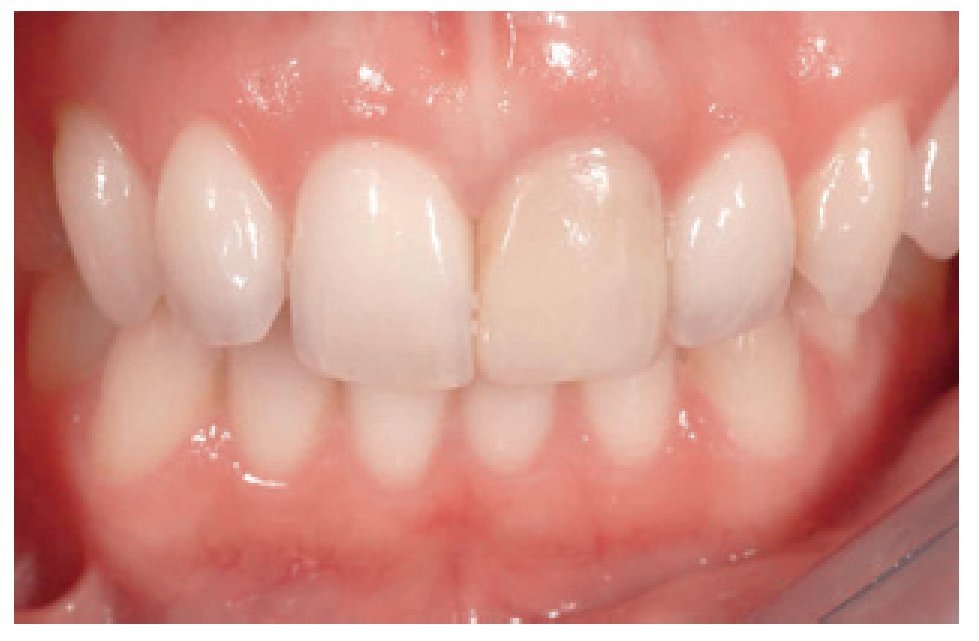
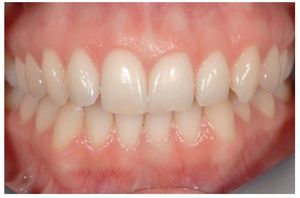
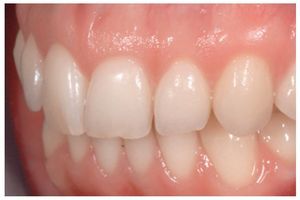
Figura 13 Aspecto preoperatorio que permitirá comparar la calidad y la arquitectura del tejido blando con la restauración del implante.
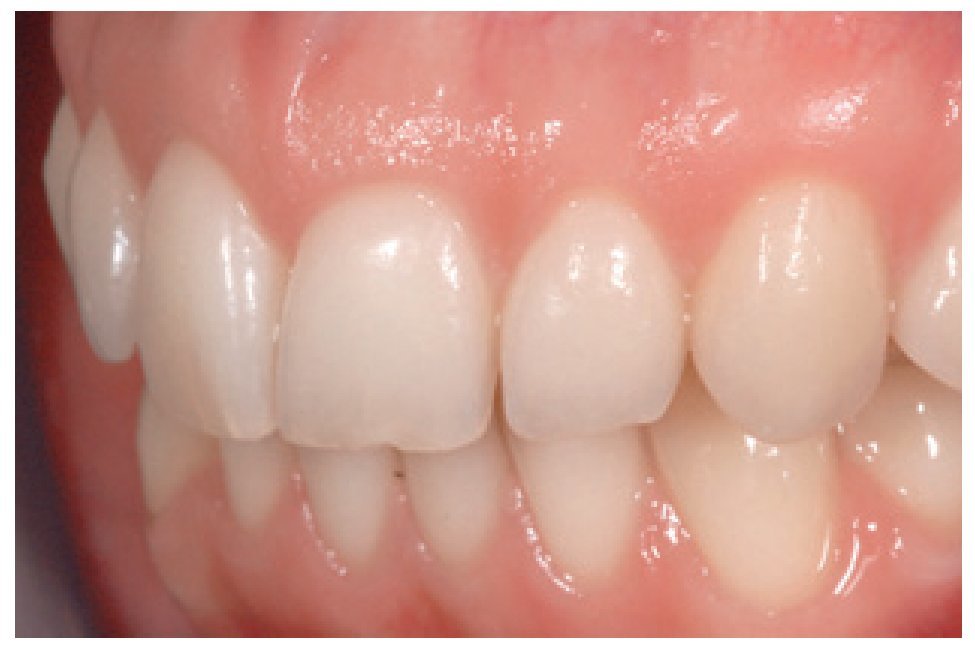
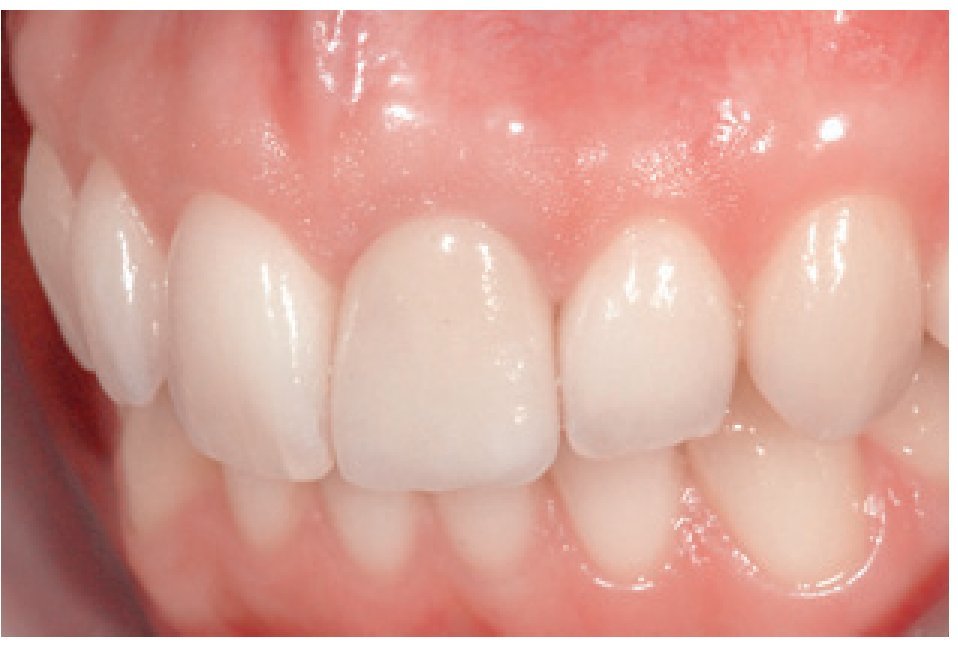
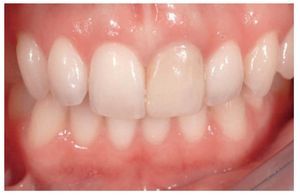
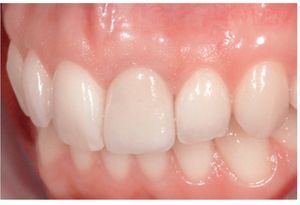
Figura 14 Aspecto de la restauración final transcurrido un mes de su inserción, con un tejido cicatrizado óptimo (técnico de laboratorio: Sr. Umberto Demolli).
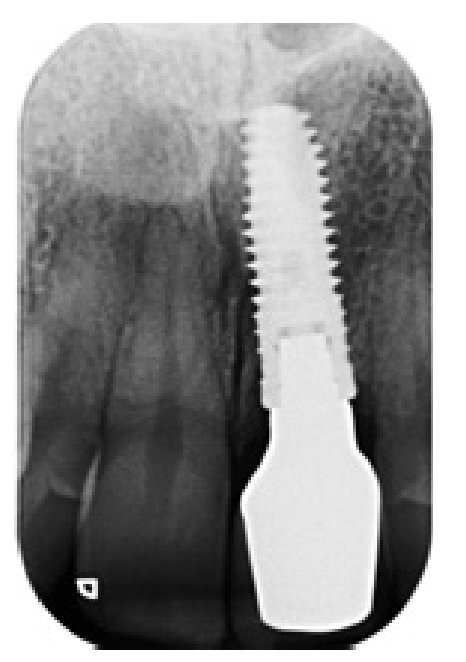
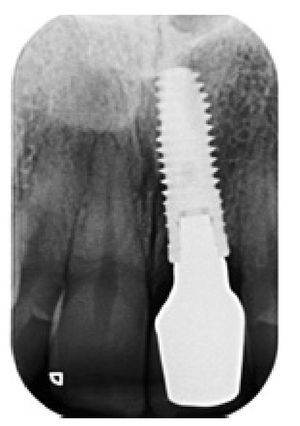
Figura 15 La radiografía postoperatoria demuestra la integración funcional del implante.
Evaluación
En el presente estudio se utilizaron fotografías y formularios de datos como herramientas de documentación. Los pacientes volvieron a ser examinados por los autores a intervalos de 15 días durante los 3 primeros meses, y a partir de ahí, cada tres meses, pero esta vez con la ayuda de un espejo, una sonda afilada, radiografías y diapositivas clínicas.
Al final de la visita concertada para la revisión, en cada paciente se evaluaron sus datos clínicos y radiografías digitales. El examen radiográfico a nivel de la altura del implante se llevó a cabo el día de la cirugía, el día en el que se colocó la corona definitiva sobre el implante y en las posteriores revisiones de control. Las radiografías no estandarizadas se obtuvieron mediante una técnica paralela de cono largo (Rinn Holder, Dentsply, RU).
La distancia del hombro del implante hasta el primer punto de contacto con el hueso en el implante se midió con una precisión de 0,5 mm sobre la distancia real calculada.
El tiempo de función para cada restauración se calculó a partir de la fecha de inserción hasta la fecha de la cita de la última revisión. Este intervalo de tiempo fue el que se utilizó en todos los exámenes clínicos y radiográficos.
En la fotografía se trazó una línea horizontal de referencia, en cada zona donde se había colocado un implante. Las líneas horizontales de referencia se determinaron de la siguiente manera:
¿ Se trazó una línea entre las crestas incisales y los incisivos para las zonas implantares de los incisivos centrales y laterales.
¿ Se trazó una línea entre los vértices cuspídeos de los dientes para las zonas implantares de los caninos y premolares.
Los siguientes parámetros se midieron a 90º respecto de la línea de referencia, con una precisión de 0,5 mm:
¿ Longitud de la corona inicial (LCI): distancia entre la línea de referencia horizontal y el vértice gingival del diente al inicio del tratamiento.
¿ Cambio en la longitud de la corona (CLC): modificación en la distancia existente entre la línea de referencia horizontal y el vértice gingival de la corona implantaria tras el tratamiento.
¿ Papila distal o mesial inicial (PID o PIM): distancia existente entre la línea de referencia horizontal y el extremo superior de la papila en las caras distal y mesial del diente antes del tratamiento.
¿ Cambio en la papila distal o mesial (CPD o CPM): distancia existente entre la línea de referencia horizontal y el extremo superior de la papila en las caras distal y mesial de la corona implantaria tras el tratamiento.
Resultados
Todos los implantes permanecieron estables y sin presentar signos ni síntomas de inflamación ni dolor con un intervalo de tiempo medio de 20,4 meses (período de 6 a 50 meses). El aspecto del tejido blando era excelente, con la presencia de una cantidad gruesa de mucosa rosa queratinizada y con el aspecto de piel de naranja característico alrededor de las coronas definitivas. Tras observar detenidamente el resultado, los autores valoraron la estabilidad del tejido blando, sin apreciar cambios macroscópicos, desde el principio del tratamiento hasta el final del período de seguimiento.
Todos los implantes se insertaron en el momento de la exodoncia y todos se restauraron en el mismo momento de la colocación del implante. La cicatrización se produjo en todos los casos sin incidencias y también todos los implantes se integraron correctamente. No se observaron fracasos implantarios durante el período de observación. No se produjeron problemas de tipo protésico, el resultado estético fue excelente y todos y cada uno de los pacientes se mostraron satisfechos con el tratamiento.
La modificación en la altura de la corona del diente control, cuya media se cifraba en 0,0 mm (intervalo de -0,5 mm a +1,0 mm) se apreció al final del período de observación. En la papila mesial de los implantes se registró una reducida pero significativa pérdida de altura, con una media de 0,21 mm (intervalo de +2,0 mm a -0,5 mm). También se registró una pérdida de altura mínima significativa en la papila distal de los implantes (media de 0,021 mm) (intervalo de +1,0 mm a -0,5 mm).
Es obvio que las elevadas cifras en cuanto a la altura de las papilas coinciden con el hecho de que todos los implantes estaban intercalados entre dos dientes naturales.
A partir de las radiografías pudo detectarse una reabsorción ósea menor y que los vértices óseos mesial y distal mantenían su forma y altura, con unos ligeros signos de remodelación fisiológica.
Respecto a los cambios radiográficos registrados en la cresta alveolar, se halló una ligera pérdida de altura, con una media de 0,28 mm por el lado mesial (intervalo de -1,0 mm a +0,5 mm) y de 0,24 mm por el lado distal (intervalo de 1,0 mm a +0,5 mm).
Comentarios
Aunque se ha informado ampliamente acerca del éxito en términos de integración alcanzado con los implantes de carga inmediata, los resultados estéticos obtenidos en los tejidos blandos no se han documentado con la misma rigurosidad. En las áreas estéticamente más críticas, el objetivo del tratamiento del tejido blando consistió en minimizar la recesión de tejido marginal.
En el presente estudio, se registró una recesión media de la mucosa marginal labial de 0,0 mm para todas las áreas. La altura media de las papilas mesial y distal se situó en 0,21 mm respecto a la posición preoperatoria y se registraron volúmenes de papila satisfactorios.
Son numerosos los parámetros, como la cantidad de la mucosa queratinizada, el grosor y la altura del hueso vestibular, la posición tridimensional del implante y la forma de los componentes transmucosales implantarios, que pueden influir en la interfase del tejido blando y en la recesión de la mucosa5,9.
En la literatura se describe que en los implantes de carga inmediata y las prótesis provisionales es más fácil conservar la papila, pero el mantenimiento de una mucosa vestibular estable a largo plazo no es tan predecible. Por el contrario, la inserción tardía del implante permite un mayor control sobre los tejidos faciales, aunque una menor predecibilidad en términos de conservación de la papila11-13.
En cualquier caso, la prominencia radicular se mantendrá estable si se rellena el espacio entre el implante y el hueso vestibular con un biomaterial (colágeno Bio-Oss), se emplea un pilar de diseño cóncavo y se emplea un injerto de conectivo en biotipos finos. Y el tejido conectivo alrededor de los componentes del implante puede ser más grueso, más estable y menos sujeto a la recesión.
En la actualidad, y para establecer un perfil de emergencia lo más similar posible al del diente natural, se emplean perfiles divergentes en la mayor parte de las situaciones clínicas. No obstante, los perfiles divergentes transmucosos pueden ejercer un efecto negativo, con presión negativa, isquemia de los tejidos blandos y tendencia a la recesión.
Conclusiones
A pesar de que el presente estudio, que examina la estabilidad de los tejidos blandos que circundan los implantes de carga inmediata con un pilar de diseño cóncavo, es un estudio a corto plazo, podemos extraer del mismo las siguientes conclusiones:
¿ En contraposición con los datos existentes, las áreas documentadas mostraron estabilidad de los tejidos blandos vestibulares y una recesión muy escasa.
¿ Es importante rellenar el espacio existente entre el implante y el hueso con un biomaterial para evitar la reabsorción
¿ Los pilares con un perfil cóncavo permiten que se forme más cantidad de tejido conectivo a su alrededor.
¿ El presente diseño protésico demostró que el grosor de la mucosa vestibular es de crucial importancia para alcanzar el éxito a largo plazo en implantología, especialmente cuando se trata de las áreas anteriores.
Son necesarios más estudios y de mayor duración que aporten más datos para poder confirmar la validez de esta técnica.
Correspondencia: Dr. Marco Redemagni
V. Trento 23, 22074 Lomazzo (Como), Italy
phone: +390296370705; fax: +390296778831;
e-mail: marco@redemagni.it