Describir la frecuencia de la asistencia irregular a consulta médica de pacientes con VIH y analizar sus determinantes.
MétodosEstudio transversal realizado anualmente (2002-2012) en un día prefijado. Se recogen datos epidemiológicos, clínicos y conductuales de los pacientes con VIH (hospitalizados y ambulatorios) atendidos ese día en los hospitales públicos participantes. Se definió «asistencia irregular a consulta» como asistencia a consulta de forma esporádica, según la valoración del médico. Se realizó un análisis descriptivo, bivariante y multivariante de regresión logística para estimar los factores asociados a asistencia irregular a la consulta.
ResultadosEn total se incluyeron 7.304 pacientes de los que el 13,7% acudían irregularmente a la consulta. La probabilidad de asistencia irregular aumentó en pacientes entre 25 y 49 años, subsaharianos o latinoamericanos, con menor nivel de estudios, aquellos sin domicilio fijo o que estaban en prisión, los que vivían solos o en establecimientos colectivos, los desempleados o jubilados, los que se infectaron por compartir material de inyección, los que no usaron condón en su última relación sexual y los inyectores activos. Por el contrario, los pacientes diagnosticados hacía menos de un año y los hombres homo/bisexuales tenían menor probabilidad de acudir irregularmente.
ConclusiónA pesar de la universalidad de nuestro sistema de salud existen variables sociales y demográficas que actúan como barreras para la asistencia a consulta, lo que puede comprometer la efectividad del tratamiento en determinados grupos de población. Estos determinantes deberían tenerse en cuenta a la hora de planificar políticas de control de la infección por el VIH.
To describe the occurrence of non-regular attendance to follow-up visits among HIV patients and to analyze the determining factors.
MethodsOne-day survey carried out annually (2002-2012) in public hospitals. Epidemiological, clinical and behavioral data are collected in all HIV-infected inpatients and outpatients receiving HIV-related care on the day of the survey. «Non-regular attendance to a follow-up visit» was defined as sporadic attendance to the medical appointments, according to the judgment of the attending physician. Descriptive and bivariate analyses were performed, and factors associated to non-regular attendance to follow-up visits were estimated using logistic regression.
ResultsA total of 7,304 subjects were included, of whom 13.7% did not attend medical appointments regularly. Factors directly associated with non-regular attendance were: age between 25-49 years; birth in Sub-Saharan Africa or Latin-America; low educational level; being homeless or in prison; living alone or in closed institutions; being unemployed or retired; being an intravenous drug user; not using a condom at last sexual encounter, and injecting drugs in the last 30 days. Conversely, HIV diagnosis within the last year and being men who have sex with men were factors inversely associated with non-regular attendance to follow-up visits.
ConclusionIn spite of health care beings free of charge for everyone in Spain, social factors can act as barriers to regular attendance to medical appointments, which, in turn, can endanger treatment effectiveness in some population groups. This should be taken into account when planning HIV policies in Spain.
La aparición del tratamiento antirretroviral (TAR) de gran efectividad supuso un cambio radical en la historia natural de la infección por el virus de la inmunodeficiencia humana (VIH) en términos de reducción de la mortalidad y mejora de la calidad de vida; no obstante, el TAR es un tratamiento complejo, no exento de efectos secundarios, que requiere seguimiento y control. Por otra parte, el aumento de la supervivencia de los pacientes ha hecho emerger nuevos retos como resultado de la cronicidad de la infección, entre los que destacan la aparición de eventos no sida o los problemas asociados al envejecimiento1. Por estos motivos es esencial que el paciente acuda de forma regular a las consultas médicas para su evaluación.
La falta de adherencia a consultas es un problema con importantes consecuencias. A nivel individual se ha correlacionado con una peor respuesta virológica2, así como con un incremento de los ingresos hospitalarios y mayor mortalidad3. A nivel poblacional la retención de los pacientes durante su seguimiento médico es uno de los puntos clave en el continuo de atención de los pacientes con VIH que va desde el diagnóstico hasta la supresión de la carga viral4.
La monitorización de la adhesión al seguimiento clínico es un tema complejo, y se han descrito múltiples formas para su medición basadas en analizar las pérdidas de visitas a consulta o los intervalos de tiempo trascurridos entre visitas5. En este sentido los estudios de cohortes ofrecen una información esencial sobre las pérdidas en el seguimiento, ya que realizan un exhaustivo registro de las visitas de los pacientes6–9, pudiendo además analizar las consecuencias de las mismas en términos de morbimortalidad. Sin embargo, la información que proporcionan solo puede ser aplicada en sentido estricto a los individuos que cumplen los criterios de inclusión en la cohorte. Por otro lado, los sistemas de vigilancia epidemiológica proporcionan información de base poblacional a través de la recogida sistemática de indicadores en distintos subgrupos de población, aunque generalmente no permiten hacer un seguimiento de cada paciente. Por estos motivos, los resultados proporcionados por las cohortes y los sistemas de vigilancia son complementarios y la suma de la información obtenida mediante ellos permite ahondar en el conocimiento de la infección por el VIH.
En España, dentro del marco de la vigilancia de segunda generación del VIH establecido por la Organización Mundial de la Salud en el año 200010, existe un sistema de información denominado «encuesta hospitalaria de pacientes VIH (EH)», iniciado en 1996, que monitoriza anualmente la situación epidemiológica, clínica y sobre conductas de riesgo de las personas infectadas por el VIH que están en seguimiento clínico en los hospitales públicos, y cuyos resultados se publican regularmente11.
Utilizando como fuente de datos la EH en este artículo se describe la asistencia irregular a consultas médicas de pacientes con infección por el VIH, y se analizan los factores asociados con esta conducta en el periodo 2002-2012.
MétodosLa EH es un estudio transversal que se realiza anualmente en un día prefijado en hospitales públicos que atienden a pacientes con infección por el VIH. Este sistema de información cuenta con la colaboración de las unidades hospitalarias de VIH y los coordinadores autonómicos de VIH/sida. La participación es voluntaria, tanto para las comunidades autónomas (CCAA) como para los hospitales de estas. Entre 2002 y 2012 el número de hospitales participantes osciló entre 67 en 2006 y 91 en 2011 (cobertura del total de población en las comunidades participantes: 61,3% y 72,1% respectivamente); el número de CCAA participantes varió entre 13 en 2007 y 16 en 2003.
En cada hospital participante se incluyeron todos los pacientes infectados por el VIH, tanto hospitalizados como ambulatorios, atendidos el día de la encuesta. Se excluyeron, por motivos de factibilidad, aquellos pacientes ingresados/atendidos el día del estudio en servicios ajenos a la unidad de VIH y que no hubiesen sido objeto de interconsulta a causa de la infección por VIH.
De cada caso se recogieron variables epidemiológicas, clínicas y conductuales; todos los datos se recopilaron de la historia clínica, a excepción de las variables conductuales «inyección de drogas en los últimos 30 días» y «uso de condón en la última relación sexual (URS)» que se preguntaban directamente al paciente. La recogida de datos se realizó por el personal sanitario responsable del caso en una hoja diseñada para tal fin. Posteriormente esta hoja se envió, sin ningún identificador personal, al Centro Nacional de Epidemiología, donde se realizó la informatización, el control de calidad y el análisis de datos.
La variable «frecuencia de revisión», incluida en la hoja de recogida de datos, presenta 3 categorías de respuesta mutuamente excluyentes, y definidas de forma estandarizada en las instrucciones de cumplimentación del cuestionario de la siguiente forma: a) «primera vez que viene», cuando el paciente es nuevo en la consulta; b) «regularmente», cuando el paciente no falta a las citas para revisión; y c) «esporádicamente», cuando el paciente suele faltar a las citas. Una vez excluidos los pacientes nuevos o aquellos en los que esta variable no presentaba respuesta, se definió como «asistencia irregular a consulta» aquellos casos en los que el médico responsable del paciente, de acuerdo a su experiencia con él, seleccionó la tercera opción. Esta variable se introdujo en 2002, por lo que el periodo de análisis abarca desde ese año hasta 2012; en el año 2005 se cambió la fecha de la realización de la encuesta, por lo que entre las ediciones consecutivas de 2004 y 2006 transcurrieron 15 meses en lugar de un año.
Se ha realizado un análisis descriptivo, bivariante y multivariante de regresión logística para evaluar los factores asociados al hecho de acudir de forma irregular a consulta. Se ha utilizado la odds ratio y su intervalo de confianza al 95% (OR, IC 95%) como medida de asociación.
ResultadosEntre 2002 y 2012 se recogió información de 7.972 pacientes de los que 668 fueron excluidos del análisis, bien porque era la primera vez que acudían a consulta (494; 6,2%), y por tanto no era posible valorar la regularidad de la asistencia, o porque no tenían información (174; 2,2%).
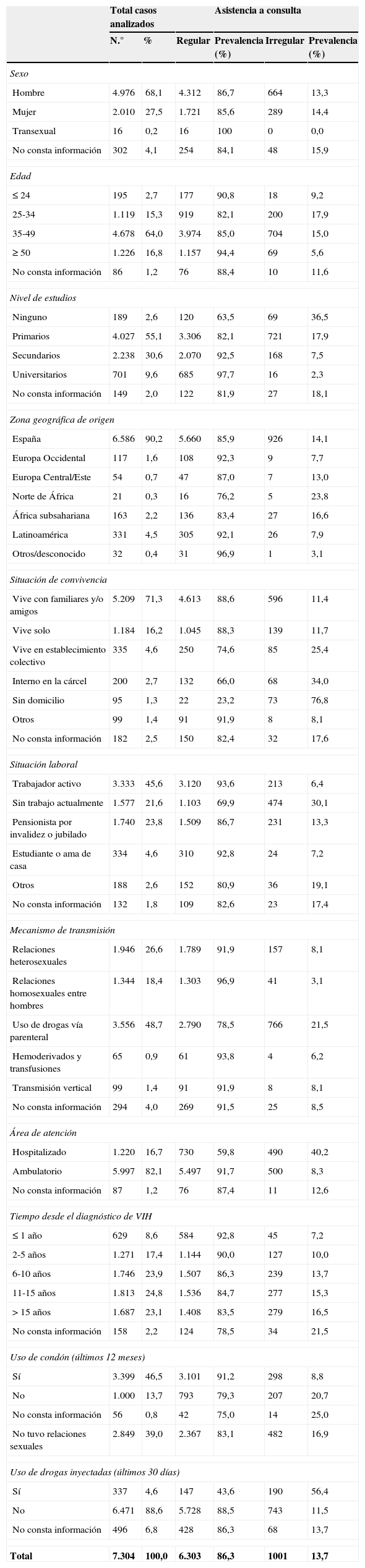
Las características de los 7.304 casos que conformaron la población de estudio se muestran en la tabla 1. El 13,7% de los pacientes acudían de forma irregular a la consulta según la valoración de su médico. La prevalencia de asistencia irregular a la consulta fue similar entre hombres y mujeres, alcanzó un pico entre los 25-49 años, fue mayor en pacientes africanos y en aquellos que habían adquirido la infección por VIH como consecuencia de ser usuarios de drogas inyectadas (UDI). También fue más elevada en personas con una situación social desfavorable, en aquellos que estaban desempleados o jubilados y en personas con peores indicadores conductuales (inyección de drogas en los últimos 30 días y no uso de condón en la URS). El porcentaje de asistencia irregular a consultas aumentó al incrementarse el tiempo desde el diagnóstico de VIH (tabla 1). La prevalencia de asistencia irregular a consulta se mantuvo sin cambios estadísticamente significativos entre 2002 y 2008, observándose a partir de ese año una tendencia descendente significativa (de 15,6% en 2008 a 10,3% en 2012).
Características de la población de estudio y asistencia a consulta de forma regular o irregular
| Total casos analizados | Asistencia a consulta | |||||
|---|---|---|---|---|---|---|
| N.° | % | Regular | Prevalencia (%) | Irregular | Prevalencia (%) | |
| Sexo | ||||||
| Hombre | 4.976 | 68,1 | 4.312 | 86,7 | 664 | 13,3 |
| Mujer | 2.010 | 27,5 | 1.721 | 85,6 | 289 | 14,4 |
| Transexual | 16 | 0,2 | 16 | 100 | 0 | 0,0 |
| No consta información | 302 | 4,1 | 254 | 84,1 | 48 | 15,9 |
| Edad | ||||||
| ≤24 | 195 | 2,7 | 177 | 90,8 | 18 | 9,2 |
| 25-34 | 1.119 | 15,3 | 919 | 82,1 | 200 | 17,9 |
| 35-49 | 4.678 | 64,0 | 3.974 | 85,0 | 704 | 15,0 |
| ≥50 | 1.226 | 16,8 | 1.157 | 94,4 | 69 | 5,6 |
| No consta información | 86 | 1,2 | 76 | 88,4 | 10 | 11,6 |
| Nivel de estudios | ||||||
| Ninguno | 189 | 2,6 | 120 | 63,5 | 69 | 36,5 |
| Primarios | 4.027 | 55,1 | 3.306 | 82,1 | 721 | 17,9 |
| Secundarios | 2.238 | 30,6 | 2.070 | 92,5 | 168 | 7,5 |
| Universitarios | 701 | 9,6 | 685 | 97,7 | 16 | 2,3 |
| No consta información | 149 | 2,0 | 122 | 81,9 | 27 | 18,1 |
| Zona geográfica de origen | ||||||
| España | 6.586 | 90,2 | 5.660 | 85,9 | 926 | 14,1 |
| Europa Occidental | 117 | 1,6 | 108 | 92,3 | 9 | 7,7 |
| Europa Central/Este | 54 | 0,7 | 47 | 87,0 | 7 | 13,0 |
| Norte de África | 21 | 0,3 | 16 | 76,2 | 5 | 23,8 |
| África subsahariana | 163 | 2,2 | 136 | 83,4 | 27 | 16,6 |
| Latinoamérica | 331 | 4,5 | 305 | 92,1 | 26 | 7,9 |
| Otros/desconocido | 32 | 0,4 | 31 | 96,9 | 1 | 3,1 |
| Situación de convivencia | ||||||
| Vive con familiares y/o amigos | 5.209 | 71,3 | 4.613 | 88,6 | 596 | 11,4 |
| Vive solo | 1.184 | 16,2 | 1.045 | 88,3 | 139 | 11,7 |
| Vive en establecimiento colectivo | 335 | 4,6 | 250 | 74,6 | 85 | 25,4 |
| Interno en la cárcel | 200 | 2,7 | 132 | 66,0 | 68 | 34,0 |
| Sin domicilio | 95 | 1,3 | 22 | 23,2 | 73 | 76,8 |
| Otros | 99 | 1,4 | 91 | 91,9 | 8 | 8,1 |
| No consta información | 182 | 2,5 | 150 | 82,4 | 32 | 17,6 |
| Situación laboral | ||||||
| Trabajador activo | 3.333 | 45,6 | 3.120 | 93,6 | 213 | 6,4 |
| Sin trabajo actualmente | 1.577 | 21,6 | 1.103 | 69,9 | 474 | 30,1 |
| Pensionista por invalidez o jubilado | 1.740 | 23,8 | 1.509 | 86,7 | 231 | 13,3 |
| Estudiante o ama de casa | 334 | 4,6 | 310 | 92,8 | 24 | 7,2 |
| Otros | 188 | 2,6 | 152 | 80,9 | 36 | 19,1 |
| No consta información | 132 | 1,8 | 109 | 82,6 | 23 | 17,4 |
| Mecanismo de transmisión | ||||||
| Relaciones heterosexuales | 1.946 | 26,6 | 1.789 | 91,9 | 157 | 8,1 |
| Relaciones homosexuales entre hombres | 1.344 | 18,4 | 1.303 | 96,9 | 41 | 3,1 |
| Uso de drogas vía parenteral | 3.556 | 48,7 | 2.790 | 78,5 | 766 | 21,5 |
| Hemoderivados y transfusiones | 65 | 0,9 | 61 | 93,8 | 4 | 6,2 |
| Transmisión vertical | 99 | 1,4 | 91 | 91,9 | 8 | 8,1 |
| No consta información | 294 | 4,0 | 269 | 91,5 | 25 | 8,5 |
| Área de atención | ||||||
| Hospitalizado | 1.220 | 16,7 | 730 | 59,8 | 490 | 40,2 |
| Ambulatorio | 5.997 | 82,1 | 5.497 | 91,7 | 500 | 8,3 |
| No consta información | 87 | 1,2 | 76 | 87,4 | 11 | 12,6 |
| Tiempo desde el diagnóstico de VIH | ||||||
| ≤1 año | 629 | 8,6 | 584 | 92,8 | 45 | 7,2 |
| 2-5 años | 1.271 | 17,4 | 1.144 | 90,0 | 127 | 10,0 |
| 6-10 años | 1.746 | 23,9 | 1.507 | 86,3 | 239 | 13,7 |
| 11-15 años | 1.813 | 24,8 | 1.536 | 84,7 | 277 | 15,3 |
| >15 años | 1.687 | 23,1 | 1.408 | 83,5 | 279 | 16,5 |
| No consta información | 158 | 2,2 | 124 | 78,5 | 34 | 21,5 |
| Uso de condón (últimos 12 meses) | ||||||
| Sí | 3.399 | 46,5 | 3.101 | 91,2 | 298 | 8,8 |
| No | 1.000 | 13,7 | 793 | 79,3 | 207 | 20,7 |
| No consta información | 56 | 0,8 | 42 | 75,0 | 14 | 25,0 |
| No tuvo relaciones sexuales | 2.849 | 39,0 | 2.367 | 83,1 | 482 | 16,9 |
| Uso de drogas inyectadas (últimos 30 días) | ||||||
| Sí | 337 | 4,6 | 147 | 43,6 | 190 | 56,4 |
| No | 6.471 | 88,6 | 5.728 | 88,5 | 743 | 11,5 |
| No consta información | 496 | 6,8 | 428 | 86,3 | 68 | 13,7 |
| Total | 7.304 | 100,0 | 6.303 | 86,3 | 1001 | 13,7 |
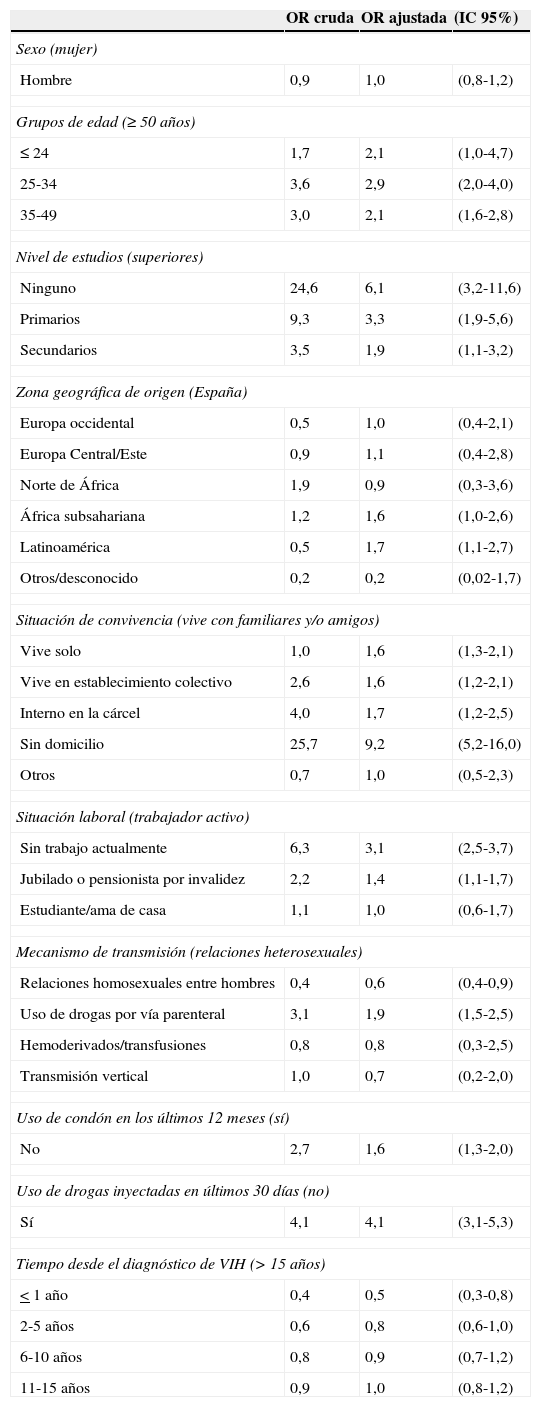
El análisis multivariante, ajustando por año de realización de la encuesta y comunidad autónoma del hospital, mostró que la probabilidad de acudir de forma irregular a consulta era mayor entre los 25 y 49 años, en pacientes con menor nivel de estudios, en los originarios de África Subsahariana y Latinoamérica, en personas sin domicilio, en internos en prisión, en aquellos que vivían solos o en establecimientos colectivos y entre los desempleados y jubilados. En comparación con los que se infectaron por relaciones heterosexuales, los hombres que lo hicieron a través de relaciones sexuales no protegidas con otros hombres (HSH) tuvieron mayor probabilidad de acudir a consulta regularmente y los UDI menor. Aquellos pacientes que no usaron condón en su URS o se habían inyectado drogas en el último mes también presentaron mayor riesgo de no adherencia a la consulta. Los pacientes diagnosticados en el último año acudieron más regularmente a consulta que el resto (tabla 2).
Factores asociados con la asistencia de forma irregular a consultas médicas, 2002-2012. Análisis bivariado y multivariado
| OR cruda | OR ajustada | (IC 95%) | |
|---|---|---|---|
| Sexo (mujer) | |||
| Hombre | 0,9 | 1,0 | (0,8-1,2) |
| Grupos de edad (≥50 años) | |||
| ≤24 | 1,7 | 2,1 | (1,0-4,7) |
| 25-34 | 3,6 | 2,9 | (2,0-4,0) |
| 35-49 | 3,0 | 2,1 | (1,6-2,8) |
| Nivel de estudios (superiores) | |||
| Ninguno | 24,6 | 6,1 | (3,2-11,6) |
| Primarios | 9,3 | 3,3 | (1,9-5,6) |
| Secundarios | 3,5 | 1,9 | (1,1-3,2) |
| Zona geográfica de origen (España) | |||
| Europa occidental | 0,5 | 1,0 | (0,4-2,1) |
| Europa Central/Este | 0,9 | 1,1 | (0,4-2,8) |
| Norte de África | 1,9 | 0,9 | (0,3-3,6) |
| África subsahariana | 1,2 | 1,6 | (1,0-2,6) |
| Latinoamérica | 0,5 | 1,7 | (1,1-2,7) |
| Otros/desconocido | 0,2 | 0,2 | (0,02-1,7) |
| Situación de convivencia (vive con familiares y/o amigos) | |||
| Vive solo | 1,0 | 1,6 | (1,3-2,1) |
| Vive en establecimiento colectivo | 2,6 | 1,6 | (1,2-2,1) |
| Interno en la cárcel | 4,0 | 1,7 | (1,2-2,5) |
| Sin domicilio | 25,7 | 9,2 | (5,2-16,0) |
| Otros | 0,7 | 1,0 | (0,5-2,3) |
| Situación laboral (trabajador activo) | |||
| Sin trabajo actualmente | 6,3 | 3,1 | (2,5-3,7) |
| Jubilado o pensionista por invalidez | 2,2 | 1,4 | (1,1-1,7) |
| Estudiante/ama de casa | 1,1 | 1,0 | (0,6-1,7) |
| Mecanismo de transmisión (relaciones heterosexuales) | |||
| Relaciones homosexuales entre hombres | 0,4 | 0,6 | (0,4-0,9) |
| Uso de drogas por vía parenteral | 3,1 | 1,9 | (1,5-2,5) |
| Hemoderivados/transfusiones | 0,8 | 0,8 | (0,3-2,5) |
| Transmisión vertical | 1,0 | 0,7 | (0,2-2,0) |
| Uso de condón en los últimos 12 meses (sí) | |||
| No | 2,7 | 1,6 | (1,3-2,0) |
| Uso de drogas inyectadas en últimos 30 días (no) | |||
| Sí | 4,1 | 4,1 | (3,1-5,3) |
| Tiempo desde el diagnóstico de VIH (>15 años) | |||
| <1 año | 0,4 | 0,5 | (0,3-0,8) |
| 2-5 años | 0,6 | 0,8 | (0,6-1,0) |
| 6-10 años | 0,8 | 0,9 | (0,7-1,2) |
| 11-15 años | 0,9 | 1,0 | (0,8-1,2) |
Las categorías de referencia se muestran entre paréntesis. Modelo ajustado por comunidad autónoma del hospital y año de realización de la encuesta.
IC: intervalo de confianza; OR: odds ratio.
En este estudio se presenta información, de base poblacional, sobre la asistencia irregular a consultas en una muestra muy amplia de pacientes con infección por el VIH atendidos a lo largo de 11 años en hospitales públicos en España. Los resultados muestran el enorme impacto de los factores sociales sobre la asistencia a consulta médica, aún en un contexto de asistencia gratuita y universal.
Casi un 14% de personas infectadas por VIH acudieron de forma irregular a consulta, a juicio de su médico. Esta cifra es inferior a las cifras de pérdidas de seguimiento de casi el 20% descritas en la cohorte de la Red Española de Investigación en sida (CoRIS)6 y en una cohorte francesa8, aunque superior a lo hallado en una cohorte inglesa y en otra danesa (10,8% y 7,1% respectivamente)7,9. Sin embargo, al establecer comparaciones hay que tener en cuenta que en las cohortes «pérdida de seguimiento» suele definirse como «no tener ninguna visita en el último año sin evidencia de fallecimiento», mientras que en este estudio fue el médico quien, a su juicio, considerando las instrucciones para cumplimentar el cuestionario, determinó si el paciente acudió de forma irregular a las visitas de seguimiento, por lo que esta definición está sujeta a la subjetividad inherente al propio médico. Nuestros resultados también podrían subestimar la asistencia irregular a consultas debido a que, por el propio diseño de la EH, solo se puede captar a los pacientes que acuden a consulta (sea de forma regular o esporádica), y no a aquellos que han dejado de ir definitivamente. Sin embargo, en este estudio también se incluyen pacientes hospitalizados, y es obvio que los pacientes que no acuden a consulta acaban deteriorándose y requiriendo hospitalización, por lo que esa infraestimación podría corregirse; el hecho de que en nuestro estudio el porcentaje de asistencia irregular a consultas sea casi 5 veces mayor entre los enfermos hospitalizados que en los ambulatorios (40,2% frente al 8,3%) apoya esta hipótesis. Finalmente, los pacientes de la EH son mayores que los de CoRIS6 (55,1% y 30,1% son mayores de 40 años, respectivamente); puesto que a mayor edad la asistencia a consulta es más regular, esto también podría explicar parte de las diferencias.
Aunque parece evidenciarse un descenso en la prevalencia de la asistencia irregular a consultas entre 2008 y 2012, el diseño del estudio no permite evaluar sus causas. En todo caso será preciso confirmar esta tendencia en años futuros.
De forma consistente con otros trabajos, tener menos de 40 o 50 años6,8,12,13 es un factor determinante de la falta de adherencia a cuidados. Se ha postulado que tanto los estilos de vida de los pacientes más jóvenes como la ausencia de sintomatología contribuirían a la falta de percepción de la gravedad de la enfermedad y a una negación de la necesidad de atención12,14, lo que habrá que tenerse en cuenta a la hora de reforzar la asistencia a consulta en estos pacientes.
Al igual que en nuestro caso, el bajo nivel educativo se ha descrito como un factor asociado a las pérdidas de seguimiento en la cohorte CoRIS6, si bien en nuestros resultados llama la atención la existencia de un gradiente del riesgo inverso, de forma que la asistencia irregular aumenta conforme disminuye el nivel de estudios. Esta variable se ha correlacionado en CoRIS con la respuesta inmunológica y virológica al tratamiento, así como con la mortalidad15, lo que pone de manifiesto su valor pronóstico y su utilidad como un «proxy» de nivel socioeconómico.
El hecho de ser extranjero también se ha asociado en España con pérdidas al seguimiento6, aunque en el caso de la EH solo los subsaharianos y latinoamericanos parecen afectados, pero no se puede descartar que en el resto de inmigrantes ocurra algo similar y no se haya detectado debido a la poca representación de estos colectivos en el total de la muestra estudiada.
No sorprende que los pacientes que contrajeron la infección por el VIH a través de uso de drogas intravenosas tengan mayor riesgo de asistir de forma irregular a consultas, ya que este hecho ha sido ampliamente descrito en España3,6 y en otros países7,8,13. En la EH, además, la inyección actual de drogas se muestra como otro factor independientemente asociado a la falta de asistencia. Aunque en España el número de nuevos diagnósticos de VIH en UDI va disminuyendo, los peores resultados en la vinculación al sistema sanitario16, en el control virológico tras iniciarse el tratamiento, así como la mayor mortalidad17 muestran que este grupo de población sigue siendo altamente vulnerable. Por el contrario, los HSH presentaron mayor regularidad en la asistencia a consultas, al igual que lo descrito en una cohorte danesa7.
Un hallazgo muy importante, y según nuestro conocimiento no explorado antes en España, es el impacto de la situación de convivencia y la laboral sobre la asistencia irregular a consultas.
La falta de apoyo familiar y social descrita en recientes artículos en Estados Unidos como determinante de la menor retención en cuidados12,14 podría estar detrás de la menor asistencia encontrada en este estudio entre pacientes que viven solos, en establecimientos colectivos, o aquellos sin domicilio. Estos últimos tienen 9 veces más riesgo de asistir de forma irregular a consultas, lo que resalta la importancia de la situación social sobre el estado de salud18,19 y refuerza la necesidad de contar con dispositivos sociales de apoyo en estos pacientes. En el caso de los internos en prisión, además de ser una variable indicadora de peor situación social, no podemos descartar la presencia de otros factores distintos de los meramente sanitarios (relacionados con el funcionamiento de las prisiones) que también estuvieran influyendo en la asistencia irregular a consulta.
Diversos estudios internacionales han abordado la posible relación entre la situación laboral y la infección por el VIH. En Canadá, en una cohorte de HSH con infección por el VIH, se relacionó el estar empleado con una mejor calidad de vida tanto física como mental en estos pacientes, independientemente de sus parámetros clínicos y sociodemográficos20. En otro estudio de seguimiento realizado en Francia se determinó que los pacientes con empleo temporal tenían más riesgo de hospitalización o muerte que aquellos con un empleo estable21.
El hecho de que en la EH la no utilización de preservativo en la URS se asocie con mayor probabilidad de acudir a consulta irregularmente sugiere peor autocuidado en estos pacientes.
Este estudio presenta algunas limitaciones. Primero, puesto que no todas las CCAA participan en la EH, los resultados solo pueden ser aplicados al ámbito del que proceden los datos. Segundo, la participación de los hospitales es voluntaria, aunque la cobertura poblacional en las CCAA participantes es alta. Tercero, la definición de «asistencia irregular» no es totalmente objetiva, aunque esta es la única definición posible, ya que en los estudios transversales no hay seguimiento. Además, se definió en el manual de recogida de datos qué se consideraba asistencia esporádica, y al tratarse de una enfermedad crónica el clínico tiene la oportunidad de conocer bien al paciente; el hallazgo de que los pacientes ingresados presenten una proporción mucho mayor de asistencia irregular que los enfermos ambulatorios sugiere que el criterio del médico se acerca a la realidad pues, según se detalla en párrafos previos, es lo que cabría esperar dada la historia natural de la infección. Cuarto, la calidad de los datos puede verse afectada por el alto número de personas que cumplimentan la encuesta. Finalmente, en quinto lugar, por la propia metodología de la EH podría existir una sobrerrepresentación de los pacientes en estadios más graves o con mayor frecuentación. A pesar de estas limitaciones la EH, al realizarse anualmente con la misma metodología, proporciona una serie de «fotos fijas» que permiten construir la «película» de la epidemia del VIH en nuestro país. Además, al ser un sistema de información de base poblacional es posible recoger información de todas las personas con infección por el VIH en el área de captación de los hospitales participantes, incluyendo las diagnosticadas hace tiempo y las más desfavorecidas socialmente, como los internos de prisiones o las personas sin domicilio, lo que sería escasamente factible con otras metodologías.
En conclusión, los resultados de este estudio muestran la importancia de los determinantes sociales en la asistencia a consulta en un país con acceso universal a la atención y al tratamiento. Estos factores deberían tenerse en cuenta a la hora de planificar actividades de control de la infección por el VIH, ya que ponen en riesgo la efectividad del tratamiento tanto a nivel individual como comunitario.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los enfermos y al personal sanitario de los hospitales que participan en la encuesta hospitalaria de pacientes con VIH.
Aragón: H.G. San Jorge (Huesca), H. Obispo Polanco (Teruel), H.C.U. Lozano Blesa (Zaragoza), H.U. Miguel Servet (Zaragoza), H. Royo Villanova (Zaragoza).
Asturias: H. San Agustín, H. Carmen y Severo Ochoa, H. de Jarrio, H. de Cabueñes, H. de Jove, H. Valle del Nalón, H. Álvarez Buylla, H.U. Central de Asturias, H. del Oriente de Asturias.
Baleares: H. Can Misses (Ibiza), F.H. Manacor (Manacor), H. Son Llatzer (Palma de Mallorca), H. Son Espases (Palma de Mallorca), F.H. Comarcal de Inca (Inca), H. Mateu Orfila (Mahón).
Canarias: C.H.U. de Canarias (Tenerife), C.H.U. Materno-Insular Infantil (Las Palmas de Gran Canaria), C.H. Dr. Negrín (Las Palmas de Gran Canaria), H.U. Ntra. Sra. de Candelaria (San Cruz de Tenerife), H.G. de La Palma (La Palma).
Cantabria: H.U. Marqués de Valdecilla (Santander), H. Sierrallana (Torrelavega), H. Comarcal de Laredo (Laredo).
Castilla-La Mancha: C.H.U. de Albacete (Albacete), H.G. de Almansa (Albacete), H. de Hellín (Albacete), H.G. de Villarrobledo (Albacete), C.H. de Ciudad Real (Ciudad Real), H.G. La Mancha-Centro (Ciudad Real), H. Virgen de Altagracia (Ciudad Real), H. Sta. Bárbara (Ciudad Real), H. Gutiérrez Ortega (Ciudad Real), H.G. Virgen de la Luz (Cuenca), H.U. de Guadalajara (Guadalajara), H.G. Virgen de la Salud (Toledo), H. Ntra. Sra. del Prado (Toledo).
Castilla y León: H. Ntra. Sra. de Sonsoles (Ávila), H. General Yagüe (Burgos), H. Santos Reyes (Burgos), H. Santiago Apóstol (Burgos), C.A. de León (León), H. El Bierzo (León), C.A. de Palencia (Palencia), H.U. de Salamanca (Salamanca), C.A. de Segovia (Segovia), C.A. de Soria (Soria), H.U. del Río Hortega (Valladolid), H.C.U. de Valladolid (Valladolid), H. Medina del Campo (Valladolid), C.A. de Zamora (Zamora).
Ceuta: H.U. de Ceuta.
Extremadura: H. Infanta Cristina (Badajoz), H. Don Benito-Villanueva de la Serena (Badajoz), C.H. Llerena-Zafra (Badajoz), H. de Mérida (Badajoz), C.H. de Cáceres (Cáceres), H. Virgen del Puerto (Cáceres).
Galicia: C.U. A Coruña (A Coruña), F.H. da Barbanza (A Coruña), C.H. Juan Canalejo (A Coruña), C.H. Arquitecto Marcide-Prof. Novoa Santos (A Coruña), C.H.U. de Santiago (A Coruña), H. Ntra. Sra. del Cristal (Ourense), H. Do Meixoeiro (Pontevedra), H.C.H. Xeral-Cíes (Pontevedra), Policlínico de Vigo (Pontevedra).
La Rioja: C.H. San Millán-San Pedro.
Comunidad de Madrid: H. La Princesa, H.U. Puerta de Hierro, H.U. Príncipe de Asturias, H.U. La Paz/IdiPAZ, H.U. de Getafe, H. de Fuenlabrada, H. Severo Ochoa, H. Ramón y Cajal, H. Niño Jesús, F. Jiménez Díaz, H. Infanta Leonor, H.G. Gregorio Marañón, H. del Sureste, H. Gómez Ulla, H. Doce de Octubre, F. Hospital de Alcorcón, H.C.U. San Carlos, H. Carlos III, H. de Torrejón, H. Infanta Elena, H.U. del Henares, H.U. Infanta Cristina.
Melilla: H.C. de Melilla.
Murcia: H. Virgen del Castillo, H.U. Virgen de la Arrixaca, H. Rafael Méndez, H.G. Universitario de Murcia, H.G. de Área Sta. M.a del Rosell, H.G. del Noroeste, H.C. de Caravaca.
Navarra: H. de Navarra.
Comunidad Valenciana: H. Virgen de los Lirios-Alcoi (Alicante), H. Torrevieja Salud (Alicante), H. Vega Baja Orihuela (Alicante), H. San Juan de Alicante (Alicante), H. San Vicente del Raspeig (Alicante), H.G.U. de Elche (Alicante), H.G. de Elda (Alicante), H. La Vilajoiosa (Alicante), H. Marina Salud de Denia (Alicante), H. La Pedrera de Denia (Alicante), H.G. de Castellón (Castellón), H. de la Plana de Vilareal (Castellón), H.C. de Vinaroz (Castellón), H. La Magdalena (Castellón), H. Provincial de Castellón (Castellón), H.U.P. La Fe (Valencia), H.U. Dr. Peset (Valencia), H. Clínico Universitario (Valencia), Consorcio H.G.U. Valencia (Valencia), H. Pare Jofre (Valencia), H. de Xátiva (Valencia), H.G. de Requena (Valencia), H. de Gandía (Valencia), H. de Sagunto (Valencia), H. la Ribera de Alzira (Valencia), H. L’Horta de Manises (Valencia).