Las Unidades de Cuidados Intensivos (UCI) han hecho un trabajo excepcional desde que se crearon, proporcionando esperanza y oportunidad a quienes morían principalmente a causa de la epidemia de poliomielitis en los años 50. Desde entonces, personas con diversas patologías de gravedad comenzaron a ser atendidas en estas complejas unidades. El desarrollo de la especialidad y de la tecnología han permitido la disminución de la mortalidad, y hoy quienes ingresan a estas unidades, tienen altas probabilidades de sobrevivir. Sin embargo, el avance tecnológico alcanzado en el diagnóstico y tratamiento de las enfermedades no ha ido de la mano con el avance en el desarrollo de habilidades no técnicas en el equipo de salud, esto último exigido y adolecido por los pacientes y familiares, quienes anhelan una atención integral, más aún en el contexto de crisis que significa la hospitalización en una UCI.
The Intensive Care Units (ICU) have done an exceptional job since they were created, providing hope and opportunity to those who died because of the polio epidemic in the 50s, since then critical illness began to be treated in these complex units. The development of specialty and technology have allowed the reduction of mortality, and today patients have a high probability of survival. However, the technological advance has been a huge growth, which has not happened with the non-technical skills in the critical care team, this is what patients and families today demand and suffer, because they want an holistic view in the crisis that means being hospitalized in the ICU.
“El problema no es el dolor, el dolor y el miedo lo son. A veces el miedo es peor que el dolor, y la combinación del miedo con dolor… Hubo un momento en el que pensé que me iba a morir y sobre todo, hubo un momento en el que quería morir”1. Esas fueron algunas de las impresiones de Cristina Cifuentes, política española, al recordar su experiencia como paciente en una Unidad de Cuidados Intensivos (UCI). Si bien hubo múltiples expresiones de gratitud y reconocimiento al equipo de salud que la atendió, la manera en como definió la UCI fue una “sucursal del infierno”.
Esto, inevitablemente nos lleva a reflexionar acerca de lo que ocurre en la práctica clínica diaria. Algunos detractores dirán que es innecesario hablar de “humanizar” porque somos seres humanos, otros asumirán que es un ataque frontal y un grupo se conformará con creer que se trata de “buenismo”, reduciendo el término sólo a algunas acciones como: mirar a los ojos, hablar con un dulce tono de voz y tomar la mano.
Las UCI han hecho un trabajo excepcional desde que se crearon, trajeron esperanza y oportunidad a quienes morían principalmente a causa de la epidemia de poliomielitis debido a la parálisis respiratoria. Desde entonces personas graves comenzaron a ser atendidas en unidades complejas, comenzando así a abarcar otras patologías. El desarrollo de la especialidad y de tecnología permitieron la disminución de la mortalidad, y hoy quienes ingresan a estas unidades, tienen altas probabilidades de sobrevivir, probabilidades que terminan siendo una realidad. Entonces ¿cómo puede ser una UCI una sucursal del infierno?
Probablemente la explicación a esta pregunta es que en la UCI el dolor y el miedo conviven en los pacientes, familiares y equipo de salud. Si bien estos últimos han aprendido a evaluar técnicamente y tratar el dolor, hasta ahora no han podido evaluar el miedo y es posible que esto sea producto del miedo que ellos mismos experimentan. La formación académica de los profesionales ha estado enfocada en el modelo biomédico, es decir, centralizada en aspectos de diagnóstico y tratamiento, con espacios restringidos a temáticas de bienestar, empatía, compasión, fin de vida, comunicación, justicia, entre muchos otros más. Pero hoy la sociedad exige competencias integrales, forzando de esa forma, a la implementación de modelos de salud holísticos que sean enseñados en las universidades, pero con mayor urgencia introducidos en los centros de salud.
¿Qué significa Humanizar la Unidad de Cuidados Intensivos?En términos generales Humanizar es definido por la Real Academia Española2 como hacer a alguien o algo humano, familiar y afable. Al vincular el concepto de Humanización en la UCI es importante entender inicialmente la definición de Humanización de la Salud, para luego ser trasladada y adaptada a la Unidad de Cuidados Intensivos. Bermejo señala que “Humanizar es todo lo que se realiza para promover y proteger la salud, curar las enfermedades, garantizar un ambiente que favorezca una vida sana y armoniosa a nivel físico, emotivo, social y espiritual. Esto reclama la dignidad intrínseca de todo ser humano y los derechos que de ella derivan, convirtiéndose en una necesidad de vital importancia y trascendencia, por lo cual no pueden ser sólo buenas iniciativas, sino un compromiso genuinamente ético con la vulnerabilidad humana que genere salud y acompañe en el sufrimiento”3. Esto se asocia entonces al Modelo “Afectivo-Efectivo” propuesto por Albert Jovell4 definido como “la forma de cuidar y curar al paciente como persona, con base en la evidencia científica, incorporando la dimensión de la dignidad y la humanidad del paciente, estableciendo una atención basada en la confianza y empatía, y contribuyendo a su bienestar y a los mejores resultados posibles en salud”. Hasta ahora, ambas definiciones lo que han hecho es poner en valor y recordar lo que la Organización Mundial de la Salud (OMS) declaró en 1946, al señalar que “la salud es un estado de completo bienestar física, mental y social, y no solamente la ausencia de afecciones o enfermedades”5, es decir, es considerar todas las dimensiones del ser humano durante el proceso salud-enfermedad.
El año 2001, en Estados Unidos, el Instituto de Medicina incorporó el concepto de “atención centrada en el paciente y familia (patient and family-center care, PFCC). Esto ha significado la transición del modelo paternalista hacia la autonomía y respecto de los pacientes y familiares así como de sus voluntades6. El PFCC está compuesto por los siguientes principios: información compartida, respeto por las diferencias, colaboración, negociación y cuidado en el contexto familiar y de comunidad; lo que este modelo ha propuesto es trabajar con los pacientes y familiares por sobre el hecho de sólo hacer algo por ellos.
Lo anterior descrito revela que la humanización involucra de igual forma a pacientes, familiares y equipo de salud, requiriendo además de un contexto en la organización y en nuestro caso en la UCI que facilite esta mirada.
Humanizar los Cuidados Intensivos es centrarnos en la persona a la que atendemos, entendiendo que es única, preservando su dignidad y valores, cuidando en base a la mejor evidencia disponible, haciendo uso racional de recursos, incluyendo a los familiares y haciéndolos parte del proceso, recordando que la salud es un derecho fundamental de todo ser humano7 y finalmente también es devolver al equipo de salud la vocación y el sentido por lo que hacen.
Esta necesidad sentida y expresada que muchos manifestaban de manera aislada originó, el año 2014, el nacimiento del Proyecto de Investigación Internacional “Humanizando los Cuidados Intensivos” (HU-CI), cuyo objetivo además incluye el servir de punto de encuentro entre pacientes, familiares y profesionales; difundir y acercar a la población general los cuidados intensivos y fomentar la formación en habilidades de humanización8,9.
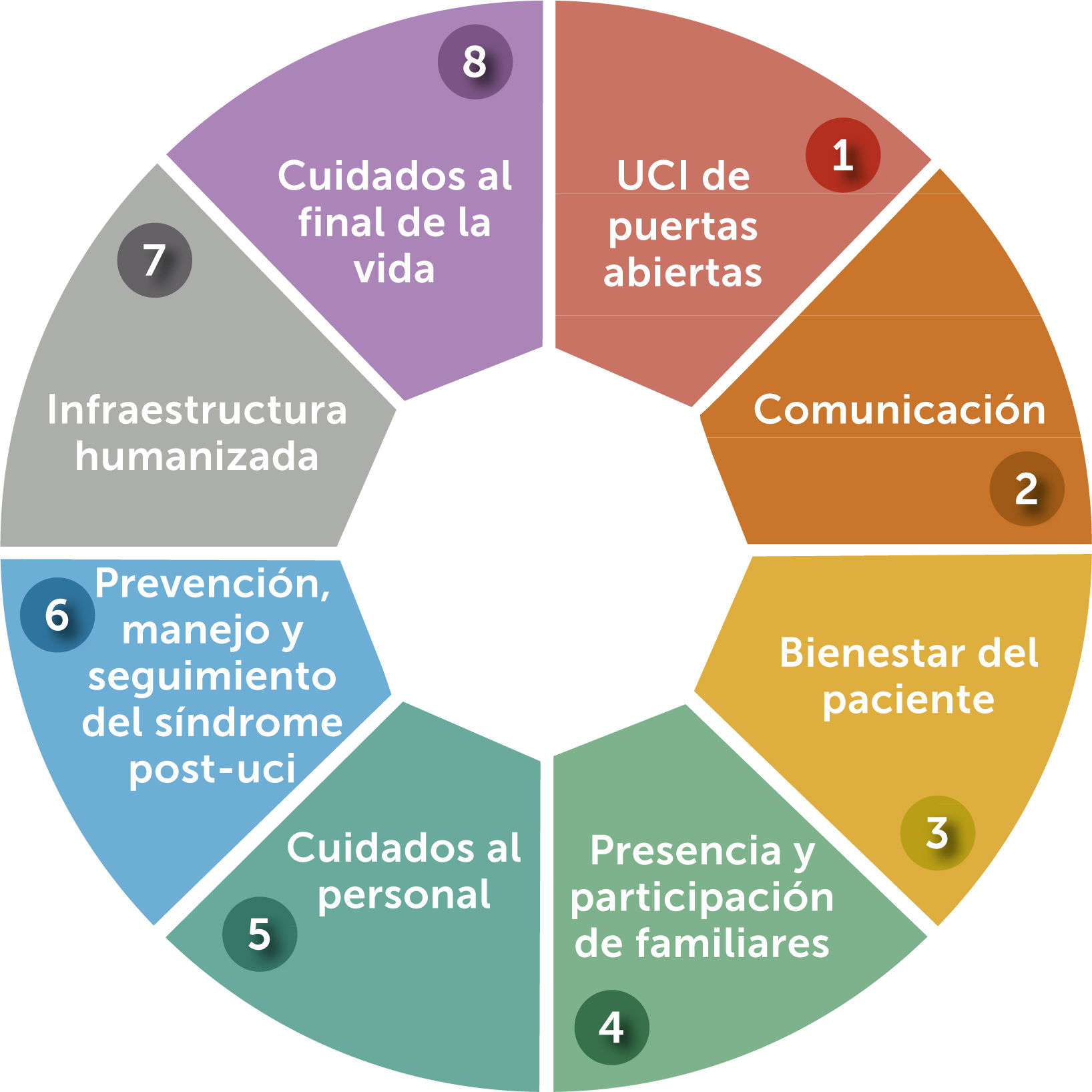
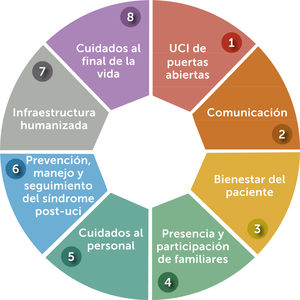
¿Cómo Humanizar los Cuidados Intensivos y cuál es el impacto?Es la pregunta que surge luego de entender que nos encontramos en un momento crucial de la atención en salud, viviendo efectivamente el cambio de paradigma y el desafío de hacerlo real en las unidades de cuidados intensivos. Esta tarea que puede ser etérea, titánica e incluso utópica, ha sido operacionalizada por el Proyecto HU-CI a través de la creación de 8 líneas estratégicas (fig. 1), formulando para cada una de ellas objetivos e indicadores9–11, actuando así como una hoja de ruta, pero, al mismo tiempo dejando espacio a la incorporación de variables propias de la cultura donde será implementada, para así establecer un modelo que perdure en el tiempo y no como respuesta a una tendencia.
UCI de Puertas Abiertas y Participación de Familiares: En este ítem se asocian la línea estratégica 1 y 4. Tradicionalmente las UCI han sido lugares en cuyas puertas existe un letrero que señala “Prohibido el paso” o alguna frase que limita el ingreso a quienes no trabajan ahí; conjugado a las políticas restrictivas de visitas que aún existen a nivel internacional12 y que se mantienen principalmente debido a las creencias de los profesionales, quienes refieren que la extensión horaria afecta a los pacientes y familiares al impedir el descanso, intervenir y retrasar cuidados de enfermería y aumentar el stress e infecciones entre otros13. No obstante, la evidencia ha demostrado mayores beneficios que riesgos vinculados a la flexibilización de los horarios y participación de familiares. Como por ejemplo, tener a un paciente más confortable, reducir complicaciones cardiovasculares, aumentar la satisfacción familiar, proveer información al equipo y mejorar la comunicación14. Se trata de una invitación al equipo para incluir a los familiares en la atención e incluso en los cuidados, haciéndolos parte en rutinas de aseo e higiene, rondas interprofesionales, prevención no farmacológica del delirium15 y por sobre todo facilitando el acompañamiento.
Comunicación: En este punto es fundamental entender que el nivel de información que existe en la UCI hace imperativo el entrenamiento en aspectos de comunicación efectiva, la cual comienza entre el equipo y debe incluir a familiares y pacientes. Por esta razón se promueve: a) Establecer pautas de entregas de turnos ya que minimiza los errores y aumenta la seguridad en la atención16, b) Usar la tecnología como un facilitador de la comunicación en pacientes que no pueden hablar o prácticas de bajo costo como la utilización de lápiz y papel, disminuyen el stress y la ansiedad17, c) Entregar el estado diario del paciente junto al equipo de enfermería, preparar conferencias familiares con objetivos definidos y considerar que la necesidad de información es la más demandada por los familiares. Todo ello fortalece el trabajo en equipo, reduce la aparición de conflictos y aumenta la confianza18,19.
Bienestar del paciente: El dolor y el miedo son algunas de las emociones que con mayor frecuencia expresan los pacientes. Lo anterior manifiesta que la incomodidad experimentada durante la hospitalización incluye aspectos físicos (como frío, calor, sed, dolor) y al mismo tiempo aspectos emocionales (miedo, angustia, incertidumbre)20. La recomendación es entonces a incorporar un paquete de medidas (bundle) de sedación21,22. Así como valorar de manera biopsicosocial al paciente y resolver sus necesidades de acuerdo a las opciones disponibles en la unidad de manera precoz1. Esto contribuye a mejores desenlaces clínicos en el corto, mediano y largo plazo23, así como la disminución del riesgo de desarrollar el Síndrome Post UCI, del cual se hablará más adelante.
Cuidados al personal: El “síndrome de burnout” o “síndrome del desgaste profesional” en español, es un trastorno que incluye: agotamiento emocional, despersonalización y sentimientos de baja autoestima profesional. Estos problemas afectan la calidad de los cuidados, los desenlaces de los pacientes y la satisfacción usuaria y familiar. Además, la institución sufre las consecuencias por el incremento de ausentismo laboral por enfermedades físicas y/o psiquiátricas y mayor rotación de profesionales24. Las estrategias propuestas, además de tener en consideración permanente que las tasas de desgaste son altas en el equipo de salud y por lo mismo, mayor el riesgo de desarrollarlo. Se proponen dos categorías de prevención y manejo: Mejora en el entorno de la UCI e intervenciones centradas en ayudar en el enfrentamiento del entorno a las personas, por esta razón el abordaje debe ser multidimensional, promoviendo el desarrollo habilidades de comunicación, colaboración, participación en la toma de decisiones, dotación adecuada de personal, reconocimiento y liderazgo, así como estimular el autocuidado (descanso, alimentación y ejercicio) y la resiliencia25,26.
Prevención, manejo y seguimiento del Síndrome Post-UCI: El año 2012 la Sociedad Americana en Cuidados Críticos (SCCM) definió el Síndrome Post UCI (PICS) como “Nuevos o empeoramiento de los problemas de salud física, mental o cognitiva relacionados con la enfermedad crítica que persisten al alta del hospital en el sobreviviente”. Además, vinculó PICS al familiar o cuidadores (PICS-F) pues producto de la enfermedad crítica pueden desarrollar complicaciones en su salud mental27. Hasta ahora las estrategias para prevenir PICS a la luz de la evidencia involucran la evaluación de fragilidad pre admisión e individualización de plan de cuidados y rehabilitación. Azoulay y cols28 establecieron aspectos fundamentales para trabajar en la recuperación de los sobrevivientes estos son: estrategias de analgesia y sedación, prevención de delirium, movilización precoz, atención centrada en la persona y familia y formación permanente del equipo interprofesional. Es importante señalar que la iniciativa conocida como “Diarios de UCI” ha mostrado ser una medida de bajo costo que puede impactar positivamente al disminuir la aparición de PICS29.
Infraestructura humanizada: La arquitectura y entorno físico de la UCI en algunos casos, principalmente en hospitales antiguos, están muy alejados de las recomendaciones y estándares internacionales, pues son unidades abiertas donde conviven varios pacientes y familiares y carecen de salas de estar acondicionadas para recibir a los acompañantes. En esta línea la propuesta es replantearse como mejorar los espacios al menor costo y con el mayor beneficio. Algunas sugerencias son invertir en muebles (para la estancia de familiares) y decoración (que facilite la orientación en tiempo y espacio), del mismo modo se sugiere que frente a la posibilidad remodelar o diseñar una nueva UCI se considere la existencia de ventanas con acceso a luz natural, box individual, medición de ruidos, regulación de la temperatura y luz, espacios protegidos para familiares, entre otras11.
Cuidados al final de la vida: Si bien durante los últimos años la mortalidad en las UCI ha disminuido, bordeando actualmente entre 18-25%30,31; existen pacientes que aún fallecen en UCI, esto significa entonces el velar por la incorporación de cuidados paliativos en todos los pacientes que lo necesitan, por la creación de protocolos locales de cuidados de fin de vida, para asegurar una muerte libre de dolor y sufrimiento, respetando además las preferencias del paciente y familia32. Estudios internacionales demuestran que la integración de cuidados paliativos en las unidades intensivas además de ser costo-efectiva, favorecer la comunicación, garantiza la cobertura de las necesidades físicas, psicosociales y espirituales33. Por esta razón es fundamental que el equipo de intensivo adquiera competencias en esta temática.
Para que estas líneas pueda ser instauradas algunas consideraciones generales que sirven como facilitadores serían las siguientes: generar líderes locales, desarrollar estrategias de sensibilización y educación, hacer una evaluación inicial donde se puede utilizar el autodiagnóstico propuesto en el Manual de Buenas Prácticas de Humanización de las UCI34, para así elaborar un plan de implementación que considere a todos los estamentos que participan en atención directa y que incluya la opinión de los pacientes y familiares con el fin de llegar a un equilibrio entre las necesidades de todos34,35.
Desafíos y camino a recorrer en la Humanización de los Cuidados IntensivosLa incorporación del término “Humanización de los Cuidados” ha dado un marco de referencia a través de las ocho líneas estratégicas sobre el camino a seguir por las Unidades de Cuidados Intensivos36. Es cierto que no se puede obviar que desde hace años muchas unidades habían incorporado prácticas que promovían la atención centrada en el paciente y familia, hasta hace un tiempo estas sólo se consideraban como aspectos dependientes de la voluntad de quien estaba de turno y no como un estándar de cuidado en la atención de calidad.
Hoy el concepto se convirtió en un elemento diferenciador y de excelencia: las sociedades científicas han dado señales concretas de que es un área de interés y prioritaria, incorporando a los programas científicos módulos destinados sólo a humanización con el objetivo de sensibilizar y educar a los profesionales; del mismo modo el número de publicaciones científicas en torno a los aspectos de humanización han aumentado en los últimos años.
Para iniciar es fundamental hacer un diagnóstico de la situación en la UCI, no para juzgar, sino para inteligentemente definir las áreas en las cuales se iniciará el cambio. La idea es comenzar por aspectos de bajo (o nulo) costo y que tenga resultados en el corto plazo, esto permitirá inyectar ánimo al equipo y certeza que se pueden obtener resultados alentadores, además contribuirá en demostrar a los escépticos que no es una moda, sino evidencia y el inicio de un viaje sin retorno que tiene como destino final el bienestar de los pacientes, familia y equipo.
El siguiente paso es poder hacer confluir esfuerzos individuales y recoger las experiencias de centros hospitalarios que hayan iniciado el proceso de hacer de la UCI una HUCI, sólo compartiendo experiencias y aprendizajes, así como los obstáculos y la manera en que fueron sobrepasados, se podrá seguir progresando y creando de manera colaborativa.
Es indispensable que paralelamente se reporten las iniciativas realizadas y sus resultados a través de publicaciones o difusión en congresos y/o actividades científicas y a la comunidad, así como realización de proyectos de investigación que proporcionen evidencia científica para demostrar que la humanización no sólo es posible, sino que además impacta favorablemente en los desenlaces clínicos, es costo-efectiva y sobre todo agrega valor al trabajo realizado dignificando al paciente, familia y equipo.
Finalmente, todo esto debe salir de las Unidades de Cuidados Intensivos, extendiéndose al resto del hospital y convirtiéndose en un planteamiento estratégico de la institución. Además, debe ser trasladado a las aulas donde hoy los equipos clínicos están siendo formados. Los currículos académicos deben ser revisados a la luz de la necesidad país, encuestas de satisfacción usuaria de beneficiarios de salud (pública y privada) para ser modificados e incluir de manera transversal contenidos que hoy son deficientes, como por ejemplo: comunicación, fin de vida, cuidados paliativos, autocuidado, entre otros. Sólo de esta forma construiremos un sistema de salud desde una perspectiva de derecho, justo y humano.
“La humanidad es todavía algo que hay que humanizar”, Gabriela Mistral.
A todos los miembros del Proyecto HU-CI y Sociedad Chilena de Medicina Intensiva (SOCHIMI).