Este artículo pretende tener en cuenta las peculiaridades y características específicas de los pacientes ancianos con cardiopatía isquémica crónica desde una perspectiva multidisciplinar, con la participación de la Sociedad Española de Cardiología (secciones de Cardiología Geriátrica y Cardiopatía Isquémica/Cuidados Agudos Cardiovasculares), la Sociedad Española de Medicina Interna, la Sociedad Española de Médicos de Atención Primaria y la Sociedad Española de Geriatría y Gerontología.
En este documento de consenso se detalla cómo el abordaje de estos enfermos de edad avanzada exige una valoración integral de la comorbilidad, la fragilidad, el estado funcional, la polifarmacia y las interacciones medicamentosas. Concluimos que en la mayoría de los pacientes el tratamiento médico es la mejor opción y que, a la hora de programarlo, se deben tener en cuenta los factores anteriores y las alteraciones biológicas asociadas al envejecimiento.
It is the aim of this manuscript to take into account the peculiarities and specific characteristics of elderly patients with chronic ischaemic heart disease from a multidisciplinary perspective, with the participation of the Spanish Society of Cardiology (sections of Geriatric Cardiology and Ischaemic Heart Disease/Acute Cardiovascular Care), the Spanish Society of Internal Medicine, the Spanish Society of Primary Care Physicians and the Spanish Society of Geriatrics and Gerontology.
This consensus document shows that in order to adequately address these elderly patients a comprehensive assessment is needed, which includes comorbidity, frailty, functional status, polypharmacy and drug interactions. We conclude that in most patients medical treatment is the best option and that this treatment must take into account the above factors and the biological changes associated with aging.
La toma de decisiones para el diagnóstico, el tratamiento y los cuidados del paciente anciano con cardiopatía isquémica crónica debe conjugar la influencia de la heterogeneidad de los ancianos, la coexistencia de múltiples comorbilidades frecuentes en este grupo de población y la polifarmacia asociada a ello, el estado funcional en la vida diaria y las diferencias biológicas asociadas al envejecimiento1. En el anciano existen con frecuencia síntomas inespecíficos, como el mareo, la fatiga y otros que pueden interferir con los síntomas de la cardiopatía isquémica y hacer difícil el diagnóstico diferencial. A esta complejidad se añade además que los cuidados y tratamientos basados en la evidencia, y que nos recomiendan las guías clínicas, han sido establecidos a partir de ensayos clínicos en los que los ancianos están poco representados. Debido a todo ello la toma de decisiones sobre todo el proceso requiere la realización de un plan centrado en el paciente y que incorpore, además, sus deseos y expectativas. En este contexto, la prioridad puede ser mantener la independencia del paciente, mejorar su calidad de vida o evitar ingresos hospitalarios, más que prolongar la supervivencia.
Las guías de buena práctica clínica suponen una buena ayuda para los médicos cara al abordaje actualizado de las diferentes enfermedades. En el campo de la cardiopatía isquémica estable, en los últimos 2 años han sido publicadas la nueva guía de la European Society of Cardiology2 y la actualización de la guía de la American Heart Association3. En estas recomendaciones se hace especial hincapié en aquellos subgrupos de mayor interés por su prevalencia, repercusión y características específicas. Como consecuencia del progresivo envejecimiento poblacional, y también de los avances en el tratamiento del síndrome coronario agudo4, el número de ancianos con cardiopatía isquémica estable se ha incrementado. Si bien las guías establecen recomendaciones específicas para los pacientes de edad avanzada, solo uno5 de los 7 ensayos clínicos principales que compararon revascularización con tratamiento médico se realizó en población mayor de 75 años. En los otros 6 ensayos, la inclusión de sujetos mayores de 65 años no superó el 30%. Esta escasez de datos es preocupante, dadas las características específicas y peculiares de esta población. La mortalidad de la cardiopatía isquémica crónica aumenta con la edad6 y en los ancianos es más frecuente el desarrollo de insuficiencia cardiaca7 y la presentación de complicaciones tras intervenciones coronarias percutáneas y quirúrgicas8. Además, la presentación asintomática y/o atípica es más frecuente en los mayores de 75 años9 y algunas pruebas diagnósticas pueden ser más complejas de realizar o tener una menor rentabilidad diagnóstica10,11. También el porcentaje de pacientes que cumplen el tratamiento médico se reduce de forma notoria con la edad12, de modo que no supera el 33 y el 50% antes y después de la revascularización, respectivamente13. Por otro lado, en la población anciana, la respuesta al ácido acetilsalicílico está disminuida14, la eficacia de las estatinas es menor15, los efectos adversos, más frecuentes16, y los betabloqueantes se prescriben con menor frecuencia y se asocian a una mayor discontinuación17, con peor control de la frecuencia cardiaca18,19. También está documentada una infrautilización de aspirina e inhibidores del sistema renina-angiotensina, más marcado en mayores de 80 años20.
Metodología, destinatarios, objetivo y recomendacionesPreviamente a la redacción de este manuscrito, durante los meses de junio a octubre de 2015 se realizaron búsquedas interactivas en la base de datos MEDLINE® para recuperar los artículos relacionados con el cuidado de los ancianos con cardiopatía isquémica crónica. Los términos de búsqueda incluyeron «angina pectoris», «stable coronary artery disease», «risk factors», «anti-ischaemic drugs», «coronary revascularization», «elderly», «chronic ischemic heart disease», «comorbidity», «frailty», «functional status», «polypharmacy», «drug interactions» y «aging». No se usaron palabras clave específicas requeridas como criterios de inclusión. Las listas de referencias de cada artículo se revisaron en detalle para encontrar artículos adicionales. Se seleccionaron aquellos estudios realizados específicamente en ancianos o que proporcionaban un análisis por subgrupos en pacientes de edad avanzada.
Este documento de consenso se destina a todos los profesionales sanitarios que están involucrados en el cuidado de los ancianos con cardiopatía isquémica crónica. Su objetivo es proporcionar pautas claras para el diagnóstico y el tratamiento que tengan en cuenta características específicas de esta población desde una perspectiva multidisciplinar, permitiendo una valoración integral de los pacientes de edad avanzada. Concretamente, este manuscrito está enfocado en los sujetos con más de 80 años o más de 75 años con comorbilidad y/o fragilidad. Las posibles futuras actualizaciones de este documento se realizarían por expertos designados por las sociedades científicas implicadas.
Las recomendaciones de este documento se basan en las evidencias científicas previas específicamente en ancianos, respecto a medidas que mejoran su supervivencia, control sintomático y/o calidad de vida, teniendo en cuenta los efectos secundarios y los riesgos de las distintas medidas. El hecho de que en la elaboración de este manuscrito estén involucradas todas las sociedades médicas implicadas en el cuidado de estos pacientes facilitará su difusión, aplicación y monitorización que integre las nuevas evidencias. Nuestra recomendación es que esto se haga siempre desde una perspectiva multidisciplinar, ya que de no ser así se perdería el enfoque global que precisan estos pacientes. Para que estas recomendaciones puedan ser llevadas a la práctica es imprescindible un contacto estrecho entre todos los profesionales que diagnostican y tratan a estos enfermos.
EpidemiologíaLa cardiopatía isquémica crónica engloba una diversidad de cuadros clínicos que incluyen la angina estable, los pacientes asintomáticos tras un síndrome coronario agudo, la angina vasoespástica y la angina microvascular. En consecuencia, su prevalencia depende de los criterios de selección, muy variables, utilizados en los diferentes estudios. En lo que respecta a los pacientes sintomáticos, recientemente ha sido publicado el estudio Observación de Fibrilación y Enfermedad Coronaria en España (OFRECE)21, que incluyó a 8.378 individuos y cuyo objetivo fue estimar la prevalencia de angina en población general española utilizando como variable de clasificación el cuestionario de Rose. La prevalencia ajustada para la población global fue del 2,6%, aumentando al 7,1% para la población entre 70-79 años. Sin embargo, en la población de 80 o más años, la prevalencia se redujo al 5,6%, lo que se podría explicar, en parte, por la mayor mortalidad por enfermedad cardiovascular en esta subpoblación. Si se comparan los resultados con 2 estudios previos en España22,23 se observa una reducción en la prevalencia (7,6 y 3,5% frente al 2,6% del estudio OFRECE) que puede ser explicada por los distintos criterios de selección. Estos datos son algo inferiores a los publicados por el Instituto de la Salud de EE. UU., donde estiman una prevalencia de angina en la población de 65-84 años del 12-14% en varones y del 10-12% en mujeres24. En cuanto a la prevalencia de angina entre los pacientes con cardiopatía isquémica crónica, los datos más relevantes proceden del estudio multinacional europeo Prospective Observational Longitudinal Registry of Patients with Stable Coronary Artery Disease –CLARIFY–25, realizado en 32.724 pacientes. Si bien existen notables diferencias entre regiones, la prevalencia global de angina fue del 22%, igual a la de la cohorte española26. Si nos centramos no en la prevalencia sino en la incidencia de angina, la tasa pasa del 1% anual en la población menor de 65 años hasta el 4% en el rango de edad de 75-84 años24. Con respecto a la incidencia de angina como síntoma inicial, datos recientes ponen de manifiesto una reducción en el rango de edad de 70-79 años y en los mayores de 80 años respecto de los menores de 70 años27. Por último, en lo que respecta a la mortalidad en la angina estable, es muy variable en función de las características clínicas, funcionales y anatómicas, variando entre el 1,2 y 2,4% por año28. En general, los factores de mal pronóstico son más frecuentes en la población mayor de 65 años, por lo que estas tasas de mortalidad seguramente sean más elevadas en este grupo poblacional.
DiagnósticoHistoria clínica y analíticaLa enfermedad coronaria puede ser difícil de diagnosticar en el anciano. La manifestación clínica a menudo es atípica o se manifiesta como «equivalentes anginosos» (disnea, dolor lumbar, de espalda o de hombros, fatiga, cansancio, mareos, malestar epigástrico) y un alto porcentaje de pacientes no son capaces de realizar un nivel de esfuerzo suficiente para que la ergometría sea valorable. Además, debe destacarse la elevada proporción de ancianos con isquemia silente. La anamnesis debe ser cuidadosa, evaluando la probabilidad de presentar enfermedad coronaria considerando el perfil de riesgo cardiovascular y la sintomatología referida. El sistema de la Canadian Cardiovascular Society29 ayuda a clasificar la gravedad de la angina y el grado de afectación funcional del paciente (tabla 1). Como recordatorio, en todo anciano con cardiopatía isquémica deberíamos preguntar:
- -
Número de episodios de angina a la semana.
- -
Uso de nitratos sublinguales a la semana.
- -
Circunstancias y/o actividades que desencadenan ataques de angina.
- -
Actividades que ha dejado de hacer por dicho motivo (como vestirse, caminar, subir una cuesta, etc.).
- -
Adherencia al tratamiento y cambios recientes de medicamentos que podrían relacionarse con cambios en la sintomatología.
Clasificación de la gravedad de la angina según la Canadian Cardiovascular Society
| Clase I | No limitación de la vida normal. La angina solo aparece ante esfuerzos extenuantes, rápidos o prolongados |
| Clase II | Limitación ligera de la actividad física. La angina aparece al andar rápido o subir escaleras o cuestas, después de las comidas, a temperaturas frías, con estrés emocional, o solo durante las primeras horas después de despertarse Puede andar más de una o 2 manzanas o subir un piso de escaleras |
| Clase III | Limitación marcada de la actividad física. La angina aparece al andar una o 2 manzanas en llano (100-200m) o al subir un piso de escaleras a velocidad normal y en condiciones normales |
| Clase IV | Incapacidad para realizar ninguna actividad sin angina. Esta puede aparecer en reposo |
La exploración física permite detectar otras dolencias asociadas, como valvulopatías o arteriopatía periférica y/o central, que ayudarían a establecer tanto el diagnóstico como el pronóstico. Antes de realizar cualquier prueba debe evaluarse el estado general, la presencia de comorbilidades y la calidad de vida del paciente. Si la evaluación previa indica que la revascularización no sería una opción aceptable, se debería evitar la realización de más pruebas e, incluso sin haber establecido un diagnóstico definitivo, ensayar un tratamiento antianginoso30. En lo que respecta a las pruebas de laboratorio, deben realizarse en la valoración inicial: hemograma completo (revisar siempre la cifra de hemoglobina), bioquímica básica (creatinina sérica y filtrado glomerular, iones y perfil lipídico) y determinación de glucemia plasmática y hemoglobina glucosilada, además de hormonas tiroideas si existe sospecha de afección tiroidea. También deben realizarse las pruebas de función hepática tan pronto se inicie una estatina. En la mayoría de los pacientes es conveniente reevaluar el perfil lipídico, la función renal y la glucemia anualmente para determinar la eficacia del tratamiento y detectar la aparición de diabetes mellitus2.
ECG, radiografía de tórax y ecocardiogramaSe debe realizar un ECG de 12 derivaciones a todos los pacientes en la visita inicial y en presencia de dolor torácico. La presencia de ondas Q de necrosis antiguas o alteraciones de repolarización indicativas de isquemia reflejarían enfermedad coronaria basal y apoyan el diagnóstico. Las alteraciones de repolarización sin dolor torácico acompañante no son diagnósticas de angina31. Puede estar indicado un ECG-Holter en caso de sospecha de arritmias o angina vasoespástica. La presencia (relativamente frecuente) de arritmias o de trastornos de la conducción ayudan a confeccionar el tratamiento y en la estratificación pronóstica2. La radiografía de tórax debe realizarse en pacientes con sospecha de insuficiencia cardiaca, enfermedad aórtica y ante cualquier dolor torácico en estudio. También está indicada si se sospecha enfermedad pulmonar concomitante, algo muy frecuente en los ancianos. El ecocardiograma debe realizarse a todos los pacientes con isquemia miocárdica sospechada o confirmada si concurren datos de insuficiencia cardiaca, infarto previo, miocardiopatía hipertrófica u otros datos de cardiopatía estructural.
Pruebas de detección de isquemia miocárdicaAntes de solicitar una prueba de detección de isquemia o prueba invasiva en un anciano, el clínico debe saber cómo evaluar y cómo interpretar y utilizar los resultados de dicha evaluación (tabla 2). Por ello, debemos preguntarnos cómo vamos a utilizar los resultados de dicha prueba y si las acciones que realicemos como consecuencia de los hallazgos de esta pueden ayudar a mejorar el pronóstico o la calidad de vida del paciente32. Teniendo en cuenta las anteriores premisas, el paciente anciano con síntomas indicativos de enfermedad coronaria debe ser evaluado igual que el más joven, siguiendo los algoritmos de evaluación de riesgo de obstrucción coronaria y obteniendo así una probabilidad pretest que nos guiará en la realización de las siguientes pruebas. Sin embargo, es importante saber que el valor predictivo de un test está influido en gran medida por la prevalencia de la enfermedad en ese grupo de población. Por ejemplo, podemos interpretar erróneamente que una prueba de esfuerzo negativa en una mujer anciana de alto riesgo (probabilidad pretest 80%) descarta enfermedad coronaria, mientras que la probabilidad postest es del 60%. Por esta razón, este tipo de pacientes con alta probabilidad pretest debe ser referido para la realización de una coronariografía directamente, siempre que su realización no conlleve riesgos mayores y la revascularización sea una opción en ese paciente concreto.
Consideraciones antes de solicitar un test diagnóstico en un anciano con cardiopatía isquémica crónica
| 1. ¿Cómo se utilizará el resultado? a. Establecer el diagnóstico ¿Hay tratamiento efectivo? ¿La comorbilidad y funcionalidad del paciente permiten el tratamiento? ¿El paciente aceptaría dicho tratamiento? b. Establecer el pronóstico ¿El paciente lo quiere saber? |
| 2. ¿Cuál es la precisión del test en este paciente? |
| 3. ¿Las potenciales consecuencias del test justifican su coste e inconvenientes? |
La ergometría se puede considerar la prueba inicial ante la sospecha de isquemia miocárdica. Los protocolos de ejercicio en los ancianos pueden necesitar modificación de la velocidad y la inclinación de la cinta rodante. La presencia de artropatía, ansiedad o trastornos del equilibrio, así como las alteraciones basales del ECG, reducen el rendimiento de esta prueba. La sensibilidad alcanza el 84% (frente al 45-50% en sujetos más jóvenes) debido a la mayor prevalencia de enfermedad coronaria, pero con una menor especificidad (∼70%, frente al 85-90% en pacientes más jóvenes) por los falsos positivos potenciados por la hipertrofia de ventrículo izquierdo y los trastornos de la conducción intraventricular. Un descenso del ST durante la prueba en ausencia de sintomatología acompañante no establece per se un diagnóstico definitivo y requiere de otros criterios diagnósticos o de otras pruebas33. La carga de trabajo alcanzada es el predictor más fuertemente relacionado con el pronóstico en el anciano, mientras que la incompetencia cronotrópica durante el ejercicio se ha visto relacionada tanto con el diagnóstico como con el pronóstico34. La ocurrencia de arritmias durante la prueba de esfuerzo convencional es más frecuente en el anciano y no condiciona per se un peor pronóstico33,34. La ecocardiografía de esfuerzo o el estudio de perfusión con tomografía computarizada de emisión monofotónica son una alternativa válida cuando la prueba de esfuerzo simple no es posible (limitaciones ortopédicas, claudicación intermitente, inadaptación, etc.), no analizable (bloqueo de rama, depresión del ST≥1mm, ritmo de marcapasos), o cuando la prueba de esfuerzo convencional sea no concluyente. Esta prueba posee una sensibilidad del 90% y una especificidad del 80%34. La inducción de dilatación ventricular izquierda o la reducción de la fracción de eyección ventricular izquierda durante el ejercicio indican mal pronóstico35. Las pruebas de sobrecarga farmacológica con imagen están indicadas en pacientes incapaces de realizar un ejercicio adecuado. El rendimiento de estas pruebas es similar a las de esfuerzo con imagen. Los fármacos usados suelen ser dipiridamol, adenosina o dobutamina.
Tomografía computarizada multicorte y coronariografíaLos ancianos presentan una prevalencia elevada de enfermedad coronaria y de calcificaciones coronarias, por lo que la tomografía multicorte resulta de menor utilidad en estos pacientes. Probablemente su uso actual estaría justificado en ancianos en los que se quiere evitar la coronariografía invasiva. El valor pronóstico de la enfermedad coronaria detectada por tomografía multicorte es distinto en los ancianos36. Previamente a realizar una coronariografía en un anciano con cardiopatía isquémica estable, tendremos que plantearnos qué hacer en el caso de observar una lesión coronaria grave. ¿Sabremos interpretar si es la responsable de la clínica del paciente? Si será susceptible de revascularización, si la comorbilidad del paciente hará que la prueba sea demasiado arriesgada o bien que el tratamiento (por ejemplo, colocación de un stent) pueda dar lugar a más riesgos que beneficios (por ejemplo, doble antiagregación prolongada en un paciente con un significativo riesgo hemorrágico). El test diagnóstico podría ser innecesario si el paciente no está interesado en el tratamiento o si este puede resultar en más riesgos que beneficios. La coronariografía solo está indicada para fines diagnósticos ante un dolor torácico de origen incierto con pruebas no invasivas no concluyentes, o ante una angina intensa con sospecha de enfermedad de tronco o 3 vasos. También está justificada cuando un test no invasivo indica isquemia extensa, en pacientes con recurrencia temprana de angina tras revascularización o en presencia de complicación grave como parada cardiaca, arritmias complejas o insuficiencia cardiaca.
TratamientoModificación del estilo de vidaLos esfuerzos en la prevención secundaria tienen que establecerse de acuerdo con la expectativa de vida del anciano. El abandono del tabaquismo, el incremento de la actividad física, la limitación del consumo de sal, la dieta mediterránea, la moderación del consumo de alcohol y el control del peso son medidas que tienen más probabilidad de conferir un beneficio inmediato y ayudan a controlar la sintomatología anginosa37. Se recomienda un ejercicio ligero, en función de la situación física de la persona, incluso la rehabilitación cardiaca en paciente con insuficiencia cardiaca o infarto previo. El ejercicio ayuda a controlar los factores de riesgo cardiovascular, mejora la tolerancia al esfuerzo y la propia isquemia miocárdica, tiene efectos psicológicos positivos y reduce la hospitalización y la mortalidad postinfarto2. Controlar la frecuencia cardiaca y la presión arterial es de utilidad para reducir las crisis de angina. La anemia, el hipertiroidismo o las infecciones pueden ser desencadenantes de angina en el anciano con cardiopatía isquémica, por lo que se recomienda su estudio, detección y tratamiento.
Tratamiento farmacológicoLa adherencia al tratamiento suele ser menor en los ancianos. Los objetivos terapéuticos en los pacientes de edad avanzada con cardiopatía isquémica crónica consisten en aliviar la sintomatología y reducir el riesgo de futuros episodios cardiovasculares enlenteciendo la progresión de la enfermedad. Aunque no existen estudios específicamente diseñados para el uso de los antiplaquetarios en pacientes ancianos, hay un consenso general sobre una similar eficacia en la prevención de sucesos cardiovasculares con independencia de la edad. La antiagregación con aspirina a dosis bajas (75-100mg) está indicada en todos los casos, siempre que el riesgo hemorrágico no sea elevado2. El clopidogrel se puede usar en pacientes con intolerancia/contraindicación a la aspirina. La doble antiagregación está indicada en los primeros 6-12 meses tras la implantación de un stent o de haber presentado un síndrome coronario agudo. El uso de antiagregantes concomitantemente con un anticoagulante debe realizarse de forma individualizada, considerando el riesgo isquémico y hemorrágico, y la ausencia de evidencia científica sólida. Las directrices clínicas actuales consideran que los ancianos se benefician de los tratamientos hipolipidemiantes para reducir la morbimortalidad cardiovascular, aunque señalan que la evidencia es escasa para sujetos mayores de 80 años y que el juicio clínico debe guiar las decisiones en los muy mayores2. En general, el uso de estatinas no está indicado en pacientes mayores de 80 años con comorbilidad grave o expectativa de vida menor de 3 años, demencia moderada-grave o deterioro funcional importante37. La necesidad de un tiempo prolongado para obtener beneficios con las estatinas hace dudar de su utilidad en pacientes con una esperanza de vida más corta. No se considera un objetivo diferente de c-LDL en los ancianos que en la población más joven (<70mg/dl). En lo que respecta al tratamiento antianginoso, los nitratos de acción corta, en su forma sublingual, siguen siendo el tratamiento básico de las crisis de angina. Debe educarse al anciano en su correcto empleo. El uso de nitratos de acción prolongada en forma de parches debe ir acompañado de la recomendación de su retirada durante algunas horas del día para evitar la tolerancia. No existen recomendaciones específicas en el uso de betabloqueantes como antianginosos en el anciano. Se pretende alcanzar una frecuencia cardiaca en reposo<60lpm y reducir la taquicardia durante el ejercicio. Como alternativa a los betabloqueantes, se usan los antagonistas del calcio, diltiazem o verapamilo, reservándose los dihidropiridínicos como coadyuvantes de los betabloqueantes cuando no se logra un adecuado control de la angina. La ivabradina es un fármaco seguro en pacientes ancianos y es especialmente útil cuando los betabloqueantes estén contraindicados, cuando no se hayan tolerado o se muestren insuficientes para el control de los síntomas o de la frecuencia cardiaca, siempre que el paciente esté en ritmo sinusal2. La ranolazina en pacientes mayores de 70 años se ha relacionado con más efectos secundarios, aunque no de forma significativa, respecto a la población más joven2. La trimetazidina añadida a atenolol puede mejorar el umbral hasta la aparición de isquemia miocárdica, pero está contraindicada en la enfermedad de Parkinson y trastornos del movimiento, que son más frecuentes en ancianos.
Revascularización coronariaSigue habiendo controversias sobre la utilidad de la revascularización coronaria en la angina estable. Al igual que en la población general del estudio Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation –COURAGE–, tampoco hubo beneficio con la revascularización en el subgrupo preestablecido de mayores de 65 años38. En el anciano, la consideración de realizar o no una revascularización coronaria debe tomarse con cautela, ya que el intervencionismo y la cirugía en el anciano acarrean mayor tasa de complicaciones. La decisión tomada debe buscar no empeorar el pronóstico o la calidad de vida y, a la vez, no privar al anciano de un tratamiento eficaz.
ComorbilidadesLos ancianos con cardiopatía isquémica crónica presentan con frecuencia pluripatología, fragilidad o síndromes geriátricos que limitan las posibilidades terapéuticas y empeoran el pronóstico39. Más del 50% presentan criterios de fragilidad y su presencia incrementa la mortalidad 2-4 veces40. También es frecuente el deterioro cognitivo41, lo que puede dificultar la adherencia al tratamiento. La depresión afecta al 50% y conlleva un peor pronóstico42.
La hipertensión arterial afecta a la mayoría, siendo muy frecuentes la hipertensión ortostática o posprandial, la hipertensión enmascarada y la seudohipertensión43. El control de la hipertensión arterial debe considerarse un objetivo prioritario, dadas las evidencias existentes sobre la reducción de la morbimortalidad incluso en pacientes muy ancianos44. Aunque las actuales directrices recomiendan, en los pacientes de edad avanzada, un objetivo de presión arterial<150/90mmHg, o<140/90mmHg si presentan diabetes o enfermedad renal crónica, en sujetos muy ancianos o frágiles habrá que valorar cuidadosamente la tolerancia al tratamiento antihipertensivo, y puede ser aceptable un objetivo de presión arterial sistólica<160mmHg5. De hecho, en pacientes con cardiopatía isquémica, algunos estudios alertan de la posible existencia de un fenómeno de curva en J, con un incremento de episodios coronarios con descensos excesivos de la presión arterial45. Los resultados del estudio International Verapamil SR-Trandolapril Study –INVEST– refuerzan la recomendación de evitar una presión arterial sistólica<120mmHg46. También parece prudente evitar presiones arteriales diastólicas<60mmHg en ancianos con enfermedad coronaria47.
En España, la prevalencia de diabetes en mayores de 70 años supera el 30%48. En presencia de cardiopatía isquémica, esta prevalencia puede ser incluso mayor49. El control glucémico estricto en pacientes con cardiopatía isquémica crónica puede asociarse a mayor mortalidad50, en relación con hipoglucemias, por lo que las actuales guías de práctica clínica recomiendan objetivos más conservadores (hemoglobina glucosilada<8%) en esta población51; en ancianos frágiles puede ser razonable un objetivo de hemoglobina glucosilada<8,5%52. También la insuficiencia renal es frecuente en ancianos y constituye un factor clave a la hora de planificar el tratamiento53. En España, la insuficiencia cardiaca afecta al 16% de los mayores de 75 años54. Aunque el patrón característico de la insuficiencia cardiaca asociada a la cardiopatía isquémica es de función sistólica ventricular izquierda deprimida, en los ancianos (especialmente en mujeres con hipertensión) predomina el patrón con función sistólica preservada55. La fibrilación auricular afecta al 17,7% de la población española mayor de 80 años56. Los ancianos con fibrilación auricular tienen un riesgo embólico elevado, por lo que son candidatos a recibir tratamiento anticoagulante. Las enfermedades cardiovasculares son la primera causa de muerte en pacientes con enfermedad pulmonar obstructiva crónica57, la cual empeora el pronóstico de la cardiopatía isquémica58,59. El uso de betabloqueantes ß1 cardioselectivos (bisoprolol, metoprolol) en estos pacientes suele ser seguro y en estudios observacionales se asocia a menos reagudizaciones y a una menor mortalidad60, a pesar de lo cual son claramente infrautilizados61. Por otro lado, el uso de fármacos respiratorios (anticolinérgicos, ß2 de larga acción y corticoides inhalados) resulta seguro en pacientes coronarios59.
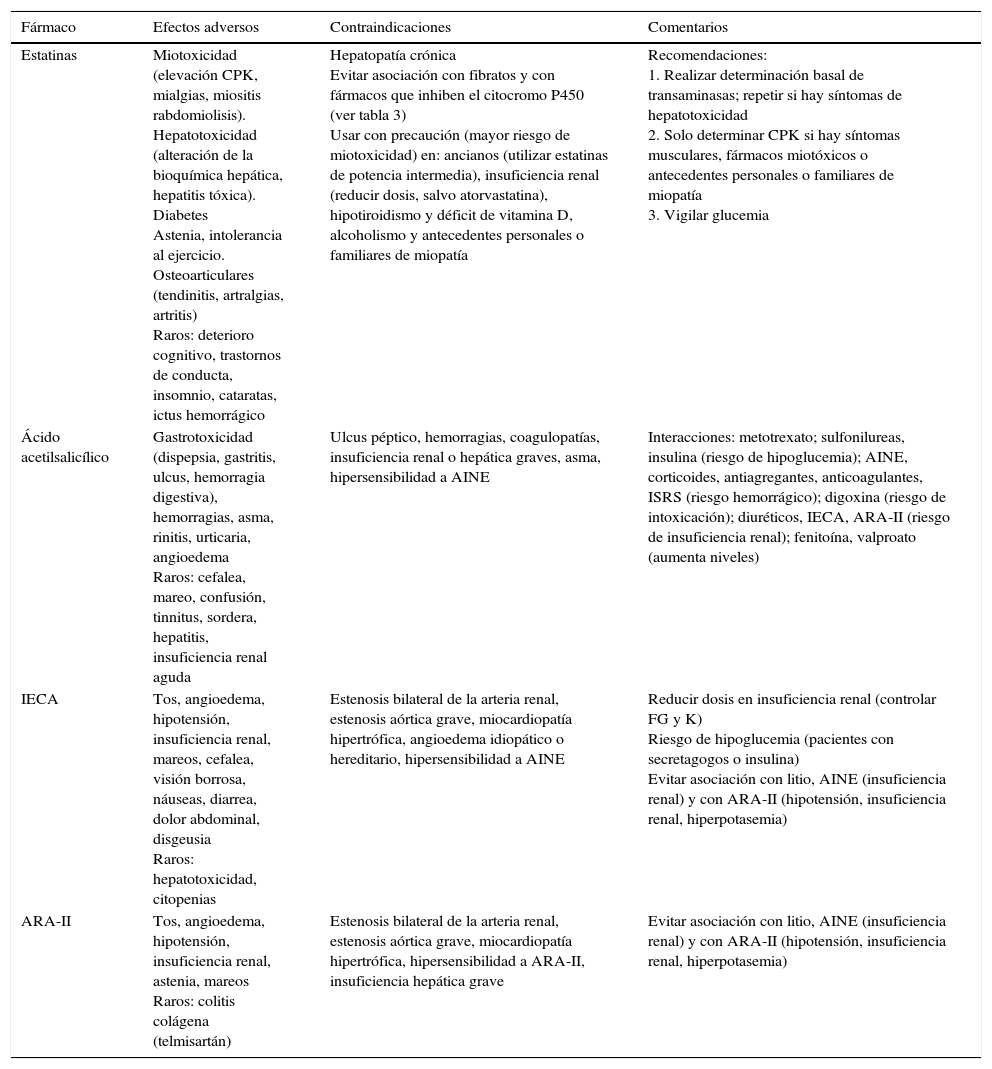
Efectos secundariosLos pacientes de edad avanzada tienen un elevado riesgo de efectos adversos medicamentosos debido a que presentan alteraciones farmacocinéticas y farmacodinámicas propias del envejecimiento, a las comorbilidades anteriormente mencionadas (sobre todo insuficiencia renal o hepática y demencia) y a la frecuente polimedicación. Las tablas 3 y 4 recogen los efectos adversos y las contraindicaciones de los principales fármacos utilizados en pacientes con cardiopatía isquémica. Los betabloqueantes deben utilizarse con precaución en ancianos por el mayor riesgo de efectos adversos, especialmente bradicardia y bloqueo auriculoventricular. El atenolol debe evitarse en insuficiencia renal. Los antagonistas del calcio no dihidropiridínicos tienen un efecto inotropo y cronotropo negativos, por lo que deben evitarse en pacientes con disfunción sistólica o con trastornos de la conducción. Los dihidropiridínicos pueden usarse en pacientes con angina e hipertensión arterial. Los efectos adversos de los nitratos, relacionados con su acción vasodilatadora, pueden limitar su uso en los ancianos y reducir su adherencia62. La ranolazina es generalmente bien tolerada en ancianos al carecer de efectos hemodinámicos63, pero debe usarse con precaución por la mayor incidencia de reacciones adversas y las frecuentes interacciones medicamentosas. Su dosis debe ajustarse en caso de insuficiencia renal, y está contraindicada con filtrado glomerular<30ml/min/1,73m2, así como en presencia de insuficiencia hepática moderada-grave. La ivabradina es un fármaco particularmente bien tolerado en ancianos, pero debe administrarse a dosis bajas para evitar una bradicardia sintomática. Se desaconseja en casos de insuficiencia renal o hepática graves. Debido a su acción metabólica, libre de efectos hemodinámicos, la trimetazidina suele ser bien tolerada en ancianos64, pero en mayores de 75 años hay que vigilar la aparición de parkinsonismo farmacológico, que habitualmente es reversible tras la retirada del fármaco. La dosis debe reducirse en pacientes con filtrado glomerular<60ml/min/1,73m2. La edad avanzada es un factor de riesgo para presentar hemorragia digestiva con fármacos antiagregantes, por lo que se recomienda el tratamiento coadyuvante con inhibidores de la bomba de protones65, aunque existen dudas sobre la seguridad de este tratamiento a largo plazo66.
Fármacos antianginosos en la cardiopatía isquémica crónica: efectos adversos y contraindicaciones
| Fármaco | Efectos adversos | Contraindicaciones | Comentarios |
|---|---|---|---|
| BB | Astenia, mareo, cefalea, frialdad acra, bradicardia, hipotensión, disfunción eréctil, estreñimiento Poco frecuentes: síncope, broncoespasmo, hipoglucemia (en pacientes tratados con insulina o sulfonilureas), hiperglucemia, depresión, trastornos del sueño, Raynaud | Hipotensión arterial (PAS<100mmHg), enfermedad del seno, bloqueo AV de segundo o tercer grado, bradicardia (FC basal<60lpm), insuficiencia cardiaca aguda, asma bronquial grave, EPOC grave con hiperreactividad bronquial, oclusión arterial periférica avanzada, síndrome de Raynaud, feocromocitoma | Pueden emplearse en general en los pacientes con EPOC y con enfermedad arterial periférica Evitar atenolol en insuficiencia renal Evitar la suspensión brusca de BB por el riesgo de isquemia miocárdica de rebote Combinaciones no recomendadas: ACND, IMAO, clonidina, sulpirida |
| Antagonistas del calcio ACND: no dihidropiridínicos (verapamilo, diltiazem) | Hipotensión, cefalea, mareo, caídas, edemas, rubefacción facial, náuseas ACND: estreñimiento, bradicardia | Hipotensión arterial, insuficiencia cardiaca aguda Evitar ACND en: insuficiencia cardiaca, bradicardia grave (FC<40lpm), bloqueo AV de segundo o tercer grado, enfermedad del seno, hipotensión arterial, disfunción de ventrículo izquierdo | Evitar la asociación de ACND con BB, digoxina y antiarrítmicos Los ACND interaccionan con fármacos metabolizados por el citocromo p450: estatinas, BB, digoxina, flecainida, teofilina, carbamacepina, midazolam, sulfonilureas, macrólidos, rifampicina, inhibidores de la proteasa, cimetidina, colchicina |
| Nitratos | Cefalea, hipotensión, ortostatismo, mareo, caídas, rubefacción, náuseas, cianosis (metahemoglobinemia) | Estenosis aórtica, miocardiopatía hipertrófica, hipotensión Combinación con inhibidores de la fosfodiesterasa-5 (sildenafilo) | El uso crónico induce tolerancia, activación simpática y disfunción endotelial Posible isquemia miocárdica de rebote si se suspenden bruscamente Interacción con IECA, ARA-II, L-arginina, ácido fólico y ácido ascórbico |
| Ivabradina | Fosfenos, visión borrosa, cefalea, mareo, bradicardia, bloqueo AV primer grado, extrasistolia ventricular, fibrilación auricular Poco frecuentes: astenia, vértigo, síncope, diplopía, náuseas, estreñimiento, diarrea, urticaria, angioedema | Bradicardia (FC<70lpm), enfermedad del seno, bloqueo cardiaco (sinoauricular, AV de segundo-tercer grado), dependencia de marcapasos, fibrilación auricular, hipotensión (<90/50mmHg), infarto de miocardio, angina inestable, insuficiencia cardiaca aguda, insuficiencia renal o hepática graves | Interacciones medicamentosas (citocromo P450 3A4): antifúngicos azólicos, ACND, macrólidos, inhibidores de la proteasa Evitar uso concomitante con fármacos que prolongan el intervalo QT: antiarrítmicos, cisaprida, eritromicina |
| Ranolazina | Prolongación QT, mareo, cefalea, náuseas, estreñimiento, dolor abdominal, hipoglucemia en pacientes con tratamiento antidiabético | QT prolongado o combinación con fármacos que prolonguen el QT, taquicardia ventricular, insuficiencia renal grave (FG<30ml/min), insuficiencia hepática moderada-grave, insuficiencia cardiaca congestiva iii-iv NYHA | Ajustar dosis en insuficiencia renal y hepática Efecto hipoglucemiante (puede requerir ajuste de fármacos antidiabéticos) Interacciones medicamentosas (citocromos P450 3A4 y 2D6): antifúngicos azoles, inhibidores de la proteasa, macrólidos, rifampicina, fenitoína, ACND, digoxina, simvastatina, antiarrítmicos (salvo amiodarona), antidepresivos tricíclicos |
| Trimetazidina | Mareos, astenia, cefalea, parkinsonismo, trastornos del sueño (insomnio, somnolencia). Dolor abdominal, diarrea, dispepsia, náuseas y vómitos. Prurito, urticaria Raras: extrasístoles, taquicardia, caídas, hipotensión (pacientes con antihipertensivos), rubefacción, angioedema, agranulocitosis, tromobocitopenia, hepatitis | Enfermedad de Parkinson y otros trastornos del movimiento (temblores, síndrome de piernas inquietas) Insuficiencia renal grave (FG<30ml/min) | Reducir dosis en insuficiencia renal (FG<60ml/min) |
ACND: antagonistas del calcio no dihidropiridínicos; ARA-II: antagonistas del recetor AT1 de la angiotensina ii; AV: auriculoventricular; BB: betabloqueantes; EPOC: enfermedad pulmonar obstructiva crónica; FC: frecuencia cardiaca; FG: filtrado glomerular; IECA: inhibidores de la enzima conversiva de la angiotensina ii; IMAO: inhibidores de la monoaminooxidasa; iv: por vía intravenosa; NYHA: New York Heart Association; PAS: presión arterial sistólica.
Fármacos indicados en prevención secundaria: efectos adversos y contraindicaciones
| Fármaco | Efectos adversos | Contraindicaciones | Comentarios |
|---|---|---|---|
| Estatinas | Miotoxicidad (elevación CPK, mialgias, miositis rabdomiolisis). Hepatotoxicidad (alteración de la bioquímica hepática, hepatitis tóxica). Diabetes Astenia, intolerancia al ejercicio. Osteoarticulares (tendinitis, artralgias, artritis) Raros: deterioro cognitivo, trastornos de conducta, insomnio, cataratas, ictus hemorrágico | Hepatopatía crónica Evitar asociación con fibratos y con fármacos que inhiben el citocromo P450 (ver tabla 3) Usar con precaución (mayor riesgo de miotoxicidad) en: ancianos (utilizar estatinas de potencia intermedia), insuficiencia renal (reducir dosis, salvo atorvastatina), hipotiroidismo y déficit de vitamina D, alcoholismo y antecedentes personales o familiares de miopatía | Recomendaciones: 1. Realizar determinación basal de transaminasas; repetir si hay síntomas de hepatotoxicidad 2. Solo determinar CPK si hay síntomas musculares, fármacos miotóxicos o antecedentes personales o familiares de miopatía 3. Vigilar glucemia |
| Ácido acetilsalicílico | Gastrotoxicidad (dispepsia, gastritis, ulcus, hemorragia digestiva), hemorragias, asma, rinitis, urticaria, angioedema Raros: cefalea, mareo, confusión, tinnitus, sordera, hepatitis, insuficiencia renal aguda | Ulcus péptico, hemorragias, coagulopatías, insuficiencia renal o hepática graves, asma, hipersensibilidad a AINE | Interacciones: metotrexato; sulfonilureas, insulina (riesgo de hipoglucemia); AINE, corticoides, antiagregantes, anticoagulantes, ISRS (riesgo hemorrágico); digoxina (riesgo de intoxicación); diuréticos, IECA, ARA-II (riesgo de insuficiencia renal); fenitoína, valproato (aumenta niveles) |
| IECA | Tos, angioedema, hipotensión, insuficiencia renal, mareos, cefalea, visión borrosa, náuseas, diarrea, dolor abdominal, disgeusia Raros: hepatotoxicidad, citopenias | Estenosis bilateral de la arteria renal, estenosis aórtica grave, miocardiopatía hipertrófica, angioedema idiopático o hereditario, hipersensibilidad a AINE | Reducir dosis en insuficiencia renal (controlar FG y K) Riesgo de hipoglucemia (pacientes con secretagogos o insulina) Evitar asociación con litio, AINE (insuficiencia renal) y con ARA-II (hipotensión, insuficiencia renal, hiperpotasemia) |
| ARA-II | Tos, angioedema, hipotensión, insuficiencia renal, astenia, mareos Raros: colitis colágena (telmisartán) | Estenosis bilateral de la arteria renal, estenosis aórtica grave, miocardiopatía hipertrófica, hipersensibilidad a ARA-II, insuficiencia hepática grave | Evitar asociación con litio, AINE (insuficiencia renal) y con ARA-II (hipotensión, insuficiencia renal, hiperpotasemia) |
AINE: antiinflamatorios no esteroideos; ARA-II: antagonistas del recetor AT1 de la angiotensina ii; CPK: creatina fosfocinasa; FG: filtrado glomerular; IECA: inhibidores de la enzima conversiva de la angiotensina ii; ISRS: inhibidores selectivos de la recaptación de serotonina.
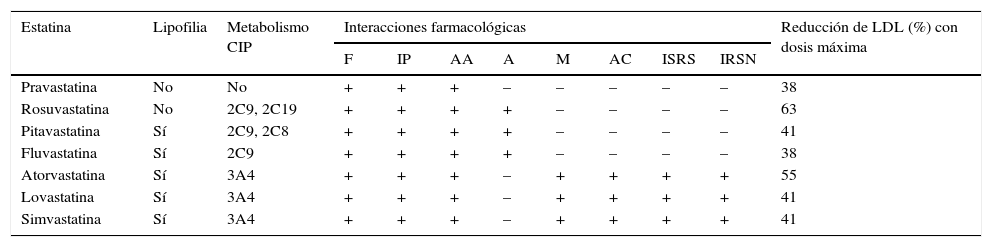
Si bien las guías actuales67 destacan el beneficio de las estatinas en los pacientes de edad avanzada en prevención secundaria, no existen evidencias firmes en pacientes mayores de 80 años, por lo que resulta fundamental analizar individualmente el riesgo/beneficio del tratamiento43. Los ancianos tienen un mayor riesgo de presentar efectos adversos con las estatinas, aunque raramente revisten gravedad. Los más comunes son la hipertransaminemia asintomática y la miotoxicidad. Estos efectos adversos son dependientes de la dosis, por lo que se ha recomendado en ancianos el uso de estatinas de potencia intermedia. En caso de intolerancia, se puede cambiar a pravastatina o fluvastatina, que son las estatinas que presentan menor miotoxicidad, o prescribir una estatina de larga acción, como rosuvastatina, 1-3 veces por semana68. El riesgo de desarrollar miotoxicidad se incrementa con el uso concomitante de fármacos que inhiben el citocromo P450 (tabla 5) y en presencia de insuficiencia renal. Con excepción de la atorvastatina, que no requiere ajuste de dosis, en presencia de insuficiencia renal se recomienda usar un 50% de la dosis de estatinas, incluso menos en pacientes con filtrado glomerular<30ml/min/1,73m243.
Estatinas: características diferenciales e interacciones medicamentosas
| Estatina | Lipofilia | Metabolismo CIP | Interacciones farmacológicas | Reducción de LDL (%) con dosis máxima | |||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| F | IP | AA | A | M | AC | ISRS | IRSN | ||||
| Pravastatina | No | No | + | + | + | – | – | – | – | – | 38 |
| Rosuvastatina | No | 2C9, 2C19 | + | + | + | + | – | – | – | – | 63 |
| Pitavastatina | Sí | 2C9, 2C8 | + | + | + | + | – | – | – | – | 41 |
| Fluvastatina | Sí | 2C9 | + | + | + | + | – | – | – | – | 38 |
| Atorvastatina | Sí | 3A4 | + | + | + | – | + | + | + | + | 55 |
| Lovastatina | Sí | 3A4 | + | + | + | – | + | + | + | + | 41 |
| Simvastatina | Sí | 3A4 | + | + | + | – | + | + | + | + | 41 |
A: amiodarona; AA: antifúngicos azoles; AC: antagonistas del calcio; CIP: citocromo P450; F: fibratos; IP: inhibidores de la proteasa; IRSN: inhibidores de la recaptación de serotonina y noradrenalina; ISRS: inhibidores selectivos de la recaptación de serotonina; LDL: low density lipoproteins («lipoproteínas de baja densidad»); M: macrólidos.
Adaptada de Bitzur et al.68
En diabéticos, el uso de fármacos que incrementan el riesgo de hipoglucemia (sulfonilureas, repaglinida, insulina) debe ser cuidadoso. De hecho, se ha relacionado el uso de sulfonilureas con una mayor morbimortalidad cardiovascular69. La glibenclamida debe evitarse porque se asocia a un mayor riesgo de hipoglucemias y altera el precondicionamiento isquémico en pacientes coronarios. La metformina es el tratamiento de elección70, siendo importante ajustar su dosis a la función renal y monitorizar sus potenciales efectos adversos (intolerancia gastrointestinal, hiporexia, pérdida de peso, déficit de vitamina B12)52. Los inhibidores de la DPP-4 son fármacos eficaces, seguros y bien tolerados en el anciano71, y han demostrado su seguridad cardiovascular en pacientes de alto riesgo. A diferencia de saxagliptina72, sitaglipitina y alogliptina no se asocian a un mayor riesgo de insuficiencia cardiaca y su uso parece seguro en esta población73. Existe poca experiencia con los agonistas del GLP-1 en sujetos mayores de 75 años. Inducen una pérdida de peso significativa y no se asocian a hipoglucemia, pero requieren administración subcutánea y presentan frecuentes efectos gastrointestinales, especialmente en las primeras semanas de tratamiento. Son fármacos seguros desde el punto de vista cardiovascular74, y lixisenatida ha demostrado su seguridad en pacientes con antecedentes de síndrome coronario agudo. Los inhibidores del cotransportador sodio-glucosa tipo 2 tienen la ventaja de no provocar hipoglucemia, inducir pérdida de peso y presentar un buen perfil cardiovascular. Empagliflozina ha demostrado reducir la morbimortalidad cardiovascular en pacientes con antecedentes de enfermedad cardiovascular75. Sin embargo, existe muy poca experiencia de uso en ancianos, por lo que habrá que usarlos con prudencia, considerando sus limitaciones y efectos adversos (candidiasis genital, deshidratación, hipotensión, insuficiencia renal).
En lo que respecta al tratamiento intervencionista, los pacientes octogenarios presentan una mortalidad postoperatoria tras la cirugía coronaria 3-5 veces mayor que los sujetos más jóvenes, y están expuestos a más complicaciones hemodinámicas (bajo gasto, infarto de miocardio, fibrilación auricular, bloqueo cardiaco, insuficiencia cardiaca), hemorrágicas (con una mayor tasa de reintervención por hemorragia), neurológicas (ictus, delirio), infecciosas (neumonía, bacteriemia, mediastinitis, infección de la safenectomía) e insuficiencia renal76. La revascularización coronaria percutánea se ha convertido en un procedimiento habitual en los ancianos con angina crónica de alto riesgo o no controlada con tratamiento médico, considerándose un procedimiento seguro y eficaz en los ancianos, incluso en pacientes mayores de 85 años77, aunque es cierto que en los ancianos son más frecuentes las complicaciones intrahospitalarias (muerte, infarto de miocardio, disección coronaria, taquiarritmia, ictus, insuficiencia renal, hemorragia)78.
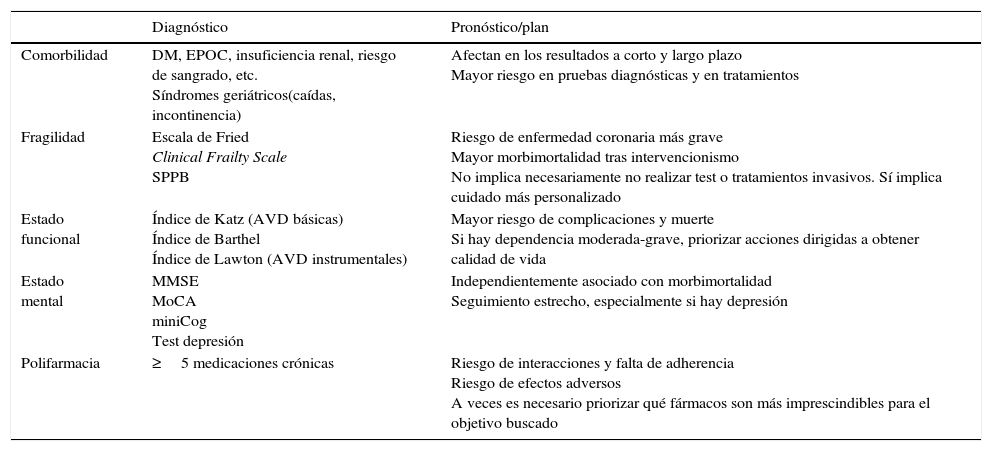
Factores geriátricosA diferencia de lo que ocurre en el paciente más joven, la evaluación de riesgo incluye un amplio rango de factores que pueden influir en los resultados. Es imprescindible realizar una valoración integral desde el punto de vista biopsicosocial, dado que los pacientes ancianos con cardiopatía isquémica crónica presentan con frecuencia comorbilidades múltiples, fragilidad o síndromes geriátricos que limitan las posibilidades terapéuticas y empeoran el pronóstico. Algunas comorbilidades muy frecuentes en el paciente anciano, como la estenosis aórtica, la fibrilación auricular, la hipertensión arterial mal controlada, la anemia y la tirotoxicosis, pueden contribuir a empeorar la isquemia miocárdica. Además de los factores de riesgo de la enfermedad coronaria (tabaquismo, hipertensión, diabetes), es esencial tener en cuenta otros riesgos asociados a la edad, como el riesgo de caídas, de confusión, de discapacidad y la necesidad de soporte social o de polifarmacia. Aunque en la cardiopatía isquémica el mayor riesgo de mortalidad cardiovascular generalmente implica un mayor beneficio absoluto de los tratamientos intervencionistas, en el anciano hay también un mayor riesgo de iatrogenia, complicaciones asociadas a la hospitalización y desarrollo de nueva discapacidad. Por ello es muy importante completar la evaluación geriátrica incluyendo la valoración funcional, la fragilidad, la función cognitiva, la situación social, la expectativa de vida y los deseos y directrices del paciente (tabla 6) para sopesar la relación riesgo-beneficio y estar seguros de que el riesgo competitivo asociado a estas condiciones geriátricas no es mayor en la predicción del pronóstico que el asociado a la propia enfermedad coronaria.
Factores geriátricos en la evaluación
| Diagnóstico | Pronóstico/plan | |
|---|---|---|
| Comorbilidad | DM, EPOC, insuficiencia renal, riesgo de sangrado, etc. Síndromes geriátricos(caídas, incontinencia) | Afectan en los resultados a corto y largo plazo Mayor riesgo en pruebas diagnósticas y en tratamientos |
| Fragilidad | Escala de Fried Clinical Frailty Scale SPPB | Riesgo de enfermedad coronaria más grave Mayor morbimortalidad tras intervencionismo No implica necesariamente no realizar test o tratamientos invasivos. Sí implica cuidado más personalizado |
| Estado funcional | Índice de Katz (AVD básicas) Índice de Barthel Índice de Lawton (AVD instrumentales) | Mayor riesgo de complicaciones y muerte Si hay dependencia moderada-grave, priorizar acciones dirigidas a obtener calidad de vida |
| Estado mental | MMSE MoCA miniCog Test depresión | Independientemente asociado con morbimortalidad Seguimiento estrecho, especialmente si hay depresión |
| Polifarmacia | ≥5 medicaciones crónicas | Riesgo de interacciones y falta de adherencia Riesgo de efectos adversos A veces es necesario priorizar qué fármacos son más imprescindibles para el objetivo buscado |
AVD: actividades de la vida diaria; Clinical Frailty Scale: escala entre 1=consistente y 9=muy enfermo (incluye en la evaluación diferentes déficits, enfermedades y discapacidades); DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; Escala de Fried: evalúa 5 criterios: pérdida involuntaria de peso, cansancio fácil, pobre actividad física, marcha lenta y pobre fuerza muscular (la presencia de 3 o más indica fragilidad); miniCog: Mini-Cognitive Assessment Instrument, test muy simple(2 preguntas y el dibujo de un reloj) para cribado de deterioro cognitivo; MMSE: Mini-Mental State Examination; MoCA: Montreal Cognitive Assessment; SPPB: Short Physical Performance Battery (evalúa equilibrio, velocidad de la marcha y capacidad de levantarse de una silla).
Uno de los principales factores pronósticos geriátricos, imprescindible en la toma de decisiones, es la capacidad funcional para las actividades de la vida diaria. La situación funcional puede considerarse una medida del impacto global de las enfermedades y déficits de un paciente, en su entorno y en su contexto social. La dependencia para la realización de las actividades básicas de la vida diaria es un factor predictor independiente de mortalidad a corto y largo plazo tanto en pacientes hospitalizados79 como en ancianos de la comunidad80. Estas actividades son las más elementales para el autocuidado y deben ser evaluadas utilizando escalas validadas, como el índice de Katz o el índice de Barthel, y estar seguros de que la pérdida de autonomía para las mismas está establecida y es irreversible, antes de clasificar al anciano como dependiente. Los objetivos de tratamiento de un paciente con cardiopatía isquémica crónica y un grado moderado de dependencia deben ir más dirigidos al control de síntomas y a evitar la iatrogenia, minimizando los efectos secundarios de la medicación y de las pruebas diagnósticas.
Otro factor importante para individualizar las recomendaciones y optimizar los tratamientos centrados en el paciente es el conocimiento del grado de fragilidad. La fragilidad es un síndrome geriátrico específico que consiste en un estado de especial vulnerabilidad, asociada a la edad, producido por la disminución en la reserva funcional y biológica de múltiples órganos, que se caracteriza por una disminución en la capacidad de respuesta ante distintas situaciones de estrés81. Conforme el individuo va progresando en el síndrome de fragilidad, esta reserva va disminuyendo, y aunque no haya ningún síntoma aparente, supondrá que la enfermedad en ese anciano pueda producir consecuencias más graves, con un mayor deterioro funcional y cognitivo. Se han descrito distintos fenotipos o combinaciones de características clínicas que identifican la fragilidad en la práctica clínica. El más utilizado es el modelo descrito por Fried82, que utilizando la población del Cardiovascular Health Study, definió 5 criterios, de los cuales la presencia de 3 o más caracterizaba la fragilidad. Estos criterios incluyen: pérdida de peso no intencionada, cansancio, baja actividad física, marcha lenta y disminución de la fuerza de prensión. Los individuos ancianos con fragilidad presentan una prevalencia más alta de enfermedad coronaria y una mayor extensión de esta en la coronariografía, y tienen una mortalidad superior a la de los pacientes sin fragilidad. La fragilidad se asocia también con un aumento del riesgo de muerte tras un síndrome coronario agudo sin elevación del ST, así como a un mayor riesgo de episodios adversos cardiacos mayores, independientemente de la edad y la comorbilidad83. La fragilidad supone una mayor estancia hospitalaria y una mayor mortalidad a 30 días y un año tras intervencionismo coronario, como lo demuestra el estudio de Murali-Krishnan et al., en el que la fragilidad se midió según la Canadian Clinical Frailty Scale84. La velocidad de la marcha es uno de los factores con mayor capacidad discriminativa de fragilidad y también un predictor de mortalidad en pacientes con enfermedad coronaria hospitalizados. En el estudio realizado por Purser et al.85, utilizando la velocidad en recorrer una distancia corta como marcador de fragilidad, en pacientes con enfermedad multivaso o enfermedad de la coronaria izquierda dominante, se detectó una velocidad<0,65m/s en un 50% de la población estudiada y este hecho se asoció a un riesgo 4 veces mayor de mortalidad a los 6 meses. Esta asociación persistía tras el ajuste por edad, sexo, factores de riesgo cardiaco, comorbilidad, discapacidad, deterioro cognitivo y depresión.
Expectativa de vidaSegún el contexto de heterogeneidad biológica y clínica de los ancianos se hace muy difícil que cualquier índice pronóstico basado solo en parámetros de una enfermedad específica pueda predecir con precisión el riesgo de mortalidad a largo plazo. Aspectos importantes como la situación funcional y la presencia de fragilidad anteriormente comentados no son valorados en los índices que evalúan el pronóstico en la cardiopatía isquémica, y pueden condicionar la expectativa de vida de forma más determinante que muchos factores propios de la enfermedad coronaria. En los últimos años se han desarrollado también múltiples índices pronósticos generales, no basados en una sola enfermedad, para predecir el riesgo de muerte en ancianos, en distintos períodos de tiempo86. Ninguno de ellos, sin embargo, es perfecto como para ser utilizado de forma única y extensa en la práctica clínica diaria. Además, ninguno hace una estimación de la expectativa de vida individual, parámetro mucho más útil a la hora de tomar decisiones médicas, y de más fácil comprensión para pacientes y familiares que el riesgo de muerte. A la espera de que la investigación progrese en este campo y seamos capaces de cuantificar el riesgo específico del paciente, deberemos tomar decisiones clínicas completando la información de las escalas específicas, con aproximaciones cualitativas a la expectativa de vida según sexo, raza y edad, añadiendo datos sobre comorbilidad y funcionalidad. Son estos últimos factores los predictores más fuertes y consistentes de mortalidad en el anciano, por lo que una correcta valoración geriátrica es esencial para apreciarlos adecuadamente. Esta aproximación nos permite al menos identificar los extremos del espectro, identificando pacientes con una expectativa de vida muy por debajo de la media para su edad o, por el contrario, ancianos que no tienen una comorbilidad importante, son robustos y mantienen autonomía, y tienen, por tanto, muchas probabilidades de vivir más que la media. El tiempo en el que se espera el beneficio del tratamiento evaluado87, el tipo de beneficio esperado, su coste y los deseos del paciente completarán el conjunto de consideraciones en la compleja tarea de tratar a un anciano con cardiopatía isquémica, más allá de tratar una angina o una lesión coronaria en el paciente mayor.
ConclusiónEl abordaje de los ancianos con cardiopatía isquémica crónica exige una valoración integral de la comorbilidad, la fragilidad, el estado funcional, la polifarmacia y las interacciones medicamentosas. En la mayoría de los pacientes el tratamiento médico es la mejor opción, y a la hora de pautarlo, debemos tener en cuenta los factores anteriores y las alteraciones biológicas asociadas al envejecimiento.
Conflicto de interesesLa redacción de este documento ha contado con el patrocinio no condicionado de Servier. Los puntos de vista de la entidad financiadora no han influido en el contenido de la guía, a la que no ha tenido acceso previamente a su publicación. Los autores declaran no tener ningún otro conflicto de interés.
Documento de consenso de la Sociedad Española de Cardiología (secciones de Cardiología Geriátrica y Cardiopatía Isquémica/Cuidados Agudos Cardiovasculares), la Sociedad Española de Medicina Interna, la Sociedad Española de Médicos de Atención Primaria y la Sociedad Española de Geriatría y Gerontología.
Este Documento también se publica en Medicina Clínica. 2016. http://dx.doi.org/10.1016/j.medcli.2016.01.014 y Rev Esp Geriatr Gerontol. 2016. http://dx.doi.org/10.1016/j.regg.2016.01.012.