La leptospirosis se encuentra entre las primeras causas zoonóticas de morbi-mortalidad del Ecuador. Es poco habitual que la leptospirosis se presente como una enfermedad neurológica primaria. Las manifestaciones neurológicas pueden ser diversas y se observan en alrededor del 10-15% de los casos, siendo más frecuentes los cuadros de meningitis aséptica, mielorradiculopatía, mielopatía, presentación similar al síndrome de GuillainBarré, meningoencefalitis, hemorragia intracerebral, disfunción cerebelosa, iridociclitis, temblor y rigidez. A continuación realizamos una revisión bibliográfica breve sobre la leptospirosis y describimos el caso de un paciente que presentó diagnóstico inicial de leptospirosis confirmada por alta sospecha clínica y anticuerpos tipo IgM específicos. El paciente debuta con alteración del sensorio y presencia de lesiones hemorrágicas leves intracraneales, además de mielitis transversa. Recibe tratamiento a base de penicilina cristalina y corticoides con respuesta favorable siendo posteriormente dado de alta con recuperación completa de sus funciones motoras y cognitivas.
Leptospirosis is among the first zoonotic causes of morbidity and mortality in Ecuador. It is unusual for leptospirosis to present as a primary neurological disease. Neurological manifestations can be diverse and are observed in around 10-15% of cases, most frequently in the form of aseptic meningitis, myeloradiculopathy, myelopathy, a presentation similar to the syndrome of Guillain-Barré, meningoencephalitis, intracerebral hemorrhage, cerebellar dysfunction, iridocyclitis, tremor and rigidity. In this article, we carry out a brief bibliographic review on leptospirosis and describe the case of a patient who presented an initial diagnosis of leptospirosis confirmed by high clinical suspicion and specific IgM antibodies. The patient debuted with alteration of the sensorium with the presence of small hemorrhagic intracerebral lesions as well as transverse myelitis. He received treatment based on crystalline penicillin and corticosteroids with a favorable response. He was discharged with complete recovery of his motor and cognitive functions.
Leptospirosis humana es una zoonosis causada por una bacteria aeróbica, Gram negativa, perteneciente al género Leptospira, (filo Spirochaetes, familia Leptospiraceae)1. Actualmente se han identificado 64 especies nombradas de Leptospira, clasificadas como saprófitas (subgrupos S1 y S2) y patógenas (subgrupos P1 y P2), a este último grupo pertenece la especie Leptospira interrogans, la que comúnmente es la causante de la enfermedad en animales y en el humano2,3. Estas son eubacterias primitivas helicoidales, con dos flagelos periplásmicos que le confieren movilidad, adquiriendo un gran potencial de supervivencia en el suelo y en el agua como saprofito y parásito facultativo4.
La leptospirosis tiene una extensa distribución geográfica debido al gran espectro de huéspedes mamíferos que la albergan y excretan la espiroqueta por la orina. La rata el más frecuente difusor de la enfermedad (aunque también otros roedores, ganado bovino y equino y animales domésticos como perros, gatos, cerdos); así la orina de estos animales puede contaminar el agua de ríos y lagos, donde eventualmente las espiroquetas logran sobrevivir durante meses5. El ser humano de modo accidental se ve introducido en la cadena epidemiológica, cuando se expone a través de abrasiones, cortes de piel y membranas mucosas al agua, suelo o directamente con orina de animales infectados6,7. Por ende, la leptospirosis afecta a grupos de riesgo que están expuestos a reservorios animales o ambientes contaminados como mataderos, trabajadores de alcantarillado, personal militar y personas que participan en deportes acuáticos. La leptospirosis tiene un impacto muy amplio en la salud especialmente en los agricultores de países en vías de desarrollo, cultivadores de arroz y pastores de regiones tropicales4,8.
Se desconoce el número total de infecciones a nivel mundial por leptospirosis pero se estima que los casos graves (por datos de hospitalizaciones) oscilan entre 300.000 a 500.000 casos anuales con una tasa de letalidad del 5 al 20%9. La revisión sistemática realizada por Federico Costa en el año 2015 estima una incidencia anual cerca de 1,03 millones de casos en todo el mundo. Estas estimaciones sitúan a la leptospirosis entre las primeras causas zoonóticas de morbimortalidad con una mortalidad estimada de 5-7%10.
El periodo de incubación va desde 2 a 26 días, con un promedio de 10 días aproximadamente. A partir de este periodo se inician las manifestaciones clínicas4. La presentación de la infección aguda por leptospira es muy variable, puede ir desde una enfermedad febril autolimitada que se confunde fácilmente con enfermedades comunes como la gripe, hasta una enfermedad con afectación multiorgánica como el síndrome de Weil caracterizado por ictericia con colestasis y hepatomegalia más cuadro inicial exacerbado y/o falla renal, hemorragias con alteraciones de las plaquetas (petequias, equimosis, hematemesis, hemoptisis, melenas), miocarditis con arritmia y con una mortalidad del 5 al 10%8,11. En pocos casos pueden presentarse complicaciones como la afección al sistema nervioso (SN). El proceso patogénico involucra la unión del leptospira al endotelio capilar, lo que produce vasculitis, con activación de las células endoteliales y modificación de la función de barrera, causando diseminación y multiplicación de leptospiras por vía hematógena (fase septicémica con una duración de 4-9 días) y posterior afectación multisistémica12. Durante la segunda fase, conocida como fase inmune (durante 4-30 días), la aparición de anticuerpos IgM coincide con la desaparición de leptospiras en la sangre, siendo posible aislar leptopspira en la orina4,7. Las leptospiras patógenas resisten la destrucción por los neutrófilos, monocitos y macrófagos, afectando a diversos órganos8,12. En esta segunda fase se acepta que existe un mecanismo inmune inducido por hipersensibilidad, con afectación del SN en forma de meningitis aséptica, iridociclitis, neuritis óptica, neuropatía periférica, encefalomielitis y aborto en mujeres embarazadas, mientras que otros pacientes tienen síntomas que progresan directamente a la enfermedad fulminante13.
A continuación, presentamos el caso clínico de un paciente con neuroleptospirosis que presentó deterioro del sensorio y evoluciona con una mielitis transversa aguda en el curso de su enfermedad por leptospirosis.
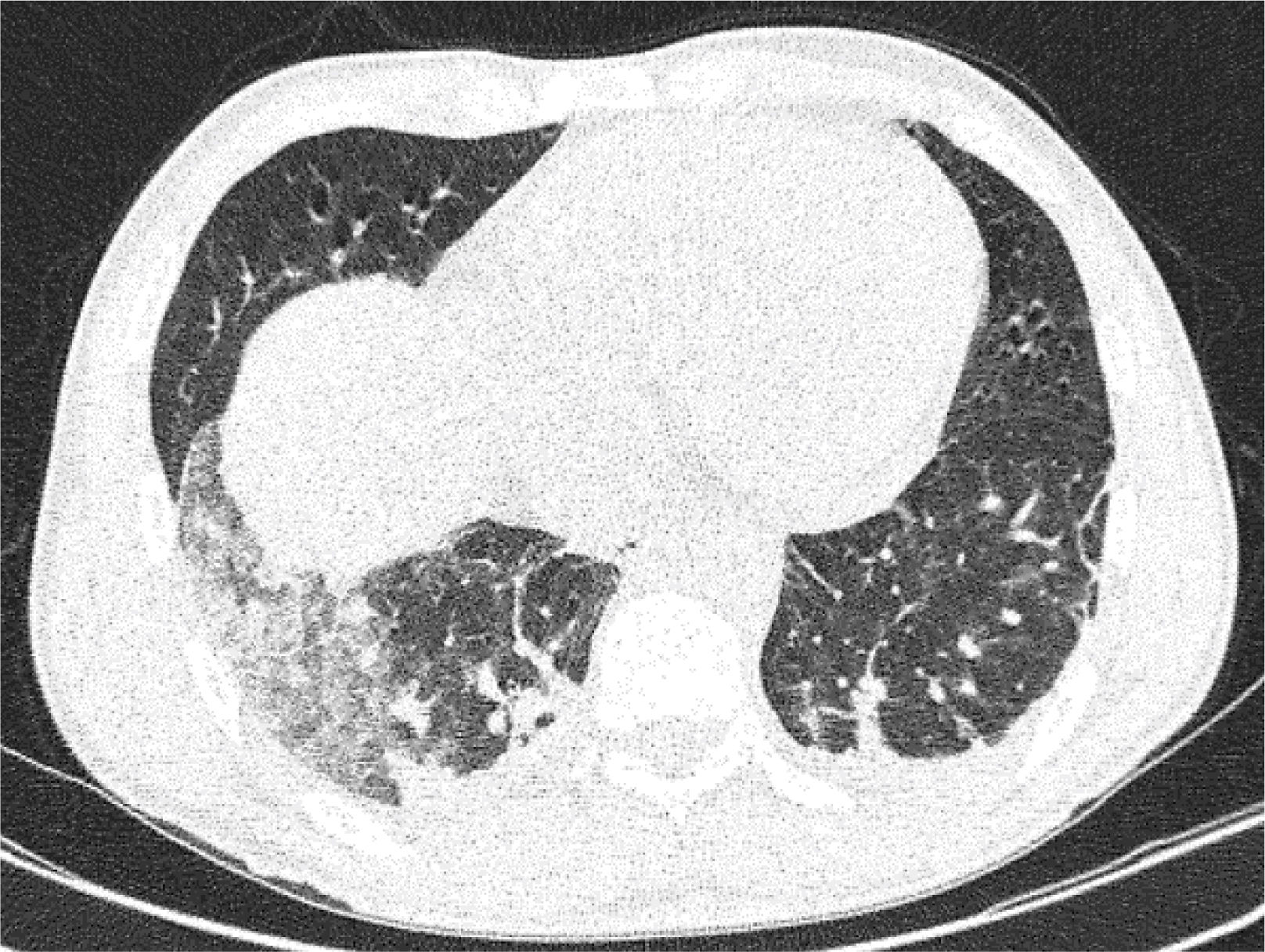
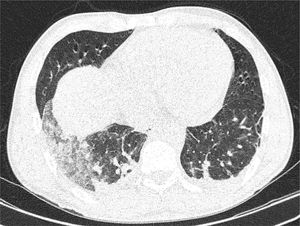
Reporte de casoHombre de 36 años, sin antecedentes patológicos de importancia, residente en la costa ecuatoriana; de ocupación minero, presenta síndrome febril agudo acompañado de cefalea holocraneana, disnea, mialgia y artralgias que fue tratado con ciprofloxacina, metronidazol y fluidoterapia durante 7 días, sin mejoría de cuadro clínico. Posteriormente presenta náuseas y vómitos en reiteradas ocasiones más deposiciones diarreicas durante 3 días, razón que motivó su ingreso a nuestra casa de salud. Los exámenes de ingreso muestran neutrofilia, proteína C reactiva, ferritina y dímero D elevados y ligera prolongación de tiempo de tromboplastina (TTP), pruebas de función renal normales; la gasometría evidenció leve alcalosis respiratoria compensada, serología para hepatitis negativa pero con alteración de la función hepática. En la tomografía computarizada (TC) simple de tórax se evidenció la presencia de consolidación con broncograma aéreo y patrón en vidrio deslustrado en el lóbulo inferior derecho, como se puede observar en la Fig. 1. Se instaura inicialmente tratamiento para neumonía comunitaria con ceftriaxona 2 gr diarios, dexametasona 4mg diarios, vitamina K 10mg diarios. Considerando el cuadro clínico y la alteración de la función hepática se plantean diagnósticos diferenciales como: leptospirosis, tuberculosis pulmonar, aspergilosis, dengue, hantavirus y fiebre amarilla por lo que se realizan exámenes complementarios.
Mediante técnica de ELISA se confirma presencia de anticuerpos IgM para leptospira, por lo que se suspende esquema de antibiótico inicial y se rota a penicilina cristalina 1,5 millones intravenoso cada 6 horas más doxiciclina 100mg vía oral cada 12 horas.
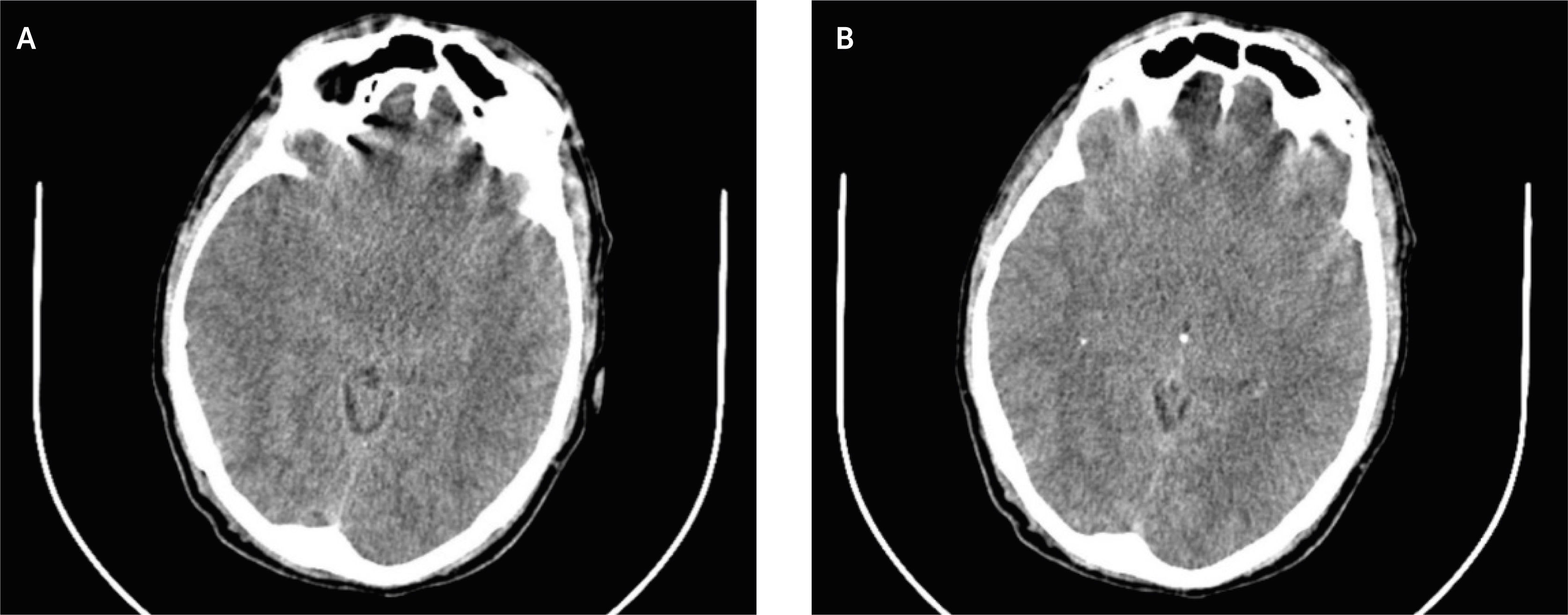
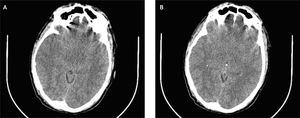
Durante el quinto día de estancia hospitalaria paciente persiste con cefalea holocraneana de moderada a gran intensidad, acompañada de rigidez de cuello y deterioro del estado vigilia con escala de coma de Glasgow 10/15. Se realiza tomografía computarizada (TC) simple de encéfalo donde se evidencia edema cerebral y pequeñas zonas de lesiones hemorrágicas puntiformes dispersas en encéfalo consistente con vasculitis como apreciamos en las Fig. 2A y 2B. En base a los hallazgos imagenológicos se instaura tratamiento antiedema cerebral con manitol y metilprednisolona. Posterior a 5 días de terapia antiedema cerebral acompañada de esquema antibiótico, el paciente presenta mejoría clínica.
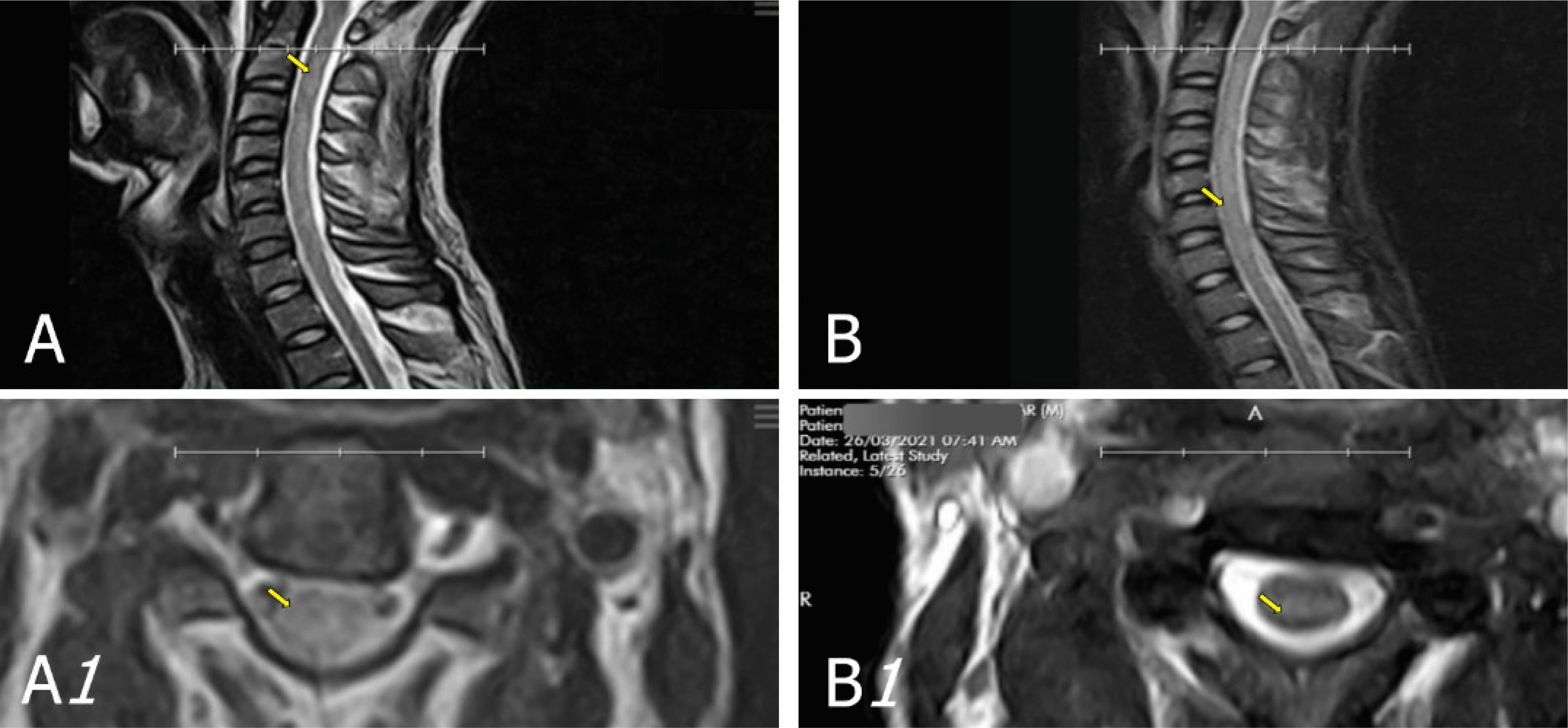
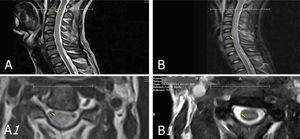
En su décimo segundo día de hospitalización y durante el examen físico se evidencia cuadriparesia flácida; por lo que se realiza resonancia magnética (RM) de columna cervical donde se observan imágenes sugestivas de mielitis transversa a nivel de C2 a C6 (Fig. 3).
Resonancia magnética simple de columna cervical. A. Nivel C2–C3: leve protrusión disco–osteofitaria paramediana izquierda, que contacta con cara ventral del saco tecal. Sutil incremento difuso de señal intramedular, abarca segmento medular C2 a C6. B. Sin evidencia de hiperdensidad de señal intramedular en segmento C2-C6 descrita anteriomente.
Al vigésimo primer día y luego de la mejoría de su cuadro neurológico se realiza estudio de líquido cefalorraquídeo (LCR) cuyos resultados fueron normales y con cultivos negativos. Se excluyeron las posibles patologías planteadas dentro de los diagnósticos diferenciales resultando negativas tanto el estudio seriado de BAAR para TB, la serología para VIH, hepatitis B y C, fiebre amarilla y dengue. Se repite RM de columna cervical luego de 12 días de cuadro de cuadriparesia demostrando resolución de proceso inflamatorio de mielitis transversa. Posterior a trece días de esquema de antibioticoterapia por vía intravenosa y corticoterapia y tras evidenciar evolución favorable, con recuperación total del estado neurológico, es dado de alta luego de 27 días de estancia hospitalaria.
DiscusiónLas características clínicas de leptospirosis se deben frecuentemente al daño endotelial capilar y vasculitis. La afectación del SN es esencialmente mediada por el sistema inmunitario, con cambios macroscópicos que incluyen exudados, edema leptomeníngeo, congestión y hemorragia del sistema nervioso central (SNC). Microscópicamente, las características prominentes son la infiltración de células redondas perivasculares de los vasos sanguíneos de pequeño y mediano tamaño junto con la desmielinización en parches13.
Es poco habitual que la leptospirosis se presente como una enfermedad neurológica primaria, las manifestaciones neurológicas pueden ser diversas y se observan en alrededor del 10-15% de los casos14. El compromiso en el SNC puede estar presente en la fase inmune de la enfermedad, que ocurre después de la primera semana. Entre el 50 al 85%, se manifiesta como meningitis aséptica, pero también se han descrito otras presentaciones neurológicas del SNC y periférico como la neuritis óptica15. Se conocen escasos estudios respecto a las complicaciones en el SN dentro del curso de la enfermedad de leptospirosis, es así que en el estudio realizado por Panicker et al.13 en el año 2015 en pacientes ingresados en la sala de medicina general durante un período de 3 años con enfermedad neurológica aguda, se encontró que el 40% de ellos tenían leptospirosis. La manifestación más frecuente fue la meningitis aséptica, en esta entidad los signos de irritación meníngea son poco frecuentes, la presión de apertura del líquido cefalorraquídeo (LCR) suele aumentar y la citología y bioquímica del LCR en un 20% suelen ser normales, compatibles con los hallazgos de nuestro caso clínico13. Otras manifestaciones neurológicas fueron mielorradiculopatía, mielopatía, presentación similar al síndrome de Guillain-Barré, meningoencefalitis, hemorragia intracerebral, disfunción cerebelosa, iridociclitis, temblor y rigidez. De este grupo de estudio se evidenció que 14 pacientes presentaron trastornos del sistema nervioso periférico con mielorradiculopatía y mielopatía, no obstante no se especifica el curso de evolución de estos pacientes ni el pronóstico de vida de los mismos13.
Es difícil determinar tempranamente la necesidad de atención en la unidad de cuidados intensivos de estos pacientes. Complicaciones como la falla renal aguda que requiere diálisis, la diátesis hemorrágica y la ictericia grave son las más comúnmente reportadas como asociadas a una leptospirosis grave, lo que denota un diagnóstico tardío de la enfermedad y de las complicaciones, y ello, a su vez, conllevaría una mayor mortalidad11.
Los diagnóstico diferenciales de leptospirosis incluyen a la fiebre viral generada por coxsackie virus, hepatitis B, fiebre entérica, hantavirus, infección por rickettsias, dengue y malaria13. El diagnóstico definitivo de leptospirosis se realiza en presencia de manifestaciones clínicas que sugieran un alto índice de sospecha, además de la visualización directa del microorganismo o sus componentes o identificación de leptospiras en cultivo de medio sintético Ellinghausen-McCullough-Johnson-Harris (EMJH) con suero de albúmina de bovino (BSA) que ha mostrado ser el más productivo en obtener crecimiento para leptospira16. Se agrega, además, la detección de anticuerpos específicos mediante técnica de ELISA. La prueba de referencia recomendada por la Organización Mundial de la Salud para el diagnóstico serológico de la leptospirosis es la técnica de aglutinación microscópica (MAT) con antígenos vivos de leptospiras. Esta prueba es altamente específica pero presenta una sensibilidad limitada en la fase aguda, debido a que los anticuerpos son detectables alrededor de los 7-10 días post aparición de los síntomas y en general se requiere una segunda muestra de suero (convaleciente) para confirmar el caso17. Las pruebas moleculares con la reacción en cadena de la polimerasa (PCR, por sus siglas en inglés) como herramienta diagnóstica de leptospirosis presentan una alta especificidad y tienen la ventaja de llevar a una identificación del agente de manera definitiva, sensible y específica en muestras de fluidos, incluso antes de que los anticuerpos sean detectables por las pruebas serológicas convencionales. Presenta, sin embargo, una limitante es la incapacidad para identificar el serovar infectante, que no es significativo para el manejo del paciente individual pero si tiene un valor epidemiológico y en salud pública7. En el estudio realizado por Mariana Recavarren et al. se concluye que la utilidad de la técnica de PCR cómo método diagnóstico de leptospirosis es complementaria a la MAT y no debe reemplazarla17.
En el paciente cuyo caso describimos confirmamos el diagnóstico de leptospirosis por alta sospecha clínica y la detección de anticuerpos tipo IgM específico para leptospira, mediante técnica de ELISA. Durante la evolución de la enfermedad debuta con afección del SNC, presentando deterioro del estado neurológico, con un TC simple de encéfalo que muestra regiones de microhemorragia. Al presentar el paciente manera súbita cuadriparesia se realiza una RM donde se evidencia proceso de mielitis transversa a nivel de C2-C6. El paciente respondió favorablemente al tratamiento instaurado con recuperación completa de sus funciones motoras y cognitivas.
En la investigación realizada por Manet y colaboradores se reporta una seroprevalencia de anticuerpos contra leptospira de un 8,5%, en áreas endémicas6.
El pronóstico de la neuroleptospirosis es generalmente bueno, a pesar de ello es aún incierto y en gran parte desconocido cuando se manifiesta con alteración del sensorio, convulsiones y aumento de proteínas en el LCR18. Nuestro paciente presentó alteración del sensorio, relacionado con zonas de microhemorragia, aunque no debutó con convulsiones, y el estudio de LCR estuvo dentro de parámetros normales. La mayoría de los serovares de leptospira, incluidas las patogénicas, por lo general responden al tratamiento con antibióticos, siendo sensibles a los antibióticos beta-lactámicos: penicilina, ampicilina, amoxicilina/ácido clavulánico y ceftiofur. El tratamiento más empleado son los realizados con penicilina de bencilo, la cual se debe administrar por vía intravenosa hasta por 7 días7. El papel de los esteroides en el tratamiento de la leptospirosis durante la fase inmune es aún divergente y controvertido, por el contrario en base a la experiencia clínica, se ha encontrado que el uso de esteroides es eficaz para reducir la gravedad y la duración de la enfermedad13,18. En el reporte publicado el año 2021 por Reyes y colaboradores en un caso de leptospirosis grave, observaron una mejoría notable en la evolución clínica del paciente, posterior al inicio de altas dosis de metilprednisolona19.
ConclusionesResulta imperativo el diagnóstico oportuno de la leptospirosis para evitar las complicaciones de la fase inmune de esta enfermedad, el uso de la penicilina cristalina sigue siendo el pilar fundamental del tratamiento. Aún existe controversia sobre el uso de corticoides en la fase inmune de la leptospirosis. A su vez la experiencia clínica nos ayuda a dilucidar sobre su eficacia para disminuir la gravedad y el progreso de la enfermedad.
Consideraciones éticasEl paciente ha aprobado y firmado el consentimiento informado para la publicación de las imágenes incluidas en este artículo.
Declaración de conflicto de interésLos autores declaran no tener conflictos de intereses.