Los trastornos del espectro autista (TEA) se consideran hoy una conectopatía, es decir, síndromes de origen neurobiológico. La neurotransmisión o las conexiones de las redes de comunicación, habilidades sociales y flexibilidad conductual se ven afectadas, como lo demuestran los estudios neurofisiológicos y de neuroimagen. Los estudios dan una prevalencia de alrededor 0,8-1%. Los profesionales de la pediatría estarán necesariamente implicados en la vida de un niño con TEA. El pronóstico depende no solo del compromiso biológico sino también del tratamiento óptimo. Los especificadores biológicos que marcarán el grado de espectro son: gravedad de los síntomas, nivel cognitivo, afectación del lenguaje, comorbilidades conductuales, etiología neurológica y catatonía. Supervisar un tratamiento óptimo implica un diagnóstico y un tratamiento precoces, con un enfoque que incluye una intervención integral conductual. De esta forma, más del 25% puede lograr una vida independiente, el 50% primaria completa y menos conductas disruptivas en la vida adulta, que les permitan seguir viviendo con sus familias. Describimos una muestra latinoamericana de 100 jóvenes y adultos, seguida durante 2 a 12 años. Con intervención temprana, el 61% completó la escolaridad primaria, el 48% la secundaria y el 18% la educación superior o técnica. El 50% de los adultos adquirió empleo y el 24% tenía o ha tenido una relación de pareja. Es factible con ayuda profesional mejorar la autonomía y la calidad de vida en el autismo.
Autism spectrum disorders (ASD) are today considered a connectopathy, that is, syndromes of neurobiological origin. Neurotransmission or connections from communication, social skills and behavioral flexibility networks are impaired. Prevalence is around 0.8-1%. Pediatric professionals will necessarily be involved in the life of a child with ASD. Outcome depends not only on the biological impairment but also on the optimal treatment. The biologic specifiers that will mark the degree of the spectrum are severity of the symptoms, cognitive level, language involvement, behavioral comorbidities, neurological etiology and catatonia. Supervising optimal treatment implies early diagnosis and treatment, with an approach that includes a comprehensive behavioral intervention. In this way, more than 25% can achieve an independent life, 50% complete primary school and fewer disruptive behaviors in adult life, which allow them to continue living with their families. We describe a Latin American sample of 100 youth and adults, followed during 2 to 12 years. With early intervention, 61% completed primary school, 48% secondary school, and 18% college or technical education. Fifty percent of adults achieved employment and 24% were or have been in a relationship. It is feasible with professional help to improve autonomy and quality of life in autism.
Los trastornos en el espectro autista (TEA) se definen por déficits persistentes en la habilidad de iniciar y sostener la comunicación en la interacción social recíproca, con un rango de conductas restringidas, repetitivas y estereotipadas. Se considera una conectopatía, donde los síntomas se producen por déficit en las conexiones de las redes neurobiológicas1. Sus manifestaciones se inician, típicamente en la infancia temprana, pero los síntomas pueden no ser evidentes sino hasta años después, cuando las demandas sociales exceden la capacidad limitada. De acuerdo a la Clasificación Internacional de Enfermedades de la Organización Mundial de la Salud v.112 y el Manual de Diagnóstico y Estadístico de los Trastornos Mentales (DSM-5)3, los déficits ocasionan compromiso en los aspectos personales, familiares, educacionales, ocupacionales y en otras áreas importantes del funcionamiento, son de naturaleza pervasiva y pueden variar de acuerdo con los contextos.
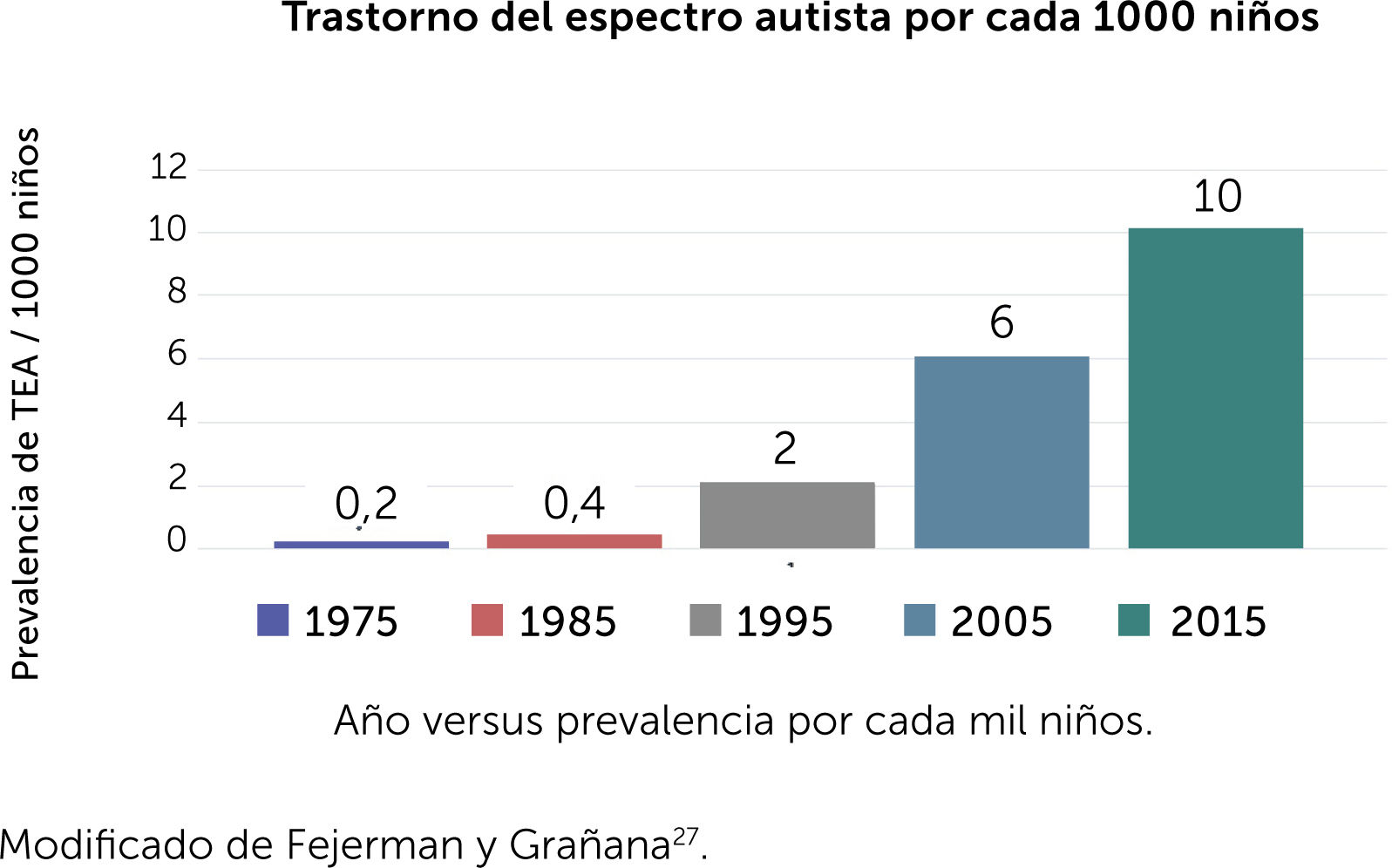
La prevalencia o número de casos en el tiempo ha mostrado un aumento significativo en los últimos veinte años desde el 0,1 al 10 por mil (Gráfico 1); se considera alrededor del 1% a nivel mundial4. En Argentina, Astorino et al. mostraron una prevalencia del 0,8%5. Estos valores indican que todos los profesionales de salud, pediatras y educadores van a atender un niño o joven en el Espectro Autista (EA). Por ello, hoy es crucial conocer esta condición y poder acompañar e intervenir en forma temprana, para optimizar la calidad de vida.
Incremento de la prevalencia del trastorno del espectro autista (TEA) por década. Modificado de Fejerman y Grañana27.
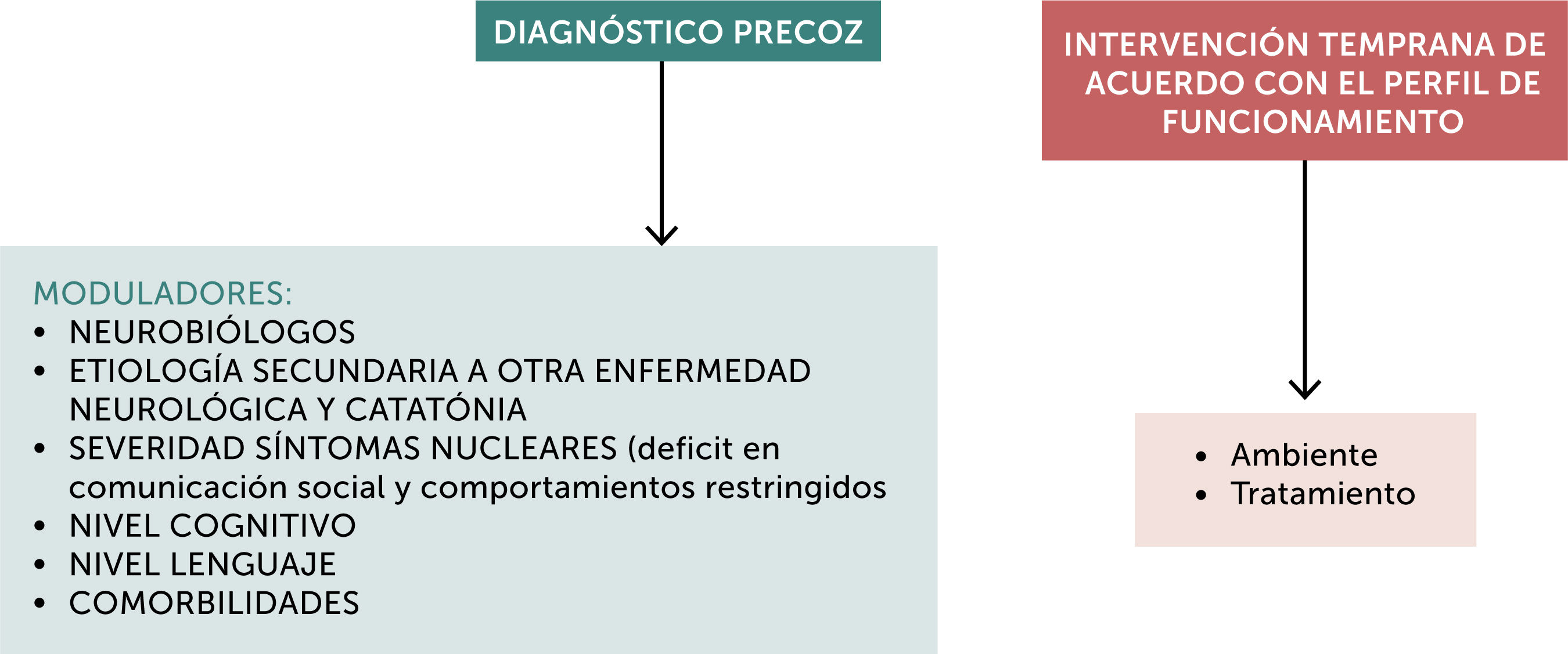
Según el DSM-5, el pronóstico depende de los rasgos moduladores, del tratamiento y de los factores ambientales como se muestra en la Fig. 1.2,3
En este trabajo se revisa y analiza los componentes para el diseño de un tratamiento con evidencia de eficacia clínica y se agrega como antecedente de su aplicabilidad en Latinoamérica una cohorte de casos a modo de ejemplo. Con este objeto se realizó una revisión retrospectiva desde 2018 a 2022, según las bases PubMed y SciELO sobre investigaciones en relación con las palabras clave en inglés: autism, evidenced-based, interventions, treatment, efficacy. Se seleccionó aquellos que incluían los componentes de intervenciones con eficacia (referencias marcadas con asterisco). Se analizó terapias y tratamientos farmacológicos con evidencia clínica, además del rol profesional para lograr la accesibilidad a las intervenciones y se cotejó con la experiencia de una cohorte en Latinoamérica.
Líneas de intervención en TEALas características específicas condicionan distintos fenotipos del EA. La evolución dependerá de la efectividad del tratamiento dentro de cada perfil. A continuación, se describen tres líneas de intervención, con evidencia de eficacia clínica, que han cambiado en forma radical la evolución de las personas EA en los últimos años (Tabla 1):
- •
Tratamiento habitual o usual: las primeras descripciones mostraban que los niños que recibían menos de 10 sesiones por semana de terapias no especializadas tenían una pésima evolución. Solo el 3% lograba vida independiente. Dos de cada tres requerían internación por sus graves problemas de conducta, no que facilitan la generalización en distintos ambientes. Los componentes se describen en la Tabla 2: MICC de inicio precoz, con alta carga horaria de al menos 12 horas semanales individuales, que incluye 10 horas de Intervención conductual intensiva temprana (early intensive behavioral intervention-EIBI por sus siglas en inglés), además de neurolingüística, terapias complementapodían continuar con sus familias ni en la comunidad durante la vida adulta. Además, la internación, la necesidad de cuidadores, los tratamientos médicos y farmacológicos implican altos costos en largo plazo para los gobiernos6. Estas continúan siendo las intervenciones utilizadas en Latinoamérica.
Tabla 2.Módulo de tratamiento inicial
Indicación terapéutica Modulo integrativo cognitivo conductual (MICC) 10 sesiones semanales: EIBI diaria: Intervención temprana conductual intensiva, con terapeutas formados en terapias conductual y cognitivas: psicólogos, psicopedagogos, psicomotricistas, terapistas ocupacionales, fonoaudiólogos, maestras especiales, etc. Con al menos una supervisión y capacitación mensual, con coordinación de todo el equipo. En domicilio, centro educativo o centro terapéutico. Favorece: organización de la conducta, atención, comunicación, comprensión de consignas, consistencia en aprendizajes. Fonoaudiología con neurolingüística, comunicación preverbal 2 sesiones: Taller de comunicación preverbal, ej. Hanen, con padres Favorece: comprensión y expresión no verbal y verbal Inclusión escolar: de acuerdo con necesidad y edad con docente integrador individual o sombra 10h semanales, según la evolución luego en descenso Taller de padres: al inicio de tratamiento. Ej. CST (cognitive stimulation therapy) 11 sesiones Terapia ocupacional con integración sensorial especializada en TEA, en evolución o al inicio en desregulación sensorial marcada o definitiva según clínica o evaluación. Favorece: regulación sensorial Terapias complementarias: Música, actividad física, rehabilitación física, psicomotricidad, de acuerdo con necesidad. Programas de intervención relacional y juego: con modelos Denver, Jasper combinado desde el inicio o evolución. Se puede incluir dentro del MICC. Favorece: motivación, interés, comunicación y reciprocidad EIBI: Early Intensive Behavioural Intervention.
- •
Tratamiento eficaz: el análisis de conducta aplicado (applied behaviour analysis-ABA por sus siglas en inglés) y los enfoques estructurados como el proyecto TEACCH produjeron un cambio radical. Permitieron que los niños con autismo aprendiesen a comunicarse, a mejorar sus habilidades sociales y su conducta7. Lovaas y Smith marcaron un hito en el pronóstico de las personas EA demostrando que con ABA intensivo casi la mitad de los niños completaba la escolaridad común, la probabilidad de vida independiente ascendía al 15% y menos del 30% requería internación por conductas disruptivas. Además, se reducían en casi un 80% los costos a los gobiernos8.
- •
Tratamiento óptimo: El abordaje con mayor evidencia es el módulo integrativo cognitivo conductual (MICC) o modelo comprehensivo en inglés9. Se basa en terapia conductual, e incorpora nuevas estrategias, cognitivas y naturalistas evolutivas, rias y taller de padres al inicio. Junto con la inclusión escolar con docente sombra (10h semanales) se busca lograr un total de 20 horas semanales, al menos los dos primeros años. La supervisión sistemática de los terapeutas y docentes con la participación de los padres hace la diferencia. Un seguimiento longitudinal en niños EA con nivel intelectual normal ha informado el logro de vida independiente en más del 38%, más del 50% completó la escolaridad primaria, casi el 70% alcanzó empleo y la internación en la vida adulta fue menor al 10%, en formas severas10.
Líneas de tratamiento de acuerdo con su eficacia
| TRATAMIENTO HABITUAL | TRATAMIENTO EFICAZ | TRATAMIENTO ÓPTIMO | |
|---|---|---|---|
| Vida independiente | 3% | 15% | Alrededor 40% |
| Escolaridad primaria | incompleta | 50% completa | secundaria y universidad |
| Internación vida adulta | 2/3 | 30% | <10% formas severas |
| Resultado | alta dependencia | inclusión | autonomía |
Ref. 6-10.
Veenstra-VanderWeele et al. describieron que las anomalías del neurodesarrollo estabilizadas en forma temprana, especialmente antes de los 4 años, lograrían una recuperación en el largo plazo. Se han demostrado incrementos de cociente intelectual, de alrededor de 17 puntos11,12.
¿qué considerar en el diseño de estrategias de tratamiento?El primer aspecto a considerar es que cuando se acompaña a una familia de un niño con autismo en el diseño de una estrategia de tratamiento, hay que supervisar los planes terapéuticos de manera anual.
Como primera aproximación se pueden esquematizar tres grupos: inicial preverbal, verbal inicial y verbal fluido, de acuerdo con los especificadores de nivel de lenguaje y etapa de tratamiento (Tabla 3). Las guías de eficacia de la Academia Americana de Pediatría13, del Consejo de Investigaciones NRC de EE.UU.14, de la Comisión de Autismo de Lancet15 y las revisiones de Cochrane16 sugieren incluir las siguientes intervenciones para cada uno de ellos.
Módulo integrativo cognitivo conductual–MICC (en inglés: modelo comprehensivo)
| COMUNICACIÓN Y LENGUAJE | INTERACCIÓN SOCIAL | CONDUCTAS DISRRUPTIVAS | INTEGRACIÓN ESCOLAR Y LABORAL | COMORBILIDADEST. sueño Irritabilidad yagresividadT. ansiedad TOCDepresión-T. ánimo | |
|---|---|---|---|---|---|
| Inicial 10h.semanales2 años+inclusión escolar con docente individual 10h semanales o escuela especial/CET | Comunicación preverbal: ej. Hanen | Modelo integrativo cognitivo conductual (MICC): ensayo discreto (ED) temprano EIBI Denver, Jasper | EDAnálisis de conducta aplicado | TEACCH:Agendas, cronogramas. Tarea independiente | MICC:Terapia cognitivo conductual |
| Verbal inicial MICC 10h.Semanales individual y grupal+ inclusión escolar o escuela especial | Comunicación alternativa aumentativa: PECS, Gestos, comunicación bimodal | EDPor pares: Compañero líder y grupos de amigos, PEERS | Autocontrol Farmacológico | Inclusión escolar | Fármacos |
| Neurolingüística | Evolutivas, Jasper, Milieu, PRT | Musicoterapia | Coaching laboral | Padres | |
| PRT: Entrenamiento pivotal | MICC | Ejercicio físico | Autonomía | ||
| Verbal fluidoMICC en descenso+ inclusión escolar/laboral en descenso | Pragmática | Restructuración cognitiva Videomodelado, Lectura de la mente computarizada | Masajes, ejercicio, relajación, yoga, mindfulness | Talleres de padres: CST, ImPACT, Triple P, Hitos por pasos | |
| Historias sociales, Guiones | Integración sensorialmodelo de Ayres |
Intervención conductual intensiva temprana (EIBI): incluye ABA individual con estrategias cognitivas. Se actualizó con técnicas como los modelos evolutivos naturalistas neoconductuales: modelos de juego de Denver, de Jasper, entrenamiento de conductas pivotales (PRT) y autocontrol, entre otros9. El resto se define en función de las comorbilidades. La intensidad es de al menos 10-12 horas semanales, durante 8 meses a 2 años. Además del incremento de nivel intelectual y adaptativo, se ha logrado mejoría de la conducta disruptiva y reducción de la irritabilidad17.
Las estrategias para lenguaje deben incluir terapia fonoaudiológica neurolingüística, con al menos 2 sesiones semanales. También intervenciones mediadas por padres, como el método de interacción comunicativa Hanen, que facilitan el incremento de la expresión, y en menor medida, de la comprensión9. Los estudios de resonancia magnética funcional de cerebro, demuestran un potencial de neuroplasticidad importante en niños EA; un grupo que recibió un programa especial para mejorar la lectura mostró cambios en la conectividad funcional y mayor activación en áreas de lenguaje receptivo, asociado al incremento de comprensión de frases 18.
Los talleres con intervención mediada por padres, como CST (Cognitive Stimulation Therapy) en las primeras 10-12 semanas de tratamiento, favorecen la comunicación y el lenguaje del niño, así como el manejo de conducta parental, la resistencia al estrés y afrontamiento por parte de la familia19.
Otras intervenciones pueden ser necesarias de acuerdo con el perfil del individuo: terapia ocupacional para integración sensorial, musicoterapia, especialistas en motricidad, apoyos pedagógicos y la inclusión escolar. La modificación de conductas inapropiadas, los grupos de habilidades sociales y la terapia cognitivo conductual para restructuración cognitiva aportan ayudas en síntomas específicos.
Comorbilidades: se ha logrado con MICC una reducción significativa de conductas de irritabilidad y agresivas, de hiperactividad con déficit de atención, de ansiedad y obsesivo compulsivos. En algunos casos, cuando los comportamientos disruptivos son intensos o ponen en riesgo la integridad o la vida, se necesita el uso de fármacos16.
Organización del equipo: cuando el programa tiene 8-10 sesiones semanales individuales o más de tres terapeutas, se sugiere incorporar un coordinador senior, que trabaje al menos un tiempo breve con el niño, asuma la planificación del programa con objetivos globales, realice supervisiones mensuales con la familia y establezca contacto con la escuela y el médico tratante. Luego de 1-2 años de tratamiento inicial, se puede contar con distintas opciones según los especificadores.
Opciones según nivel de dependenciaa. Nivel de dependencia leve: niños EA con cociente adaptativo normal, lenguaje y rendimiento académico acorde a su edad, con conductas manejables. Las evidencias se describen en las guías de Cochrane16. Se continúa con MICC, si bien no están definidas las horas recomendadas, lo ideal es mantener 2-3 veces por semana, para mejorar interacción, independencia y socialización. Permite generalizar las habilidades en el hogar, la escuela, recreos, y salidas en la comunidad.
Se sugiere reducir la carga horaria de la terapia de lenguaje, porque después se necesitarán todas las horas para el acompañamiento escolar.
Los grupos de amigos han demostrado fomentar mejorías en comunicación, en la comprensión social, atención conjunta y reconocimiento de emociones. La inclusión escolar es crucial en esta etapa de la vida; el colegio es la explanada para la integración social y comunitaria. Se necesitan apoyos en comprensión y expresión lectora, no solo en la asignatura de Lenguaje sino en casi todos los contenidos curriculares. Hay que estimular la coordinación motora y la grafomotricidad, si estuvieran comprometidas. El resto de las intervenciones se harán personalizadas según las comorbilidades.
b. Nivel de dependencia moderada: niños con autismo, déficit verbal e intelectual y/o problemas de comportamiento persistentes.
Es fundamental mantener la MICC, la estimulación del lenguaje y la modificación de conductas inapropiadas, en forma diaria para consolidar las adquisiciones. Además, es muy relevante reforzar técnicas de autovalencia en todos sus aspectos.
La inclusión escolar depende de la oferta de la zona de residencia y de las características del niño. Hay que repasar que más del 50% completa una integración en escolaridad primaria. Son necesarias adaptaciones de formato y contenido. Según la zona geográfica, existen escuelas de recuperación y especiales. Los centros terapéuticos agregan, además, las terapias. El niño puede avanzar y cambiar de matrícula o tipo de escolaridad. También hay escuelas comunes que incluyen aulas especializadas.
c. Nivel de compromiso o dependencia severo: niños con autismo y déficit intelectual o verbal moderado marcado, o con conductas que interfieren la inclusión.
Se puede armar una red de instituciones especializadas, con formación supervisada en TEA, con sesiones de MICC. También las funciones de lenguaje, autonomía y actividad física. Hay que mantener horas de terapia en el hogar con MICC, si no se generaliza desde la institución. Los objetivos son estimular autonomía, comunicación alternativa y manejo de conductas inapropiadas.
3. Programas de transición según la etapa vital.
Son estrategias de adaptación al ingreso en preescolar y en cada cambio de nivel. Se pueden anticipar y practicar antes los contenidos para la próxima fase.
Los jóvenes en transición a la universidad o al trabajo, necesitan un programa que incluya habilidades de la vida diaria, higiene, vestido, traslados, reglas de protocolo en alimentación y de cortesía. Es importante mejorar conductas disruptivas que pueden hacer peligrar los avances.
Hay que trabajar en sexualidad, manejo del estrés, prevención de adicciones, redes de protección familiar y social.
En todos los casos hay que incluir preguntas de afrontamiento y respiros a los cuidadores. A los padres les cuesta manejar el crecimiento corporal. Es crucial acompañar en el momento de dejar el hogar familiar; particularmente en Latinoamérica los sistemas para adultos son escasos de encontrar. Es difícil pretender que los padres, ya en la tercera edad, organicen viviendas protegidas, sin la ayuda del Estado.
Tratamiento farmacológicoEs fundamental considerar que no existen medicamentos para curar el autismo; su administración requiere de un objetivo preciso, claramente definido y acompañarse de terapias específicas. El uso innecesario de fármacos conlleva efectos adversos injustificados20.
Los tratamientos farmacológicos contribuyen a reducir las comorbilidades conductuales, tratar la epilepsia y los trastornos de sueño, como síntomas blanco (Tabla 4). Según el consenso de la Asociación Británica de Psicofarmacología, siempre tienen que ser acompañados por terapias21.
- •
Conductas agresivas: La irritabilidad, autoagresión y los berrinches se observan en el 85% de los niños con TEA, tanto de alto como de bajo rendimiento cognitivo22. Los fármacos más utilizados son neurolépticos atípicos. Los típicos solo sirven durante descompensaciones conductuales de urgencia, como cambios hormonales puberales y de la adolescencia. Es difícil mantenerlos en forma crónica, por los efectos colaterales y síndromes metabólicos que generan.
Objetivos de tratamiento farmacológico
| Blanco | Fármacos |
|---|---|
| Conductas agresivas, irritabilidad | Neurolépticos atípicosAripiprazole, risperidona, quetiapina, olanzapina, acetilcisteína |
| Neurolépticos típicosHaloperidol, clorpromacina, zuclopentixol, trifluoperazina, prometazina, levomepromacina, clotipina, pimocide, periciazina, tioridazina, clozapina | |
| Ansiedad, depresión | Inhibidores recaptación serotonina (IRSS)Sertralina, fluoxetina, fluvoxamina, paroxetina, venlafaxina, citalopram, escitalopram, mirtazapina, buspirona |
| Estimulantes atención, control impulsividad | Metilfenidato, atomoxetina, clonidina, guanfacina |
| Antiepilépticos/Estabilizadores de conducta | Ác. valproico, carbamacepina, lamotrigina, levetiracetam, otros. |
| Sueño | Melatonina, difenhidramina, neurolépticos sedativos, benzodiacepinas hipnóticas. |
Fuente: Lord et al15.
La combinación de neurolépticos con estabilizadores de conducta, o antiepilépticos, puede reducir la intensidad de variaciones cíclicas y potenciar su efecto.
- •
Déficit de atención e hiperactividad: Es frecuente, entre el 28 y 53%21. Las medicaciones tienen menor eficacia y tolerancia que en neurotípicos. Aun así, su efectividad fue demostrada en un meta-análisis16. Por otro lado, al incrementar la atención, puede exacerbarse la intensidad de obsesiones, irritabilidad e inflexibilidad. Hay mayor frecuencia de efectos paradojales, con activación conductual.
- •
Ansiedad, inflexibilidad y conductas obsesivas: son tan frecuentes que están considerados dentro de los síntomas nucleares. Dada la falta de receptores en la infancia, el uso de ansiolíticos y benzodiacepinas casi no tiene utilidad en esa etapa, generando con frecuencia agitación o activación conductual. Otros fármacos, como los neurolépticos, tienen efectos parciales y atenúan los síntomas. El principal tratamiento es la terapia cognitiva conductual.
- •
Problemas de sueño: son muy frecuentes en todas las edades, especialmente en la infancia temprana. Se debe tener en cuenta en la organización de rutinas diarias, no permitir siestas y terminar el día con actividades relajantes, sin tecnología. Las dificultades en el inicio, el sueño interrumpido y las pocas horas de duración, reducen la recuperación nocturna. Se refleja en problemas de conducta durante el día. La melatonina es de alta eficacia y pocos efectos colaterales. Disminuye la latencia inicial y aumenta la duración. Si no es suficiente, se puede utilizar neurolépticos sedativos como levomepromazina, o una mayor dosis nocturna de los fármacos que usa durante el día, para favorecer la sedación. Otras formulaciones hipnóticas pueden producir excitación y respuestas paradojales.
- •
Terapias alternativas y complementarias: no tienen evidencia de eficacia clínica, pero son utilizadas de modo muy frecuente en cada familia. Como profesionales certificados en salud y educación, sólo podemos prescribirlos dentro de protocolos de investigación, por lo que no se tratarán aquí. La confianza en la consulta al profesional es que vamos a dar una respuesta con demostración científica. En el resto de los casos podemos acompañarlos, cuidar los riesgos. No debemos validar los intentos comerciales ante familias que, en su desesperación, a veces ponen en juego la vida y el desarrollo futuro del niño.
En el equipo es importante contar con un neurólogo o psiquiatra infanto-juvenil, con experiencia en desarrollo. Ellos deben conocer las estrategias que tienen evidencia de eficacia, para agregar en cada etapa. Además, realizar el control farmacológico de acuerdo con la especialidad y la comorbilidad. Es muy beneficioso contar con un pediatra con formación en neurodesarrollo, que acompañe a la familia en las distintas etapas y haga un seguimiento global, no sólo de las intercurrencias.
Es indispensable colaborar en redes. La comunidad ECHOAUTISM, de la Universidad de New México, es una organización mundial para mejorar la accesibilidad de las familias al tratamiento, rama de ECHO.org, con evidencia de eficacia23.
Es necesario formar redes con las familias, promover que se cumplan los derechos y promulgar leyes para asegurar los tratamientos. En la Argentina, las asociaciones de padres, lograron a través de la Ley de Discapacidad, la cobertura completa de las terapias y apoyos para la inclusión escolar. Los seguros sociales administran los recursos con el reintegro del Estado. Si bien parece un gasto excesivo, estos individuos que hoy se preparan y ya están trabajando, reducen el presupuesto del Estado, como se describe en la introducción.
Hay que diseñar las prioridades en conjunto con la familia, el equipo y la escuela. Son muchos años de interacción, los profesionales podemos acompañar durante una etapa y transferir a otros especialistas en la siguiente.
Aportes de una experiencia en latinoaméricaExisten pocos trabajos con estas intervenciones en Latinoamérica. Describimos la síntesis de una muestra de 100 jóvenes con TEA seguidos durante 2 a 12 años en Argentina, de los cuales 86 habían recibido MICC al menos por veinticuatro meses. Las sesiones se realizaron en forma individual en domicilio o centro terapéutico. Los 14 restantes eran adultos jóvenes que habían sido diagnosticados recién en la vida adulta, con un rendimiento escolar normal, por lo que sus tratamientos eran inespecíficos.
Al último control, la media era de 23 años de edad, con una relación varón/mujer 4,5/1 (Tabla 5). Los diagnósticos eran según criterios clínicos del DSM, Escala de Observación de Diagnóstico en Autismo (ADOS, por sus siglas en inglés) y nivel de discapacidad de acuerdo con el cociente adaptativo según la escala de Vineland, de acuerdo con las recomendaciones actuales15,24.
Razón varones/mujeres y edades según nivel cognitivo, de una población de 100 jóvenes y adultos EA en seguimiento local
| Grupos según nivel cognitivo | CI >70 | DI leve | DI M-S | TOTAL |
|---|---|---|---|---|
| N | 57 | 19 | 24 | 100 |
| Sexo: razón varón/mujer | 44/13: 3,4 | 15/4: 3,75 | 23/1: 23 | 82/18: 4,5 |
| Edad x (rango) | 24 (17-50) | 20 (17-24) | 25 (17-41) | 23 (17-50) |
DI: déficit intelectual.
DI M-S: déficit intelectual moderado a severo.
Se consideraron 3 grupos: 57% tenían rendimiento cognitivo normal, 19% déficit intelectual leve, con verbalizaciones mínimas y 24% discapacidad moderada o severa, con ausencia de lenguaje verbal o escasa comunicación. Un 79% presentaba alguna comorbilidad, como déficit de atención, hiperactividad, irritabilidad, conductas de ansiedad o síntomas obsesivos. A nivel neurológico el 11% sufría epilepsia. Recibían tratamiento farmacológico el 60%, con mayor frecuencia aquellos con discapacidad moderada y severa, como se detalla en la tabla 6.
Funcionamiento adaptativo, comorbilidades conductuales, epilepsia y tratamiento farmacológico según grupos por nivel cognitivo de una población de 100 jóvenes y adultos EA en seguimiento local
| Grupos según nivel cognitivo | CI> 70 (N:57) | DI (N:19) | DI M-S (N:24) | Total (N:100) |
|---|---|---|---|---|
| Cociente adaptativo X | 89 | 62 | 40 | 71 (20-130) |
| Comorbilidades conductuales (n (%)) | 44 (77%) | 17 (89%) | 17 (71%) | 78 (78%) |
| Epilepsia (n (%)) | 6 (10%) | 1 (0,05%) | 4 (16%) | 11 (11%) |
| Medicación (n (%)) | 17 (29%) | 10 (52%) | 19 (79%) | 46 (46%) |
Se analizó el grado de estudio, empleo, autonomía y relaciones interpersonales alcanzadas en la mayoría de edad, luego del tratamiento (Tabla 7). Del grupo con rendimiento cognitivo normal, el 91% completó escuela secundaria. Entre ellos, 18 estaban cursando o habían completado formación terciaria o universitaria. Las áreas profesionales preferidas fueron en orden de frecuencia: arte y diseño gráfico 7, informática 3, ciencias biológicas y médicas 3, idiomas 2, ciencias económicas 1 y áreas periciales 1. Sobre la interacción social, 11 mantenían o habían sostenido relaciones de pareja. Cuatro de ellos tenían hijos. Solo 5 vivían en forma independiente.
Perfil relacional, inclusión educativa, laboral y autonomía por niveles adaptativos
| Nivel estudio y trabajo | CI>70 (N) | Déficit leve (N) | Déficit moderado/severo (N) | Total |
|---|---|---|---|---|
| Nivel estudio | ||||
| Terciario o universitario completo o incompleto | 18 | 0 | 0 | 18 |
| Secundario completo | 34 | 9 | 3 | 46 |
| Primario completo | 3 | 7 | 4 | 14 |
| Escolaridad especial o centro terapéutico | 2 | 3 | 17 | 22 |
| Adultos mayores de 21 años | 19 | 10 | 16 | 45 |
| Situación Laboral | ||||
| Trabajo | 18 | 4 | 0 | 22 |
| Tiempo completo | 7 | 0 | 0 | |
| Tiempo parcial | 8 | 0 | 0 | |
| Con apoyos | 3 | 4 | 0 | 7 |
| Empleo independiente | 15 | 0 | 0 | 15 |
| Situación familiar | ||||
| Pareja | 11 | 0 | 0 | 11 |
| Hijos | 4 | 0 | 0 | 4 |
| Vivienda independiente | 5 | 0 | 0 | 5 |
En el grupo con déficit leve había 19 jóvenes. Poseían menor fluidez lingüística, con más comorbilidades y requerimiento farmacológico. Respecto el nivel académico, casi la mitad había completado inclusión en escolaridad secundaria y los restantes, primaria. Un 25% estaban en empleos con apoyo, como en cocina, jardinería o trabajos administrativos.
Un cuarto adicional tenía déficit cognitivo moderado o severo. La frecuencia de comorbilidades era mayor y el 79% recibía tratamiento farmacológico. También la epilepsia era más prevalente. En comunidades pequeñas, si bien los niveles de autonomía caían de manera significativa con el grado de discapacidad intelectual, lograron una mayor inclusión a nivel cualitativo. Aunque había menos acceso a profesionales expertos, eran aceptados y podían desplazarse por su zona de residencia.
Comentarios y conclusionesLa diferencia entre la evolución con tratamientos usuales versus con eficacia óptima ha sido demostrada con suficientes evidencias. El estudio europeo ESCAP, analizó los componentes fundamentales de todo tratamiento y expuso los trabajos que demuestran su factibilidad en poblaciones con adversidad socioeconómica. Asimismo, coincidió en la importancia del rol profesional en la coordinación del tratamiento para mejorar el pronóstico25. En ese sentido, la capacitación específica de docentes es fundamental para mejorar la evolución y es un recurso factible en nuestro medio, como se detalla en otro trabajo publicado recientemente por nuestro equipo26.
En relación con las trayectorias con MICC, del estudio de Lord et al.14 68% de los jóvenes con nivel adaptativo normal tenían empleo versus 31% de nuestro grupo local. Para aquellos con discapacidad intelectual, trabajaba con apoyos el 19%, similar al 21% de nuestra muestra. Por otro lado, 38% vivían en forma independiente contra el 10% de nuestra población. Hay que tener en cuenta que la accesibilidad es menor en Latinoamérica, por lo que sería una justa comparación con la población general27.
Como futuras direcciones, las organizaciones de padres y pacientes en Latinoamérica deberían presionar por suficientes leyes y recursos de salud. La gravedad que representa el autismo tratado de manera insuficiente genera altos gastos para los Estados. Esto podría prevenirse de manera significativa con intervenciones efectivas6.
Es fundamental conocer e implementar los ingredientes de un tratamiento eficaz en autismo. Está en las manos de los profesionales y de la comunidad de Latinoamérica, la autonomía y la calidad de vida de dichos pacientes28.
Declaración de conflicto de interésLa autora no presenta conflictos de interés.