La infección por SARS-CoV-2 tiene una relación muy importante con la patología cardiovascular. Desde el inicio de la pandemia se objetivó una relación estrecha entre la comorbilidad cardiovascular y un peor pronóstico de los pacientes COVID-19. El estudio de la fisiopatología de la infección por SARS-CoV-2 y la enfermedad cardiovascular sugieren varias hipótesis concomitantes: el daño miocárdico directo por el virus, la hipoxemia secundaria a la insuficiencia respiratoria, la respuesta inflamatoria a la infección y/o los fenómenos tromboembólicos. El daño cardiovascular se puede manifestar en la fase aguda de la infección con cuadros de infarto agudo de miocardio, miocarditis, arritmias…, durante esta fase los procedimientos de Cardiología Nuclear no han tenido un papel determinante en el diagnóstico y manejo de estos pacientes. En cambio, en la fase subaguda de la infección y en el síndrome del COVID post-agudo la Cardiología Nuclear parece ofrecer luz a lo que sucede en el sistema cardiovascular en esta fase de la enfermedad.
La pandemia de la COVID-19 ha representado un gran reto para los sistemas de salud constatándose una reducción importante de pruebas diagnósticas no urgentes con el objetivo de disminuir el riesgo de transmisión a pacientes y personal sanitario. La Cardiología Nuclear no ha sido una excepción. Además de la priorización de pruebas urgentes/preferentes y las medidas generales de screening, higiene y distancia, los principales organismos y sociedades científicas de Medicina Nuclear y Cardiología Nuclear han elaborado recomendaciones y guías para su práctica segura introduciendo notables cambios en los protocolos SPECT de perfusión miocárdica.
SARS-CoV-2 infection has a very important relationship with cardiovascular disease. Since the beginning of the pandemic, a close relationship has been observed between cardiovascular comorbidity and a worse prognosis in COVID-19 patients. The study of the pathophysiology of SARS-CoV-2 infection and cardiovascular disease suggests several concomitant hypotheses: direct myocardial damage by the virus, hypoxemia secondary to respiratory failure, inflammatory response to infection and/or thromboembolic phenomena. Cardiovascular damage can manifest in the acute phase of infection with acute myocardial infarction, myocarditis, arrhythmias..., during this phase Nuclear Cardiology procedures have not played a determining role in the diagnosis and management of these patients. On the other hand, in the subacute phase of the infection and in the post-acute COVID syndrome, Nuclear Cardiology seems to shed light on what happens in the cardiovascular system in this phase of the disease.
The COVID-19 pandemic has represented a great challenge for health systems, with a significant reduction in non-urgent diagnostic procedures with the aim of reducing the risk of transmission to patients and health personnel. Nuclear Cardiology has not been an exception. In addition to the prioritization of urgent/non-deferrable procedures and general screening, hygiene and distance measures, the main organizations and scientific societies of Nuclear Medicine and Nuclear Cardiology released recommendations and guidelines for safe practice, introducing significant changes in myocardial perfusion SPECT protocols.
La relación entre la infección por SARS-CoV-2 y la patología cardiovascular (PCV) no es anecdótica. Los primeros estudios publicados por grupos de expertos chinos describían la PCV como una comorbilidad común en los pacientes con COVID-19 siendo mayor la relación en aquellos pacientes con un cuadro clínico de la enfermedad más severo: pacientes que requerían de ingreso hospitalario, ingreso en UCI o no sobrevivientes1. El metaanálisis publicado por Jing Yang et al., que incluía 8 estudios chinos con un total de 46.248 pacientes infectados, mostró que las comorbilidades más frecuentes eran la hipertensión (17%), la diabetes mellitus (8%) y la PCV (5%). Aunque según lo publicado hasta el momento no quedaba aclarado el mecanismo de asociación, describiendo como potenciales causas la mayor prevalencia de PCV en pacientes de edad avanzada, alteraciones del sistema inmune o niveles elevados de angiotensina 2; incluso se sugirió que los pacientes con PCV tuvieran una mayor predisposición por la COVID-192.
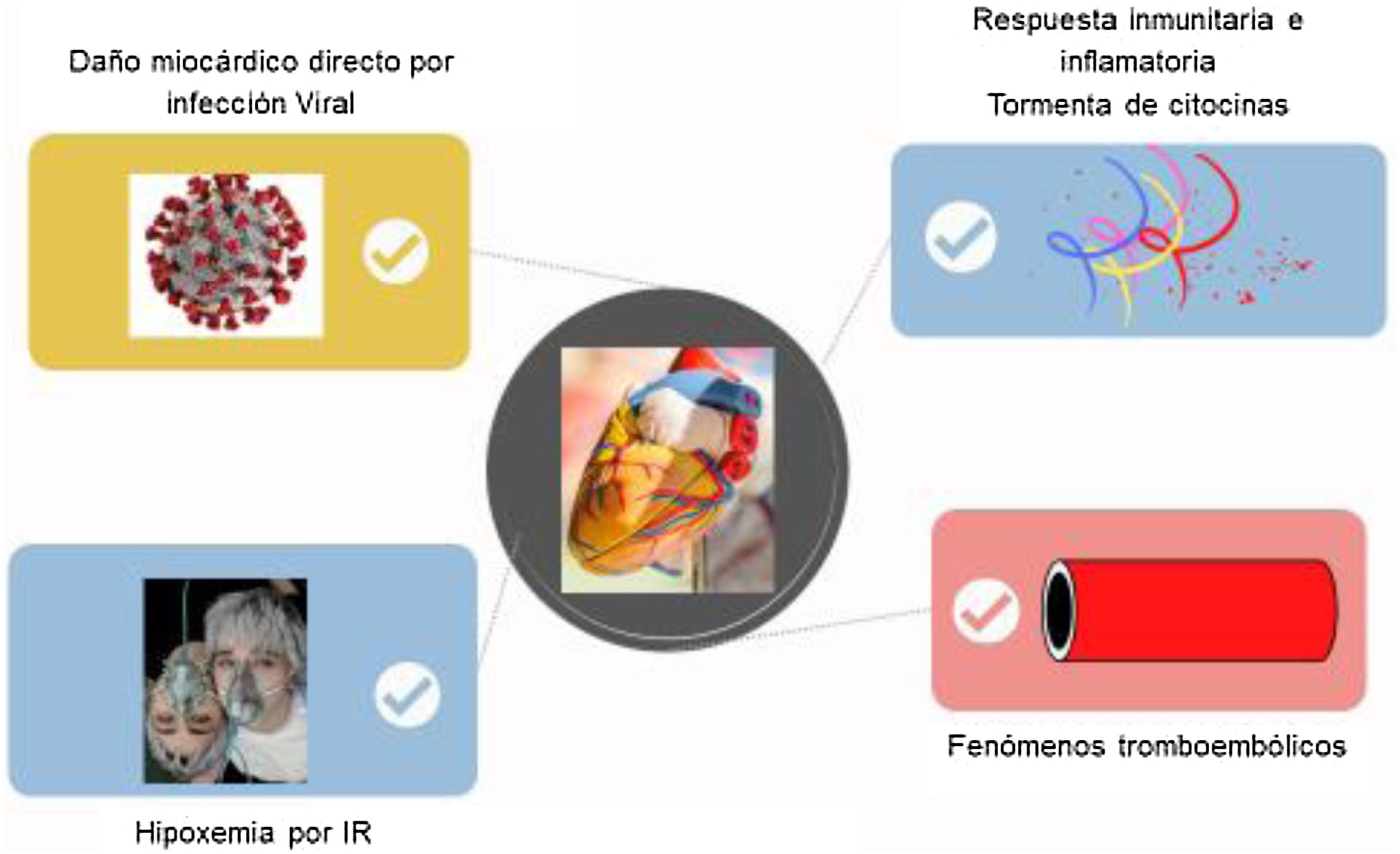
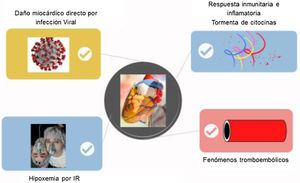
En base a los datos clínicos conocidos y a la evidencia previa a la respuesta del sistema inmunitario a los coronavirus conocidos hasta el momento, se han desarrollado diferentes teorías del mecanismo fisiopatológico causante de las complicaciones cardiovasculares de la COVID-19. Debemos recordar que la proteína S del SARS-CoV-2 capaz de mediar la unión con el receptor y fusionarse con la membrana celular de las células epiteliales coincide genómicamente en un 80% con la proteína S del SARS (virus del síndrome respiratorio agudo grave), por lo que usan el mismo receptor: la enzima de la conversión de la angiotensina 2 (ECA-2)3. Así pues, las teorías más relevantes del daño cardiovascular son principalmente cuatro, teniendo en cuenta que no son excluyentes e incluso pueden existir sinergias entre ellas4 (fig. 1). La primera sería el daño miocárdico directo por la infección viral. La miocarditis aguda es una complicación conocida de las infecciones virales. Existen casos descritos de miocarditis fulminante en pacientes con COVID-19. Aunque no se han podido demostrar partículas virales en las biopsias miocárdicas de las necropsias de pacientes con COVID-19, se cree que puede actuar de forma parecida al SARS en 2002 cuando se objetivaron fragmentos de ARN viral hasta en un 35% de las muestras. La infección del
SARS-CoV-2 podría ser directa de cardiomiocitos mediada por ECA-2, con lisis celular y activación de la respuesta inmunitaria innata con liberación de citocinas proinflamatorias.
La segunda, el daño miocárdico secundario a la hipoxemia por la insuficiencia respiratoria. El daño tisular y los procesos inflamatorios secundarios con vasodilatación, permeabilidad endotelial y reclutamiento leucocitario provocando un mayor daño pulmonar sería causa de hipoxemia y estrés cardiovascular, lo que podría provocar un daño miocárdico con elevación de marcadores.
La tercera, la respuesta inmunitaria e inflamatoria secundaria a la infección, más conocida como tormenta de citocinas. La invasión celular por SARS-CoV-2 provoca una reacción inmunitaria ineficaz pero amplificada, con liberación de citocinas inflamatorias que puede resultar en reacción inflamatoria sistémica, sepsis y daño multiorgánico, en el caso del miocardio se cree que esta sería la causa de la miocarditis.
Y por último, los fenómenos tromboembólicos. El estado protrombótico ha estado altamente descrito en los pacientes con COVID-19. Este estado sería causante de la inestabilidad y rotura de la placa aterosclerótica sumado a la supresión de la expresión de la ECA-2 por aumento de la angiotensina-2, que genera el estrés oxidativo, la disfunción endotelial y la vasoconstricción relacionadas con la inestabilidad de la placa. A todo ello, se le añadiría el efecto viral directo en las células endoteliales y pericitos vasculares.
El daño cardiovascular producido tiene su traducción en los marcadores bioquímicos. Los biomarcadores de daño cardiomiocítico como la NT-pro-BNP o el óxido nítrico (NO) son importantes tanto en el diagnóstico como en el pronóstico de patología cardiovascular asintomática o en estadios iniciales5. Se ha visto que estos se encuentran alterados en pacientes con COVID-19 agudo e incluso en el síndrome COVID-19 postagudo, habiéndose descrito niveles elevados de NT-pro-BNP y disminuidos de NO, que parecen correlacionarse con un peor pronóstico de los pacientes6. Del mismo modo, la elevación de la troponina cardiaca como marcador de daño miocárdico es un predictor pronóstico en pacientes COVID-197. Aunque como demostró el grupo de Bardají se comporta de manera similar a otros procesos clínicos asociados con posible afectación cardiaca en ausencia de infarto miocárdico tipo 18.
Todo ello tiene diferente traducción clínica dependiendo de la fase de la enfermedad en la que nos encontremos. En la fase aguda, el daño cardiovascular se suele presentar como síndrome coronario agudo, miocarditis, arritmia o tromboembolismo, incluso insuficiencia cardiaca (IC) y choque cardiogénico9. Mientras que en la fase postaguda (entre las 3 semanas y 2 meses después de la fase aguda), los pacientes suelen presentar palpitaciones, dolor torácico, fatiga asociada al esfuerzo o arritmias. En esta fase la complicación más frecuente es la miocarditis con un 7% de mortalidad10 (tabla 1).
La revisión bibliográfica del tema muestra los posibles beneficios de la cardiología nuclear en el diagnóstico y manejo de algunos de estos cuadros clínicos. La miocarditis es una enfermedad caracterizada por la inflamación del tejido miocárdico, su etiología puede ser infecciosa o no infecciosa. En el caso de causa infecciosa puede ser debida a infecciones por virus, bacterias, hongos o protozoos, siendo la causa vírica la más frecuente. Los patógenos virales más frecuentes son el virus Coxackie, parvovirus B19, virus influenza y los coronavirus, lo que incluye el SARS-CoV-2. El gold standard para el diagnóstico de la miocarditis es la biopsia endomiocárdica aunque su realización es infrecuente, su sensibilidad es baja y su tasa de falsos negativos se eleva en el caso de afectaciones parcheadas11. Por ello, el manejo diagnóstico de estos pacientes se suele basar en una exhaustiva exploración clínica y física, biomarcadores cardiacos, electrocardiograma y estudios de imagen no invasivos12. De hecho, en el caso de la miocarditis causada por COVID-19, la guía de la European Society of Cardiology no recomienda la biopsia endomiocárdica y se inclina al uso de la imagen cardiaca para realizar el diagnóstico13. Debido a su bajo coste, la accesibilidad en la cabecera de la cama del paciente y su portabilidad, la ecocardiografía transtorácica es la primera modalidad de técnica de imagen indicada en la sospecha de miocarditis en los pacientes con COVID-19, como además recomienda el grupo de trabajo de enfermedades miocárdicas y pericárdicas de la European Society of Cardiology14 y de hecho es la que extensamente se ha utilizado en la fase aguda de la pandemia, en especial en los pacientes con necesidad de soporte vital.
La asociación de la infección COVID-19 con la enfermedad respiratoria pulmonar y el tromboembolismo pulmonar ha hecho que la TC con contraste yodado (CI) haya sido una herramienta muy utilizada durante la pandemia. La técnica de TC con CI en fase tardía podría se útil en la caracterización del tejido en pacientes con COVID-19 y sospecha de miocarditis15. Ha habido alguna experiencia al respecto pero con muy pocos pacientes estudiados16. Aunque es ampliamente conocido que la TC con CI retardado es aún inferior a los resultados obtenidos mediante resonancia magnética nuclear (RMN)17. Así pues, la RMN cardiaca es la técnica de imagen no invasiva gold standard para el diagnóstico de la miocarditis. Debemos saber que la RMN cardiaca tiene sus limitaciones debido a la duración del estudio y a posibles restricciones del paciente como pueden ser arritmias, incapacidad para la realización de apneas, claustrofobia, implantes metálicos o la alergia al contraste, además de su dificultad en pacientes COVID intubados. Por lo que los expertos recomiendan la realización de estudios cortos dirigidos y una vez el paciente se encuentre estable y no sea infeccioso realizar estudios más largos para descartar fenómenos fibróticos18. En el caso de la cardiología nuclear, se ha utilizado la 18F-FDG-PET en pacientes en los que otras técnicas estaban contraindicadas como en el caso de pacientes con válvulas protésicas. El papel de la PET/TC en el estudio de miocarditis por COVID-19 no está todavía claro, el estudio COSMIC-19 liderado por Alam et al. pretende dar respuesta a estas incógnitas siendo el primer estudio que compare las diferentes técnicas de imagen, en especial la 18F-FDG-PET/TC frente a la RMN en la valoración de la miocarditis19. Este estudio también mostrará el papel de la 18F-FDG-PET/TC en la valoración de los grandes vasos y los casos descritos de vasculitis donde la 18F-FDG-PET/TC también podría aportar información al respecto e incluso, como en el caso de otras patologías, ser marcadora de respuesta al tratamiento. Todas estas incógnitas ponen en valor el trabajo de investigación necesario aún pendiente en esta patología infecciosa.
En el momento actual de la pandemia, seguramente lo más interesante sean los hallazgos relacionados con el llamado síndrome COVID-19 postagudo, caracterizado por pacientes que después de la fase aguda de la infección de la COVID-19 sufren de palpitaciones, dolor torácico, fatiga asociada al esfuerzo e incluso arritmias10. Sariçamet et al. estudiaron los pacientes que habían pasado una infección aguda por COVID de 3 semanas a 2 meses previas: un total de 105 pacientes, 40 asintomáticos y 65 sintomáticos, todos ellos con estructura cardiaca normal y troponinas negativas. Los pacientes sintomáticos mostraban niveles elevados de NT-pro-BNP y disminuidos de NO. A todos los pacientes se les realizó una ecografía transtorácica estando alterada únicamente en 2 pacientes del grupo sintomático. Realizaron únicamente 15 RMN cardiacas sin observarse alteraciones en ninguna de ellas y de estos pacientes solo en 5 se les realizó una PET/TC cardiaca observando en todos ellos hiperfijaciones parcheadas de 2-[18F]FDG. Todo ello apuntaría a que la 18F-FDG-PET/TC podría dar una mayor orientación fisiopatológica de este cuadro o ayudar en el diagnóstico y manejo de estos pacientes6. Aunque debemos decir que es necesario ser prudentes con estos resultados y son necesarios mayores estudios ya que la evidencia actual es muy limitada y su metodología no queda del todo clara ya que se desconoce si existe una correcta preparación del paciente para el estudio cardiaco.
Aunque el síndrome coronario agudo ha sido poco frecuente como presentación inicial de la COVID-19, se ha descrito que incluso puede afectar a pacientes con arterias coronarias sanas20. Se cree que la disfunción endotelial, la progresión de la formación de la placa de ateroma, factores emocionales o la hipoxia pueden ser la causa de una disfunción del sistema nervioso autónomo caracterizada por un aumento del sistema simpático, aumentando el tono vascular y provocando una inestabilidad de la placa de ateroma, junto a factores inflamatorios sistémicos que también afectan a la estabilidad de la placa, todo ello según el conocimiento actual de la enfermedad21.
En cambio, en el caso de la COVID persistente el dolor torácico suele ser un síntoma recurrente junto a la disnea. Existen diferentes estudios de imagen que han demostrado una relación de estos síntomas, en especial, el dolor torácico con la afectación coronariavascular. Por ejemplo, el caso descrito por Vallejo et al.22 en el que una mujer sin antecedentes cardiológicos previos acude a la consulta por la presencia de dolor torácico un mes después de recuperarse de la COVID-19. Los investigadores objetivaron la presencia de isquemia microvascular mediante la RMN cardiaca con adenosina. Agarwal et al. describe el caso de un hombre joven con disnea persistente al esfuerzo siendo diagnosticado de IC por infarto extenso pos-COVID sin presencia de enfermedad coronaria23.
Como bien sabemos, la gammagrafía de perfusión miocárdica es una herramienta de imagen fundamental para el diagnóstico de la isquemia y del riesgo cardiovascular. Araz et al. han demostrado que los estudios de perfusión miocárdica también son una buena herramienta para la valoración de pacientes con el síndrome de COVID persistente, en especial aquellos que presentan dolor torácico o disnea21. En su estudio retrospectivo valoraron el grupo de pacientes COVID-19 respecto a un grupo control demostrando que existía un mayor número de estudios patológicos en los pacientes con antecedentes de infección por COVID-19, incluso en aquellos que no presentaban antecedentes de patología cardiovascular. Además, la necesidad de un estudio invasivo de las arterias coronarias o de tratamiento también fue mayor en el grupo COVID-19 respecto al grupo control. En un sentido similar se declina el estudio de Ibrahim et al. En este caso, estudiaron la reserva de flujo miocárdico mediante PET en un estudio prospectivo de pacientes infectados previamente por COVID-19 y un grupo control sin infección conocida. Los pacientes fueron emparejados por edad, sexo y factores de riesgo cardiovascular. Los autores observaron una mayor tasa de reducción de la reserva de flujo miocárdico como marcador de peor pronóstico, ya que se correlacionaba con una mayor tasa de eventos cardiacos24. Necesitamos un mayor número de estudios para conocer mejor la fisiopatología de estos cuadros y tener una mayor evidencia científica para el manejo de los pacientes y ofrecerles un tratamiento adecuado y un mejor pronóstico. Las técnicas de cardiología nuclear en el estudio de la perfusión miocárdica y riesgo cardiovascular están ampliamente validadas y extendidas, por lo que podrían ofrecer una ventana muy interesante para el estudio de estos pacientes. En nuestra humilde opinión, un mayor esfuerzo se debe realizar respecto a la PET cardiaca para poder ofrecer esta herramienta a nuestros pacientes con la tecnología actual, tanto en lo que se refiere a equipamientos como radiofármacos en base a la evidencia científica y dentro del entorno europeo en el que nos encontramos.
Así pues, desde el conocimiento científico actual, podemos concluir que las técnicas de cardiología nuclear no son las más indicadas o de elección en la fase aguda del COVID-19. Los pacientes que suelen tener asociada patología cardiaca suelen ser pacientes complicados y en riesgo vital a los que es difícil aplicar las técnicas de medicina nuclear (MN), debido a que suelen ser pruebas largas y de difícil empleo en este tipo de pacientes que muchas veces no pueden ser trasladados a los servicios de MN debido a su alta fragilidad. En cambio, la cardiología nuclear tiene un papel en la detección de patología inflamatoria e isquémica en el síndrome post-COVID. Es de vital importancia conocer ampliamente los cuadros clínicos asociados a la patología cardiovascular en los pacientes con COVID-19, para tener una correcta sospecha clínica y poder aplicar la mejor técnica con los mejores resultados esperables. Para ello, es importante la valoración interdisciplinar y la aplicación de la mejor técnica con un análisis integrado y holístico de todos los hallazgos. Necesitamos seguir investigando en las técnicas de CN, en especial las técnicas híbridas SPECT/TC, PET/TC y PET/RM que pueden aportar mucha información para prevenir y manejar las posibles complicaciones cardiovasculares secundarias a la infección por SARS-CoV-2 como puede ser la IC con las implicaciones socioeconómicas que esta patología puede causar a nuestra sociedad.
Impacto en la práctica de la cardiología nuclearLa pandemia por COVID-19ha supuesto un reto sin precedentes para todos los sistemas de salud a nivel global conllevando una drástica reducción en la realización de procedimientos no urgentes con el objetivo de disminuir el riesgo de transmisión a pacientes y personal sanitario. Los procedimientos no urgentes, incluyendo los cardiacos diagnósticos y terapéuticos han sido diferidos en el tiempo o directamente cancelados25–27. La enfermedad cardiovascular permanece como la causa principal de morbilidad y de mortalidad tanto en países de ingresos altos como en países de ingresos medios o bajos y su pronóstico está íntimamente asociado al diagnóstico precoz y a las terapias basadas en la evidencia. Así, los retrasos diagnóstico-terapéuticos han producido un aumento significativo de la mortalidad por cardiopatía isquémica y procesos hipertensivos25 a nivel global.
La División de Salud Humana de la Agencia Internacional de Energía Atómica (IAEA) de la Organización de Naciones Unidas puso en marcha en 2020 un cuestionario online muy detallado dirigido a todos los países miembros para conocer la magnitud de la reducción en procedimientos cardiacos diagnósticos (no invasivos e invasivos). El grupo que lo llevó a cabo es conocido como INCAPS-COVID respondiendo las siglas del primer término a IAEA Noninvasive Cardiology Protocols Study. En respuesta, se obtuvieron datos de 909 centros de 108 países, siendo 27 los investigadores españoles participantes. Desde marzo de 2019 hasta abril de 2020 se constató una reducción del 64% en todos los procedimientos diagnósticos y un 73% en los estudios de estrés de MN siendo mayor la reducción observada en la modalidad SPECT comparada con la modalidad PET26.
Con los datos del cuestionario se obtuvieron además análisis enfocados a Italia, Europa, Estados Unidos, Oceanía, Asia y Sudamérica respectivamente27–32. En el estudio de Europa los países se dividieron en 4 bloques: oeste, sur (incluye a España), norte y este y se observó una mayor reducción de procedimientos en el bloque sur y en los países con menor producto interior bruto27.
Recomendaciones para la realización de las exploraciones de cardiología nuclearEn la pandemia COVID-19 España resultó muy afectada con 98 casos por 100.000 habitantes y un 10% de mortalidad en el pico de la primera ola durante el confinamiento general.
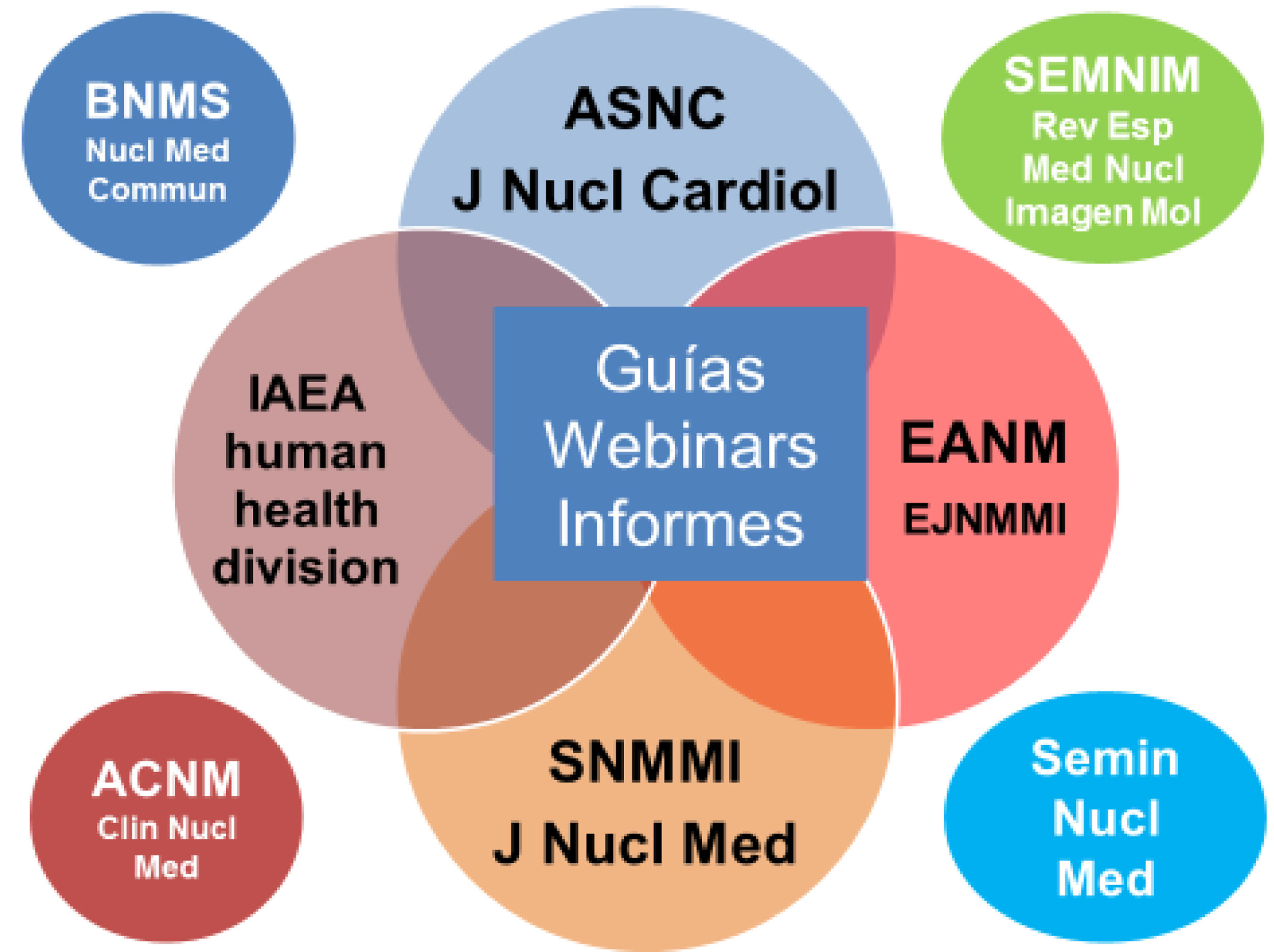
La atención a los pacientes con COVID-19 tanto en España como a nivel global requirió la creación de infraestructuras sanitarias y la adaptación de las ya existentes. Para continuar prestando servicio con garantías se hizo necesario implementar cambios y tomar precauciones en la asistencia sanitaria a todos los niveles, incluyendo los procedimientos de MN y de CN. Las sociedades y organizaciones científicas de MN y CN elaboraron recomendaciones y guías para la práctica segura de nuestros procedimientos durante los peores momentos de la pandemia que nos llegaron en forma de guías, webinars y publicaciones online (fig. 2). Las medidas básicas incluían la priorización de pruebas urgentes, realizar screening de síntomas y test de COVID antes del procedimiento, higiene meticulosa de espacios/superficies y lavado de manos, distancia física y uso de equipos de protección individual25 además de las modificaciones en la realización de los estudios que veremos más adelante. También guiaron la reintroducción de los procedimientos de MN y CN no urgentes a medida que la pandemia fue remitiendo hasta llegar al estado pandémico crónico en que nos encontramos.
Así, en marzo de 2020, pocas semanas tras la declaración de la pandemia, la British Society of Nuclear Medicine publicó online una guía básica para la prevención y el control de la infección en los servicios de MN33. Además de las medidas generales ya mencionadas, la guía incluía una clasificación por prioridad clínica de los procedimientos de MN en 3 categorías:
- 1.
No cancelables/demorables.
- 2.
A discutir con el facultativo clínico peticionario antes de realizar o cancelar/demorar.
- 3.
Directamente cancelables/demorables.
El estudio de perfusión miocárdica por dolor torácico agudo se encontraba entre las pruebas que no debían ser diferidas ni canceladas así como la ventriculografía isotópica (MUGA) en pacientes oncológicos. Los estudios de perfusión miocárdica de rutina estaban en el grupo 2 y la amiloidosis cardiaca ([99mTc]Tc-DPD), inervación y viabilidad con 201Tl en el grupo 3. Poco después se publicó la guía y un editorial en Nuclear Medicine Communications34,35 ampliando detalles sobre los cambios a realizar en las instalaciones y protección de pacientes y personal e introduciendo ligeras modificaciones en la clasificación por prioridad clínica de los procedimientos de MN sin cambios en la CN. Posteriormente, la American Society of Nuclear Cardiology (ASNC) consensuó una clasificación por prioridad clínica similar, principalmente en pacientes sin COVID-19, también con 3 categorías36:
- 1.
Realizar sin demora.
- 2.
Posponer 2-4 meses.
- 3.
Posponer>4 meses.
Además del dolor torácico agudo en sus diferentes formas clínicas se incluyen en la prioridad 1 los estudios de perfusión miocárdica preoperatorios para valorar isquemia en pacientes con riesgo moderado-alto en casos de cirugía urgente y cuando hay opción de revascularización y en casos seleccionados de cirugía de trasplante hepático. La angina estable sin plan de revascularización urgente tiene prioridad 2 o 3 según el caso. Los estudios de amiloidosis cardiaca con [99mTc]Tc-PYP pueden tener prioridad 1 en casos seleccionados y los estudios PET con 2-[18F]FDG para sarcoidosis o endocarditis/infección dispositivos son de prioridad 1 en la evaluación inicial, pero no en el seguimiento. Los estudios MUGA relacionados con quimioterapia cardiotóxica tienen prioridad 1 tanto antes del inicio como durante el seguimiento. En cualquier caso la realización de los estudios seguirá los criterios de uso apropiado y se basará en el juicio clínico, la urgencia en la toma de la decisión y el beneficio esperado en el manejo del paciente a corto plazo36.
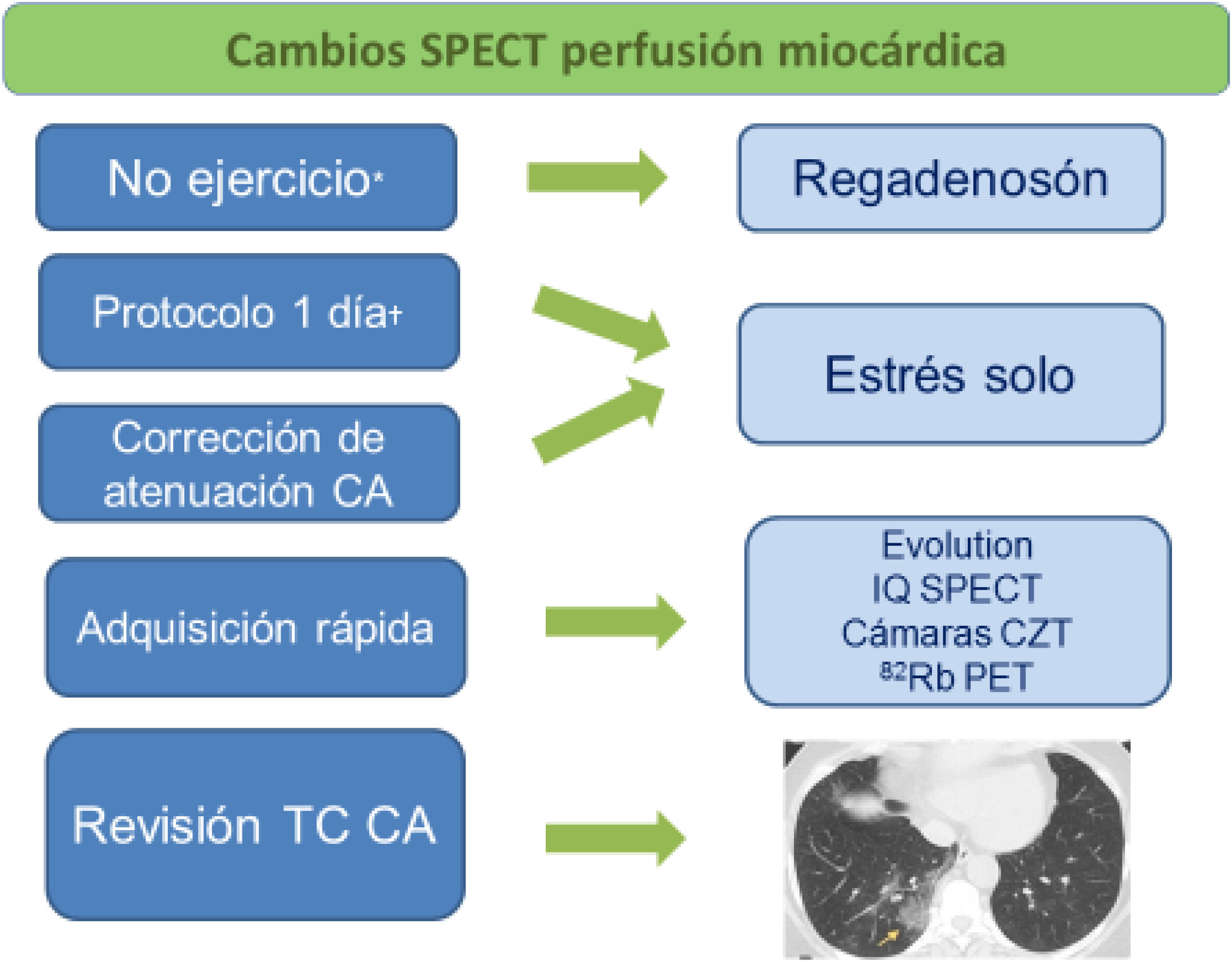
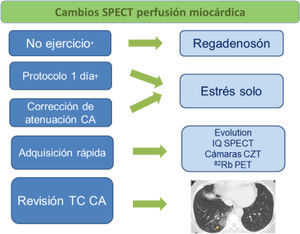
También en marzo de 2020 ASNC presentó un webinar con profesionales de China y Singapur, primeras zonas del globo en sufrir los efectos de la pandemia, enfocado a la práctica de la CN y en especial al estudio de perfusión miocárdica37. Ya en ese momento se recomendaba realizar estrés farmacológico con agentes vasodilatadores para evitar la exposición a gotículas provocadas por la respiración intensa propia del ejercicio físico, aunque es necesario destacar que es posible realizar ergometrías (con o sin MN) de forma segura con equipos de protección. Asimismo, se daba preferencia a los protocolos de adquisición cortos y se proponía la revisión sistemática de la TC de corrección de atenuación de las SPECT/TC y PET/TC en busca de posibles hallazgos COVID-19. La revisión de la TC torácica con ventana de pulmón antes de despedir al paciente podría poner de manifiesto opacidades en vidrio deslustrado y condensaciones a menudo multilobares, redondeadas, posteriores y periféricas características de la infección, así como broncogramas aéreos y engrosamiento de septos lobares25,38. Dado que los estudios PET de perfusión miocárdica tienen escasa presencia en nuestro medio, los protocolos cortos se refieren básicamente a las gammacámaras de cadmio/cinc/telurio (CZT) y en el caso de las gammacámaras convencionales a la modalidad con colimador multifocal IQ SPECT y los softwares especiales. En abril de 2020 en un webinar multisociedad organizado por IAEA se confirmaron estas recomendaciones39. Previamente, en marzo de 2020, IAEA había emitido un webinar40 para la práctica segura de la MN en su conjunto en el que participó un panel internacional de expertos que posteriormente se publicó en el European Journal of Nuclear Medicine and Molecular Imaging41. En mayo de 2020 se publicó un comunicado de ASNC y Society of Nuclear Medicine and Molecular Imaging (SNMMI)36 que añadía el uso preferente de regadenosón por su protocolo rápido y eficiente así como el uso de la modalidad PET (cuando estuviera disponible) frente a SPECT igualmente por su menor duración. Destacamos que en caso de no disponibilidad de regadenosón, pueden utilizarse la adenosina y el dipiridamol con sistemas de infusión más largos que permitan mantener una mayor distancia con el paciente. También se recomendaba el protocolo de un 1 día en modalidad estrés/reposo para evitar el desplazamiento de pacientes en días diferentes y obviar la fase de reposo cuando la fase de estrés fuera normal (protocolo estrés solo). Se debe resaltar que el uso de la TC de corrección de atenuación disminuye el porcentaje de estudios dudosos y por tanto ayuda a obviar estudios de reposo innecesarios. El Grupo de Trabajo de CN (GTCN) de la Sociedad Española de Medicina Nuclear e Imagen Molecular (SEMNIM) trasladó sus recomendaciones en un comunicado en julio de 202042. Estas incluían las anteriormente mencionadas y además insistían en el valor para los cardiólogos ecocardiografistas del estudio MUGA en pacientes oncológicos y la PET/TC con 18F-FDG en pacientes con sospecha de endocarditis/infección de dispositivos intracardiacos como primera opción para evitar la cercanía con el paciente que supone la ecocardiografía transesofágica.
A medida que la pandemia fue remitiendo en 2020 se publicó un comunicado conjunto de ASNC, IAEA y SNMMI para el restablecimiento de forma segura de los procedimientos de CN no urgentes43 en los que se mantenían las recomendaciones anteriores aunque se empezaba a plantear la posibilidad de realizar el protocolo de 2 días en pacientes ambulatorios para reducir su tiempo de permanencia en las instalaciones. Posteriormente, en 2022 se ha publicado un nuevo informe conjunto sobre la transición de un estado pandémico a un estado endémico crónico44. Tras las recomendaciones de obviar el estrés con ejercicio en favor del estrés farmacológico en las fases de pico y recesión inicial de la pandemia, en esta fase crónica se reivindica el importante papel del estrés con ejercicio por la valiosa información diagnóstica y pronóstica adicional que aporta (capacidad funcional, ECG, hemodinámica). Así, se recomienda considerar realizar estrés con ejercicio en pacientes en los que esté indicado teniendo en cuenta la incidencia local de COVID-19 y las tasas de vacunación (pacientes y personal) además de la disponibilidad de equipos de protección individual, espacios con sistemas de ventilación y screening de COVID-19 pretest.
La figura 3 muestra las recomendaciones básicas para la realización de los estudios de perfusión miocárdica.
Conflicto de interesesLas autoras declaran no tener ningún conflicto de intereses.